Антидромная тахикардия при wpw синдроме
Представляемое нарушение ритма на сегодня изучено слабо, что связано с незначительным процентом встречаемости болезни. Лишь у 8% больных, у которых диагностирован WPW-синдром, дополнительно обнаруживается антидромная тахикардия. Опасно ли это состояние можно точно сказать после полного обследования больного.
Антидромная тахикардия встречается намного реже, чем ортодромная. Ее возникновение в основном связано с синдромом Вольфа-Паркинсона-Уайта (WPW-синдром) – врожденной аномалией, для которой характерно наличие дополнительного пути проведения. Именно этот путь лежит в основе возникновения антидромной тахикардии.
При отсутствии WPW-синдрома почти в 90% случаев диагностируются такие наджелудочковые тахикардии. как атриовентрикулярная-узловая реципрокная тахикардия и ортодромная тахикардия, сочетающаяся со скрітым дополнительным путем проведения.
Видео WPW (Wolff-Parkinson-White Syndrome) Animation Video
Описание антидромной тахикардии
Пароксизмальные предсердные тахикардии, к которым относится антидромная форма нарушения ритма, связаны в своем появлении с механизмом ре-ентри – повторным вхождением волны возбуждения. Циркуляция импульса в основном проходит по замкнутому контуру, находящегося внутри атриовентрикулярного узла или синусового узла. Также могут образовываться между предсердиями и желудочками второстепенные каналы проведения волны возбуждения, называемые пучками Кента и в норме отсутствующие.
Дополнительные пути проведения импульсов бывают скрытыми, тогда возникающую тахикардию обозначают как ортодромную. Также возможно явное проявление дополнительных путей, то есть хорошо диагностируемых с помощью ЭКГ. Подобное образование характерно для WPW-синдрома, при котором встречается как ортодромная тахикардия, так и антидромная.
Циркуляция волны возбуждения при антидромной тахикардии проходит по контуру предсердия – дополнительный путь проведения – желудочки – атриовентрикулярный узел – предсердия.
Относительно редкое возникновение антидромной тахикардии связывают с тем, что через атриовентрикулярный узел волна возбуждения проходит намного медленней в ортодромном направлении. Подобное создает благоприятные условия для запуска механизма ре-ентри.
Наличие нескольких пучков Кента способствует возникновению у одного больного ортодромной и антидромной тахикардии одновременно.
При WPW-синдроме могут обнаруживаться несколько дополнительных путей, которые входят в основу образования предвозбужденной тахикардии. При этой форме нарушения ритма наблюдается антероградное и ретроградное проведение импульсов. Часто предвозбужденную и антидромную тахикардии рассматривают как одно и то же заболевание, поскольку нет явных отличий в ЭКГ-признаках и тактика лечения практически одинаковая.
Симптомы антидромной тахикардии
Возникновение заболевания не связано с возрастом, поэтому его можно определить даже у новорожденных. Частым провокатором развития патологии служит любое расстройство атриовентрикулярной проводимости. Это могут быть блокады или экстрасистолии.
Во время пароксизмов тахикардии, особенно при частом их возникновении, нарушается гемодинамика внутри сердца. Подобное расстройство негативно сказывается на состоянии сердечных камер, которые расширяются и начинают сокращаться с недостаточной силой.
Клиническая картина тахикардии зависит от ряда факторов: длительности нарушения ритма, частоты его возникновения, наличия дополнительных сердечных патологий. Сама по себе антидромная тахикардия при синдроме WPW не является опасной, но при существенном нарушении гемодинамики на ее фоне может развиться угрожающие жизни тахиаритмии – фибрилляции, трепетания желудочков/предсердий.
Причины появления антидромной тахикардии
Основной причиной развития антидромной тахикардии является синдром WPW, который является наследственной патологией сердца. При этом выраженность синдрома часто зависит от наличия и количества дополнительных путей, называемых пучками Кента. По ним проходит волна возбуждения, минуя атриовентрикулярный узел.
Пучок Кента – аномальное образование из проводящих волокон миокарда, обнаруживаемое между желудочками и предсердиями. Был открыт английским физиологом Кентом.
С биохимической точки зрения развитие синдрома WPW, и в частности антидромной тахикардии, связано с генными мутациями.
Диагностика антидромной тахикардии
На электрокардиограмме определяются широкие деформированные желудочковые комплексы, в противовес узким QRS, которые образовываются во время ортодромной тахикардии. При этом зубцы Р за широкими желудочковыми комплексами практически не определяются.
Возникновению тахиаритмии в обычных случаях предшествует предсердная экстрасистолия.
Особенность антидромной тахикардии – определение на ЭКГ выраженной дельта-волны. Также имеются другие признаки, напоминающие желудочковую тахикардию. Подобные характеристики связаны с тем, что желудочки возбуждаются посредством прохождения импульса по дополнительным путям.
Лечение и профилактика антидромной тахикардии
При этой патологии назначается в первую очередь медикаментозная терапия, которая включает следующие препараты:
- соталол;
- прокаинамид;
- хинидин;
- дигоксин;
- мексилетин;
- аденозин;
- верапамил.
Не рекомендуется использовать в лечении антидромной тахикардии препараты из следующих групп аритмиков: сердечные гликозиды, бета-адреноблокаторы, блокаторы кальциевых каналов. Это связано с тем, что они могут увеличить рефрактерный период и тем самым ухудшить состояние больного увеличением частоты сердечных сокращений.
Неэффективность медикаментозного лечения является показанием к проведению катетерной абляции, во время которой пересекаются дополнительные пути.
Профилактика заключается в предупреждении развития приступов тахикардии, для чего используются те же медикаменты или более радикальные хирургические методы лечения.
5.00 avg. rating (95% score) – 2 votes – оценок
Источник
Синдром Вольфа-Паркинсона-Уайта (WPW синдром) – наличие признаков внезапного учащения сердцебиения (тахикардии) вследствие образования дополнительного проводящего пути (предсердно-желудочковый пучок Кента) между верхними (предсердия) и нижними (желудочки) отделами сердца. Возбуждение желудочков в таком случае происходит раньше, чем по физиологическим проводящим путям. Кардиологи Юсуповской больницы успешно диагностируют данную патологию и проводят современное эффективное малоинвазивное лечение.

Код по МКБ-10
Синдром Вольфа-Паркинсона-Уайта – это сочетание преждевременного возбуждения желудочков и пароксизмальной тахикардии. С возрастом частота пароксизмов наджелудочковой тахикардии возрастает. У больных в возрасте до 40 лет наблюдается 10% случаев, а старше 60 лет – 36%. Синдром в большинстве случаев является предшественником (если его регистрируют у людей до 40 лет) аритмии. В 30% случаев болезни сочетается с врожденными пороками сердца.
I45.6 Синдром преждевременного возбуждения
Классификация синдрома
- интермитирующий – признаки преждевременного возбуждения желудочков на электрокардиограмме могут появляться и исчезать;
- скрытый (латентный) – на ЭКГ регистрируются признаки только пароксизмальной тахикардии с участием аномального пучка Кента;
- феномен WPW – наличие признаков преждевременного возбуждения желудочков без пароксизмов (со временем может трансформироваться в синдром);
- множественный – устанавливается в случае двух и более дополнительных предсердно-желудочковых соединения (ДПЖС), которые принимают участие в поддержании ретроградного проведения импульса.
Синдром Вольфа-Паркинсона-Уайта: симптомы
Чаще всего симптоматика этого заболевания отсутствует, признаки выявляют уже при проведении электрокардиограммы. У более половины людей с наличием данной патологии после стрессов или физических нагрузок кардиологи Юсуповской больницы определяют жалобы на внезапные приступы сердцебиения, чередующиеся ощущением «замирания» в грудной клетке. Могут отмечаться боли в грудной клетке, чувство нехватки воздуха, головокружения, реже – потеря сознания. При нетяжелом проявлении симптомов возможно купирование их путем глубокого вдоха или задержкой дыхания. В редких случаях могут появиться осложнения: фибрилляция желудочков и остановка сердца.
Синдром Вольфа-Паркинсона-Уайта у детей
Врожденная патология у детей проявляется на первом году жизни. Доказано, что наследственная предрасположенность передается по аутосомно-рецессивному типу.
У грудных детей приступ пароксизмальной тахикардии может осложниться развитием сердечной недостаточности и нарушением работы печени.
Заподозрить наличие патологии в раннем возрасте возможно по следующим признакам:
- снижение аппетита;
- проявление одышки;
- низкое артериальное давление;
- наличие пульсации на грудной клетке в области сердца;
- низкая активность.
Если у ребенка признак синдрома WPW однажды был зафиксирован на ЭКГ (даже без клинической картины болезни), существует большая вероятность того, что в более старшем возрасте у него разовьется пароксизмальная тахикардия. Имеется риск развития состояний, угрожающих жизни, и возникновения внезапной смерти.
Диагностика синдрома Вольфа-Паркинсона-Уайта
В основном электрокардиографии достаточно, чтобы определить наличие у пациента синдрома WPW. Дополнительными методами для уточнения диагноза являются электрокардиостимуляция, чреспищеводная ЭКС и эхокардиография. Данные методы исследования кардиологи Юсуповской больницы проводят в короткие сроки для быстрой верификации диагноза и начала терапии.
Лечение
Основные цели лечения – купировать приступ пароксизмальной тахикардии и предупредить его дальнейшее возникновение.
Для купирования приступа выполняют вагусные пробы (проба Вальсальвы) – массаж каротидного синуса. Для этого, в течение не более десяти секунд, выполняют односторонний легкий массаж в области сонного треугольника.
Больные с синдромом WPW без клинических признаков (изменения только на ЭКГ) в медикаментозном лечении не нуждаются.
В случае нарушения сердечного ритма применяются антиаритмические препараты. Врач обязательно подбирает препарат индивидуально, учитывая возраст и наличие сопутствующих заболеваний. При наджелудочковой пароксизмальной тахикардии применяются инфузионная терапия. Фибрилляция предсердий требует уже интенсивной терапии – дефибриляции.
Самый эффективный метод лечения синдрома WPW – радиочастотная абляция (РЧА). Данный метод лечения проводится в клиниках – партнерах Юсуповской больницы. Он проводится при тяжелых нарушениях проводимости, неэффективности медикаментозного лечения и состояниях, угрожающих жизни.
Пройти высокоточное обследование и при необходимости провести все лечебные мероприятия возможно в Юсуповской больнице. Специалисты всегда помогут выявить заболевания сердца и сосудов с учетом всех особенностей организма пациента и назначат эффективное лечение. Запись на консультацию проводится по телефону.
Источник
3 мая 2012 года под руководством доктора медицинских наук, профессора Оксаны Михайловны Драпкиной прошло очередное заседание Всероссийской Образовательной интернет-сессии для врачей по вопросам аритмологии для терапевтов. С докладом об особенностях работы с синдромом Вольфа-Паркинсона-Уайта (WPW-синдром) выступил специалист из Новосибирска – Алексей Николаевич Туров.
Синдромом Вольфа-Паркинсона-Уайта (WPW-синдром) – это сочетание симптомов антесистолии одного из желудочков сердца со склонностью к возникновению суправентрикулярной тахикардии, мерцания и трепетания предсердий. Недуг наблюдается при проведении возбуждения по дополнительным проводящим пучкам, соединяющим предсердия непосредственно с желудочками. Другими словами, синусовые импульсы поступают в желудочки одновременно по двум различным путям – дополнительному пучку проводящей системы (короткий путь) и по нормальному атриовентрикулярному пути. В результате возникает преждевременная активность части желудочков – синдром преждевременного возбуждения. А.Н. Туров подчеркнул, что это именно врожденная аномалия проводящей системы сердца, а не приобретённое нарушение (даже если дебют происходит на фоне инфаркта миокарда, кардиосклероза, тиреотоксикоза или ревмокардита).
А.Н. Туров представил информацию об истории изучения синдрома WPW:
1910 год – описание первых случаев
1930 год – выделение синдрома
1937 год – гипотеза о связи синдрома с ДПП
1914 год – анатомическое открытие ДПП
1950-1990гг. – период «путаницы» (пучок Брехенмаше, Магейма, синдром CLC)
1976 год – кардиохирургия синдрома WPW (операция Сили)
1980 год – первая РЧА (радиочастотная аблация) при синдроме WPW
1990 год – период «упрощения»
Важно знать, что укорочение PQ не является проявлением синдрома WPW или другой аритмической патологии.
WPW-опосредованные тахикардии:
- Ортодромная тахикардия (95%)
- Антидромная тахикардия (1%)
- Фибрилляция предсердий (4%)
Классификация синдрома WPW:
- Феномен WPW
- Синдром WPW
- Манифестирующий
- Преходящий
- Скрытый
- Латентный
Синдром предвозбуждения – состояние, при котором отдельная камера или участок миокарда возбуждается раньше по отношению к возбуждению, проводимому нормальной ПСС.
Дифференциальная диагностика преходящего синдрома WPW или частой желудочковой экстрасистолии (ЖЭС):
- Наличие предшествующей и завершающей Р-волны
- Комплекс не является преждевременным
- Постоянство интервала Р-дельта
- Периоды (несколько секунд и более) комплексов с дельта-волной.
Дельта-волна вне приступа:
- «Всегда» при манифестирующем синдроме WPW
- «Иногда» при преходящем синдроме WPW
- «При электрофизиологическом исследовании (ЭФИ)» – латентный синдром WPW
- «Никогда» при скрытом синдроме WPW
По данным А.Н. Турова лечение больных синдромом Вольфа-Паркинсона-Уайта с использованием технологии РЧА (радиочастотной аблации) даёт очень высокие результаты (порядка 99%). Однако с 2008 года в его клинике, тем не менее, наблюдалось примерно 2% рецидивов. По мнению специалиста, данные сбои происходят по причине несвоевременной терапии. Феномен WPW должен подвергаться РЧА в возрасте 13-16 лет. Если же процедура проводиться позднее, то велик риск сохранения фибрилляции предсердий. В этом случае рекомендовано повторная РЧА.
Опасен ли феномен WPW, протекающий бессимптомно?
- Феномен – стадия развития синдрома WPW
- Риск внезапной сердечной смерти (ВСС) возрастает в 2,5 раза
- Риск фибрилляции предсердий (ФП) возрастает в 5 раз
- Межжелудочковая диссинхрония
- Появление суправентрикулярной тахикардии (СВТ) во время беременности или выраженных стрессов.
Фото: https://heart-consult.com
Источник
- 1 Наджелудочковые тахикардии при синдромах преждевременного возбуждения желудочков (синдромы преждевременного возбуждения, синдромы предвозбуждения)
- 1.1 Определение и классификация
- 1.2 Эпидемиология, этиология
- 1.3 Патогенез
- 1.4 Диагностика, дифференциальная диагностика
Наджелудочковые тахикардии при синдромах преждевременного возбуждения желудочков (синдромы преждевременного возбуждения, синдромы предвозбуждения)
Определение и классификация
Синдромы предвозбуждения включают в себя группу нарушений сердечного ритма, возникающих в результате наличия аномального, как правило, атриовентрикулярного дополнительного проводящего пути (ДПП) с возможностью антероградного и/или ретроградного распространения электрических импульсов в обход и, как правило, в опережение нормальной проводящей системы сердца, что и создаёт феномен преждевременного возбуждения (предвозбуждения) желудочков и/или предсердий (рис. 1)
Традиционно принято выделять два морфофункциональных субстрата, лежащих в основе синдромов предвозбуждения: т.н. «быстрые» ДПП, которые представлены исключительно пучками Кента и т.н. «медленные» ДПП, среди которых выделяют медленно проводящие пучки Кента, а также волокна Махайма.

Рис. 1. Схема формирования электрокардиографических признаков предвозбуждения желудочков при синдроме Вольфа-Паркинсона-Уайта.Обозначения: Пунктирной линией обозначена форма комплекса QRST в норме.
Наличие предвозбуждения желудочков лежит в основе формирования симптомокомплекса, названного по имени авторов синдромом Вольфа-Паркинсона-Уайта (ВПУ). Данный синдром включает три электрокардиографических признака (см. рис. 1):
- укорочение интервала PQ/PR менее 120 мс
- расширение желудочкового комплекса более 120 мс
- регистрация на начальном отклонении зубца R так называемой дельта-волны
а также один клинический признак – приступы сердцебиений, которым соответствуют по ЭКГ нижеперечисленные виды наджелудочковых тахикардий:
- пароксизмальная ортодромная реципрокная тахикардия (ПОРТ),
- пароксизмальная антидромная реципрокная тахикардия (ПАРТ),
- пароксизмальная фибрилляция/трепетание предсердий с проведением на желудочки по ДПП.
При отсутствии этих тахиаритмий у больных с признаками предвозбуждения желудочков говорят об электрокардиографическом феномене ВПУ.
Наиболее частым видом ДПП является пучок Кента, проводящий импульсы в обоих направлениях: из предсердий в желудочки (антероградно) и из желудочков в предсердия (ретроградно). Однако у 20-25% пациентов с ДПП при проведении внутрисердечного ЭФИ может быть выявлено однонаправленное, исключительно ретроградное проведение электрических импульсов по пучку Кента. Такое состояние обозначается как скрытый ДПП. Несмотря на отсутствие признаков предвозбуждения желудочков по данным ЭКГ, скрытый пучок Кента, как правило, проявляется возникновением приступов ортодромной реципрокной тахикардии.
При т.н. «латентном» ДПП признаки предвозбуждения желудочков также не регистрируются на ЭКГ в обычных условиях, однако они всегда проявляются в случае естественного или ятрогенного замедления проведения импульсов по АВ-узлу (см. ниже).В отличие от пучков Кента, скорость проведения по которым постоянна, волокна Махайма являются ДПП с т.н. «декрементальными» характеристиками (проведение по волокнам может замедляться при определённых условиях). Другими характерными свойствами волокон Махайма являются:
- локализация волокон в переднебоковой стенке правого желудочка,
- латентный характер предвозбуждения желудочков,
- однонаправленный, предсердно-желудочковый характер предвозбуждения.
Однонаправленный характер предвозбуждения желудочков у больных с волокнами Махайма исключает возникновение ПОРТ у этих пациентов, а наиболее частым вариантом тахикардии является ПАРТ. Существенно реже регистрируется пароксизмальная фибрилляция/трепетание предсердий с проведением по волокнам Махайма.
Эпидемиология, этиология
Синдромы предвозбуждения являются второй после АВУРТ наиболее частой причиной наджелудочковых тахикардий (около 25% всех НЖТ). Наличие аномального дополнительного проводящего пути (ДПП), как причины предвозбуждения желудочков, регистрируется у 1-3 промилей населения и выявляется преимущественно в молодом возрасте. Существует наследственная предрасположенность к синдромам предвозбуждения (ДПП выявляются у 3,4% близких родственников этих пациентов). Функционирование ДПП является результатом нарушения внутриутробного развития фиброзных колец митрального и/или трикуспидального клапана, в результате которого сохраняется одно или несколько мышечных соединений между предсердным и желудочковым миокардом. Наличие синдромов предвозбуждения ассоциировано с более частым выявлением врождённых пороков сердца, гипертрофической кардиомиопатии и скелетной миопатии. Однако у большинства пациентов с ДПП структурной патологии сердца и мышечной системы не выявляется.
Патогенез
По своей структуре пучки Кента представляют собой атриовентрикулярные мышечные волокна, проникающие из предсердий в желудочки через дефекты в фиброзном атриовентрикулярном кольце, наличие которых является результатом незавершённого внутриутробного развития. Топографически ДПП могут располагаться практически в любом месте вокруг левого или правого атриовентрикулярных отверстий, однако чаще всего встречаются пучки Кента левой боковой локализации.
К волокнам Махайма относят несколько различных типов ДПП. В клинической практике наиболее часто встречаются атриофасцикулярные (соединяющие предсердия с дистальными отделами ножки пучка Гиса) или атриовентрикулярные ДПП. Более редкими анатомическими субстратами волокон Махайма являются нодофасцикулярные (соединяющие АВ-узел с правой ножкой пучка Гиса) и нодовентрикулярные (соединяющие АВ-узел с миокардом желудочков) тракты. Волокна Махайма имеют существенные анатомо-функциональные отличия от пучков Кента. Они характеризуются большей протяжённостью, состоят клеток близких по своим свойствам клеткам АВ-соединения, а также могут пересекать кольцо атриовентрикулярного клапана не перпендикулярно, а под острым углом.
Наличие в сердце помимо нормальной предсердно-желудочковой проводящей системы (АВ-соединения) аномального ДПП является электрофизиологической основой для циркуляции электрических импульсов по механизму повторного входа (re-entry) с участием данных структур.
Диагностика, дифференциальная диагностика
Характерная электрокардиографическая картина при синдроме/феномене ВПУ формируется на основе сливного механизма деполяризации желудочков. Так как скорость проведения по пучку Кента, как правило, значительно превосходит таковую у АВ-узла, волна возбуждения, распространяясь по ДПП, приводит к раннему (преждевременному) возбуждению части миокарда желудочков (рис. 1-А). Это проявляется на ЭКГ дельта-волной и укорочением интервала PQ/PR (рис. 1-Б). Параллельно с этим импульс, проведенный с задержкой в АВ-узле, охватывает возбуждением остальную часть миокарда желудочков, завершая процесс их деполяризации. Аномальная деполяризация миокарда желудочков, как правило, приводит к нарушению процессов их реполяризации, что может проявляться на ЭКГ (рис. 1-Б) депрессией сегмента ST и инверсией зубца T.
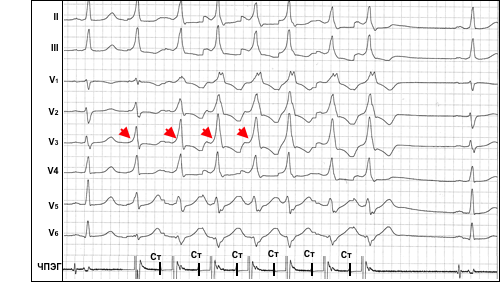
В отличие от пучка Кента, скорость проведения по АВ-узлу может существенно изменяться в зависимости от частоты возбуждения предсердий и колебаний тонуса вегетативной нервной системы. Эта особенность широко используется для выявления так называемых «латентных» пучков Кента и волокон Махайма, при которых предвозбуждение желудочков не выявляется на ЭКГ в обычных условиях вследствие относительно медленного проведения импульсов по ДПП или относительно быстрого по АВ-узлу. Для демаскирования предвозбуждения в этих случаях требуется провокация дополнительной задержки проведения в АВ-узле, например, при выполнении “вагусных проб” или при частой электростимуляции предсердий, что закономерно приводит у больных с синдромом ВПУ к постепенному увеличению степени предвозбуждения желудочков: укорочению интервала PR, усилению выраженности дельта-волны и расширению комплексов QRS (рис. 2). Рис. 2. Латентный синдром ВПУ. Эффект «концертино» при частой стимуляции предсердий. Обозначения: ЧПЭГ – чреспищеводная электрограмма, Ст – артефакты стимулов. Стрелками отмечено нарастание признаков предвозбуждения желудочков (укорочение интервала стимул-дельта, увеличение амплитуды дельта-волны, расширение QRS).
Рис. 2. Латентный синдром ВПУ. Эффект «концертино» при частой стимуляции предсердий. Обозначения: ЧПЭГ – чреспищеводная электрограмма, Ст – артефакты стимулов. Стрелками отмечено нарастание признаков предвозбуждения желудочков (укорочение интервала стимул-дельта, увеличение амплитуды дельта-волны, расширение QRS).
Этот феномен получил название эффекта “концертино” и имеет важное диагностическое значение.Приблизительно в 10-12% случаев у больных могут иметь место несколько ДПП, причём предвозбуждение с участием одних пучков Кента может демонстрировать явный, двунаправленный характер, в то время как с участием других ДПП – носить скрытые и/или латентные свойства. На наличие нескольких ДПП указывает изменение характера предвозбуждения желудочков (изменение полярности дельта-волн и конфигурации комплексов QRS по ЭКГ), регистрируемое во время приступов фибрилляции/трепетания предсердий или при проведении программной стимуляции предсердий во время ЭФИ.Анатомическое расположение пучка Кента предопределяет характер электрокардиографических проявлений феномена и синдрома ВПУ. Существуют специальные алгоритмы, с помощью которых, на основании анализа полярности дельта-волны и/или комплекса QRS в 12 отведениях ЭКГ можно установить ориентировочную локализацию пучка Кента. Для точного определения локализации пучка Кента необходимо проведение внутрисердечного ЭФИ.
Наиболее часто встречающейся формой наджелудочковой тахикардии при синдроме ВПУ является пароксизмальная ортодромная реципрокная тахикардия (ПОРТ). В ее основе лежит циркуляция импульсов между предсердиями и желудочками, антероградно по АВ-узлу и ретроградно по пучку Кента (рис. 3-А). Для возникновения тахикардии необходимо, чтобы преждевременный предсердный импульс (предсердная экстрасистола, а в условиях ЭФИ – предсердный экстрастимул) имели ту критическую величину интервала сцепления, при которой пучок Кента находится в состоянии рефрактерности, а АВ-узел – нет. При возникновении блока проведения по ДПП, атриовентрикулярное проведение осуществляется только по АВ-узлу и системе Гиса-Пуркинье. На ЭКГ этот момент проявляется исчезновением признаков предвозбуждения желудочков и нормализацией комплекса QRS(исчезновение дельта-волны и расширения). Рис. 3. Схема механизмов реципрокных тахикардий при синдроме Вольфа-Паркинсона-Уайта. А. – Пароксизмальная ортодромная реципрокная тахикардия; Б. – Пароксизмальная антидромная реципрокная тахикардия.
Рис. 3. Схема механизмов реципрокных тахикардий при синдроме Вольфа-Паркинсона-Уайта. А. – Пароксизмальная ортодромная реципрокная тахикардия; Б. – Пароксизмальная антидромная реципрокная тахикардия.
Ключевым моментом в развитии ПОРТ является критическая задержка проведения в АВ-узле, достаточная для достижения импульсом желудочкового окончания пучка Кента к тому моменту, когда ДПП уже вышел из состояния рефрактерности. Волна возбуждения возвращается в предсердия по пучку Кента, замыкая тем самым цепь re-entry. ПОРТ представляет собой устойчивую циркуляцию импульса по описанному пути. Так как перед возвращением в предсердия волна возбуждения при ПОРТ вынуждена пройти относительно протяжённый путь по системе Гиса-Пуркинье и миокарду желудочков, зубцы P (на рис. 4 обозначены стрелками) регистрируются всегда после комплексов QRS. При этом они инвертированы в отведениях II, III, aVF. Интервал RP<PR. Величина интервала RP (интервала VA на чреспищеводной электрограмме, см. рис. 4), отражающая время проведения импульсов из желудочков в предсердия, превышает 70 мс. Этот признак принципиально отличает ПОРТ от типичной АВ-узловой реципрокной тахикардии, описанной выше.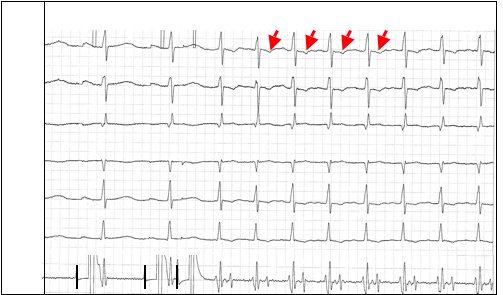 Рис. 4. Индукция пароксизмальной ортодромной тахикардии у больного со скрытым пучком Кента при проведении ЧПЭС. Обозначения: ЧПЭГ – чреспищеводная электрограмма, A – осцилляции предсердий, V – осцилляции желудочков. Интервал VA=140 мс – время ретроградного проведения (от желудочков к предсердиям) по пучку Кента, Ст1 и Ст2 – частая и программная стимуляция предсердий.
Рис. 4. Индукция пароксизмальной ортодромной тахикардии у больного со скрытым пучком Кента при проведении ЧПЭС. Обозначения: ЧПЭГ – чреспищеводная электрограмма, A – осцилляции предсердий, V – осцилляции желудочков. Интервал VA=140 мс – время ретроградного проведения (от желудочков к предсердиям) по пучку Кента, Ст1 и Ст2 – частая и программная стимуляция предсердий.
Относительно редким вариантом наджелудочковых тахикардий у больных с манифестирующим предвозбуждением желудочков по п.Кента, (но в то же время наиболее частым вариантом у пациентов с волокнами Махайма) является пароксизмальная антидромная реципрокная тахикардия (ПАРТ). В основе развития ПАРТ также как и при ПОРТ лежит механизм повторного входа волны возбуждения с участием АВ-соединения и ДПП, но движение импульса по цепи re-entry имеет противоположную направленность. При ПАРТ импульс проводится из предсердий в желудочки по ДПП, а обратно – по АВ-узлу (рис. 3-Б). Вследствие этого возникновение ПАРТ невозможно при скрытых ДПП, когда проведение от предсердий к желудочкам отсутствует. Спонтанное развитие ПАРТ инициируется, как предсердными, так и желудочковыми экстрасистолами, а в условиях внутрисердечного ЭФИ – предсердными и желудочковыми экстрастимулами по механизму, аналогичному описанному для ПОРТ.
Электрокардиографически ПАРТ проявляется тахикардией с «широкими» комплексами QRS, конфигурация которых имеет картину резко выраженного предвозбуждения желудочков в результате их аномальной активации через ДПП (рис. 5). Важно отметить, что морфология комплексов QRS по 12 отведениям ЭКГ во время ПАРТ практически идентична той, которая регистрируется у того же самого больного при проведении тестов, направленных на замедление проведения по АВ-узлу, например, при частой стимуляции предсердий с развитием эффекта “концертино”. В связи с тем, что деполяризация предсердий во время ПАРТ осуществляется ретроградно через АВ-соединение, зубцы Р на ЭКГ во время пароксизма регистрируются после желудочковых комплексов, а интервал RP существенно больше интервала PR, при этом зубцы Р инвертированы в отведениях II, III, aVF. 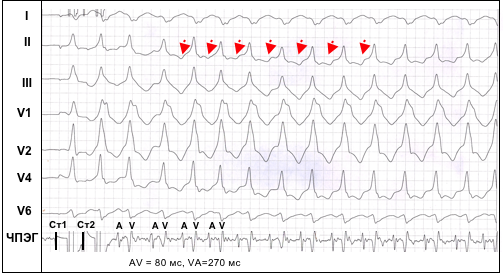
Рис. 5. Синдром ВПУ. Индукция пароксизмальной антидромной тахикардии одиночным экстрастимулом (Ст2) при проведении ЧПЭС.Обозначения: ЧПЭГ – чреспищеводная электрограмма, A – осцилляции предсердий, V – осцилляции желудочков. Антероградное проведение по п. Кента (AV=80 мс), ретроградное по АВ-соединению (VA= 270 мс). Ретроградные Р зубцы во II отведении показаны стрелками.
Электрокардиографическая картина при наличии волокон Махайма аналогична описанной для латентных пучков Кента. Диагноз предвозбужения желудочков по волокнам Махайма ставится исключительно при внутрисердечном ЭФИ. В связи с односторонним предсердно-желудочковым проведением импульсов по этим ДПП, наиболее частым вариантом тахикардии, возникающим у больных с волокнами Махайма, является ПАРТ. Реже у пациентов регистрируется пароксизмальная фибрилляция/трепетание предсердий с проведением по волокнам Махайма. Однонаправленный характер предвозбуждения желудочков исключает возникновение ПОРТ у данных больных. Так как волокна Махайма имеют преимущественно правостороннюю передне-боковую локализацию приступам ПАРТ у этой категории больных обычно свойственно расширение комплекса QRS по типу блокады левой ножки пучка Гиса с отклонением электрической оси сердца влево.
ПОРТ и ПАРТ у больных с синдромами предвозбуждения проявляются пароксизмами с частотой ритма 150-200 в минуту, которая иногда может достигать 250 в минуту. В этих случаях пароксизмы обычно сопровождаются снижением артериального давления, коллапсами, обмороками, появлением симптомов острой левожелудочковой недостаточности. Непароксизмальное течение данных тахикардий ограничивается единичными наблюдениями.
Источник
