Артифакия код по мкб 10 у детей
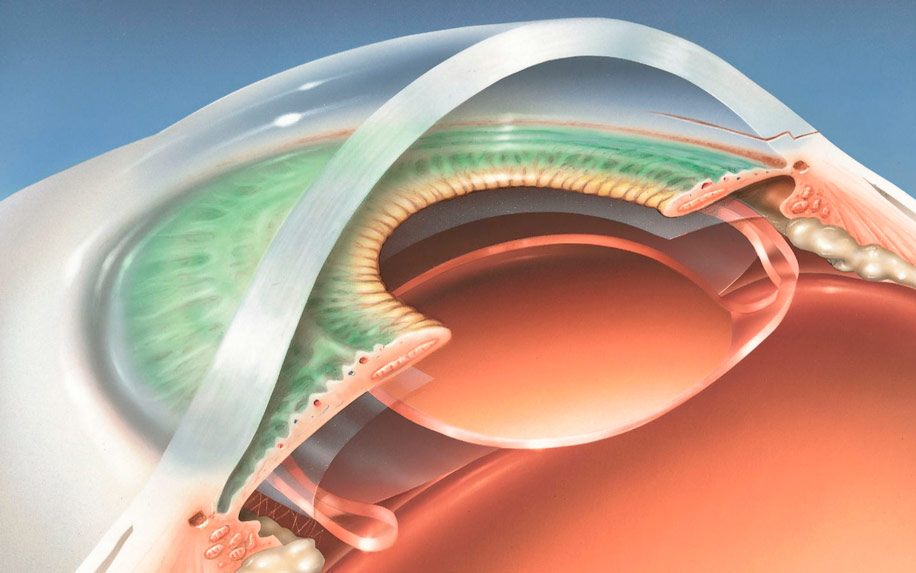
Артифакичным называется глаз, в котором установлена интраокулярная линза (ИОЛ). Зачастую подобные операции проводятся при катаракте. Нередко имплантация ИОЛ является единственной возможностью вернуть человеку зрение при тяжелых офтальмопатологиях. Узнаем, как проходит процедура, есть ли к ней противопоказания и какими бывают осложнения.

Артифакия глаза — что это и как лечить?
Собственно, артифакия — это не болезнь, а результат лечения какого-либо офтальмологического заболевания, в ходе которого в глаз вместо удаленного хрусталика устанавливается специальная искусственная линза.
Она называется интраокулярной — ИОЛ. Также иногда артифакией именуют сам процесс имплантации ИОЛ в глазное яблоко. Подобные операции сегодня проводятся с применением лазерных и ультразвуковых технологий, они полностью безопасны и редко сопровождаются осложнениями. В некоторых случаях удаление хрусталика и его замена на ИОЛ становятся настоящим спасением для пациента, который утратил зрительные функции.
Показания к операции
Есть три основных причины, которые приводят к назначению подобной процедуры:
- аномальное состояние глаза — отсутствие прозрачного тела или дефекты в нем;
- хрусталик уже удален в ходе операции;
- травма глазного яблока с повреждением или полным выпадением хрусталика.
Это общие причины. В большинстве случаев к замене прозрачного тела приводят катаракта и афакия. Разберем эти патологии подробнее.

Афакия глаза — что это и как лечить?
Афакия — это отсутствие хрусталика. Данное патологические состояние может быть врожденным, что бывает крайне редко, и приобретенным, вызванным механической травмой глаза или операцией.
Другие разновидности этой патологии — односторонняя и двусторонняя. Афакия левого или правого глаза проявляется одинаково. При поражении только одного глазного яблока нарушается бинокулярное зрение. Также афакия сопровождается:
- быстрым падением остроты зрения;
- проблемами при фокусировке;
- невозможностью получения однородного изображения.
При обследовании наблюдаются такие признаки, как легкое дрожание радужной оболочки и помутнение зрачка. Восстанавливается зрение при афакии путем установки в капсулу хрусталика интраокулярной линзы.
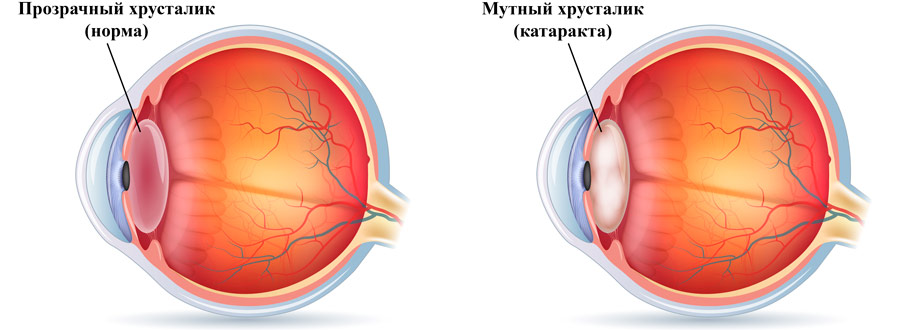
Что такое катаракта?
Катаракта — это помутнение хрусталика. Данное заболевание развивается преимущественно в пожилом возрасте и способно привести к полной потере зрения. На начальных стадиях патология лечится с помощью лекарств. Однако они помогают лишь приостановить помутнение и устранить некоторые симптомы катаракты.
К ним относятся:
- снижение остроты зрения;
- диплопия;
- блики при недостаточном освещении;
- ухудшение сумеречного зрения;
- повышенная светочувствительность;
- нарушение цветоощущения;
- «мушки» перед глазами;
- белые и серые пятна вокруг зрачка;
- невозможность подобрать средства коррекции при дефектах рефракции.
Полностью вылечить катаракту можно только хирургическим путем, то есть посредством удаления помутневшего хрусталика с последующей его заменой на ИОЛ.
Как проходит замена хрусталика?
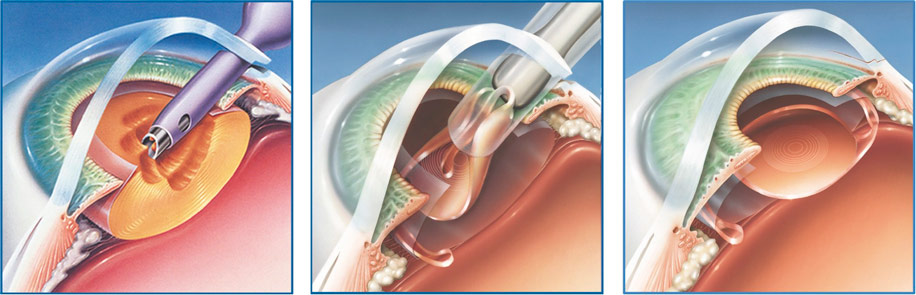
Проводится операция в амбулаторных условиях. Пациенту закапывают в глаз обезболивающий препарат, после чего начинается процедура по удалению хрусталика. Сегодня применяются два способа лечения катаракты:
1. Ультразвуковая факоэмульсификация. В ходе этой операции в камеру глазного яблока после выполнения небольшого разреза на его поверхности вводится факоэмульсификатор. С его помощью разрушается содержимое прозрачного тела. Воздействие на хрусталик оказывается ультразвуком. После этого полученная эмульсия выводится из глаза через специальный насос. Задняя часть капсулы хрусталика оставляется на месте. Она становится барьером между стекловидным телом и радужкой. Далее врач полирует капсулу изнутри, удаляя оставшиеся ткани, и вживляет в нее ИОЛ в свернутом виде. Внутри она расправляется и занимает правильное положение. Накладывать швы после операции не нужно. Поврежденные ткани заживают быстро.
2. Фемтолазерная факоэмульсификация. Эта операция проводится по точно такому же алгоритму, что и предыдущая процедура, но вместо ультразвука используется лазер, которым хрусталик превращают в однородную эмульсию.
Противопоказания к операции
Процедура по вживлению ИОЛ не проводится в следующих случаях:
- развитие воспалительного процесса в глазу;
- маленький размер передней камеры глазного яблока;
- отслойка сетчатки;
- небольшой диаметр глаза, как при прогрессирующей дальнозоркости;
- перенесенный в последние полгода инсульт или инфаркт.
Некоторые противопоказания являются относительными, другие — абсолютными. Перед операцией пациент проходит детальное обследование.
Какие виды ИОЛ бывают?
Существует три основных типа линз — переднекамерные, зрачковые и заднекамерные. Первые устанавливаются во фронтальной части глазного яблока. Впоследствии возможен контакт ИОЛ с роговицей и радужной оболочкой. Из-за этого в углу передней камеры образуются синехии — спайки. В связи с этим переднекамерные линзы применяются редко.
Зрачковые встраиваются в зрачок по принципу клипс. ИОЛ удерживается в камере с помощью специальных элементов, передних и задних опор. Линза может сместиться при незначительной травме глаза.

Сегодня применяется в основном последний тип ИОЛ. Заднекамерная линза вставляется в сумку хрусталика после его удаления и полностью выполняет функции прозрачного тела, обеспечивая высокое качество зрения. Кроме того, после имплантации таких линз снижается риск развития осложнений. ИОЛ контактирует только со стенками капсулы хрусталика, которая не имеет нервов и сосудов. В связи с этим при артифакии не возникает воспалений в глазу.
Изготавливаются линзы из жестких и мягких материалов. ИОЛ из гидрогеля практически не отличаются от обычной контактной оптики для повседневного использования.
В зависимости от типа патологии, состояния роговицы, финансовых возможностей пациента применяются следующие виды линз:
- Сферические и асферические. Вторые являются более актуальными, так как они обеспечивают максимально контрастное изображение и широкое поле зрения. Кроме того, в асферических линзах не беспокоят блики.
- Монофокальные и мультифокальные. Первые не полностью имитируют хрусталик. Вторые гарантируют нормальную фокусировку на разных дистанциях, так как они имеют несколько оптических зон. Мультифокальные ИОЛ исправляют пресбиопию — «возрастную дальнозоркость». Также выпускают торические линзы для коррекции астигматизма.
- ИОЛ с защитными функциями. Такие «искусственные хрусталики» самые дорогие. Зато они защищают глаза от ультрафиолета. Линзы этого типа обычно желтые или синие. На цветовосприятии это никак не отражается.
Артифакия правого и левого глаза
ИОЛ могут быть установлены и в оба глазных яблока. Такое бывает при двусторонней афакии, катаракте на обеих глазах, сильной степени близорукости или дальнозоркости, которые лечатся хирургическим путем. Операция проводится сначала на одном глазу. Второй оперируется только через несколько месяцев, то есть после полного восстановления пациента. Замена хрусталика выполняется малоинвазивными методами, что обеспечивает быстрое заживление тканей. В некоторых случаях лечение второго глаза проводится уже через 2 месяца после первой процедуры.
Последствия замены хрусталика

Возникают ли осложнения при артифакии? Они развиваются редко.
Их возникновение зависит от вида и качества ИОЛ, индивидуальных физиологических особенностей, состояния глаз до операции, соблюдения пациентом правил реабилитации и других факторов.
Бывают такие осложнения:
- Вторичная катаракта. Она возникает вследствие разрастания оставшихся в капсуле тканей.
- Глаукома. Повышение внутриглазного давления может быть временным побочным эффектом.
- Отслоение сетчатки. Устраняется дефект в ходе лазерной коагуляции.
- Вывих или выпадение линзы с повреждением тканей глаза, что чаще всего происходит из-за травм.
- Развитие инфекционного или воспалительного заболевания — иридоциклита, кератита и пр. Причина таких осложнений — нарушение правил гигиены в период восстановления.
- Образование спаечного процесса в передней камере глазного яблока. Ранее такой дефект наблюдался при установке переднекамерных ИОЛ.
- Белковый налет на ИОЛ. Проводится чистка линзы.
Источник
Афакия – это патологическое состояние органа зрения, для которого характерно отсутствие хрусталика в глазном яблоке. Клинически заболевание проявляется снижением остроты зрения, дрожанием радужной оболочки, утратой способности к аккомодации и астенопическими жалобами. Диагностика афакии включает в себя проведение визометрии, гониоскопии, биомикроскопии, офтальмоскопии, рефрактометрии и ультразвукового исследования глаза. Консервативная терапия заключается в коррекции афакии с помощью контактных линз и очков. Тактика хирургического лечения сводится к имплантации искусственного хрусталика (интраокулярной линзы) в афакичный глаз.
Общие сведения
Афакия, или отсутствие хрусталика – это заболевание глаз врожденного или приобретенного генеза, которое сопровождается патологией рефракции, снижением остроты зрения и неспособностью к аккомодации. Врожденная афакия относится к числу орфанных заболеваний, частота ее развития в популяции изучена не достаточно. Вместе с тем, с каждым годом возрастает число послеоперационных афакий, являющихся следствием экстракции катаракты. Риск развития приобретенной формы заболевания резко возрастает в возрасте после 40. Прогнозируется увеличение численности приобретенных форм заболевания в экономически благополучных странах. На развитие как врожденной, так и приобретенной формы патологии не влияет расовая и половая принадлежность.
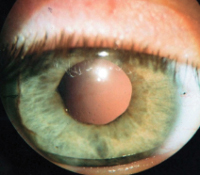
Афакия
Причины афакии
Клиническая классификация афакии включает в себя врожденную и приобретенную формы заболевания. В офтальмологии выделяют две разновидности врожденной афакии: первичную (обусловлена аплазией хрусталика) и вторичную (развивается при внутриутробной резорбции хрусталика). В зависимости от распространенности отсутствие хрусталика бывает монокулярным (односторонним) и бинокулярным (двусторонним).
Ключевую роль в развитии врожденной афакии играет нарушение развития хрусталика на этапе эмбриогенеза. При первичной форме врожденного порока не происходит отделение хрусталикового пузырька от наружной эктодермы. За этот процесс в норме отвечают гены PAX6 и BMP4. В зависимости от степени снижения экспрессии данных генов на определенных этапах эмбрионального развития возможно формирование переднего лентиконуса, переднекапсульной катаракты и аномалии Петерса, сочетанной с отсутствием хрусталика. Экспериментальным путем доказано, что задержка развития структур глазного яблока на стадии роговично-хрусталикового контакта приводит к первичной форме врожденной афакии.
Причиной вторичной формы заболевания является идиопатическая абсорбция хрусталика, возникающая спонтанно. Одной из теорий ее развития принято считать самопроизвольную мутацию, что провоцирует нарушение формирования базальной мембраны, из которой в процессе эмбриогенеза должна формироваться капсула хрусталика.
В этиологии приобретенной афакии главную роль отводят хирургической экстракции катаракты, вывиху и подвывиху хрусталика. Также причинами данного заболевания могут выступать проникающие ранения и контузии глазного яблока.
Симптомы афакии
Специфическим симптомом афакии является иридодонез (дрожание радужки), который развивается при движении глаз. При обследовании у пациентов отмечается снижение остроты зрения и способности к аккомодации. В прогностическом плане наиболее неблагоприятной является односторонняя форма заболевания, так как клиническая картина осложняется анизейконией. Индуцированная органической патологией аномалия сопровождается различием в размере изображения на сетчатке глаз, вследствие чего резко ухудшается бинокулярное зрение.
Врожденная форма патологии характеризуется прогрессирующим снижением остроты зрения при относительной стабильности остальных клинических проявлений. Отсутствие своевременного лечения может стать причиной слепоты. Для послеоперационной формы афакии свойственна стадийность течения основного заболевания, которое послужило причиной проведения оперативного вмешательства по удалению хрусталика. Клиническая картина травматической афакии характеризуется прогрессирующим нарастанием симптоматики, ранними проявлениями которой являются интенсивный болевой синдром с нарастанием местного отека и прогредиентное снижение остроты зрения.
Из астенопических жалоб у пациентов с афакией отмечается появление тумана перед глазами, низкая способность к фиксации и двоение изображения. Неспецифическими проявлениями заболевания являются головная боль, общая слабость, повышенная раздражительность.
Врожденная форма афакии или удаление хрусталика в детском возрасте осложняется микрофтальмией. При полном отсутствии капсулы хрусталика стекловидное тело ограничено только пограничной мембраной. Это служит причиной формирования грыжи стекловидного тела. В случае разрыва пограничной мембраны содержимое стекловидного тела выходит в переднюю камеру глаза. В то же время контактная коррекция является провоцирующим фактором развития кератита, образования рубцов на роговице, в роговично-склеральной области и лимбе.
Диагностика афакии
Для постановки диагноза «афакия» целесообразным является проведение таких методов исследования, как визометрия, гониоскопия, биомикроскопия глаза, офтальмоскопия, рефрактометрия и УЗИ глаза. При помощи визометрии удается установить степень снижения остроты зрения. Данный метод исследования показан всем пациентам перед проведением коррекции. При гониоскопии наблюдается выраженное углубление передней камеры глаза. Проведение офтальмоскопии является необходимым для выявления сопутствующей патологии и выбора дальнейшей тактики лечения. Помимо рубцовых изменений в области сетчатки и хориоидеи, при афакии часто выявляется центральная хориоретинальная дистрофия сетчатки, частичная атрофия зрительного нерва и периферические хориоретинальные очаги.
Методика рефрактометрии при односторонней форме заболевания позволяет выявить снижение рефракции на 9,0 – 12,0 диоптрий на афакичном глазу. Гиперметропия определяется у детей после экстракции врожденной катаракты и в среднем составляет 10,0 – 13,0 диоптрий. Развитие микрофтальма при врожденной афакии также способствует дальнозоркости. Методом биомикроскопии не удается визуализировать оптический срез хрусталика. В редких случаях выявляются остатки капсулы. При исследовании фигурок Пуркинье-Сансона, отсутствует отражение от задней и передней поверхности хрусталика.
Лечение афакии
Коррекция афакии проводится при помощи очков, контактных и интраокулярных линз. Показанием к очковой коррекции зрения является двухсторонняя форма заболевания. При односторонней афакии очки рекомендованы только при непереносимости контактных методов коррекции. Выбор стекла для эмметропичного глаза затруднен, т. к. даже стекло в +10 диоптрий не сопоставимо с преломляющей силой хрусталика, которая равняется 19 диоптриям. Это обусловлено тем, что коэффициент преломления жидкости, которая окружает хрусталик, выше, чем воздушной среды, окружающей стекло.
Оптическая сила стеклянной линзы зависит от рефракции пациента. При гиперметропии необходимо подобрать очки с более сильной оптикой, чем при миопии. Нет необходимости в назначении методов коррекции зрения пациентам с высокой степенью миопии до удаления хрусталика. В связи с отсутствием способности к аккомодации пациенту следует назначить очки для работы на близком расстоянии на 3,0 диоптрий сильнее, чем для дальнего видения.
Контактная или интраокулярная коррекция зрения показаны пациентам с монокулярной афакией. Назначение очков пациентам с данной формой заболевания будет усугублять анизейконию. В ходе оперативного вмешательства (интраокулярной коррекции) проводится имплантация искусственной линзы с индивидуально подобранной оптической силой. Наиболее предпочтительным вариантом лечения является использование заднекамерных линз, т. к. локализируясь в месте расположения естественной линзы, они обеспечивают высокое качество зрения. Врожденную афакию при помощи данной методики можно корректировать только после достижения ребенком двухлетнего возраста.
Прогноз и профилактика афакии
Прогноз для жизни и трудоспособности при правильной коррекции афакии благоприятный. При отсутствии своевременного лечения высокий риск полной утраты зрения, что в последующем ведет к инвалидизации.
В офтальмологической практике специфические меры по профилактике врожденной афакии отсутствуют. Для предотвращения развития приобретенных форм заболевания необходимо проходить ежегодный осмотр у врача-офтальмолога. Это поможет своевременно диагностировать те заболевания, которые могут привести к оперативному удалению хрусталика. Лицам, находящимся в группе риска по получению травм глаза в связи с особенностями профессии, необходимо в рабочее время использовать защитные очки или маски.
Источник
Тяжелые формы офтальмологических заболеваний зачастую приводят к потере зрения, восстановить которое народными, медицинскими средствами невозможно. Оптимальный выход – установка интраокулярной линзы (ИОЛ), способной вернуть полноценное зрительное восприятие окружающих предметов. Особенности оперативного вмешательства, показания, противопоказания, осложнения описаны ниже.
Артифакия – не офтальмологическое заболевание, а результат его лечения. По сути, это имплантация искусственного объекта внутрь глазного яблока путем хирургического вмешательства. Иногда так называют саму процедуру установки интраокулярного заменителя хрусталика, а глаз – артифактичным.
Интраокулярные линзы делают из биологически совместимого с человеческими тканями искусственного типа. Изготавливают заменители из жестких материалов – лейкосапфир, полиметилметакрилат, и мягких – сополимер, коллаген, силикон, гидрогель.
Благодаря лазерным, ультразвуковым технологиям операции удаления помутневшего, травмированного хрусталика и установки искусственной линзы безопасны, осложнения наблюдаются редко. Часто имплантация ИОЛ становится единственно возможным решением для восстановления зрения, возможна установка двух и более объектов в тяжелых случаях.
В международной классификации болезней МКБ–10 Артифакия имеет код H26.0 (другие катаракты).
Перед коррекцией очками, контактными линзами, вживление ИОЛ имеет ряд преимуществ:
- восстанавливает полноценные зрительные функции;
- вживляемый объект является самодостаточным;
- контуры предметов четкие;
- отсутствуют слепые участки.
Показания артифакии
Показания артифакии существуют в таких случаях:
- афакия;
- глаукома;
- катаракта;
- пресбиопия;
- лучевая травма;
- отсутствие ядра;
- астигматизм крайней степени;
- крайняя степень близорукости;
- химическое повреждение глаза;
- нарушение функций хрусталика;
- наследственное, приобретенное нарушение прозрачности;
- аномальное состояние глаза, врожденные, приобретенные;
- удаление хрусталика в процессе оперативного вмешательства;
- травмирование глазного яблока (нанесение повреждений, выпадение хрусталика, разрушение прозрачной двояковыпуклой линзы).
Врожденные дефекты устраняют после 20-тилетнего возраста, изредка по результатам обследования исправляются раньше.Катаракта, афакия – заболевания, стающие причиной установки ИОЛ чаще всего.
Афакия – врожденная, приобретенная после травмы патология. Она бывает односторонней, двусторонней, проявления слева, справа одинаковые. Обследуя глазное яблоко, офтальмолог видит помутнение зрачка, дрожание радужной оболочки.
Появление афакии с одной стороны является причиной нарушения бинокулярного зрения, проявляется потерей способности оценивать расстояние, форму предметов.
Сопутствующие симптомы:
- быстро падает острота зрения;
- проблематичное фокусирование;
- неоднородность изображения.
Катаракта бывает врожденной, приобретенной. Она появляется вследствие травм, у пожилых людей является результатом возрастных изменений. Медикаментозными средствами можно приостановить (редко остановить полностью) помутнение, но устранить не получится.
Проблемы, вызываемые катарактой:
- падение остроты зрения;
- развитие диплопии – горизонтальное (реже вертикальное) раздвоение объектов. Это становится причиной головных болей, тревожности, головокружения;
- тусклое освещение вызывает появление бликов;
- световосприятие, острота зрения в сумерках падает;
- повышение светочувствительности;
- нарушение цветоощущения;
- появление темных «мушек»;
- белые, серые пятна вокруг зрачка;
- подбор очков линз не решает проблему плохого зрения.
Обязательно надо посетить офтальмолога, если:
{banner_gorizontalnyy}
Противопоказания артифакии
Противопоказания артифакии существуют в таких случаях:
- воспалительные процессы;
- передняя камера имеет неподходящие размеры;
- отслоилась сетчатка;
- маленький диаметр глаза;
- инфаркт, инсульт, случившийся в течение полугода.
В списке есть относительные, абсолютные противопоказания, поэтому перед операцией следует обязательно пройти обследование. Просмотрев результаты, офтальмолог разрешит, запретит установку имплантата.
Виды ИОЛ

Размер, способ установки разделяет интраокулярные линзы на несколько видов:
- переднекамерные;
- заднекапсульные;
- зрачковые;
- торические;
- заднекамерные.
Переднекамерные ИОЛ имплантируют в пространство между роговой, радужной оболочкой, предварительно сделав надрез.
Используют при таких заболеваниях:
- миопия;
- астигматизм;
- гиперметропия.
Переднекамерные имплантаты вживляют людям с существенными противопоказаниями к лазерной коррекции. Применение ПОЛ значительно упрощает технику оперативного вмешательства, некоторые разновидности могут вызывать осложнения. Переднекамерные линзы делают из полиметилметакрилата, срок службы около 100 лет.
Заднекапсульные ИОЛ используют только при полном удалении хрусталика. Их имплантируют в капсулу. STAAR является единственной компанией, выпускающей заменители, соответствующие международным требованиям.
Зрачковые линзы доступны для вторичной установки. Для установки используют инжектор, картридж, вводя его через надрез. Имплантаты имеют массу недостатков, таких как неустойчивость, склонность к смещению. Они не создают давления на роговую оболочку.
Торические имплантаты сочетают преимущества цилиндрических и сферических разновидностей. Устанавливаются такие линзы при катаракте, астигматизме, всевозможных патологиях роговицы и других заболеваниях. Противопоказаны торические заменители хрусталика при тяжелом сахарном диабете, иритах, иридоциклитах, сидерозе.
Заднекамерные имплантаты используются в 90% офтальмологических операций. Они примечательны меньшим количеством вызываемых побочных эффектов. Линзы такого типа визуально незаметны постороннему, пациенту неощутимы. Устанавливать можно после устранения природного ядра в сумку хрусталика, заднюю камеру. ИОЛ предупреждает отслоение ретины, глаукому.
Выбор определенного типа линзы опирается на тип патологии, результаты исследований, состояние роговицы, финансовые возможности пациента.
Все заменители хрусталика делятся на группы:
- Сферические, асферические. Последняя разновидность гарантирует контрастное изображение, широкий угол обзора, отсутствие бликов.
- Монофокальные, мультифокальные. Последние обеспечивают нормальную фокусировку зрения, исправляют пресбиопию. Встречаются торические разновидности для коррекции астигматизма.
- Аккомодирующие. Пара параллельных линз, которые движутся от напряжения мышц, меняя расстояние до точки фокусировки.
- С защитными функциями являются самыми дорогими, защищают от ультрафиолетовых лучей. Они бывают желтые или синие. Выбор тех или иных не влияет на восприятие цветовой гаммы.
{banner_gorizontalnyy2}
Операции по замене хрусталика глаза
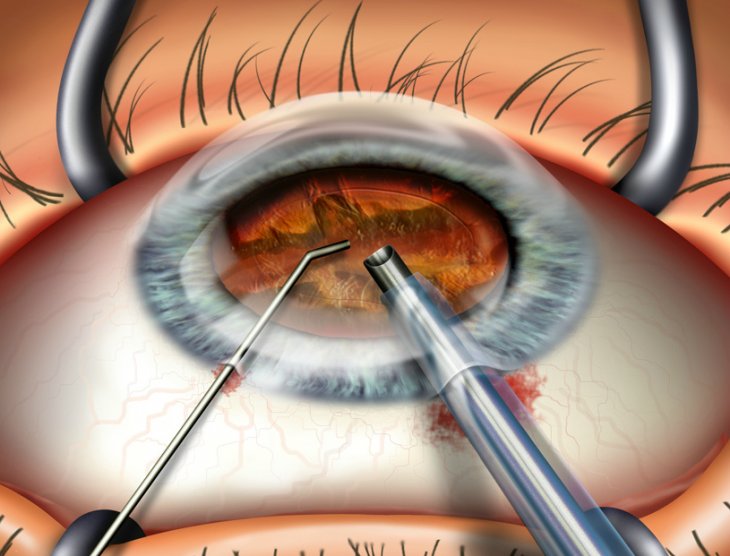
Проведение полной диагностики пациента является обязательной предоперационной процедурой. Офтальмолог, совместно с пациентом определяет тип вживляемой линзы, опираясь на сохранность связок, состояние ретины, роговой оболочки.
Накануне операции по замене хрусталика глаза разрешено вести привычный образ жизни – есть, пить, принимать лекарства, кроме таблеток, разжижающих кровь. Имплантация заменителя проводится под общей или местной анестезией. В ходе операции хрусталик размягчается, потом удаляется специальными инструментами. Длительность процедуры занимает не больше часа.
Сегодня практикуют 2 способа вживления линзы:
- ультразвуковая факоэмульсификация;
- фемтолазерная факоэмульсификация.
Ультразвуковая операция – делается небольшой разрез на поверхности глазного яблока, вводится факоэмульсификатор для разрушения прозрачного тела. Ультразвуковыми волнами производится воздействие на хрусталик. Дальше специальным насосом откачивается эмульсия.
Задняя часть капсулы не трогается, становясь барьером между радужкой и стекловидным телом. Врач полирует капсулу, устраняя ткани, устанавливает свернутую ИОЛ. После вживления она расправляется. Зашивать ничего не нужно, ткани сами срастаются.
Фемтолазерная операция проводится аналогично ультразвуковой, но используется лазер вместо ультразвуковых волн. Лазер превращает хрусталик в однородную эмульсию, которая впоследствии откачивается.
Осложнения артифакии
Послеоперационные побочные эффекты бывают крайне редко. Их появление зависит от вида линзы, ее качества, индивидуальных физиологических особенностей, состояния глаза до установки, соблюдения правил ухаживания после оперативного вмешательства.
Осложнения артифакии бывают:
- вторичная катаракта – разрастание остатков тканей;
- глаукома – чаще временное явление, проходит самостоятельно;
- выпадение линзы как последствие повреждений, неосторожных действий;
- отслоение сетчатки – можно устранить импульсной лазерной коагуляцией;
- макулярный отек образуется в центре сетчатки;
- инфекционные заболевания, воспалительные процессы;
- ощущение инородного тела – надо менять искусственный хрусталик хирургическим путем;
- спаечный процесс при использовании неподходящих линз;
- белковый налет устраняется чисткой лекарственными антисептиками.
Чаще всего осложнения возникают после неправильной установки имплантата внутрь глазного яблока, некорректного выбора типа, размера линзы, несоблюдения правил гигиены офтальмологом или послеоперационного ухода.
Артифакия глаз – исправление врожденных, приобретенных патологий глаз с целью улучшения зрения. Операции безопасны, проводятся с учетом всех обследований. Выбор ИОЛ согласовывается с пациентом, состоянием глаз. Артифакия способна вернуть 100% зрение.
Источник
