Болевой синдром при миеломной болезни
Миелома — злокачественная опухоль, подавляющая нормальное кроветворение, разрушающая кости и вырабатывающая патологические белки, повреждающие внутренние органы. Когда говорят о миеломе крови или костей, или позвоночника, или костного мозга, то имеют ввиду одно заболевание с разнообразными проявлениями.
Относящееся к гемобластозам или онкогематологическим процессам, то есть злокачественным болезням крови и лимфатической ткани заболевание имеет много названий: множественная миелома, миеломная болезнь и генерализованная плазмоцитома, плазмоцитарная миелома.
Причина миеломы
Миелома состоит из изменённых плазматических клеток. В нормальном костном мозге плазматические клетки рождаются из В-лимфоцитов, но число их ограничено всего 5%, большее количество — уже патология.
Определённой ясности с первопричиной развития плазматической опухоли нет, в инициации процесса подозревают плохую наследственность и склонность к аллергии против собственных тканей, радиацию и работу с токсичными веществами, под подозрение попал и вирус герпеса 8 типа.
Правда, достоверных доказательств участия всего перечисленного в злокачественном перерождении не представлено. Ясно одно, что-то помешало нормальному созреванию В-лимфоцитов или вмешалось в многоэтапный путь от их «детства» до лимфатической зрелости, из-за чего-то лимфоцит превратился в дефектный плазмоцит, давший начало миеломе.

Миеломная болезнь поражает трёх из 100 тысяч россиян, как правило, пожилых — преимущественно на седьмом десятке жизни, у молодых до 40 лет заболевание встречается очень редко.
Среди страдающих заболеваниями крови и лимфатической ткани плазмоцитому имеет 10-13%, но из всех существующих в природе злокачественных процессов на больных плазмоклеточной опухолью приходится не более одного процента.
Что происходит при миеломе?
По какой-то причине в костном мозге появляются ненормальные клетки, размножаясь, они нарушают нормальное кроветворение, что проявляется анемией. Недостаток эритроцитов сказывается на работе всех органов, но особенно сильно на легочной ткани и головном мозге, что проявляется недостаточностью их функций.
Функция нормальных плазматических клеток — выработка антител-иммуноглобулинов для защиты от болезнетворных агентов. Миеломные плазмоциты тоже вырабатывают иммуноглобулины, но дефектные парапротеины, не способные к иммунной защите.
Вырабатываемые злокачественными плазмоцитами парапротеины откладываются в тканях органов, излюбленное «место складирования» — почки, в которых развивается «болезнь лёгких цепей» с исходом в почечную недостаточность. В поражённой печени снижается выработка разжижающих кровь веществ — повышается вязкость крови, нарушающая обменные процессы в тканях, образуются тромбы. Отложения иммуноглобулинов наносят урон и другим органам, но не столь фатальный.
В костях миеломные клетки стимулируют остеокласты, вызывая остеолизис — разъедание кости. Из разрушенной кости кальций выходит в плазму, накапливаясь, приводит к гиперкальциемии — тяжёлому состоянию, требующему принятия срочных мер.
Диагностика миеломной болезни
Диагноз устанавливается по анализам крови, где находят парапротеины и определяют их суммарную и видовую концентрацию. Парапротеины обозначают как иммуноглобулины — IgA, IgG и IgМ. Плазмоциты вырабатывают иммуноглобулины по собственному усмотрению и в разном количестве, по их изменению продукции патологических белков впоследствии оценивают эффективность лечения и активность заболевания.
Степень агрессивности плазматических клеток выясняют при микроскопии костного мозга, его получают из грудины при стернальной пункции или при биопсии тазовой кости. Особенно актуально исследование при невысокой продукции парапротеинов или при изменении характера течения болезни.
Давний маркёр заболевания — белок Бенс-Джонса в моче, выявляемый у 70% пациентов. Белок формируется из цепочек иммуноглобулинов А и G небольшого молекулярного веса — «лёгких», которые просачиваются из почечных канальцев. По содержания Бенс-Джонса тоже контролируют течение болезни.
Часто заболевание случайно обнаруживается во время обычной рентгенографии органов грудной клетки по литическим дефектам ребер. На первом этапе необходимо выявить все деструктивные изменения в костях, чтобы в дальнейшем следить за процессом и результатами терапии, что позволяет высокочувствительная низкодозная КТ всего скелета.
При МРТ изучается состояние плоских костей — черепа и таза, что обязательно при тлеющей и солитарном варианте опухоли. МРТ помогает оценить не только дефекты кости, но и наличие опухолевой инфильтрации мягких тканей, вовлечение в процесс спинного мозга.
Обязательно проводится анализ на кариотип для выявления генетических аномалий, влияющих на прогноз в отношении жизни больного и эффективность лечения.
Когда диагноз миеломы не вызывает сомнений
Характерные особенности клеток определяют течение процесса от медленной и практически доброкачественной гаммапатии или тлеющей миеломы до стремительного плазмоклеточного лейкоза.
Не всегда изначально удаётся классифицировать заболевание, что усложняет выбор оптимальной терапии. В 2014 году международный консенсус определил критерии, облегчающие постановку точного диагноза и отделяющие один вариант опухолевого процесса от других.
В первую очередь, в костном мозге определяют процент плазматических клеток, так при симптоматической миеломной болезни их должно быть более 10%, а 60% говорит о высокой агрессивности опухоли.
Для каждого варианта заболевания предусмотрены определенные количественные характеристики и сочетания критериев, так для полной убеждённости в наличии у пациента миеломы необходимо обнаружить специфические «продукты»:
- М-протеин в крови, то есть IgA или IgG;
- легкие цепи иммуноглобулинов;
- в моче белок Бенс-Джонса;
- очаги в костях скелета.
При недостаточности специфических критериев диагностике помогают неспецифические, но часто встречающиеся последствия деятельности плазмоцитов и парапротеинов на органы-мишени:
- повышение уровня кальция крови в результате массивного разрушения костей;
- снижение гемоглобина при опухолевом замещении костного мозга;
- повышение креатинина крови — маркёра почечной недостаточности.
Симптомы миеломы
Замечено, что каждый пул плазматических клеток производит иммуноглобулины с персональными особенностями и по своему графику, отчего клинические проявления очень своеобразны и глубоко индивидуальны. Нет двух одинаковых больных, тем более невозможно найти двух похожих пациентов по диагностическим критериям. Тем не менее, выделяют несколько типов заболевания.
По количеству поражений опухоль может быть генерализованной или множественной и солитарной — с единственным очагом.
По течению различают вялотекущую или тлеющую, она же индолетная, и симптоматическую плазмоцитому, протекающую с явными клиническими проявлениями.

Основное проявление симптоматической миеломы — боли в костях вследствие их разрушения, которые появляются не сразу и часто даже не в первый год заболевания. Болевой синдром возникает при вовлечении в опухолевый процесс надкостницы, пронизанной нервными окончаниями. При медленно текущем процессе до выявления опухоли может пройти несколько лет, поскольку ничего кроме эпизодов слабости у пациента не возникает.
В развёрнутой стадии с множественными поражениями на первый план выходят в разных комбинациях и с индивидуальной интенсивностью переломы в местах деструкции костей и проявления почечной недостаточности, или амилоидоз органов.
Лечение миеломной болезни у молодых
Вялотекущий вариант миеломной болезни не всегда требует лечения, поскольку не угрожает жизни, а терапия совсем не безвредна. В данном случае наблюдение за течением процесса более выгодно пациенту, нежели токсичная химиотерапия. Регулярные обследования позволяют вовремя диагностировать активизацию процесса.
Симптоматическая миелома разделяется по стадиям от I до III по уровню в крови специфического микроглобулина и альбумина, стратегия при стадии I и II-III различается только используемыми препаратами и их комбинациями.
При любой стадии основное и определяющее тактику — состояние пациента и его возраст. Так сохранным больным до 65-летнего возраста и без тяжёлых хронических болезней предлагается агрессивная химиотерапия высокими дозами с пересадкой собственных стволовых клеток крови, по-научному, аутологичной трансплантацией.
Физически сохранные пациенты от 65 до 70-летия тоже могут претендовать на высокодозную химиотерапию, но уже не комбинацией лекарств, а единственным препаратом — мелфаланом.
До начала высокодозной химиотерапии проводится несколько курсов полихимиотерапии обычными дозами, затем специальным препаратом стимулируется выработка костным мозгом собственных стволовых клеток, которые собираются и консервируются. Затем пациент получает очень высокие дозы цитостатиков, в результате чего гибнут все клетки крови — опухолевые и нормальные. Нормальные, заблаговременно законсервированные кровяные элементы и вводят пациенту.
Лечение миеломы у пожилых
Пациенты старше 65 лет и помоложе, но с сопутствующими болезнями, влияющими на общее состояние и активность, тоже на первом этапе проходят цикловую химиотерапию, в том числе с использованием таргетных препаратов. Результат лечения оценивается по анализам крови и костного мозга, где определяют концентрацию специфических для заболевания белков и процент опухолевых клеток.
На результате лечения отражается не только возраст, но и наличие нескольких хронических болезней, астенизация, подразумевающая физическое ослабление с похуданием или без оного.
Астенизированного человека наши предки называли «квёлым». Такие пациенты рискуют не перенести агрессивного лечения, но достаточно неплохо отвечают на более легкие варианты противоопухолевой химиотерапии.
В последние годы спектр химиопрепаратов существенно расширился за счёт таргетных средств, продемонстрировавших хороший непосредственный результат и увеличение продолжительности жизни участников исследований.
Поражения скелета подлежат длительной терапии бисфосфонатами, уменьшающими болевой синдром, предотвращающими переломы и гиперкальциемию. На отдельные опухолевые очаги воздействуют ионизирующим излучением, обязательна лучевая терапия при угрозе сдавления спинного мозга и поражении шейного отдела позвоночника.
Прогноз при миеломной болезни
Кроме возраста пациента и его физического состояния на прогнозе миеломы и продолжительности жизни отражается чувствительность опухоли к лекарственному лечению и биологические характеристики плазматических клеток, в частности генетические аномалии с делецией участков хромосом и амплификацией — удвоением генов.
Играет роль концентрация парапротеинов и их фракций, объем поражения на момент выявления болезни и степень вовлечения в патологический процесс других органов, так уже развившаяся почечная недостаточность «перевесит» все прочие благоприятные признаки заболевания.
Очень важно для жизни пациента правильно выбрать лечащего доктора и клинику, где могут провести точнейшее обследование и пациентом занимается целая команда врачей разных специальностей, знающих клинические проблемы немолодого миеломного больного и умеющих их решать.
Список литературы:
- Давыдов М.И., Аксель Е.М./ Статистика злокачественных новообразований России и странах СНГ 2007 г.//Вестник РОНЦ им. Н.Н. Блохина РАМН, 2009; 20 (3)
- Kyle RA, Rajkumar SV./ Criteria for diagnosis, staging, risk stratification and response assessment of multiple myeloma// Leukemia. 2009; 23(1)
- Durie BGM, Salmon SE. / A clinical staging system for multiple myeloma: Correlation of measure Myeloma cell mass with presenting clinical features, response to treatment, and survival// Cancer, 1975;36.
- Facon T, Mary JY, Hulin C et al./ Melphalan and prednisone plus thalidomide versus melphalan and prednisone or reduced intensity autologous stem cell transplantation in elderly patients with multiple myeloma (IFM 99-06): a randomised trial// Lancet 2007; 370
- Weber DM, Chen C, Nievisky R et al./ Lenalidomide plus dexamethasone for relapsed multiple myeloma in North America.// N Engl J Med 2007; 357.
Источник

Миелома костей — это не совсем верный термин. Так в народе называют множественную миелому — злокачественное заболевание, одним из симптомов которого является разрушение костной ткани, которое, соответственно, сопровождается возникновением сильных болей.
Заболевание начинает развиваться в костном мозге, который называют фабрикой по производству клеток крови. Одной из его популяций являются плазматические клетки — это зрелые В-лимфоциты, которые в норме должны продуцировать антитела, направленные на борьбу с инфекциями и опухолями. При злокачественном перерождении этих клеток развивается миелома костей, которая характеризуется следующими особенностями:
- Миеломные клетки начинают бесконтрольно размножаться и колонизировать костный мозг. Это приводит к вытеснению здоровых клеток, что сопровождается нарушением кроветворения со всеми вытекающими последствиями в виде анемий, иммунодефицитов и кровоточивости.
- Миеломные клетки продуцируют особый белок (М-белок), который системно действует на организм, приводя к поражению внутренних органов.
- Кроме того, миеломные клетки продуцируют вещества, которые способствуют локальному расплавлению кости и снижению плотности костной ткани.
Поражение костей при миеломе может быть представлено двумя вариантами:
- Единичные очаги остеолизиса. Такой вариант заболевания называется солитарная плазмоцитома.
- При множественной миеломе костей имеются множественные очаги остеодеструкции, количество которых постоянно увеличивается.
Симптомы множественной миеломы
Костные боли. На начальных этапах они не интенсивные, возникают при движениях и перемене положения тела. По мере развития миеломной болезни, боли становятся нестерпимыми и могут вызвать полную обездвиженность больного.
Из-за расплавления костей, в кровь поступает большое количество кальция, что приводит к явлениям интоксикации. Это сопровождается тошнотой, рвотой, кровотечениями, спутанностью сознания, вплоть до комы.
Из-за уменьшения плотности костей и очагов лизиса, возникают патологические переломы. Также по причине уменьшения плотности костей, происходит «проседание позвонков», что сопровождается неврологической симптоматикой — боли, парезы, параличи, чувство онемения и др.
При высоких показателях М-белка развивается синдром гипервязкости крови, для которого характерны кровотечения, нарушение зрения и сознания. Кроме того, такое состояние приводит к почечной недостаточности, которая характеризуется уменьшением количества выделяемой мочи, отеками. На терминальных стадиях происходит нарушение сознания.
Из-за нарушения кроветворения развиваются анемии, иммунодефициты и тромбоцитопении, что сопровождается инфекционными осложнениями, кровотечениями, слабостью и бледностью кожных покровов.
Классификация миеломы
Миелома — это разнородная группа заболеваний, часть из которых могут находиться годами в стабильном состоянии, другие — быстро прогрессируют.
- Плазмоцитома. Ей более всего подходит термин миелома костей. Она характеризуется единичными очагами остеодеструкции, хорошо поддается лечению и может существовать в стабильном состоянии в течение многих лет и даже десятилетий. Но у большинства больных она со временем диссеминирует по всему организму, трансформируясь во множественную миелому.
- Тлеющая миелома. При ней не обнаруживается поражение костей, но в костном мозге количество плазматических клеток превышает 10%, а в крови обнаруживается М-белок в значениях более 30 г/л. Такое состояние также может оставаться стабильным в течение нескольких лет.
- Симптоматическая миелома. Здесь уже имеется развернутая клиническая картина, заболевание характеризуется быстрым прогрессированием и неблагоприятным прогнозом.
Стадии миеломной болезни
1 стадия — характеризуется анемией легкой степени, кальций остается в пределах нормальных значений, М-протеин низкий, количество очагов поражения костей не более 5.

2 стадия. Анемия средней степени (гемоглобин в пределах 85-100 г/л), происходит увеличение кальция (до 3 ммоль/л) и М-белка. Также происходит увеличение количества очагов остеолизиса. Для второй стадии их количество не должно превышать 20.
3 стадию множественной миеломы выставляют, когда обнаруживается хотя бы 1 из следующих симптомов:
- Гемоглобин ниже 85 г/л, что соответствует тяжелой анемии.
- Превышение значения кальция более 3 ммоль/л.
- Уровень М-белка более 70г/л.
- Количество очагов поражения костей более 30.
Диагностика
Для постановки диагноза требуется комплексное обследование, включающее следующие процедуры.
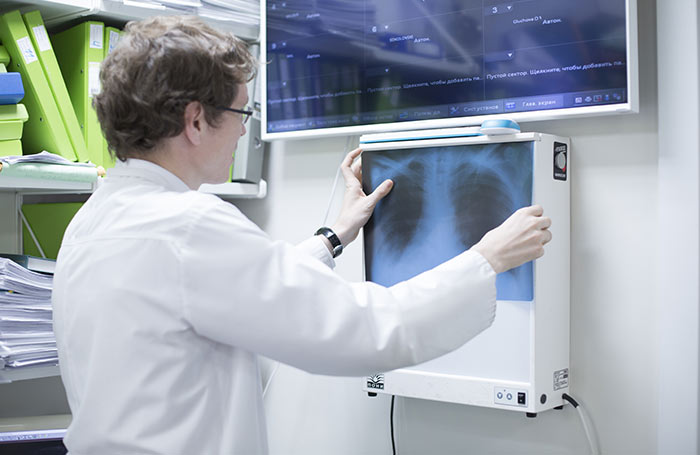
Рентгенография скелета
Данное исследование позволяет определить очаги остеомаляции и, тем самым, уточнить диагноз и стадию развития заболевания. Солитарная плазмоцитома характеризуется единичными очагами остеолизиса. При множественной миеломе будут обнаруживаться множественные очаги остеодеструкции на фоне остеопении (снижения плотности костной массы). В рамках исследования выполняют снимки в двух проекциях, если они малоинформативны, прибегают к компьютерной томографии или МРТ.
Лабораторные исследования
- В общем анализе крови определяется анемия, при распространенных стадиях заболевания наблюдается снижение количества лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения). Одним из характерных, но неспецифических признаков является резкое увеличение СОЭ. У некоторых больных оно может превышать 100 мм/час.
- В анализе мочи обнаруживается протеинурия (высокое содержание белка), которая развивается из-за нарушения функции почек. При специальных исследованиях выявляются М-белок и белок Бенс-Джонса.
- Одним из специфических методов диагностики является исследование белковых фракций крови, при котором обнаруживаются парапротеинемии — при электрофорезе выявляется дополнительная фракция однородного (моноклонального) белка. Если его количество превышает 15%, это говорит в пользу миеломы.
- Миелограмма — исследование клеток костного мозга. При миеломе в миелограмме будет обнаружено увеличение количества плазматических клеток. В норме они составляют не более 5% от общей популяции, при миеломе их количество превышает 10%.
Лечение
Лечение миеломы костей будет зависеть от вида заболевания и его стадии. Основой лечения солитарной плазмоцитомы является лучевая терапия. Она дает хороший эффект, поскольку миеломные клетки очень чувствительны к облучению. Стандартом является суммарная очаговая доза в 40Гр. Если очаг остеодеструкции превышает 5 см, дозу могут увеличивать до 50 Гр. Эффективность терапии оценивается по склерозированию и реминерализации очага остеолизиса. Такая терапия позволяет стабилизировать заболевание на долгие годы и даже десятилетия, однако все равно сохраняется риск прогрессирования во множественную миелому.
К сожалению, радикальное лечение множественной миеломы на сегодняшний день невозможно. Все усилия направлены на достижение ремиссии и предотвращение развития рецидива или прогрессирования заболевания.
Основным методом лечения множественной миеломы является химиотерапия, и здесь есть несколько подходов, в зависимости от возраста и общего состояния больного. Ослабленным больным и пациентам старше 65 лет, которые не могут перенести интенсивную высокодозную химиотерапию, показано лечение с применением мелфалана, бортезомиба и преднизолона. Если имеется тяжелая почечная недостаточность, мелфалан отменяют. Также, чтобы снизить токсичность, могут быть снижены дозировки.

Пациентам младше 65 лет, а также пациентам в группе 65-70 лет с хорошим соматическим статусом и при отсутствии противопоказаний рекомендуется проводить высокодозную химиотерапию (ВХП) в миелоаблятивных режимах. Такое лечение отличается большей эффективностью даже в случае химиорезистентности к стандартным схемам ХТ, однако оно приводит к полному опустошению костного мозга с угнетением всех ростков кроветворения. Это очень опасно для здоровья, поскольку человек полностью лишается иммунной защиты, плюс возникают кровотечения из-за нехватки тромбоцитов. Чтобы восстановить кроветворение, необходима трансплантация гемопоэтических стволовых клеток (ТГСК). Стволовые клетки можно брать у самого больного, в этом случае говорят об аутотрансплантации, или пересаживать клетки от донора — аллогенная трансплантация.
Аллогенная трансплантация является палкой о двух концах. С одной стороны, пациент получает полноценный противоопухолевый иммунитет, поскольку донорские иммунные клетки будут атаковать клон злокачественных миелоцитов. С другой стороны, есть риск развития реакции трансплантат против хозяина, которая в тяжелых случаях может привести к летальному исходу. В настоящее время аллогенные трансплантации используются для лечения рецидивов после ВПХ.
Высокодозная полихимиотерапия
ВПХ проводится в несколько этапов:
- Индукционная терапия. Цель данного этапа является достижение ремиссии, которая в случае миеломы означает нормализацию количества плазматических клеток в костном мозге, исчезновение М-протеина в крови и моче, а также исчезновение очагов остеодеструкции. С этой целью назначаются 2-3 компонентные химиотерапевтические схемы первой линии. Если пациент хорошо ответил на терапию, и у него наступила полная ремиссия или очень хорошая ремиссия, он направляется на ТГСК. Если результаты неудовлетворительны, и опухоль резистентна к данным схемам, применяют более мощные схемы высокодозной полихимиотерапии в миелоаблятивных режимах, которые позволяют преодолеть опухолевую резистентность.
- Забор стволовых клеток. Для трансплантации используются мезенхимальные СК, которые в небольшом количестве присутствуют в крови. Чтобы увеличить их число, проводят мобилизацию, которая подразумевает применение препаратов, стимулирующих выход СК из костного мозга в кровь. Мобилизацию и сбор СК выполняют между 4 и 6 курсом индукционной терапии. Чтобы снизить опухолевую контаминацию полученного материала, может применяться его очистка с помощью моноклональных антител, но такая процедура все равно не влияет на вероятность развития рецидива.
- Этап кондиционирования. Его целью является максимально полное уничтожение опухолевых клеток. При множественной миеломе кондиционирование проводят с использованием высоких доз мелфалана. Этот этап должен выполняться не позднее, чем через 6 недель после сбора стволовых клеток.
- Трансплантация стволовых клеток. Материал вводится внутривенно с помощью инфузии. Внешне это выглядит как переливание крови. Для улучшения результатов лечения множественной миеломы у пациентов с высокими рисками рецидива и прогрессирования, может быть показана тандемная ТГСК. В этом случае через 3-6 месяцев после первой трансплантации проводят повторную, при этом могут быть использованы собственные или донорские стволовые клетки.
Далее идет поддерживающая терапия. Она назначается как после индукции ремиссии стандартной химиотерапией, так и после ТГСК. Ее целью является подавление роста остаточного клона миеломных клеток, продление ремиссии и предотвращение прогрессирования заболевания.
Прогноз
Прогноз определяется видом миеломы костей и ее стадией. При солитарной плазмоцитоме болезнь может быть стабильной годами. Продолжительность жизни при 1 стадии симптоматической миеломы составляет 6-7 лет, при второй — 3-4 года. Медиана выживаемости при 3 стадии не превышает 2 лет.
Источник
