Болевой синдром в области шеи

Согласно статистике, в последние годы боли в шее стали беспокоить людей чаще. Этому способствовало появление компьютеров и новых «сидячих» профессий. Сегодня многие не занимаются физическими упражнениями, имеют избыточную массу тела, часто сталкиваются со стрессами — эти факторы также имеют значение в возникновении шейных болей. Из-за чего конкретно возникает боль в шее и как с ней бороться?
Шейный радикулит («защемление нерва»)
Радикулит на уровне шейного отдела позвоночника чаще всего возникает при сдавлении корешков спинногомозговых нервов.
Обычно это происходит из-за спондилёза шейного отдела позвоночника или грыжи межпозвоночного диска, когда его внешняя часть (фиброзное кольцо) разрывается и студенистое ядро межпозвоночного диска выходит в спинномозговой канал. Иногда шейный радикулит возникает из-за инфекций (герпесвирусной инфекции, болезни Лайма).
Как он проявляется? Зачастую возникает боль в шее, отдающая в руку. Причём рука может неметь или слабеть. Обычно диагноз «шейный радикулит» можно поставить уже после неврологического осмотра. Однако в некоторых случаях бывает необходимо провести компьютерную томографию или электромиографию.
Диффузный гиперостоз скелета (болезнь Форестье)
Это заболевание развивается в основном у людей старше 50 лет. Установлено, что наиболее вероятная причина развития болезни Форестье — накопление солей кальция в связочном аппарате позвоночника.
Болезнь Форестье может никак не проявляться, но в ряде случаев у человека снижается подвижность шеи, возникает боль. Для подтверждения диагноза доктор назначит рентгенологическое обследование, в некоторых случаях потребуется ещё компьютерная или магнитно-резонансная томография. Специфического лечения для этого заболевания нет.
Дегенеративные заболевания
Дискогенный болевой синдром, возможно, самая популярная причина боли в шее. Синдром развивается из-за дегенеративных изменений в структуре межпозвоночных дисков. В результате нагрузка распределяется неравномерно между дисками, дугоотростчатыми суставами и замыкательными пластинками. При этом заболевании боль в шее возникает при повороте и наклоне головы, состояние ухудшается, если долго держать голову в одном положении. Эта боль может проводиться в руку или плечо.
Спондилёз шейного отдела позвоночника возникает из-за дегенеративных изменений в шейном отделе. Постепенное стирание межпозвоночных дисков приводит к сокращению межпозвоночного пространства, деформации костей и их разрастанию (образованию остеофитов). В большинстве случаев эти возрастные изменения не приносят никаких неудобств. Однако иногда они приводят к давлению на корешок спинномозгового нерва, что вызывает хроническую боль в шее, и в некоторых случаях – онемение или боль в плече или руке.
Спондилогенная цервикальная миелопатия. Дегенеративные изменения в шейном отделе позвоночника могут привести к сужению центрального канала спинного мозга, из-за чего сам спинной мозг может повредиться и начать работать неправильно. Как следствие — боль в шее, её ограниченная подвижность, а также общая слабость, нарушение координации движений, неконтролируемое мочеиспускание и дефекация, проблемы в половой сфере. Заболевание чаще всего развивается после 55 лет и нередко требует хирургического вмешательства.
Травмы шейного отдела позвоночника
Обычно травмы шеи люди получают в автомобильных авариях. Из-за резкого движения головы вперёд-назад повреждаются мягкие ткани, нервные волокна, межпозвоночные диски, задняя продольная связка, дугоотростчатый сустав (фасет-синдром) и др. После травмы возникает боль, происходит мышечный спазм, становится трудно двигать шеей. Со временем симптомы уходят сами, но иногда боль может перерасти в хроническую.
Мышечные боли
Спазмы мышц шеи и верхней части спины возникают из-за травм, физического перенапряжения в течение дня, в частности, неправильных поз, эмоционального стресса. Также мышцы могут спазмироваться из-за неудобной подушки. Обычно это состояние проявляется болью, ограничением подвижности шеи. В течение 6 недель боли проходят. Чтобы ускорить процесс, рекомендуется делать специальные упражнения, а также устранить причину перенапряжения мышц, если это возможно.
Миофасциальный болевой синдром
При миофасциальном болевом синдроме можно определить гиперчувствительные точки. Они могут появиться после травмы, перенапряжения или эмоционального стресса. Эти точки провоцируют напряжение и боль в мышцах, которая зачастую становится хронической.
Шейный остеохондроз?
Среди заболеваний, вызывающих боли в шее, мы не упомянули «шейный остеохондроз». Этот диагноз обычно ставится на территории стран бывшего Советского Союза. По сути на остеохондроз списывают все те заболевания, что перечислены выше.
Дегенеративные изменения в позвоночнике наблюдаются практически у всех людей старше 40 лет, и это совершенно не повод называть человека больным и начинать активное лечение. Боль в шее и другие симптомы должны указать на настоящий диагноз, после постановки которого назначается терапия.
Когда при боли в шее следует обратиться к врачу?
Основные причины, при которых необходима консультация невролога:
- сильная головная боль;
- травма шеи;
- потеря контроля над мочеиспусканием или дефекацией;
- онемение, покалывание, слабость в руках или ногах;
- боль не проходит неделю, и улучшений нет;
- когда обычные обезболивающие препараты не помогают.
Срочно обратитесь к врачу, если:
- У Вас жар, болит голова, а шея скована настолько, что Вы не можете дотянуться подбородком до груди. Это может быть менингит;
- Наблюдаются признаки инфаркта: боль в груди, учащённое дыхание, потливость, тошнота, рвота, а также боль в руке или челюсти.
Лечение боли в шее
Препараты, снимающие боль или напряжение. Обычно специфического лечения при состояниях, вызывающих боль в шее, нет. В простых ситуациях врач может рекомендовать нестероидные противовоспалительные средства (диклофенак), которые снимут боль. Если есть выраженный спазм, то доктор может выписать миорелаксант (препарат, расслабляющий мышцы) для приёма на ночь. При хронической боли в шее врач может назначить трициклические антидепрессанты. Инъекции ботулина доказанно неэффективны. Большинство растяжений мышц проходит через 2–3 недели при консервативном лечении.
Лёд и тепло. Для снятия боли в шее после травмы рекомендуется также прикладывать лёд, особенно в первые 48–72 часа. Если проблема в мышцах, можно использовать тепло (например, принимая душ, ванну, прикладывая влажное полотенце).
Упражнения на растяжку. Доказанную эффективность имеют упражнения на растяжку, в том числе цигун. Однако их следует делать осторожно, желательно только после консультации со специалистом. Особенно полезными упражнения будут при хронической боли. Заниматься лучше утром и перед сном, предварительно разогрев шею. По поводу привычной физической активности (занятий бегом, футболом, йогой и др.) обязательно следует посоветоваться с врачом.
Расслабляющие техники. Эмоциональный стресс может усиливать боль в шее и откладывать излечение. Расслабляющие техники (дыхательные упражнения, самогипноз, молитва, медитация) и психотерапия помогают снизить мышечное напряжение.
Изменение привычек. Чтобы снова и снова не провоцировать боль в шее, важно исправить положения, в которых человек проводит много времени. Для этого нужно следить за своей осанкой, минимизировать напряжение (менять позы, раз в час разминать шею, поставить компьютер на уровне глаз). Сидеть нужно прямо, плечи должны быть отведены назад. Во время сна шее необходима поддержка, а голова должна находиться на том же уровне, что и всё тело. Идеальная поза для сна — на спине, хуже всего для шеи, когда человек спит на животе.
Массаж облегчает мышечный спазм, причём полезно будет использовать вибромассажёр. Однако нужно учесть, что при хронической боли массаж скорее всего малоэффективен.
Мануальная терапия. Манипуляции не имеют доказанной эффективности и в некоторых случаях могут сопровождаться ухудшением состояния. Поэтому рекомендуется прибегать к «мягкой» мануальной терапии и только в сочетании с физическими упражнениями. Лучше не обращаться к мануальным терапевтам, если имеет место спондилотическая цервикальная миелопатия (сужение центрального канала спинного мозга).
Биологическая обратная связь (БОС). При методе под названием «биологическая обратная связь» человеку ставят задачу (снять напряжение мышц шеи) и с помощью датчиков контролируют её выполнение. Сам пациент видит на экране изображение, которое, например, может быть мутным, а по мере расслабления мышц становится чётким. Так человек учится контролировать напряжение мышц шеи.
Корсет для фиксации шейных позвонков хоть и снимает боль, но его не рекомендуется носить длительное время (1–3 часа в день, не больше 1–2 недель), так как мышцы в результате могут ослабнуть.
Существует ряд методов, эффективность и безопасность которых установить довольно сложно, так как проведено слишком мало исследований с достоверными результатами. Например, по некоторым данным, акупунктура помогает при хронической боли в шее, а вытяжение не имеет эффекта. Электромагнитная терапия, низкочастотная лазеротерапия и электромиостимуляция, по всей видимости, работают. Однако не рекомендуется применять все эти методы, игнорируя физические упражнения.
Операция при боли в шее. В большинстве случаев при боли в шее операцтивное вмешательство не требуется: сначала применяется консервативное лечение, и только потом, если оно не помогает, и если причина боли в давлении на корешок спинномозгового нерва («защемлении нерва») или сужении центрального канала спинного мозга, рекомендуется лечение у хирурга.
Источник

Дата публикации: 01.10.2018
Дата проверки статьи: 09.12.2019
Боль в шее — распространенный симптом, характеризующийся болевыми ощущениями в области шейного отдела позвоночника. Его вызывает механическое повреждение или системное заболевание. Человек жалуется на то, что болит шея при наклонах и резких поворотах головы. Острая боль может беспокоить в течение 10 дней, затем проходит. Если она сохраняется длительное время и не дает покоя, то нужно срочно обратиться за помощью к специалистам. Пройти лечение боли в шее, заболеваний и травм, которые ее провоцируют, можно в клинике ЦМРТ.
Боль в области шеи возникает вследствие таких причин:
- острая кривошея – болевой синдром, вызванный травмами мышц шеи, поднятием тяжелых предметов или длительным пребыванием в неудобной позе, обычно он проходит за 1-2 дня;
- изнашивание позвоночника – деформация суставов и костей позвоночника;
- хлыстовая травма – резкое движение головой, повреждающее сухожилия и шейные связки;
- защемление нерва — шейная радикулопатия, возникающая на фоне повреждения межпозвонкового диска;
- шейный остеохондроз – заболевание позвоночного столба, провоцирующее дегенеративно-дистрофические изменения в межпозвонковых дисках и сопровождающееся резкой болью в шее, отдающая в руку;
- грыжа в шейном отделе позвоночника – болезнь, которая приводит к защемлению нервных корешков, появлению боли в шее и плече, снижению чувствительности в руке и уменьшению мышечной силы;
- острый тиреоидит — редкое заболевание, характеризующееся воспалением щитовидной железы.
К провоцирующим факторам возникновения боли в шее относятся:
- лихорадочное состояние;
- резкая потеря веса;
- нарушение координации движений;
- физическое переутомление;
- травмы шейного отдела;
- дефицит витаминов группы B;
- нарушение осанки;
- генетическая предрасположенность;
- нездоровый образ жизни.
Частой причиной боли в шее у детей считается лимфаденит — осложнение ангины. Дискомфорт области головы и шеи отмечается при попадании в инфекции. Также вызывать болезненный синдром могут внутричерепные кровоизлияния, новообразования и абсцессы.
В зависимости от места локализации болевых ощущений шейную боль делят на такие виды:
Цервикалгия
Боль беспокоит только в области шеи. Если она распространяется в руки, то такой синдром называют цервико-брахиалгия. Когда она иррадиирует в голову, то это цервикокраниалгия.
Шейный прострел или цервикаго
Характеризуется сильной острой болью при любых движениях шеи и головы. Может отдавать в затылок или грудной отдел позвоночника. Продолжительность приступов может достигать 10 дней. В редких случаях боль беспокоит в течение 2-3 месяцев.
Методы диагностики
В первую очередь врач проводит визуальный осмотр и пальпацию шеи, чтобы определить характер болевых ощущений и причину их появления. Для подтверждения диагноза в клинике проводят лабораторные тесты, рекомендуют пациенту пройти простую рентгенографию при подозрении на травму или болезнь костной системы, компьютерную томографию или МРТ, если специалист подозревает, что причиной боли могут быть заболевания шейных позвонков. Для проверки работы нервной системы потребуется электромиография.
В клиниках ЦМРТ причину боли в шее устанавливают с помощью таких методов:
К какому врачу обратиться
Диагностикой и лечением боли в шее занимается врач-невролог.
Лечение болей в шее
Стратегия терапии подбирается с учетом патологии или травмы, которые вызвали шейную боль. Обычно проводят консервативное и хирургическое лечение с использованием современных технологий. Если основное заболевание возможно вылечить, то пациенту назначают анальгетики, глюкокортикоиды, местные анестетики, антиоксиданты и миорелаксанты. При необходимости могут применять антидепрессанты и противосудорожные препараты. Обезболивающие лекарства — основа медикаментозного лечения, направленная на снятие боли, отека и воспалительного процесса.
Избавиться от боли также помогут физиотерапевтические процедуры — остеопатия, лечебная физкультура, массаж шеи, мануальная терапия. Для снятия спазма и улучшения кровообращения рекомендуется ультразвуковая терапия. Длительность курса лечения зависит от тяжести патологического процесса.
Если у пациента диагностирована межпозвоночная грыжа и поражение спинного мозга, то его направляют на хирургическую операцию.
В сети клиник ЦМРТ для лечения болей в шее применяют такие методы:
Сама по себе шейная боль — симптом, она не может вызывать осложнения, но ухудшает качестве жизни человека. Но без лечения боли в шее ее причины могут привести к серьезным последствиям. Если она вызвана хлыстовой травмой, то это чревато нарушением зрения, головокружениями, посттравматическим остеоартрозом и неврозом. Шейный остеохондроз без медицинской помощи приводит к необратимым поражениям позвоночника и летальному исходу.
При отсутствии лечения патология шейного отдела может стать причиной тетрапареза. Вначале у пациента будут неметь пальцы и кисти рук по ночам или после физических нагрузок. Затем постепенно начнет развиться паралич ног. Для него характерно онемение пальцев и нарушение походки.
Грыжа в шейном отделе позвоночника способна привести к сдавливанию нервных корешков и нарушения кровотока в головном мозге. Без грамотно подобранной схемы терапии произойдет деформация позвоночника. Она сопровождается неврологическими расстройствами, нарушениями работы органов пищеварения и приступами мигрени.
Для предотвращения появления шейной боли следует правильно организовать рабочее место. При сидячей работе необходимо периодически делать перерывы и выполнять несколько упражнений для всех отделов позвоночника и групп мышц. По утрам также рекомендуется проводить гимнастику.
Многие заболевания шейного отдела позвоночника могут возникать из-за наличия избыточного веса. Поэтому следует контролировать вес, правильно питаться, посещать бассейн и тренажерный зал. Спать желательно на матрасе средней жесткости и использовать одну подушку, чтобы голова находилась на одинаковом с телом уровне.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боли в шее – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Почти две трети людей хотя бы раз в жизни испытывали боль в шее – цервикалгию. Такая боль не всегда свидетельствует о серьезном заболевании. Но если рецидивы возникают все чаще и чаще, это может стать тревожным сигналом.
Разновидности болей
Условно причины возникновения цервикалгии делят на две группы:
- возникающие вследствие заболеваний позвоночника (грыжи межпозвонковых дисков, артроз, нарушение функции межпозвонковых суставов) и подвывиха позвонков (хлыстовая травма). Последствия таких травм могут проявляться в течение жизни;
- возникающие вследствие других причин: инфекционных и эндокринных заболеваний, опухолевых процессов, ревматизма.
Возможные причины
Миофасциальный синдром
Длительное перенапряжение мышц шеи, растяжения связок, переохлаждение приводят к возникновению болей, которые отличаются умеренной интенсивностью и непродолжительностью. При этом часто наблюдается ограничение подвижности головы и спазм шейных мышц, в которых чувствуются уплотнения и болезненность при надавливании.
Как правило, боли при миофасциальном синдроме проходят самостоятельно в течение нескольких дней.
Остеохондроз шейного отдела
Остеохондроз – дегенеративно-дистрофическое поражение позвоночника, которое возникает вследствие деформации и разрушения межпозвонковых дисков. Потеря эластичности, сжатие и разрушение дисков приводят к перегрузке межпозвонковых (фасеточных) суставов, артрозу, защемлению нервных корешков и болевому синдрому. С возрастом из-за усыхания хрящей расстояние между позвонками уменьшается, что вызывает поражение межпозвонковых суставов и связок.
Дисфункция фасеточных суставов
Поражение структуры межпозвонковых, или фасеточных, суставов – одна из самых частых причин болевого синдрома в области шеи.
Истончение хряща на суставных поверхностях приводит к появлению костных разрастаний – остеофитов. Они сужают просвет межпозвонковых отверстий и сдавливают нервные окончания. Как правило, при этом возникает тупая боль (постепенно нарастающая, низкой интенсивности), особенно по утрам после сна в неудобном положении (на высокой подушке, в положении лежа на животе). При движении она усиливается, а в покое ослабевает. Боль может отдавать в затылок, ухо, висок или в плечо.
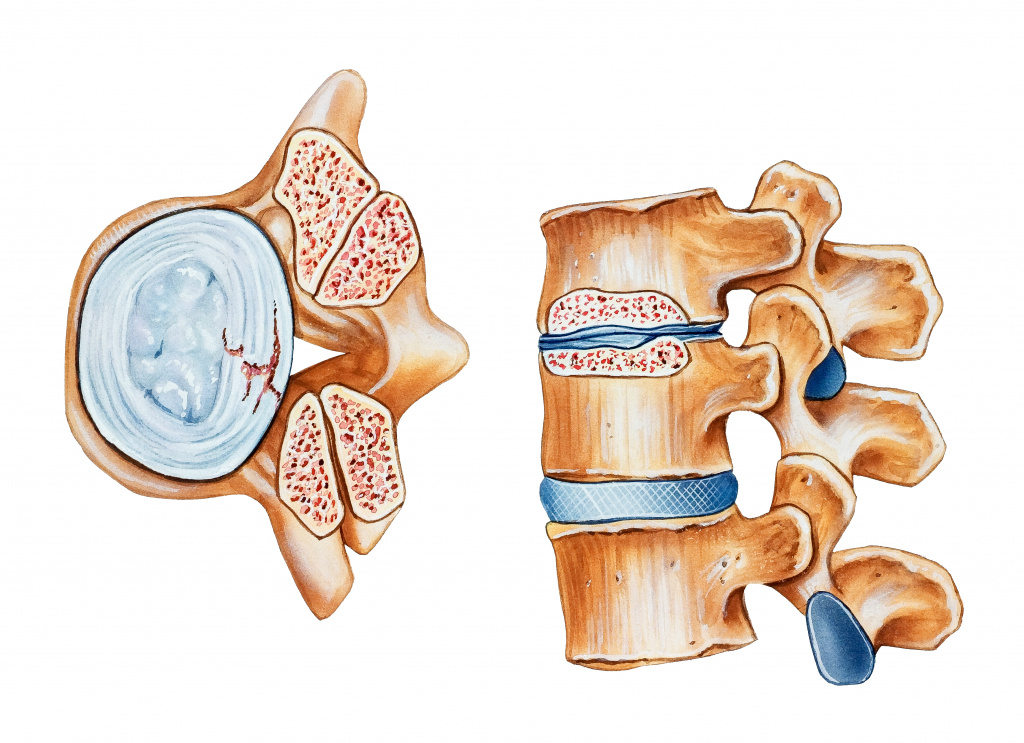
Грыжи и протрузии межпозвонковых дисков
Сдавление межпозвонковых дисков, потерявших упругость, приводит к их выпячиванию (протрузии) в позвоночный канал и последующему образованию грыжи.
В результате происходит компрессия спинного мозга, ведущая к нарушению чувствительности рук (онемение, жжение, слабость) и болевому синдрому. Простреливающая (нерегулярная односторонняя) боль усиливается при наклоне, вращении или запрокидывании головы, так что человек инстинктивно наклоняет голову вперед и в сторону, противоположную локализации боли.
Шейная миелопатия
Длительное сдавление грыжей спинного мозга приводит к нарушению спинномозгового кровообращения.
Болезненные ощущения возникают не только в области шеи, но и отдают между лопаток, в плечи. Они усиливаются при движении и не прекращаются даже после приема обезболивающих препаратов. Характерными признаками служат появление мурашек, онемение конечностей, проблемы с мелкой моторикой. Возможны головокружения, ухудшение памяти, изменения походки.
Хлыстовая травма
Хлыстовая травма шейного отдела позвоночника возникает у человека при резком сгибании шеи вперед или назад с последующей отдачей в обратную сторону. Такое повреждение чаще всего случается при ДТП. При этом происходит растяжение и повреждение мышц, связок, межпозвонковых дисков и позвонков шейного отдела. В самых тяжелых случаях возникают вывихи и переломы шейных позвонков.
Последствиями травмы могут быть боли в шейном отделе и плечах, мигрени, спазмы мышц шеи, нарушение ее подвижности.
К числу сопутствующих симптомов относятся ухудшение зрения, утомляемость, головные боли.
Боли в шее вследствие мышечно-тонических синдромов
Мышечно-тонический синдром – это состояние, которое вызывается длительным спазмом нескольких групп мышц головы, шеи и груди. Компрессия сосудисто-нервных пучков приводит к тянущей, иногда сильной боли. В частности, синдром лестничной мышцы – симптомокомплекс, при котором нарушаются иннервация и кровоснабжение лестничных мышц шеи, идущих от шейных позвонков к первому и второму ребрам. Для этого синдрома характерны боль и скованность в шее, чаще по утрам, определенное положение головы (голова наклонена вперед и чуть в сторону напряженной мышцы). Боль может быть легкой, ноющей, но и иногда и резкой, усиливающейся в ночное время, при глубоком вдохе, при наклоне головы в здоровую сторону. Иногда болевые ощущения передаются на плечи, в подмышечную и межлопаточную области, в передние отделы грудной клетки.
Боли в шее, вызываемые другими причинами
Постоянные и длительные боли в шее могут быть вызваны не только заболеваниями позвоночника.
В первую очередь следует исключить инфекционные болезни, в частности, неспецифический или туберкулезный спондилит, эпидуральный абсцесс. Стойкие боли, которые усиливаются, а не ослабевают в состоянии покоя, могут служить признаком метастатического поражения позвонков. Эти симптомы сопровождаются повышением температуры тела, общей слабостью, потливостью. При нажатии на остистые отростки возникает локальная боль.
Поражение позвоночника возможно и при ревматоидном артрите. Как правило, на ранней стадии болезни возникают боли в области шеи, затылка и головы. Боль может отдавать в область лба и глазниц, усиливаться при сгибании и поворотах головы. Теряется чувствительность в области шеи и рук.
Диагностика и обследования
В первую очередь врач обращает внимание на клинические симптомы: локализацию и распространение боли, нарушение чувствительности в области шеи, плеч, рук, снижение рефлексов, общее состояние, характер боли (усиливается при движении или в покое).
Врач может назначить:
Анализ мочи общий (Анализ мочи с микроскопией осадка)
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
370 руб
С-реактивный белок (СРБ, CRP)
Синонимы: С-реактивный белок сыворотки крови.
C-reactive Protein (CRP), quantitative.
Краткая характеристика определяемого вещества С-реактивный белок
С-реактивный белок получил свое название из-за способности вступать в реакцию преципитации с С-полисахаридом пневмококков (один из механ…
570 руб
Для уточнения диагноза врачу понадобятся результаты компьютерной и магнитно-резонансной томографии
К каким врачам обращаться?
При появлении боли в шейном отделе в первую очередь необходимо посетить:
• терапевта;
• невролога;
• онколога (по заключению терапевта).
Что следует делать при появлении боли?
Облегчить болевой синдром и снять напряжение в шейном отделе поможет воротник Шанца.

Он разгружает и расслабляет мышцы, снижает давление позвонков друг на друга, помогает восстановить нормальное кровообращение в шейном отделе позвоночника.
Лечение
Для лечения пациентов с болями в шее применяют консервативные и хирургические методы.
Консервативные методы включают лекарственную и нелекарственную терапию.
Нелекарственное лечение, в частности, лечебная гимнастика, обеспечивает восстановление правильного мышечного баланса, расслабление перенапряженных мышц. Благоприятное влияние оказывают методы ортопедического лечения, мануальная и физиотерапия.
Выполнять вытяжение и массаж могут только специалисты.
Лекарственная терапия в первую очередь направлена на устранение болевых ощущений. Например, блокады местными анестетиками уменьшают интенсивность боли. Основная часть лекарственных препаратов, применяемых для лечения шейных болей, относится к нестероидным противовоспалительным препаратам, например, диклофенак. Также в комбинации с противовоспалительными средствами врач может назначить миорелаксанты – лекарственные препараты, действие которых направлено на снятие мышечных спазмов и снижение тонуса скелетной мускулатуры.
При симптомах сдавления нервных окончаний и спинного мозга (чувствительные и двигательные расстройства, паралич) показано хирургическое лечение. Преимущества и риск таких операций врач оценивает индивидуально. Альтернативой оперативным вмешательствам на позвоночнике в некоторых случаях служат чрескожная высокочастотная денервация фасеточных суставов и чрескожная лазерная вапоризация грыжи диска – малоинвазивные нейрохирургические процедуры.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
