Бульбарный синдром при рассеянном склерозе


Бульбарный синдром — неврологическая патология, обусловленная дисфункцией одновременно трех пар черепных нервов: IX, X и XII. Расстройство двигательной иннервации мускулатуры головы и шеи проявляется нарушением процесса глотания, забрасыванием пищи в органы дыхания, речевыми отклонениями, охриплостью голоса, патологическим изменением вкусовых ощущений и вегетативными симптомами.
Бульбарный синдром характеризуется блокированием нервных импульсов на уровне черепных ядер или двигательных волокон. Легкая форма патологии развивается при одностороннем поражении IX, X и XII нервов. Двусторонее повреждение тех же нервов приводит к развитию тяжелой степени недуга.

Бульбарный синдром в отличие от псевдобульбарного имеет более тяжелое течение и проявляется опасными для жизни дисфункциями: аритмией, атрофией парализованных мышц и остановкой дыхания. Характерна триада симптомов: дисфония, дисфагия, дизартрия. Некоторые больные даже не в состоянии самостоятельно принимать пищу. Диагностика синдрома основывается на данных осмотра пациента и результатах дополнительных обследований. Обычно лечение начинают с неотложных мероприятий, а затем переходят к этиотропной, патогенетической и симптоматической терапии.
Бульбарный синдром – тяжелый прогрессирующий процесс, приводящий к потере трудоспособности и ухудшению качества жизни. Быстро появившийся синдром со стремительным нарастанием клинической симптоматики является смертельно опасным, требует оказания неотложной медицинской помощи и госпитализации больных в реанимационное отделение.
Классификация
Бульбарный синдром бывает острым, прогрессирующим, альтернирующим с одно- или двусторонним характером поражения.
- Острый паралич отличается внезапным началом и стремительным развитием. Его основными причинами являются инсульты, энцефалиты и нейроинфекции.
- Прогрессирующий паралич – состояние менее критическое, отличающееся постепенным нарастанием клинической симптоматики. Он развивается при хронических дегенеративных заболеваниях нервной системы.
- Альтернирующий синдром — поражение ядер бульбарной зоны с односторонним повреждением мускулатуры туловища.
Этиология

Этиопатогенетические факторы паралича весьма разнообразны: нарушение кровоснабжения мозга, ЧМТ, острые инфекции, новообразования, отек мозговой ткани, воспаление, воздействие нейротоксинов.
Бульбарный синдром является проявлением различных психических и соматических заболеваний, которые по происхождению можно условно разделить на следующие группы:
- генетические – острая интермиттирующая порфирия, болезнь Кеннеди, аномалия Киари, пароксизмальная миоплегия;
- сосудистые — ишемический и геморрагический инсульт мозга, гипертонический криз, тромбоз венозных синусов, дисциркуляторная энцефалопатия;
- дегенеративные – сирингобульбия, синдром Гийена-Барре, миастения, дистрофическая миотония, болезнь Альцгеймера ;
- инфекционные – энцефалиты, клещевой боррелиоз, полиомиелит, нейросифилис, болезнь Лайма, дифтерийная полинейропатия, ботулизм, менингит, энцефалит;
- онкологические – опухоли мозжечка, глиомы, эпендимомы, туберкулемы, кисты;
- демиелинизирующие – рассеянный склероз;
- эндокринные — гипертиреоз;
- травматические – переломы основания черепа.
Факторы, провоцирующие развитие синдрома:
- злоупотребление соленой пищей,
- частое включение в рацион высокоуглеводных и жирных продуктов и блюд,
- хронический стресс, частые конфликтные ситуации,
- чрезмерное физическое перенапряжение.
Патогенез
Электрические импульсы из головного мозга поступают в кору, а затем к двигательным ядрам бульбарной зоны. От них начинаются нервные волокна, по которым сигналы направляются в скелетные мышцы верхней части туловища. Центры продолговатого мозга у здоровых людей отвечают за слух, мимику, процессы глотания и звукопроизношения. Все черепно-мозговые нервы являются структурными компонентами ЦНС.

- Блуждающий нерв имеет множество ветвей, которые охватывают все тело. Десятая пара нервов начинается от бульбарных ядер и доходит до органов брюшной полости. Благодаря его правильной работе на оптимальном уровне функционируют органы дыхания, желудок, сердце. Блуждающий нерв обеспечивает глотание, откашливание, рвоту, речь.
- Языкоглоточный нерв иннервирует мышцы глотки и околоушную слюнную железу, обеспечивая ее секреторную функцию.
- Подъязычный нерв иннервирует мышцы языка и обеспечивает глотание, жевание, сосание и лизание.
Под воздействием этиологического фактора нарушается синаптическая передача нервных импульсов и происходит одновременное разрушение ядер IX, X и XII пар черепных нервов.
Этиопатогенетический фактор может оказывать свое негативное воздействие на одном из трех уровней:
- в ядрах продолговатого мозга,
- в корешках и стволах внутри полости черепа,
- в полностью сформировавшихся нервных волокнах вне полости черепа.
В результате поражения ядер и волокон этих нервов нарушается трофика мышечной ткани. Мышцы уменьшаются в объеме, становятся более тонкими, их число сокращается до полного исчезновения. Бульбарный паралич сопровождается гипо- или арефлексией, гипо- или атонией, гипо- или атрофией парализованных мышц. При вовлечении в процесс нервов, иннервирующих дыхательные мышцы, больные умирают от удушья.
Симптоматика

Клиника синдрома обусловлена нарушением иннервации мышц горла и языка, а также дисфункцией этих органов. У больных возникает специфический симптомокомплекс – дисфагия, дизартрия, дисфония.
- Нарушение глотания проявляется частыми поперхиваниями, выделением слюны из уголков рта, невозможностью проглотить даже жидкую пищу.
- Бульбарная дизартрия и дисфония характеризуются слабым и глухим голосом, гнусавостью и «смазанностью» звуков. Согласные звуки становятся однотипным, гласные – трудноотличимым друг от друга, речь — замедленной, утомительной, невнятной, невозможной. Гнусавость и невнятность речи связаны с неподвижностью мягкого неба.
- Голос больных становится слабым, глухим, истощающимся вплоть до полной афонии – нарушения звучания речи. Причиной измененного тембра голоса является неполное смыкание голосовой щели, обусловленное парезом гортанных мышц.
- Нарушения мимической деятельности или ее полное отсутствие. Мимические функции утрачивают свою специфичность, происходит их общее ослабление, нарушение обычной координации. Черты лица больного становятся невыразительными – рот полуоткрыт, обильное слюнотечение и выпадение пережеванной пищи.
- Снижение и постепенное угасание небного и глоточного рефлексов.
- Слабость жевательной мускулатуры, обусловленная параличом соответствующих нервов. Нарушение полноценного пережевывания пищи.
- Атрофия мышц языка и его неподвижность.
- Попадание жидкой и твердой пищи в носоглотку.
- Подергивание языка и свисание небной занавески.
- В тяжелых случаях — нарушение работы сердца, тонуса сосудов, ритма дыхания.
При осмотре больных специалисты обнаруживают отклонение языка в сторону очага поражения, его гипотонию и малоподвижность, единичные фасцикуляции. В тяжелых случаях отмечается глоссоплегия, которая рано или поздно заканчивается патологическим истончением или складчатостью языка. Неподвижность и слабость небных дужек, язычка и мышц глотки приводят к дисфагии. Постоянный заброс пищи в респираторный тракт может закончиться аспирацией и развитием воспаления. Нарушение вегетативной иннервации слюнных желез проявляется гиперсаливацией и требует постоянного пользования платком.
У новорожденных детей бульбарный синдром является проявлением ДЦП, обусловленного родовой травмой. У малышей возникают моторные и сенситивные расстройства, нарушается процесс сосания, они часто срыгивают. У детей старше 2 лет симптоматика патологии сходна с проявлениями у взрослых.
Диагностика
Диагностикой и лечением бульбарного паралича занимаются специалисты в области неврологии. Диагностические мероприятия направлены на выявление непосредственной причины патологии и заключаются в осмотре больного, выявлении всех симптомов болезни и проведении электромиографии. Полученные клинические данные и результаты исследований позволяют определить тяжесть паралича и назначить лечение. Это обязательные диагностические методики, которые дополняются общим анализом крови и мочи, томографией мозга, эзофагоскопией, исследованием ликвора, электрокардиографией, консультацией офтальмолога.

Во время первого неврологического осмотра определяют неврологический статус больного: внятность речи, тембр голоса, саливацию, глотательный рефлекс. Обязательно изучают внешний вид языка, выявляют атрофии и фасцикуляции, оценивают его подвижность. Важное диагностическое значение имеет оценка частоты дыхания и сердечного ритма.
Затем больного направляют на дополнительное диагностическое обследование.
- С помощью ларингоскопа осматривают гортань и обнаруживают провисание голосовой связки на стороне поражения.
- Рентгенография черепа — определение структуры костей, наличие переломов, травм, новообразований, очагов кровоизлияния.
- Электромиография — метод исследования, оценивающий биоэлектрическую активность мышц и позволяющий определить периферический характер паралича.
- Компьютерная томография — максимально точные снимки любой части тела и внутренних органов, выполненные с помощью рентгеновского излучения.
- Эзофагоскопия — определение работы мышц глотки и голосовых связок путем осмотра их внутренней поверхности с помощью эзофагоскопа.
- Электрокардиография — самый простой, доступный и информативный метод диагностики заболеваний сердца.
- МРТ — послойные снимки любой области тела, позволяющие максимально точно изучить структуру того или иного органа.
- В лабораторных анализах присутствуют характерные изменения: в ликворе – признаки инфекции или кровоизлияния, в гемограмме — воспаление, в иммунограмме — специфические антитела.
Лечение

Неотложная медицинская помощь должна быть оказана в полном объеме больным с острым бульбарным синдромом, сопровождающим признаками дыхательной и сердечно- сосудистой дисфункции. Реанимационные мероприятия направлены на поддержание жизненно важных функций организма.
- Больных подключаются к аппарату ИВЛ или интубируют им трахею;
- Вводят «Прозерин», восстанавливающий мышечную активность, улучшающий глотательный рефлекс и моторику желудка, урежающий пульс;
- «Атропин» устраняет гиперсаливацию;
- Антибиотики вводят при явных признаках инфекционного процесса в головном мозге;
- Мочегонные средства позволяют справиться с отеком мозга;
- Препараты, улучшающие мозговое кровообращение, показаны при наличии сосудистых нарушений;
- Пациентов с нарушением дыхания и деятельности сердца госпитализируют в отделение интенсивной терапии.
Основная цель лечебных мероприятий – устранение угрозы для жизни пациента. Всех больных с тяжелым неврологическим расстройством транспортируют в медицинское учреждение, где им подбирают адекватное лечение.
Этапы проводимой терапии:

- Этиотропная терапия — устранение болезней, ставших первопричиной бульбарного синдрома. В большинстве случаев эти недуги не лечатся и прогрессируют всю жизнь. Если причиной патологии становится инфекция, принимают антибактериальные средства широкого спектра – «Цефтриаксон», «Азитромицин», «Кларитромицин».
- Патогенетическое лечение: противовоспалительное — глюкокортикоиды «Преднизолон», противоотечное — диуретики «Фуросемид», метаболическое – «Кортексин», «Актовегин», ноотропное – «Мексидол», «Пирацетам», противоопухолевое — цитостатики «Метотрексат».
- Симптоматическая терапия направлена на улучшение общего состояния больных и уменьшения выраженности клинических проявлений. Витамины группы В и препараты с глутаминовой кислотой стимулируют обменные процессы в нервной ткани. При тяжелой дисфагии – введение сосудорасширяющих и спазмолитических препаратов, проведение инфузионной терапии, коррекция сосудистые нарушения. «Неостигмин» и «АТФ» уменьшают выраженность диасфагии.
- В настоящее время хорошим лечебным эффектом обладает применение стволовых клеток, которые активно функционируют вместо пораженных.
- Пациентов с бульбарным синдромом в тяжелых случаях кормят через энтеральный зонд специальными смесями. Родственникам необходимо следить за состоянием полости рта и наблюдать за больным во время еды, чтобы не допустить аспирацию.
Бульбарный синдром с трудом поддается даже адекватной терапии. Выздоровление наступает в единичных случаях. В процессе лечения улучшается состояние больных, наступает ослабление паралича, восстанавливается работа мышц.
Физиотерапевтические методы, применяемые для лечения бульбарного синдрома:

- электрофорез, лазеротерапия, магнитотерапия и грязелечение,
- лечебный массаж для разработки мышц и ускорения процесса их восстановления,
- кинезотерапия — выполнение определенных упражнений, способствующих восстановлению работы опорно-двигательной системы человека,
- дыхательная гимнастика — система упражнений, направленная на укрепление здоровья и разрабатывающая легкие,
- лечебная физкультура – определенные упражнения, ускоряющие выздоровление,
- в восстановительном периоде показаны занятия с логопедом.
К хирургическому вмешательству прибегают в тех случаях, когда консервативное лечение не дает положительных результатов. Операции проводят при наличии опухолей и переломов:
- Шунтирующие операции предупреждают развитие дислокационного синдрома.
- Трепанацию черепа проводят больным с эпидуральными и субдуральными гематомами мозга.
- Клипирование патологически расширенных сосудов головного мозга является хирургическим методом, позволяющим эффективно ликвидировать аномальные изменения в кровеносной системе.
- Холестериновые бляшки удаляют путем проведения эндартерэктомии и протезирования поврежденного участка.
- При переломах черепа проводят вскрытие черепной коробки, устраняют источник кровотечения и осколки костей, закрывают дефект костной ткани удаленной костью или специальной пластиной, а затем переходят к длительной реабилитации.
Средства народной медицины, применяющиеся для лечения параличей: настои и отвары лекарственных трав, спиртовая настойка пиона, крепкий раствор шалфей — лекарства, укрепляющие нервную систему и снимающие напряжение. Больным рекомендуют принимают целебные ванны с отваром шалфея или шиповника.
Профилактика и прогноз
Профилактические мероприятия, предупреждающие развитие бульбарного синдрома:
- иммунизация путем вакцинации против основных инфекционных заболеваний,
- борьба с атеросклерозом,
- контроль артериального давления и уровня сахара в крови,
- своевременное выявление новообразований,
- сбалансированное питание с ограничением углеводов и жиров,
- занятия спортом и ведение подвижного образа жизни,
- соблюдение режима труда и отдыха,
- прохождение профосмотров у врачей,
- борьба с курением и употреблением алкоголя,
- полноценный сон.
Прогноз патологии определяется течением основного заболевания, ставшего первопричиной синдрома. Поражение ядер инфекционной этиологии полностью излечивается, а процессы глотания и речи постепенно восстанавливаются. Острое нарушение мозгового кровообращения, проявляющееся клиникой синдрома, в 50% случаев имеет неблагоприятный прогноз. При дегенеративных патологиях и хронических недугах нервной системы паралич прогрессирует. Больные обычно погибают от сердечно-легочной недостаточности.
Видео: бульбарный синдром – клинические варианты и физиотерапевтическое лечение
Источник
Рассеянный склероз (РС) — хроническое заболевание неясной этиологии и аутоиммунного характера. Происходит сбой, и иммунная система начинает действовать против собственного организма, принимая свои клетки за чужие. При РС разрушается миелиновая оболочка аксонов нейронов головного и спинного мозга.
Миелиновая оболочка покрывает нервное волокно, по которому идет передача нервного импульса. За счет своей жироподобной структуры она плохо проводит электрический ток. В аксонах нейронов есть участки без миелина — перехваты Ранвье. Импульс «перескакивает» через один перехват на другой. Скорость передачи импульса возрастает. При разрушении этой оболочки скорость передачи падает.
Название заболевания не связано ни с рассеянностью, ни с потерей памяти. Рассеянный — множественный в данном контексте. Склероз — участок утраты миелина.
Болезнь начинается чаще в молодом возрасте — в 20-40 лет. Все чаще РС диагностируют у детей до 15 лет. Среди больных больше женщин, однако у мужчин заболевание нередко протекает тяжелее.
Распространенность РС уменьшается с севера на юг (исключение составляет северная Сибирь). Это связано с недостатком витамина D из-за недостатка естественного ультрафиолета.
Код МКБ — G35.
Первые симптомы рассеянного склероза у мужчин
Первые признаки начала развития болезни размыты и выявляются неврологом. Это могут быть:
- Исчезновение брюшных рефлексов
- Асимметричные сухожильные рефлексы
- Снижение чувствительности к вибрации
- Редко: неврозы, задержка мочеиспускания.
РС у мужчин не имеет какой-то одной четкой клинической картины. Дебют заболевания — его первое обострение.
Возможные проявления рассеянного склероза у мужчин:
- Парезы, параличи. Наиболее яркий симптом РС. Связаны с поражением пирамидного тракта. Паралич — неспособность совершать произвольные движения. При парезе частично сохраняется способность произвольных движений.
- Глазные расстройства. Изменяется восприятие цвета, выпадают поля зрения, снижается острота зрения. У некоторых больных бывает вертикальный нистагм — тремор глазных яблок.
- Нарушения чувствительности. Больной человек чувствует покалывания, онемения в различных частях тела. Снижаются вибрационная и суставно-мышечная чувствительность. Реже происходят изменения температурной и поверхностной чувствительности.
- Интенционный тремор. Дрожание кончиков пальцев при произвольных движениях, которое начинается при завершении движения. Характерный признак поражения мозжечка.
- Боль. Может быть острой и хронической. Возможные проявления болевого синдрома:
- Тройничная невралгия — боли по ходу тройничного нерва, обычно одной половины лица;
- Головные боли: по типу головной боли напряжения или мигрени;
- Боли в нижних конечностях;
- Боли в суставах и мышцах.
- Утомляемость. Появляется синдром хронической усталости. Пациенты быстро утомляются, и им не помогает продолжительный отдых.
- Эмоциональная нестабильность. Настроение скачет от эйфории до депрессивного состояния. Больной то раздражается на любую мелочь, то наоборот, ни на что не реагирует.
- Расстройства речи. Характерная черта — скандированная речь. Больной говорит медленно, прерывисто, причем делает паузы не только после слов, но и после отдельных слогов.
- Спастичность. Повышается мышечный тонус. Пациент чувствует скованность в теле. Появляется судорожное дрожание.
- Эпилептические припадки. Встречаются лишь у 5% людей с РС.
Статистика показывает, что течение данного заболевания будет благоприятным, если первые проявления началось с глазных расстройств. Если же дебютом были парезы, параличи и нарушения походки, то прогноз неблагоприятен.
Мнение эксперта
Автор: Алексей Владимирович Васильев
Врач-невролог, руководитель НПЦ болезни двигательного нейрона/БАС, кандидат медицинских наук
При наличии аутоиммунного заболевания защитные функции организма ослабевают, сопротивляемость разного рода инфекциям значительно снижается. Происходит своего рода перестройка, в результате которой организм борется с собственными здоровыми клетками. Постепенно это ведет к разрушению внутренних органов, потере дееспособности, а в критических случаях — к летальному исходу. Рассеянный склероз относится к распространенным аутоиммунным патологиям.
Недуг возникает у человека в возрасте 10-45 лет, но чаще он проявляется у пациентов около 30 лет. Риск заболеть выше у женщин, но болезнь развивается у них намного медленнее, чем у мужчин.
Симптоматика заболевания разнообразна и зависит только от того, какой сектор головного мозга поражен атеросклеротическими бляшками. Самыми распространенными симптомами заболевания на начальном этапе у мужчин являются:
- чрезмерная утомляемость при минимуме нагрузок;
- нарушение зрительных функций;
- ощущение холодных конечностей и покалывания;
- сбои в мочеиспускании, вплоть до абсолютного отсутствия возможности
- контролировать процесс опорожнения;
- импотенция;
- болевой синдром;
- потеря координации движений.
По мере прогрессирования патологии перечисленные признаки становятся более характерными, к ним прибавляются новые. Такие нарушения встречаются только при длительном развитии болезни и отсутствии эффективного лечения. Своевременная диагностика недуга и правильно подобранная терапия способны существенно улучшить качество жизни больного и обеспечить пациенту дееспособность. Врачи Юсуповской клиники быстро проведут диагностику и назначат необходимое лечение.
Формы рассеянного склероза у мужчин
В зависимости от пораженного отдела мозга выделяют различные формы.
Церебральная форма
Очаги РС затрагивают нервное волокно головного мозга. К церебральной форме относятся: стволовая, оптическая и мозжечковые формы.
Стволовая форма.
Вариант Марбурга. Также известен как злокачественная форма рассеянного склероза. Наблюдается у молодых мужчин. Характерно острое начало, стремительная прогрессия симптомов и отсутствие ремиссий.
При этом варианте РС первыми появляются не признаки поражения ЦНС, а стволовые симптомы:
- Тетраплегия и гемиплегия. Соответственно — паралич всех конечностей и паралич конечностей одной стороны.
- Дисфония, дисфагия, дизартрия. Типичная триада для псевдобульбарного синдрома.
- Эпилептические припадки.
- Снижение интеллектуальных способностей.
Оптическая форма
Такая форма обусловлена невритами зрительного нерва. При этом снижается острота зрения и развиваются скотомы — слепые участки поля зрения.
Выявляются изменения в диске зрительного нерва.
Мозжечковая форма
Ведущий симптом — мозжечковая атаксия. Существует две формы:
- Статическая атаксия. Поражается червь мозжечка. У больного шаткая, неуверенная походка с широким расставлением ног. Она очень напоминает походку пьяного человека. Если попросить пациента стоять прямо, то он широко расставит ноги, чтобы не потерять равновесие. Хорошо удается распознать нарушения координации в позе Ромберга. Человек становится прямо, сводит вместе стопы, руки вытягивает вперед и закрывает глаза. При наличии патологических изменений в черве мозжечка больной не сможет удерживать позу или даже упадет.
- Динамическая атаксия. Процесс рассеянного склероза переходит на полушария. Теряются навыки координированных движений. Для точного выявления необходимо провести координационные пробы.
Спинальная форма
Процесс затрагивает аксоны нейронов спинного мозга.
Частые проявления — нижний спастический парапарез, тазовые нарушения, нарушения чувствительности.
Цереброспинальная форма
Наиболее распространенная форма (до 85%) с разнообразной клиникой. Характерны симптомы и церебральной, и спинальной формы.
Виды рассеянного склероза у мужчин
Период, когда заболевание никак себя не проявляет как минимум 24 часа — ремиссия.
При обострении появляются новые симптомы или происходит ухудшение симптоматики после ее временного спада. Длится в среднем 4-6 недель.
Отличительный признак болезни — обострение симптомов при повышении температуры. Типичный признак — затуманивание зрения при приеме горячей ванны. При этом через какое-то время изначальное состояние восстанавливается.
Ремиттирующе-прогрессирующий тип
Также его называют ремиттирующе-рецидивирующим или просто ремиттирующим типом. Наиболее часто встречается и является наиболее благоприятным течением. Главная черта — есть периоды обострения и периоды ремиссии, при которых наблюдают четкое снижение симптоматики.
Первично-прогрессирующее течение
Болезнь сразу же прогрессирует. Ремиссий нет, но бывают периоды стабилизации процесса. В это время состояние больного не ухудшается. Прогноз хуже, чем при ремиттирующем течении.
У мужчин более распространен, чем у женщин.
Вторично-прогрессирующее течение
Похоже на первично-прогрессирующее течение, но является следствием ремиттирующего варианта. Ремиссий нет. Прогноз хуже.
Прогрессирующий с обострениями
Для этого типа характерно стремительное агрессивное развитие заболевания. Симптоматика неуклонно нарастает, обострения часты. Нет ни ремиссий, ни периодов стабилизации процесса.
Достаточно редкое и злокачественное течение. Быстро наступает инвалидизация.
Причины рассеянного склероза у молодых мужчин
Как уже отмечалось, этиология рассеянного склероза не ясна. Однако точно определены факторы, повышающие вероятность мужчины заболеть в молодом возрасте:
- Генетическая предрасположенность. Доказано, что рассеянный склероз связан с генами главного комплекса гистосовместимости HLA. Также исследователи считают, что за наследование рассеянного склероза отвечает несколько генов. Однако не все люди с предрасположенностью к рассеянному склерозу болеют им. Болезнь развивается под воздействием внешних факторов у предрасположенных к ней мужчин.
- Вирусы и бактерии. Опасны вирус герпеса, вирус Эпштейна-Барр и ретровирусы. Из бактерий — стрептококки, стафилококки и другие условно-патогенные микроорганизмы. Ученые считают, что сами по себе инфекционные агенты не вызывают процессы дегенерации. Они запускают лишь воспалительные и аутоиммунные реакции в организме. Поведение иммунных клеток под действием вирусов меняется, и они начинают борьбу с нейронами ЦНС. Хроническая вирусная инфекция реактивирует патологический процесс.
- Хронические интоксикации. Для мужчин опасны привычные интоксикации бензином, органическими растворителями и другими вредными химикатами. В широком смысле хроническая интоксикация — воздействие любых опасных химических агентов на протяжении долгого времени. Например, длительное проживание в экологически неблагополучном районе, работа на вредном производстве. Особенно повышает риск демиелинизирующих заболеваний пребывание на экологически загрязненной территории в детском возрасте.
- Погрешности питания. Недостаток витамина D в пище — доказанный фактор развития рассеянного склероза. Потребление большого количества животных продуктов считается неблагоприятным фактором.
- Курение. Пока нет доказательств, что курение вызывает РС. Однако признан факт, что компоненты табачного дыма утяжеляют течение заболевания, особенно в молодом возрасте.
Диагностика рассеянного склероза у мужчин
Диагностика на ранних стадиях развития затруднительна. Причина — большое количество клинических форм, которые напоминают многие другие неврологические патологии.
В Юсуповской больнице применяют современные методы диагностики, которые дадут ответы на вопросы:
- Где локализуется поражение?
- Каков прогноз?
- Какое лечение наиболее адекватно данному пациенту?
Основа диагностики — клинические и параклинические методы обследования, то есть осмотр невролога. По результатам клинического обследования назначают дальнейшие исследования.
Обследование офтальмолога. Необходимо для выявления проблем со зрением и их коррекции. Осматривают глазное дно — там можно увидеть диск зрительного нерва. Именно он вовлекается в патологический процесс при рассеянном склерозе.
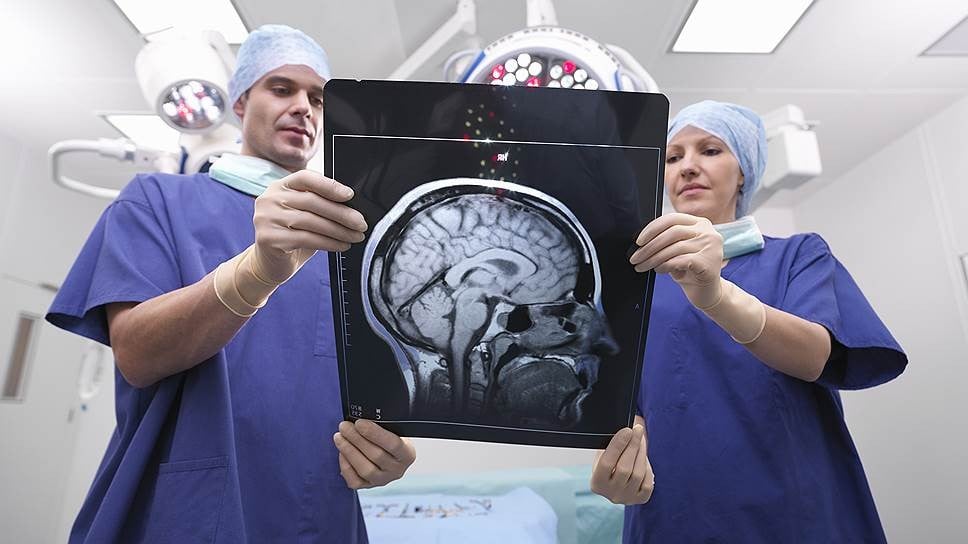
МРТ — магнитно-резонансная томография
На МРТ, в отличие от других лучевых исследований, очень хорошо видно структуру и вещество мозга. Это важно при изучении поражения процессом рассеянного склероза. Современным стандартом является МРТ с контрастом с препаратом гадолиния.
МРТ позволяет:
- Локализировать очаги воспаления
- Определить стадию
- Контролировать тяжесть процесса.
Поставить диагноз по данным МРТ в отрыве от клинической картины невозможно, так как изменения в веществе головного мозга не всегда связаны с рассеянным склерозом.
Исследование вызванных потенциалов
При этом исследовании смотрят на реакцию различных отделов коры головного мозга на внешние раздражители. Виды внешних стимулов:
- Слуховые. Выявляют причину слуховых нарушений.
- Зрительные. Прослеживают путь передачи сигнала от сетчатки до коры головного мозга.
- Соматосенсорные. Проверяют чувствительность участков кожи.
Исследование вызванных потенциалов помогает отличить рассеянный склероз от других патологий, выявляет клинически скрытые нарушения.
Перед этим исследованием нельзя принимать таблетки, влияющие на сердечно-сосудистую систему. Другой подготовки к исследованию не нужно. Пациент садится или ложится, к его голове подключают электроды, которые передают импульсы головного мозга в считывающее устройство. В это время действуют внешние раздражители. Исследование длится до 20 минут.
Анализ спинномозговой жидкости
Вид иммунологической диагностики. Аутоиммунная природа заболевания делает возможной диагностику по антителам сыворотки крови.
Выявляют наличие олигоклональных иммуноглобулинов G. Они указывают на аутоиммунный характер патологии.
Однако нельзя поставить диагноз исходя из результатов этого анализа. Рассеянный склероз у мужчин — не единственное аутоиммунное заболевание с разнообразными клиническими проявлениями. Положительный анализ будет у больных системной красной волчанкой и болезнью Бехчета, проявления которых похожи на рассеянный склероз.
Это исследование потеряло свою актуальность, но иногда проводится на начальных этапах диагностики.
Окончательная постановка диагноза
В Юсуповской больнице применяют критерии МакДональда для постановки диагноза. Их суть — выявить на основании клинических симптомов, необходимо ли дополнительное обследование.
При 2-х и более обострениях и симптомах поражения 2-х и более очагов не нужно проводить МРТ, чтобы поставить диагноз. Во всех остальных случаях требуется МРТ для уточнения локализации очагов.
Лечение рассеянного склероза у мужчин
Вылечить заболевание, то есть устранить его причину, невозможно. Задачи лечения:
- не дать заболеванию прогрессировать, ухудшая качество жизни
- изменить течение заболевания
- купировать обострения.
Лечение при обострении
Препараты выбора — глюкокортикостероиды (ГКС).
- Уменьшают воспалительные и аутоиммунные реакции
- Уменьшают длительность обострения
- Не влияют на течение и последующие обострения
- Имеют множество побочных эффектов, поэтому длительный прием невозможен.
При злокачественном течении к ГКС добавляют цитостатики.
ПИТРС
Препараты, изменяющие течение рассеянного склероза. Это наиболее эффективный способ лечения. Лекарственные средства этой группы:
- Уменьшают частоту обострений
- Оттягивают момент перехода ремиттирующего течения во вторично-прогрессирующее
- Снижают тяжесть обострений.
Существует две линии ПИТРС:
- Первая линия — препараты β-интерферона
- Вторая линия — иммуноглобулины, сильные иммуносупрессоры, аутологичная пересадка клеток костного мозга.
Все эти препараты эффективны при течении с обострениями.
Симптоматическое лечение
Для снятия спастичности:
- Миорелаксанты различных групп
- М-холиноблокаторы
- Ботулинотерапия.
Для нормализации работы мочевого пузыря —антихолинэстеразные препараты.
При эпилептических припадках — противосудорожные средства.
При нарушении сна — анксиолитики.
При депрессиях и хронической усталости — антидепрессанты.
Лекарственную терапию подбирает только врач. Многие препараты несовместимы друг с другом или снижают эффект основных лекарственных средств. Почти все лекарства обладают побочными эффектами.
Транскраниальная магнитная стимуляция
Этот метод основан на стимуляции клеток магнитным полем. Это не только лечебная, но и диагностическая процедура.
Используется для:
- Купирования спастичности
- Определения возбудимости коры головного мозга
- Точечного воздействия на отдельные участки коры.
Это безболезненная и неинвазивная процедура.
Больные рассеянным склерозом и уход за ними
Молодым мужчинам особенно тяжело переживать утрату прежних функций и симптомы болезни. Главное — поддержка родственников и близких друзей.
Что нужно знать родственникам больного
Родственники должны понимать, что родной мужчина не выздоровеет, но без лечения ему станет хуже намного быстрее. Лечение замедлит прогрессирование рассеянного склероза, сгладит многие симптомы и предотвратит обострения. Поэтому нужно как можно скорее начинать диагностику и терапию.
Советы по поддержке больного:
- Не давайте ложных обещаний о выздоровлении. Лучше, если больной сможет поговорить с психологом о своих переживаниях.
- Сдержитесь от раздражительности на неуклюжесть и медлительность. Это р
