Что такое синдром усталого сердца
Сердце и сосуды в организме человека выполняют роль «двигателя», «насоса» и «трубопровода», по которому снабжаются насыщенной кислородом кровью все органы. Они работают без перерывов и днем, и ночью. Остановка этого механизма даже на минуту грозит тяжелыми осложнениями, опасными для жизни. Сердечная недостаточность возникает при нарушении сократительной функции сердца, переутомлении от тяжелой работы.
Что происходит в «уставшем» сердце
Мышца сердца нуждается в большом количестве питательных веществ и кислорода. Клетки содержат волокна белка актомиозина, которые и обеспечивают растяжение и сокращение миокарда под влиянием усиливающего нерва. Таким образом, центральная нервная система участвует в регуляции сердечных сокращений. Для пополнения и обновления актомиозина нужна энергия. Отсутствие достаточного количества килокалорий ведет к снижению работоспособности мышцы и развитию сердечной недостаточности застойного характера. Сокращения сердца становятся более медленными и слабыми, оно опорожняется не полностью, так как не в состоянии протолкнуть всю кровь в аорту и легочную артерию.
Сначала включается компенсаторная реакция — утолщение мышцы. Когда «подкрепление» не поступает, мышечная ткань становится дряблой. Переполнение камер ведет к волне застоя «позади сердца». Недостаточность в левых отделах вызывает задержку крови в малом круге кровообращения, в легочной ткани. При изолированной недостаточности правых отделов и общей мышечной слабости происходит задержка венозной крови в крупных венах, печени, во всем большом круге кровообращения.
Все ткани получают «некачественную» кровь, испытывают кислородный голод. Стимулируется костный мозг и вырабатывается дополнительное количество клеток крови. Это еще более способствует нагрузке на сердце, усугубляет сердечную недостаточность.
Большую роль в прогрессировании заболевания ученые придают почечному механизму: почечный кровоток снижается в 4 раза, это вызывает задержку натрия, а с ним и воды, что приводит к переполнению венозного русла и отекам.
Причины
Все причины, ведущие к нарушению сократительности мышцы сердца, можно разделить на две группы: первичные и вторичные. К первичным относятся те, которые вызывают токсическое поражение при:
острых и хронических миокардитах (ревматизм);отравлениях ядовитыми веществами и токсическими ядами, внутренними продуктами распада тканей (сепсис, тяжелые инфекционные заболевания);эндокринных расстройствах (тиреотоксикоз, сахарный диабет);малокровии (анемии);поражении нервной системы, травмах головного мозга, инсульте.
Под вторичными причинами понимают те, которые непосредственно не влияют на мышцу сердца, но создают механические условия для переутомления и ее кислородного голодания. В эту группу относятся:
гипертоническая болезнь;атеросклероз крупных сосудов;приобретенные и врожденные пороки сердца;спаечные процессы вокруг сердца, сдавливающие сосуды.
Деление может быть условным. Например, если на фоне гипертонической болезни человек заболеет гриппозной пневмонией. Подробнее о причинах сердечной недостаточности можно почитать здесь.
Классификации
Существует несколько классификаций сердечной недостаточности. Они отражают выраженность клинических признаков, давность болезни, степень функциональных расстройств. Наиболее часто используют термины «острая сердечная недостаточность» и «хроническая или застойная сердечная недостаточность».
Острая — развивается быстро, иногда за несколько минут при инфаркте миокарда, тромбозе легочной артерии, гипертоническом кризе, остром нефрите. При этих заболеваниях сердечная недостаточность может быть причиной ухудшения состояния и привести к смерти.
Застойная недостаточность — развивается годами, сопутствует основному заболеванию, клинически проявляется в приступах, протекающих по левожелудочковому типу, правожелудочковому (редко) или смешанному.
С советских времен в России врачи продолжают пользоваться классификацией Стражеско, отражающей стадии болезни:
1 степень — протекает скрытно, объективные признаки можно обнаружить только при физической нагрузке;2 степень подразделяется на«2а» — к жалобам пациента присоединяются данные объективного исследования (расширение границ сердца, при левожелудочковой недостаточности застойные явления в легких, при правожелудочковой — увеличение печени, отеки на конечностях);«2б» — все симптомы выражены резко в виде тотального поражения, хотя не являются необратимыми, кровообращение может восстановиться под влиянием лечения;третья — развиваются необратимые дистрофические процессы во всех органах с поражением их функций.
Характерные отеки пальцев рук
Согласно международной классификации болезней (МКБ – 10) определены следующие кодовые названия состояния:
I50.0 Застойная сердечная недостаточность.I50.1 Левожелудочковая недостаточность.I50.9 Сердечная недостаточность неуточненная.
Классификация (NYHA) Нью-Йоркской кардиологической ассоциации определяет четыре функциональных класса (фк) физических возможностей организма при развитии сердечной недостаточности:
Класс I — при обычной работе одышка и слабость отсутствуют.Класс II — появляется умеренная одышка и слабость, требующие внесения ограничений в физическую деятельность.Класс III — имеется выраженное ограничение обычной физической активности.Класс IV — наблюдается одышка в состоянии покоя, нарушена трудоспособность.
Подобный подход американские кардиологи считают более понятным для больных людей.

Симптомы появляются при движении
Гораздо важнее в процессе лечения определиться в форме и давности сердечной недостаточности. Это устанавливается по клиническим симптомам и в ходе диагностического обследования.
Диагностика
Поставить диагноз при данном заболевании не сложно, настолько яркие симптомы сопровождают болезнь.
При левожелудочковой недостаточности застой возникает в сосудах легких. Больного беспокоит одышка, приступы удушья (сердечной астмы) по ночам, кашель с наличием крови в мокроте, сердцебиения. Диагностика включает осмотр больного, аускультацию сердечных тонов (прослушивание), проведение ЭКГ-исследования, УЗИ сердца, рентгенографических снимков. Это позволяет установить расширение границ сердца влево, увеличение левого желудочка, нарушение (замедление) движения крови по полостям сердца, характерный «ритм галопа», признаки застоя в легких. Подобные явления наблюдаются в тяжелой стадии гипертонической болезни, хронического поражения почек, сифилитическом поражении аорты, инфаркте миокарда, аневризме сердца.
Недостаточность правых отделов сердца в изолированном виде практически не встречается. Она присоединяется к застою левого желудочка, усугубляет все признаки.

Так выглядят переполненные шейные вены
Из-за замедления кровотока по венам у больного видимы набухшие шейные вены, иногда на лице. Главный признак — увеличение печени до больших размеров. Напряженная капсула делает пальпацию края печени болезненной. Характерно появление синюшности губ, ушей, пальцев рук и ног, отеков на ногах, увеличение живота (асцит).
Острая форма недостаточности протекает чаще всего в двух вариантах:
кардиальная астма — с ночными приступами удушья, кашлем с пенистой мокротой с примесью крови;кардиогенный шок — вызывается быстрым выключением из работы большого участка мышцы сердца (например, при инфаркте миокарда). Состояние может привести к летальному исходу. Падает артериальное давление и практически прекращается питание всех органов, особое значение имеет головной мозг.
Оба неотложных состояния требуют лечения в реанимационном отделении.
Основные лечебные средства
В терапии сердечной недостаточности используются несколько видов препаратов:
сердечные гликозиды — группа средств из Наперстянки, доказано, что они восстанавливают сократительную способность клеток миокарда, поставляют в сердце необходимую энергию;мочегонные — вывод излишней жидкости облегчает нагрузку на уставшее сердце, исчезают отеки;бета-блокаторы — большая группа препаратов, позволяющая поддерживать давление на нормальном уровне, не допуская повышения и механического препятствия для работы сердца;средства, содержащие калий — приводят к норме электролитный баланс клеток, позволяют полноценно сокращаться волокнам актомиозина;медикаменты, снижающие потребность миокарда в кислороде;сосудорасширяющие лекарства — необходимы для улучшения условий доставки питательных веществ.
Все перечисленные лечебные средства относятся к сильно действующим лекарствам. Правильно пользоваться и дозировать их может только подготовленный врач. Если лечащий терапевт предупредил пациента о необходимости изменить дозировку в определенных условиях, то это можно сделать самостоятельно. В других случаях — без участия врача нельзя назначать и отменять препараты, это может стоить жизни.
Подробнее про методы лечение этой патологии можно почитать тут.
Как предотвратить сердечную недостаточность
Последствием сердечной недостаточности являются необратимые изменения во всех органах, ведущие к летальному исходу. Это осложнение легче предотвратить, чем лечить. Профилактика сводится к раннему выявлению и лечению таких заболеваний, как ревматизм (полноценное лечение ангин и обследование после перенесенной болезни), предупреждение атеросклеротического процесса (контроль холестерина крови, диета), своевременная терапия инфекционных заболеваний, борьба с излишним весом, дозированный покой и физическая нагрузка.
Прогулки и лечебная физкультура помогают сохранить тонус сердечной мышцы.

Овощи и фрукты в меню должны составлять 400 г ежедневно
Диета заключается в ограничении разового обильного приема пищи и жидкости (поднимается диафрагма, что служит дополнительным механическим препятствием для сердца). Лучше принимать пищу понемногу, несколько раз в день. Жидкости выпивать не более 1,5 л. При появлении отеков на ногах следует ориентироваться на количество выделенной мочи. Ограничение употребления соли до 5 г в сутки (чайная ложка) помогает снять отечность и разгрузить застой. В 1 – 2 стадии болезни диетологи рекомендуют проводить бессолевые разгрузочные дни дважды в неделю. Чтобы улучшить питание мышцы сердца в рационе должно быть достаточно витаминов (овощи, фрукты) и минеральных веществ (калий, магний, кальций).
Установлено, что необходимое количество калия можно получить из следующих продуктов: изюма, кураги, персиков, запеченного картофеля, брюссельской капусты, бананов, гречневой и овсяной крупы, орехов.
Пациентам с начальными проявлениями сердечной недостаточности не разрешается курить, употреблять крепкие алкогольные напитки. Следует пересмотреть режим дня. Избавиться от перегрузок на работе, ночных смен. Отпуск проводить на природе или в санатории.
Всегда нужно помнить, что веселые люди выздоравливают быстрее.
Еще статьи про сердечную недостаточность
Источник
Слаженная работа сердца – признак здоровья. Этот орган в течение жизни испытывает неимоверные нагрузки, и, не смотря на это, работает без остановок. Вследствие физиологических особенностей, изменений гормонального фона организма, различных заболеваний работа сердце становиться не слаженной, аритмичной и неэффективной. Появление синдрома слабости синусового узла становиться серьезной проблемой для человека. Этот недуг сопровождается болями за грудиной, аритмией, а в тяжелых случаях и частыми эпизодами обмороков. Тактика лечения зависит от формы заболевания, сопутствующих патологий и выраженности симптомов.
Физиология сердца
Сокращения миокарда возникают после генерации импульса в синусовом узле (фото: www.verywell.com)
Синдром слабости синусового узла (СССУ) характеризуется редким пульсом, вследствие нарушений в работе синусно-предсердного узла сердца.
Проводниковая система сердца состоит из автономных нервных волокон и отвечает за образование импульсов, последние «заводят» и заставляют сокращаться миокард в определенном ритме. Существуют следующие отделы проводящей системы:
- Синусно-предсердный узел (центр автоматизма 1-го порядка). Размещен между устьем нижней полой вены и ушком правого предсердия. Синусный узел генерирует частоту сердечных сокращений в диапазоне 60-80 ударов/мин.
- Предсердно-желудочковый узел (центр автоматизма 2-го порядка). Расположен в нижней части межпредсердной перегородки. Может генерировать частоту сердечных сокращений, равную 40-60 в минуту.
- Пучок Гисса и волокна Пуркинье (Центр автоматизма 3-го порядка). Эти волокна проходят в толще миокарда, разделяясь на правую и левую ветви. Они обеспечивают ЧСС в пределах 20-30 ударов в минуту.
Проводящая система сердца полностью автономна. Однако на нее может влиять ряд факторов. Например, Активация блуждающего нерва во сне резко понижает ЧСС до уровня 55-60 ударов/минуту. Влияние гормонов щитовидной железы, надпочечников также может вызывать скачки пульса.
При синдроме слабости синусного узла пульс может быть настолько слабым, и редким, что человек может потерять сознание средь полного здоровья. В этом случае генерация импульсов центром автоматизма 1-го порядка утрачивается, его роль на себя берет предсердно-желудочковый узел. Такие изменения характерны для людей пожилого возраста, однако, синдром слабости синусового узла у детей также не редкое явление.
Классификация СССУ
При латентном течении СССУ у пациента может быть нормальная ЭКГ (фото: www.medexpert-vl.ru)
Кардиологи классифицируют синдром слабости синусового узла следующим образом:
- Латентное течение. В этом случае отсутствуют клинические и ЭКГ-проявления. Заболевание можно выявить лишь при электрофизиологических исследованиях. Ограничений в физических нагрузках нет.
- Стадия компенсации. Разделяют два варианта. Первый – брадисистолический, при котором пациенты жалуются на короткие периодические головокружения, общую слабость, головные боли. Второй вариант – брадитахисистолический, когда к признакам брадисистолии присоединяются приступы пароксизмальной тахаритмии.
- Стадия декомпенсации. В случае брадиситолического варианта больных беспокоит резко выраженная синусовая брадикардия (ЧСС меньше 60 ударов в минуту), присоединяется постоянное головокружение при физической нагрузке или в покое, редкие эпизоды обмороков, судороги, одышка. Брадитахисистолический вариант, помимо признаков брадикардии, характеризуется присоединением мерцательной аритмии, трепетания предсердий, тахикардией. В таком случае трудоспособность пациента полностью утрачена.
- Постоянная мерцательная аритмия с брадисистолическим вариантом течения.
Важно! Во время брадиситолического варианта СССУ сердце может остановиться на 3-4 секунды. Именно это – причина обморока
В зависимости от течения заболевания выделяют такие формы:
- хроническая;
- острая;
- рецидивирующая.
Во время суточной регистрации электрических импульсов сердца можно определить следующие варианты течения заболевания:
- латентный (ЭКГ-признаки отсутствуют);
- интермиттирующий (ЭКГ-признаки выявляются ночью, после нагрузки, стресса);
- манифестирующий (ЭКГ-признаки присутствуют регулярно, в разное время суток).
Синдром слабости синусного узла может сильно повлиять на трудоспособность человека, поэтому заболевание нужно диагностировать как можно раньше и начать лечение у опытного кардиолога.
Внутренние причины слабости синусового узла

Хроническая ишемия миокарда повреждает проводящую систему сердца (фото: www.sosudiveny.ru)
На работу сердца могут воздействовать как внешние, так и внутренние факторы. Причинами первичной слабости синусового узла служат:
- Ишемическая болезнь сердца. Закупорка коронарных сосудов приводит к ишемии участков проводящей системы. Если в этой зоне оказывается синусный узел, то он полностью или частично теряет способность к генерации нервных импульсов, а эту функцию на себя забирает предсердно-желудочковый узел.
- Воспалительные заболевания миокарда, кардиомиопатии, врожденные и приобретенные пороки сердца также оказывают высокую нагрузку на проводящую систему.
- Трансплантация сердца, оперативные вмешательства на миокарде, клапанах.
- Системные заболевания соединительной ткани (ревматизм, склеродермия, красная волчанка) способствуют образованию плотных разрастаний на митральном, аортальном, трикуспидальном клапанах. В этом случае появляется дисфункция в работе миокарда, а затем и возникают проблемы с приводящей системой.
- Гипотиреоз появляется при недостаточности щитовидной железы, когда нехватка гормонов способствует ухудшению питания миокарда, уменьшению ЧСС, откладыванию жиров в тканях сердца, изменению тонуса сосудов.
- Сахарный диабет, особенно инсулинозависимый сопряжен с рядом серьезных осложнений. При высоких уровнях глюкозы крови, происходит отек сосудистой стенки, нарушается миелинизация нервных волокон. Вследствие этого постепенно нарушается проводимость импульсов, синусовый узел теряет возможность к автоматизму, возникают периодические скачки ЧСС (пароксизмальная тахиаритмия), мерцательная аритмия.
- Онкопатология всегда приводит к снижению массы тела, обезвоживанию. Утрата жиров, микроэлементов сказывается на работе проводящей системы сердца.
Совет врача. Если человек начинает ощущать боли и перебои в работе сердца, головокружения, частые обмороки после нагрузок – немедленно нужно обратиться к хорошему кардиологу
Внутренние факторы влияют на миокард очень сильно, вызывая структурные изменения клеток проводящей системы.
Внешние причины слабости в синусовом узле

В ночное время активируется парасимпатическая нервная система (фото: www.narodnymi.com)
Врачи выделяют несколько внешних причин развития слабости синусового узла:
- Влияние парасимпатической нервной системы (отвечает за автономную работу внутренних органов). Активация блуждающего нерва тормозит генерацию и проведение импульсов в сердце, уменьшает ЧСС, минутный объем крови. Такое состояние может возникнуть вследствие нервных переживаний, новообразований головного мозга, травмы головы с кровоизлияниями под мозговую оболочку.
- Нарушение баланса электролитов крови. Например, переизбыток калия вызывает глубокую ишемию миокарда, структур проводящей системы, способствует снижению частоты сокращений сердца вплоть до остановки (асистолии). Такое состояние может появиться после переливания не одногрупной крови, почечной недостаточности, излишнего введения килевых смесей.
Не стоит забывать о влиянии лекарственных препаратов. Каждый из них может вызвать дисфункцию сердца, появление неприятных симптомов и побочных эффектов:
Препарат | Действие |
b-адреноблокаторы | Применяются при гипертонической болезни. Понижают давление, ЧСС, тормозят проведение и генерацию импульсов синусовым узлом |
Блокаторы кальциевых каналов | Осторожно используют при стенокардии. Препараты увеличивают время проведения импульсов по проводящей системе, расширяют сосуды, уменьшают сократительную способность миокарда |
Сердечные гликозиды | Препараты опасны из-за возможного накопительного эффекта. Повышают силу сокращений миокарда, замедляют проводимость через предсердно-желудочковый узел, урежают ЧСС |
Важно! Назначение любых препаратов для сердца требует тщательного подхода и консультации кардиолога
Устраняя причины появления слабости синусного узла, можно избежать появления сердечных проблем.
Симптомы слабости синусового узла

Обычно СССУ проявляется головокружениями и обмороками (фото: www.temuri.ru)
Проблемы с проводящей системой сердца могут проявляться по-разному. Если обобщить, то при СССУ страдает сердце и головной мозг, а затем другие второстепенные органы.
Врачи описывают следующие симптомы:
Церебральная симптоматика |
|
Кардиальная симптоматика |
|
Важно! Во время приступа слабости синусового узла может случиться асистолия, которая часто становиться причиной внезапной сердечной смерти
Знание симптомов заболевания помогает вовремя заподозрить и устранить состояния, которые угрожают жизни человека.
Диагностика
ЭКГ-мониторинг позволяет установить нарушения автоматизма сердца (фото: www.zabserdce.ru)
Диагностика синдрома слабости синусового узла заключается в назначении и оценке следующих исследований:
- Анализ крови на гормоны щитовидной железы, надпочечников.
- Холестерин крови и его фракции.
- Глюкоза, креатинин, мочевина крови.
- Электролиты крови – калий, кальций.
- ЭКГ показывает увеличенное расстояние между зубцами Р, ЧСС ниже 60 ударов в минуту.
- Суточное мониторирование ЭКГ по Холтеру. В этом случае запись ЭКГ выполняется в течение 1-3 суток. С помощью такого метода можно обнаружить любые изменения ритма в течение периода сна и бодрствования, сразу после приема гипотензивных препаратов. При СССУ четко видно уменьшение ЧСС, увеличение интервала РР до 2-3 секунд и более.
- ЭхоКГ (другими словами УЗИ сердца) позволяет оценить толщину миокарда, объем желудочков и предсердий, выявить зоны инфаркта.
- Тредмил тест (на беговой дорожке) и велоэргометрия (на велотренажере) являются нагрузочными исследованиями. Во время упражнений записывают ЭКГ пациента, добавляя или уменьшая нагрузку. При слабости синусного узла повышения ЧСС не наблюдается, даже при чрезмерной работе на тренажере.
- Электрофизиологическое исследование через пищевод проводится тонким зондом, который вводят через нос. Электрод в пищеводе останавливают на уровне сердца и подают легкие электрические импульсы. В это время наблюдают за реакцией синусового узла.
- Массаж каротидного синуса, который находится в месте раздвоения общей сонной артерии на внутреннюю и внешнюю ветви на шее. Тест проводится под контролем врача, выполняют легкий массаж кончиками двух пальцев указанной зоны в течение 5-10 секунд. Если за это время произошла асистолия в течение 3 секунд и более, или упало давление на 50 мм рт. ст., то у пациента нет признаков СССУ. Так проявляется синдром каротидного синуса.
Важно! В норме массирование каротидного синуса не может привести к асистолии, в этом случае можно лишь уменьшить ЧСС
Диагностическая программа должна включать все методы, потому что упущение одной из причин заболевания может направить на ложный путь в лечении недуга.
Лечение синдрома слабости синусового узла
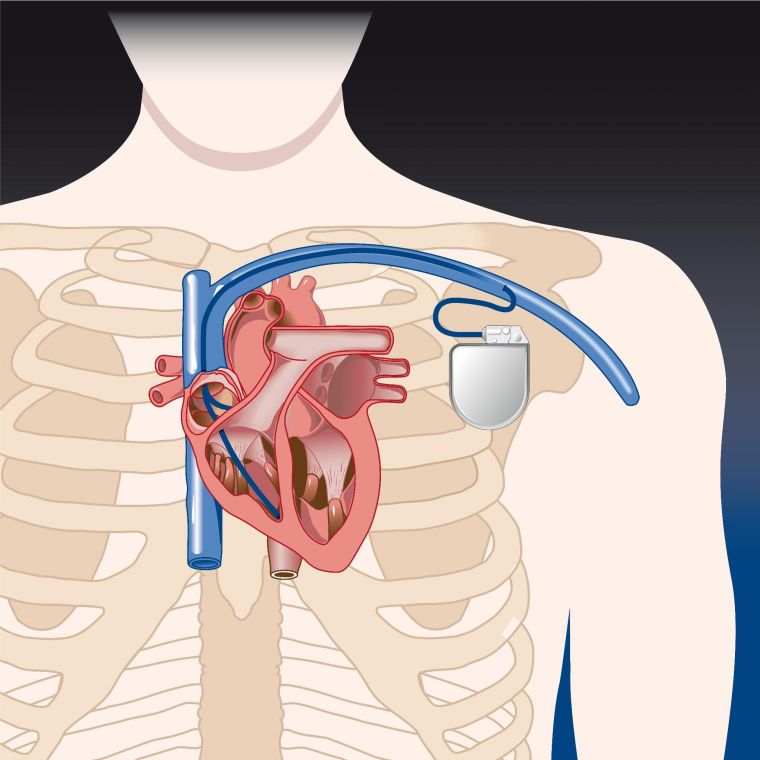
Кардиостимулятор устанавливают по строгим показаниям (фото: www.kardioinfo.ru)
Проблемы с сердцем резко усложняют жизнь человека, приводят к появлению неприятных симптомов: одышки, болей за грудиной, усталости, головокружений, проблем со сном. Для устранения таких проявлений необходимо четко знать причину их появления. При синдроме слабости синусового узла лечение заболевания заключается в следующем:
Метод лечения | Описание метода |
Отказ от некоторых препаратов | Прием некоторых из перечисленных препаратов нужно немедленно прекратить, чтобы избежать эпизодов асистолии и потери сознания:
|
Установка электрокардиостимулятора (ЭКС) | Метод считается жизненно важным для больных с декомпенсированным вариантом СССУ. Процедура инвазивная – тонкий электрод через кожу на грудной клетке вводят в правое предсердие. А непосредственно стимулятор размещают под кожей на уровне 2-3 ребра слева или справа. Показаниями к постановке ЭКС служат:
|
Важно! Синдром Морганьи-Адамса-Стокса характеризуется внезапной потерей сознания, редкой ЧСС, как следствие недостаточным кровообращением в миокарде и головном мозге
Консервативное лечение СССУ малоэффективно, а применяется только в начальных стадиях заболевания. Постановка электрокардиостимулятора считается единственным методом, способным уберечь больных от внезапной смерти. При этом аппарат генерирует нормальный ритм сердца, в зависимости от потребностей организма.
Источник
