Дистресс синдром взрослого типа у детей

Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Респираторный дистресс-синдром у детей, или «шоковое» легкое, представляет собой симптомокомплекс, развивающийся вслед за перенесенным стрессом, шоком.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Что вызывает респираторный дистресс-синдром у детей?
Пусковыми механизмами РДС являются грубые нарушения микроциркуляции, гипоксия и некроз тканей, активация медиаторов воспаления. Респираторный дистресс-синдром у детей может развиться при множественной травме, тяжелой кровопотере, сепсисе, гиповолемии (сопровождающихся явлениями шока), Инфекционных заболеваниях, отравлениях и т. д. Кроме того, причиной респираторного дистресс-синдрома у детей могут быть синдром массивных гемотрансфузий, неквалифицированное проведение ИВЛ. Он развивается после перенесенной клинической смерти и реанимационных мероприятий как составная часть постреанимационной болезни в сочетании с поражением других органов и систем (СПОН).
Считается, что форменные элементы крови в результате гипоплазмии, ацидоза и изменения нормального поверхностного заряда начинают деформироваться и слипаться друг с другом, образуя агрегаты, – сладж-феномен (англ. sludge – тина, отстой), что вызывает эмболию мелких легочных сосудов. Слипание форменных элементов крови между собой и с эндотелием сосудов запускает процесс ДВС крови. Одновременно начинается выраженная реакция организма на гипоксические и некротические изменения в тканях, на проникновение в кровь бактерий и эндотоксинов (липополисахаридов), что в последнее время трактуется как синдром генерализованной воспалительной реакции (Sistemic inflammatory responce syndrome – SIRS).
Респираторный дистресс-синдром у детей, как правило, начинает развиваться в конце 1-х-начале 2-х суток после выведения больного из состояния шока. Происходит увеличение кровенаполнения в легких, возникает гипертензия в системе легочных сосудов. Повышенное гидростатическое давление на фоне увеличенной проницаемости сосудов способствует выпотеванию жидкой части крови в интерстициальную, межуточную ткань, а затем и в альвеолы. В результате уменьшается растяжимость легких, снижается продукция сурфактанта, нарушаются реологические свойства бронхиального секрета и метаболические свойства легких в целом. Возрастает шунтирование крови, нарушаются вентиляционно-перфузионные отношения, прогрессирует микроателектазирование легочной ткани. В далеко зашедших стадиях «шокового» легкого в альвеолы проникает гиалин и формируются гиалиновые мембраны, резко нарушающие диффузию газов через альвеолокапиллярную мембрану.
Симптомы респираторного дистресс-синдрома у детей
Респираторный дистресс-синдром у детей может развиться у детей любого возраста, даже в первые месяцы жизни на фоне декомпенсированного шока, сепсиса, однако данный диагноз у детей устанавливают редко, трактуя выявляемые клинико-рентгенологические изменения в легких как пневмонию.
Выделяют 4 стадии респираторного дистресс-синдрома у детей.
- В I стадии (1-2-е сутки) наблюдается эйфория или беспокойство. Нарастают тахипноэ, тахикардия. В легких прослушивается жесткое дыхание. Развивается гипоксемия, управляемая кислородотерапией. На рентгенограмме легких определяются усиление легочного рисунка, ячеистость, мелкоочаговые тени.
- Во II стадии (2-3-и сутки) больные возбуждены, усиливаются одышка, тахикардия. Одышка имеет инспираторный характер, вдох становится шумным, «с надрывом», в акте дыхания участвует вспомогательная мускулатура. В легких появляются зоны ослабления дыхания, симметричные рассеянные сухие хрипы. Гипоксемия становится резистентной к оксигенации. На рентгенограмме легких выявляются картина «воздушной бронхографии», сливные тени. Летальность достигает 50 %.
- III стадия (4-5-е сутки) проявляется диффузным цианозом кожных покровов, олигопноэ. В задненижних отделах легких прослушиваются влажные разнокалиберные хрипы. Отмечается выраженная гипоксемия, торпидная к кислородотерапии, сочетающаяся с тенденцией к гиперкапнии. На рентгенограмме легких выявляется симптом «снежной бури» в виде множественных сливающихся теней; возможен плевральный выпот. Летальность достигает 65-70 %.
- В IV стадии (позже 5-го дня) у больных наблюдаются сопор, резко выраженные нарушения гемодинамики в виде цианоза, аритмии сердца, артериальная гипотония, гаспинг-дыхание. Гипоксемия в сочетании с гиперкапнией становится резистентной к ИВЛ с высоким содержанием кислорода в подаваемой газовой смеси. Клинически и рентгенологически определяется развернутая картина альвеолярного отека легких. Летальность достигает 90-100 %.
Диагностика и лечение респираторного дистресс-синдрома у детей
Диагностика РДС у детей – достаточно сложная задача, требующая от врача знания прогноза течения тяжелого шока любой этиологии, клинических проявлений «шокового» легкого, динамики газов крови. Общая схема лечения респираторного дистресс-синдрома у детей включает:
- восстановление проходимости дыхательных путей с помощью улучшения реологических свойств мокроты (ингаляции физиологического раствора, детергентов) и эвакуации мокроты естественным (кашель) или искусственным (отсасывание) путем;
- обеспечение газообменной функции легких. Назначают кислородотерапию в режиме ПДКВ с помощью мешка Мартина-Бауэра или по методу Грегори при спонтанном дыхании (через маску или интубационную трубку). При III стадии РДС обязательно применение ИВЛ с включением режима ПДКВ (5-8 см вод. ст.). Современные аппараты ИВЛ позволяют использовать инверсированные режимы регуляции соотношения времени вдоха и выдоха (1:Е = 1:1,2:1 и даже 3:1). Возможна комбинация с высокочастотной ИВЛ. При этом необходимо избегать высоких концентраций кислорода в газовой смеси (P2 выше 0,7). Оптимальной считается P02=0,4-0,6 при ра02 не менее 80 ммрт. ст.;
- улучшение реологических свойств крови (гепарин, дезаггрегирующие препараты), гемодинамики в малом круге кровообращения (кардиотоники – допамин, добутрекс и др.), снижение внутрилегочной гипертензии при II-III стадии РДС с помощью ганглиоблокаторов (пентамин и др.), а-адреноблокаторов;
- антибиотики в лечении РДС имеют второстепенное значение, но назначаются всегда в комбинации.
 [10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
[10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
Источник
Дистресс — от английского distress — тяжелое недомогание (расстройство функции, патологическое состояние). Термин респираторный дистресс-синдром взрослого типа (РДСВ) объединяет несколько разнородных по этиологии и патогенезу состояний, клинически характеризующихся рефрактерной гипоксемией, не устраняемой при гипероксичес-кой пробе. Мы предпочитаем пользоваться термином синдром дыхательных расстройств взрослого типа (СДРвт), так как узловым звеном патогенеза этого синдрома является дефицит сурфактанта. Частота РД СВ не установлена. По нашим данным, СДРвт развивается примерно у каждого третьего — четвертого ребенка, родившегося в тяжелой асфиксии смешанного генеза. Этиология. В зарубежной литературе существует 20 синонимов РДСВ (шоковое легкое, синдром белых легких, синдром плотных легких, некардиогенный отек легких, микроэмболический синдром, взрослая болезнь гиалиновых мембран и др.). Подчеркивается, что этиологическими факторами могут быть факторы, вызывающие системный воспалительный ответ (подробности см. в гл. XIV) и сопровождающиеся выделением избытка провоспалительных цитокинов, — сепсис, декомпенсированный ДВС-синдром, шок любой этиологии, легочные инфекции, баротравма и/или волюмотравма легких, гипероксия, аспирация желудочного содержимого, ингаляция токсических веществ, эмболии воздухом, жирами, радиационный пневмонит, ожоги, диабетический кетоацидоз, системный васкулит. Патогенез. Из-за повреждения альвеолярно-капиллярной мембраны с повышенной проницаемостью легочных капилляров и отеком легких, накоплением в паренхиме большого количества лейкоцитов. Белки плазмы крови больного с провоспалительной гиперцитокинемией, проникшие в альвеолы, инактивируют сурфактант. Лейкоциты (нейтрофилы) играют центральную роль в механизме развития РДСВ, но патогенетические механизмы как их накопления в легких, так и повреждения паренхимы не вполне ясны. Указывают, что именно нейтрофилы и моноциты являются источником избытка перекисных радикалов, метаболитов арахидоновой кислоты, протеолитическихлизосомальных ферментов, которые повреждают аль-веолярно-капиллярную мембрану, вызывают воспаление, инактивируют сурфак-тант и ингибируют его синтез. Отдельными звеньями патогенеза СДРвп могут быть: системный воспалительный ответ организма с избытком провоспалитель-ных цитокинов (цитокиновый шторм); длительная гипоксия с ишемией легочной ткани; нерациональные режимы ИВЛ (волюмотравма и баротравма повреждают пневмоциты II типа и ингибируют синтез сурфактанта); активация эндотелиальных клеток легочных микрососудов с ростом их адгезивной способности и повышение проницаемости капилляров легких под влиянием цитокинового шторма; расстройства микроциркуляции из-за нарушений реологических свойств крови (сладж-синдром), микротромбозов на фоне гиперпродукции тром-боксана Аг, фактора активации тромбоцитов, лейкотриенов, фактора роста тромбоциов и дефицита простациклина; адгезия активированных нейтрофилов к активированным легочным эндоте-лиоцитам как инициирующий момент острого воспаления с развитием отека легких, снижением остаточной функциональной емкости легких и статической растяжимости легочной ткани; торможение синтеза и разрушение сурфактанта; накопление токсических продуктов перекисного окисления липидов; шунтирование крови справа налево, синдром персистирующей фетальной циркуляции из-за повышенного давления в малом круге; тяжелый метаболический ацидоз, повреждающий легкие; накопление токсических продуктов обмена, образующихся при гипоксии; перегрузка легких переливаемой жидкостью (влажные легкие); осаждение чужеродных частиц из переливаемой жидкости в легких; интерстициальный фиброз и склероз; иммунодефицитное состояние. Возможная длительность острой экссудативной фазы — 1—3 суток, но в это время уже развиваются повреждения коллагеновых волокон соединительной ткани легких, микроэмболы (нейтрофильные, фибринные, тромбоцитарные). Далее следует пролиферативная фаза, характеризующаяся интерстициальными клеточными инфильтратами, пролиферацией поврежденных и неспособных к синтезу сурфактанта пневмоцитов II типа; ее длительность 3 — 1 0 д н е й . И, наконец, наступает фаза интерстициального фиброза. Смерть наступает от легочно-сердечной недостаточности. В отличие от БГМ (СДР I типа) имеет место вторичный дефицит сурфактанта в основном вследствие его разрушения и нарушения выброса, хотя количество пневмоцитов II типа у таких больных повышено. СДРвт может прерваться на любой стадии, но при тяжелом течении процесс в легких доходит до нарушения архитектоники ацинуса, альвеолярного фиброза, хронической бронхолегочной болезни по типу бронхолегочной дисплазии. Предрасположены к СДРвт дети с очень низкой массой тела, ВУИ, а также дети, у которых тяжелая асфиксия в родах развилась на фоне хронической внутриутробной гипоксии. В.А.Неговский относит СДРвт к проявлениям постреанимационной болезни, а отсюда в патогенезе ее определенную роль играют и иатрогенные факторы, в том числе гипероксия, использование недостаточно подогретого или увлажненного кислорода, перегрузка объемом при инфузионной терапии, нерациональный контроль инфекций, полипрогмазия, длительное нерациональное парентеральное питание. Клиническая картина. Первым клиническим признаком СДРвт является стойкая гипоксемия с низкой реакцией на дыхание кислородно-воздушной смесью, с привязанностью ребенка к высоким концентрациям вдыхаемого кислорода (Fio2 длительно >0,3—0,4) при отсутствии у него какой-либо верифицированной патологии сердечно-сосудистой системы. Наблюдаются одышка с участием вспомогательной мускулатуры в акте дыхания, возбуждение, беспокойство, тремор, судорожная готовность или судороги, тахикардия с некоторым приглушением тонов сердца и отчетливым систолическим шумом, склонность к отечности, олигурии, повышению артериального давления. Вначале, несмотря на выраженную рефрактерную гипоксемию, гиперкапния отсутствует. Имеет место метаболический ацидоз. Далее дыхательная недостаточность прогрессивно нарастает (развиваются бледность кожных покровов с мраморным рисунком, распространенный цианоз, стонущее, кряхтящее дыхание, выраженное участие вспомогательной мускулатуры в акте дыхания), легкие становятся более жесткими, и при ИВЛ необходима модификация режима для ликвидации гипоксемии (увеличение давления на вдохе, относительной длины выдоха, дыхательного объема и т.д.), выслушиваются разнообразные диффузные хрипы, в том числе крепитирующие, незвучные мелкопузырчатые, среднепузырчатые, высокие и низкие сухие на вдохе и выдохе, что создает картину бронхиальной обструкции, отека и застоя в легких. Признаки синдрома гипервозбудимости у ребенка сочетаются с периодами вялости, снижения мышечного тонуса, артериальной гипотонии. В последующем нарастают явления вялости, вплоть до развития комы, появляются сердечная недостаточность и ише-мические изменения в сердце при электрокардиографическом исследовании, стойкая легочная гипертензия, гиповолемия, снижение артериального кровяного давления, геморрагический синдром (кожные геморрагии, желудочно-кишечные и легочные кровотечения), полиорганная недостаточность с олигурией или анурией. Тяжесть дыхательных расстройств на ранних этапах у таких детей можно определить при помощи шкалы Даунса (табл. 12.5). Рентгенологически в начале обнаруживаются признаки интерстициального и альвеолярного отека легких (расширение сосудистого рисунка с отеком междолевой плевры и очаговоподобные тени — пушистые легкие, сегментарные и долевые отеки, воздушная бронхограмма). Однако через несколько часов или сутки на рентгенограмме грудной клетки появляются диффузные изменения, подобные изменениям при СДР I типа (БГМ). У части выживших детей далее развиваются резкое усиление рисунка корня легкого, грубое неравномерное снижение прозрачности легочных полей с одновременным наличием воздушной бронхо-граммы, тяжистые тени, свидетельствующие о фиброзе легких. Правилом является наслоение бактериальной инфекции на одной из стадий процесса и развитие пневмонии. Лечение. Учитывая роль иатрогенных факторов в развитии СДРвт (РДСВ) принципиально важно при оказании помощи детям, родившимся в асфиксии, тщательно соблюдать положения, изложенные в главе VII, в частности, касающиеся рациональной инфузионной терапии, мониторинга газового состава крови, гемодинамики, параметров ИВЛ и ВВЛ. Очень важно рационально подогревать кислородно-воздушную смесь, используемую для ВВЛ и ИВЛ, рано начинать энтеральное питание, контролировать инфекции. При развившемся СДРвт — терапия поддерживающая, наиболее эффективно раннее (!!) применение в комплексе лечебных мероприятий препаратов экзогенного сурфактанта. Обсуждается целесообразность раннего назначения курса дексаметазона (в экссудативной фазе болезни) или ингаляционных кортикостероидов (флутиказона пропионат — фликсотид, будесо-нид — пульмикорд), а также трентала, супероксиддисмутазы. Прогноз. Обратное развитие СДРвт (РДСВ) и выздоровление возможно на любой стадии. Однако если развилась IV стадия (тяжелых физиологических аномалий — интерстициального фиброза), то летальность доходит до 50%. Читать далее: Отек легких |
Источник
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Общие сведения
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Резкое снижение оксигенации и вентиляции организма вызывает кислородную недостаточность сердца и головного мозга и развитие угрожающих для жизни состояний. При РДСВ летальность в случае несвоевременно или неадекватно оказанной помощи достигает 60-70%.
Респираторный дистресс-синдром
Причины и механизм развития РДСВ
Механизмом, запускающим развитие респираторного дистресс-синдрома, служит эмболизация мелких сосудов легких микросгустками крови, частичками поврежденных тканей, каплями жира на фоне образующихся в тканях токсичных биологически активных веществ — кининов, простагландинов и др. Микроэмболизация легочных сосудов развивается в результате прямого или опосредованного воздействия на капиллярно-альвеолярную мембрану легочных ацинусов различного рода повреждающих факторов.
Прямое повреждающее воздействие оказывает аспирация крови, рвотных масс и воды, вдыхание дыма и токсических веществ, контузия легких, перелом ребер, разрыв диафрагмы, передозировка наркотических средств. Опосредованное, непрямое повреждение капиллярно-альвеолярных мембран вызывает активация и агрегация форменных элементов крови при бактериальных и вирусных пневмониях, сепсисе, ожогах, сочетанных травмах и травматическом шоке, сопровождающихся массивной кровопотерей, панкреатите, аутоиммунных процессах, электротравме, эклампсии и т. д.
Повышение проницаемости мембраны для белка и жидкости вызывает отек интерстициальной и альвеолярной тканей, снижение растяжимости и газообменной функции легких. Эти процессы приводят к развитию гипоксемии, гиперкапнии и острой дыхательной недостаточности. Респираторный дистресс-синдром может развиваться на протяжении нескольких часов или суток от момента воздействия повреждающего фактора. В течении РДСВ выделяют три патоморфологические фазы:
- Острая фаза РДСВ (до 2-5 суток) – интерстициальный и альвеолярный отек легких, поражение капилляров легких и эпителия альвеол, развитие микроателектазов. В случае благоприятного течения респираторного дистресс-синдрома спустя несколько дней острота явлений стихает, транссудат рассасывается; в противном случае возможен переход в подострое либо хроническое течение.
- Подострая фаза РДСВ – развитие бронхоальвеолярного и интерстициального воспаления.
- Хроническая фаза РДСВ – соответствует развитию фиброзирующего альвеолита. Происходит утолщение и уплощение капиллярно-альвеолярных мембран, разрастание в них соединительной ткани, формирование микротромбозов и запустевание сосудистого русла. Исходом хронической фазы респираторного дистресс-синдрома служит развитие легочной гипертензии и хронической дыхательной недостаточности. Выраженный альвеолярный фиброз может возникнуть уже спустя 2-3 недели.
Симптомы респираторного дистресс-синдрома
Развитие респираторного дистресс-синдрома взрослых характеризуется последовательной сменой стадий, отражающих патологические изменения в легких и типичную картину остро нарастающей дыхательной недостаточности.
I (стадия повреждения) – первые 6 часов со времени воздействия стрессового фактора. Жалобы, как правило, отсутствуют, клинико-рентгенологические изменения не определяются.
II (стадия мнимого благополучия) – от 6 до 12 часов со времени воздействия стрессового фактора. Развиваются нарастающая одышка, цианоз, тахикардия, тахипноэ (учащение дыхания более 20 в мин.), беспокойство пациента, кашель с пенистой мокротой и прожилками крови. Одышка и цианоз не купируются кислородными ингаляциями, содержание кислорода в крови неуклонно падает. Аускультативно в легких – хрипы, крепитация; рентгенологические признаки соответствуют диффузному интерстициальному отеку.
III (стадия дыхательной недостаточности) – спустя 12-24 часа после воздействия стрессового фактора. Клокочущее дыхание с выделением пенистой розовой мокроты, нарастающая гипоксемия и гиперкапния, поверхностное дыхание, увеличение центрального венозного и снижение артериального давления. По всей поверхности легких выслушиваются влажные, множественные хрипы различного калибра. На рентгенограммах определяется слияние очаговых теней. В этой стадии происходит образование гиалиновых мембран, заполнение альвеол фибрином, экссудатом, распадающимися кровяными тельцами, поражение эндотелия капилляров с образованием кровоизлияний и микроателектазов.
IV (терминальная стадия) – метаболический ацидоз, гипоксемия и гиперкапния не устраняются предельно большими объемами интенсивной терапии и ИВЛ. Ложноположительная рентгенологическая динамика (появление очагов просветлений) вызвана разрастанием соединительной ткани, замещающей паренхиму легких. В этом терминальном периоде респираторного дистресс-синдрома развивается полиорганная недостаточность, характеризующаяся:
- артериальной гипотонией, выраженной тахикардией, фибрилляцией предсердий, желудочковой тахикардией;
- гипербилирубинемией, гиперферментемией, гипоальбуминемией, гипохолестеринемией;
- ДВС-синдромом, лейкопенией, тромбоцитопенией ;
- повышением мочевины и креатинина, олигурией;
- желудочно-кишечными и легочными кровотечениями;
- угнетением сознания, комой.
Осложнения
Диагностика респираторного дистресс-синдрома
Респираторный дистресс-синдром является критическим состоянием и требует экстренной оценки состояния пациента. Ранними объективными проявлениями РДСВ служат нарастающие одышка, тахикардия и цианоз. Аускультативная картина легких изменяется соответственно стадиям респираторного дистресс-синдрома: от жесткого «амфорического» дыхания к клокочущим влажным хрипам и симптому «немого» («молчащего») легкого в терминальной стадии.
Характерным показателем газового состава крови при РДСВ является РаО2 ниже 50 мм рт. ст. (гипоксемия), несмотря на проводимую оксигенотерапию (при FiО2 более >60%.), нарастание гиперкапнии. У пациентов с РДСВ выраженная дыхательная недостаточность и гипоксемия сохраняются даже при ингаляциях высококонцентрированной кислородной смеси.
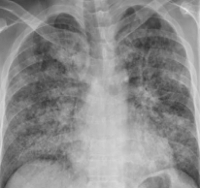
Биохимические показатели венозной крови характеризуются гипоальбуминемией, повышением свертывающих факторов, нарастанием трансаминаз и билирубина. При рентгенографии легких на периферии выявляются диффузные множественные тени (симптом “снежной бури”), снижение прозрачности легочной ткани, плевральный выпот обычно отсутствует.
Показатели функции внешнего дыхания свидетельствуют об уменьшении всех дыхательных объемов и статического растяжения легочной ткани менее 5 мл/мм вод. ст. Измерение давления в легочной артерии катетером Суона–Ганца показывает его «заклинивание» на уровне менее 15 мм рт.ст. Респираторный дистресс-синдром следует отличать от кардиогенного отека легких, пневмонии, ТЭЛА.
Лечение респираторного дистресс-синдрома
Лечение респираторного дистресс-синдрома осуществляется в условиях отделения интенсивной терапии и реанимации. Мероприятия по купированию РДСВ включают:
- устранение стрессового повреждающего фактора;
- коррекцию гипоксемии и острой дыхательной недостаточности;
- лечение полиорганных нарушений.
На первом этапе лечения респираторного дистресс-синдрома устраняются прямые повреждающие факторы легких, назначается массивная антибактериальная терапия при бактериальных пневмониях, сепсисе, осуществляется соответствующее лечение ожогов и травм. Для устранения гипоксии проводится подбор адекватного режима кислородотерапии с динамическим контролем газов крови (с поддержанием РО2 не менее 60 мм рт.ст.). Подача кислорода может осуществляться чрез маску или носовой катетер, при неэффективной оксигенации показана ИВЛ (при ЧД 30 в минуту).
Для профилактики развития ДВС-синдрома назначаются ацетилсалициловая кислота, дипиридамол и реополиглюкин, гепарин. Несмотря на интерстициальный и альвеолярный отек, проводится инфузионная терапия для улучшения питания органов, нормализации диуреза и поддержания уровня АД. Эффективность лечения респираторного дистресс-синдрома зависит от его своевременности: оно успешно лишь на ранних стадиях данного состояния до наступления необратимых поражений легочной ткани.
Прогноз и профилактика респираторного дистресс-синдрома
Летальность в III стадии респираторного дистресс-синдрома составляет около 80%, в терминальной стадии, соответствующей полиорганной недостаточности, обычно все пациенты погибают. При благоприятном исходе после купирования РДСВ функция легких может практически полностью восстановиться, однако чаще требуется длительная поддерживающая терапия.
Специфические профилактические мероприятия респираторного дистресс-синдрома отсутствуют. Следует остерегаться воздействия стрессовых повреждающих факторов, ведущих к развитию РДСВ.
Источник

