Длина бедренной кости при синдроме дауна

Каждая беременная женщина мечтает о том, чтобы у нее родился здоровый малыш. Однако никто не застрахован от различных патологий. Синдром Дауна – один из самых страшных диагнозов, который может услышать абсолютно любая беременная женщина. Выявить наличие этой патологии у плода можно благодаря УЗИ. Женщина, узнав заранее о синдроме, сможет принять решение о прекращении беременности или подготовиться к рождению больного ребенка.
Что такое синдром Дауна?
У каждого здорового человека вся генетическая информация сохранена в 23 парах хромосом. При изменении этого числа диагностируются генетические патологии. Одной из известных аномалий является синдром Дауна. Он обусловлен наличием дополнительной хромосомы в 21-й паре.
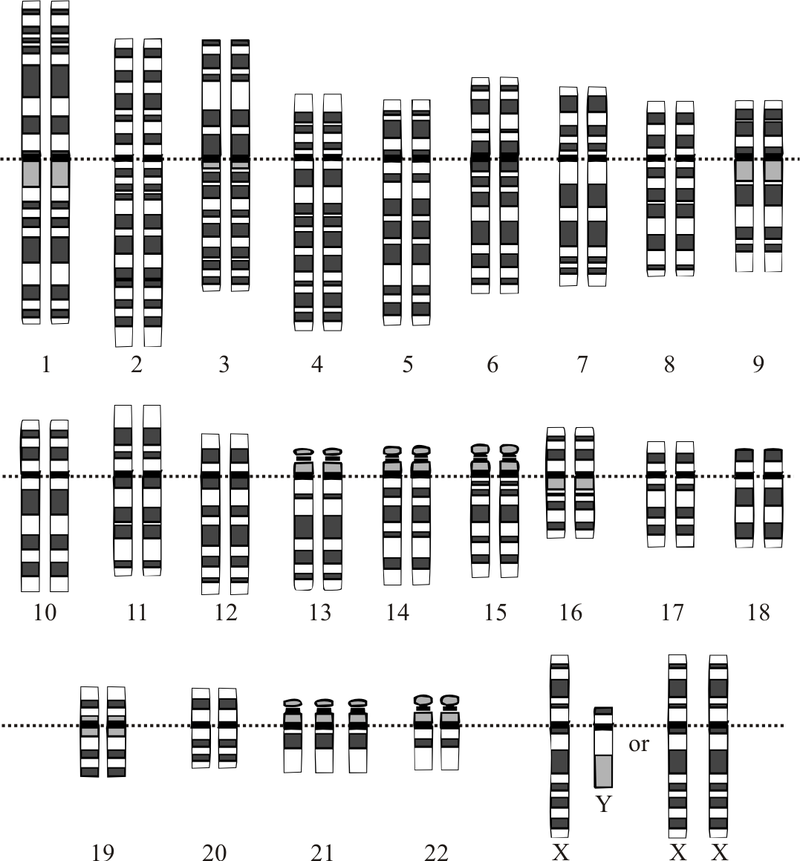
Хромосомный набор человека с синдромом Дауна: появляется лишняя (третья) хромосома в 21 паре.
Патология появляется во время внутриутробного развития. Она возникает у эмбриона в связи со случайными событиями, происходящими в период течения беременности. Риск рождения ребенка с хромосомной аномалией повышается с увеличением возраста будущей матери. Если женщине больше 35 лет, то вероятность того, что у нее родится даун, значительно выше.
Даун отличается от здорового малыша тем, что у него задерживается умственное и речевое развитие. Однако в период новорожденности невозможно точно сказать, насколько сильно будет проявляться отставание конкретного ребенка от своих сверстников. Развитие малыша зависит от врожденных способностей и от того, как занимаются с ним родители.
У людей, имеющих синдром Дауна, ослаблена иммунная защита организма. У детей часто возникают пневмонии, различные инфекционные заболевания. Синдром Дауна сопряжен и с другими недугами: врожденными пороками сердца, болезнями Альцгеймера, острыми миеловидными лейкозами.
Даун может прожить около 50 лет. В некоторых случаях продолжительность жизни составляет около 70 лет. Одни люди с синдромом Дауна работают, ведут полноценную жизнь, вступают в браки, а другие нуждаются в пожизненном уходе.
Диагностика хромосомной аномалии
Частота рождения даунов в настоящее время немного уменьшилась. Это связано с тем, что будущие матери проходят пренатальную (комплексную дородовую) диагностику с целью выявления патологий у ребенка. Во время беременности проводятся следующие тесты:
- скрининговые;
- диагностические.
Скрининговые тесты проходит абсолютно каждая женщина на 11–14 неделях беременности. Они безопасны для будущей матери и плода. Этот вид тестов включает в себя ответы на вопросы врача, анализ крови и УЗИ.
Диагностические тесты назначаются не всем женщинам, так как имеется риск осложнений. Есть небольшая вероятность, что прервется беременность. Диагностические тесты включают в себя инвазивные процедуры, определяющие то, родится ли даун или здоровый малыш:
Биопсия ворсин хориона
Под этой процедурой понимается взятие маленького образца плаценты. Ткань получают путем пункции матки через живот с использованием тонкой иглы. Риск потери ребенка после этой процедуры составляет около 1–2%. В редких случаях биопсия вызывает инфекцию.
Амниоцентез
В ходе этой процедуры специалисты осуществляют забор образца амниотической жидкости, которая окружает плод в матке. В ней имеются клетки ребенка, содержащие генетический материал. Полученную жидкость отправляют в лабораторию на исследование. Процедура представляет опасность для матери и ребенка. Может случиться выкидыш или развиться инфекционный процесс.
Проведение диагностики в I триместре беременности
Каждая будущая мама в женской консультации получает талон – направление на УЗИ. Оно проводится на аппарате с высоким разрешением. В ходе исследования оцениваются следующие важные показатели:
- воротниковое пространство, его толщина (ТВП);
- длина верхней челюсти;
- копчико-теменной размер (сокращенно КТР);
- длина ушной раковины;
- длина плечевой и бедренной костей;
- частота сердечного ритма плода (ЧСС);
- объем плаценты.
Воротниковое пространство входит в ультразвуковые признаки генетической патологии. Под этим термином понимается скопление жидкости в тыльной области шеи плода под кожей. В норме этот показатель составляет 1,2–2,7 мм. При хромосомной аномалии толщина воротникового пространства увеличивается.
Слева – нормальный плод, справа – плод с признаками синдрома Дауна: увеличенная толщина воротникового пространства (ТВП) и отсутствующая перегородка
Каждый даун имеет недоразвитую верхнюю челюсть. Именно поэтому у людей с заболеванием «уплощенное лицо». Недоразвитость челюсти легко обнаруживается при УЗИ. Кость хорошо визуализируется. Во время УЗИ специалист измеряет ее длину. При синдроме значение оказывается меньше нормы.
КТР в норме составляет 45–84 мм. При синдроме значение этого показателя точно такое же. Размеры плода не отличаются от нормальных значений. Если же выявляется замедление развития, то это свидетельствует о наличии другой хромосомной патологии.
Отсутствие или наличие синдрома Дауна у плода можно определить по размеру ушных раковин. Проводится измерение во время ультразвукового исследования на 11–13 неделях беременности. Если значение оказывается меньше нормы, то подтверждается наличие хромосомной патологии.
Дети с синдромом Дауна имеют небольшой рост. Это обусловлено тем, что размеры плечевой и бедренной костей меньше нормы. В I триместре выявить эти признаки невозможно. Размеры костей соответствуют норме. А вот во II триместре беременности можно уже увидеть при проведении УЗИ заметное уменьшение длины плечевой и бедренной костей.
Частота сокращений сердца у плода при неосложненном течении беременности на 5 неделе составляет около 100 ударов в минуту. К 10 неделе этот показатель увеличивается до 170 ударов в минуту. Затем он начинает снижаться. На 14 неделе беременности ЧСС равно 155 ударам в минуту. При синдроме частота сокращений немного больше нормы. При других хромосомных патологиях может наблюдаться тахикардия или брадикардия.
Во время проведения УЗИ рассчитывается объем плаценты. У здорового плода значение этого показателя растет с увеличением копчико-теменного размера. При синдроме объем плаценты не отличается от нормы. Значительное снижение показателя может свидетельствовать о наличии другого генетического заболевания.
Проведение диагностики во II триместре беременности
Патология может быть выявлена и во II триместре беременности. Для хромосомного заболевания характерны следующие признаки:
- гипоплазия костей носа;
- аномалии развития сердца;
- аномалии развития конечностей;
- гидронефроз.
При синдроме у 65% плодов выявляется гипоплазия костей носа. В ходе УЗИ они не визуализируются или их длина составляет менее 2,5 мм. Эти признаки можно обнаружить и у здоровых детей. Форма и размер носа определяется наследственностью и не всегда по нему можно определить, родится ли даун.
У 40% плодов при синдроме выявляются аномалии развития сердца и магистральных сосудов. Патологии возникают из-за комбинации генетических факторов и неблагоприятного воздействия на ребенка извне.
О наличии синдрома Дауна можно говорить при обнаружении аномалий развития конечностей. Довольно часто при этом генетическом заболевании выявляется клинодактилия (врожденный дефект пальцев, внешне проявляющийся в их искажении или искривлении). В ультразвуковые признаки синдрома Дауна входит также сандалевидная щель стопы, т. е. наличие небольшого промежутка между первым и вторым пальцами.
Хромосомные заболевания могут сочетаться с аномалиями мочевыделительной системы. Например, при синдроме часто выявляется умеренный гидронефроз. Под этой патологией понимается расширение почечной лоханки и чашечек. Выраженный гидронефроз может свидетельствовать о наличии других генетических заболеваний.
Результаты исследования
После неинвазивного пренатального скрининга беременная женщина получает результат. Из него можно узнать риск рождения ребенка с генетической патологией. Например, тест показывает, что риск составляет 1:250. Это значит, что у 249 женщин родится здоровый малыш. Только у одной женщины появится на свет даун.
Результаты неинвазивного пренатального скрининга могут говорить о низком или высоком риске. Специалистами установлено пограничное значение 1:100. Если результат составляет 1:300, то женщина попадает в группу низкого риска (ультразвуковые признаки заболевания не были обнаружены или удалось выявить несколько из них). Скорее всего, у нее родится здоровый малыш, а не даун.
Если результат теста составляет 1:2, то женщина попадает в группу высокого риска (в ходе исследования были выявлены ультразвуковые признаки в значительном количестве). Вероятность того, что у нее родится даун, равна 50%. Может появиться на свет и здоровый малыш. Именно поэтому после УЗИ и сдачи крови назначается инвазивный диагностический тест, который дает однозначный ответ насчет того, имеется ли у конкретного плода синдром Дауна.
УЗИ во время беременности – высокоэффективный метод диагностики, направленный на обнаружение серьезной генетической патологии у плода. Исследование проводится в интересах семьи. Родители должны знать о здоровье будущего ребенка. Благодаря исследованию удается выявить ультразвуковые признаки заболевания и с высокой долей вероятности определить, кто родится – даун или здоровый малыш.
Эхографические признаки патологии
Источник
Мониторинг внутриутробного развития ребенка имеет определяющее значение в профилактике возникновения патологий беременности. Оценка состояния проводится на основании регулярных измерений комплекса антропометрических показателей плода — длины его бедренных костей, размеров головки, окружности живота и иных параметров. Перечисленные фетометрические индексы определяются при помощи ультразвукового исследования.
Фетометрия: общие сведения
Скрининговое УЗ-обследование женщин, ожидающих рождения малыша, обычно назначается трижды. Протоколы ведения дам, находящихся в положении, включают обязательную диагностику развития ребенка на 11-14, 16-20 и 30-34 неделях. Дополнительно УЗИ используется при появлении подозрений на возникновение патологических состояний у плода, при резком ухудшении самочувствия будущей материл.
Согласно данным ВОЗ, ультразвуковое исследование не оказывает негативного воздействия на ребенка. Частоту задействования процедур определяет врач.
Перечень изучаемых индексов
В начале первого триместра доктор обращает особое внимание на плодное яйцо и средние значения его внутреннего диаметра.
В период с 6 по 11 неделю беременности измеряется копчико-теменной размер эмбриона.
Ключевыми данными фетометрии плода на более поздних сроках являются:
- Окружности головы, живота. Показатели сокращенно обозначается аббревиатурами ОГ, ОЖ соответственно.
- Длина голени, носовой и плечевой костей (ДГ, ДН и ДП).
- Толщина участка от кожи до мышц в задней части шеи (воротникового пространства). Вычисленные данные помечаются буквами ТВП.
- Бипариетальный и лобно-затылочный размеры головы (БПР, ЛЗР). Величина первого параметра определяется как промежуток между висками малыша, второго — расстояние от его затылка до лба.
Отдельное внимание уделяется длине бедра плода. Показатель обозначается буквами ДБ. Его значение равно наивысшему продольному размеру кальцифицированного диафиза трубчатого элемента.

Бипариетальный размер бедренной кости – таблица
Мониторинг рассматриваемого фетометрического индекса позволяет определить риск возникновения аномалий локомоторной системы на ранних стадиях формирования ОДА малыша, обнаружить наличие геномных патологий.
Для выявления отклонений информация, полученная при помощи ультразвукового обследования беременной, сравнивается с параметрами нормы. Последние представляют собой среднестатистические данные, рассчитанные на основании результатов многолетних изучений процессов развития плода. Подробнее о показателях — в таблице ниже.
| Гестационный срок (недели) | Длина бедра (мм) | ||
| Допустимая минимальная | Средняя | Возможная максимальная | |
| 11 | 3,4 | 5,6 | 7,8 |
| 12 | 4 | 7,3 | 10,6 |
| 13 | 7 | 9,4 | 11,8 |
| 14 | 9 | 12,4 | 15,8 |
| 15 | 14,4 | 16,2 | 18 |
| 16 | 17 | 20 | 23 |
| 17 | 20 | 24 | 28 |
| 18 | 23 | 27 | 31 |
| 19 | 26 | 30 | 34 |
| 20 | 29 | 33 | 37 |
| 21 | 32 | 36 | 40 |
| 22 | 35 | 39 | 43 |
| 23 | 37 | 41 | 45 |
| 24 | 40 | 44 | 48 |
| 25 | 42 | 46 | 50 |
| 26 | 45 | 49 | 53 |
| 27 | 47 | 51 | 55 |
| 28 | 49 | 53 | 57 |
| 29 | 50 | 55 | 60 |
| 30 | 52 | 57 | 62 |
| 31 | 54 | 59 | 64 |
| 32 | 56 | 61 | 66 |
| 33 | 58 | 63 | 68 |
| 34 | 60 | 65 | 70 |
| 35 | 62 | 67 | 72 |
| 36 | 64 | 69 | 74 |
| 37 | 66 | 71 | 76 |
| 38 | 68 | 73 | 78 |
| 39 | 69 | 74 | 79 |
| 40 | 70 | 75 | 80 |
Незначительное (в пределах 10-13 дней) несоответствие ДБ ребенка указанным выше усредненным значениям может быть связано со скачкообразным формированием эмбриона.
В медицинской литературе также указывается необходимость учета технических характеристик УЗ-аппаратуры, используемой при выполнении стандартных исследований.
Нормы УЗИ по неделям
Фетометрия плода проводится для решения целого комплекса задач. Основными из них являются:
- Определение, уточнение срока беременности. Процедура помогает компенсировать недостаточную информативность имеющихся данных (анамнестических, клинических).
- Диагностика соответствия развития ребенка установленному гестационному возрасту.
- Подтверждение (исключение) нарушение формирования систем, отдельных органов плода.
- Получение сведений о возможном наличии хромосомных мутаций.
При выявленной задержке развития малыша после терапевтических процедур назначается дополнительное УЗИ, помогающее оценить эффективность лечения.
Первый скрининг, или «двойной тест» (в 11-14 недель)
Исследование проводится в 2 этапа.
Первая ступень пренатальной диагностики — определение срока беременности, уточнение предполагаемого времени родов, изучение размеров плода (врач оценивает КТР, БПР, ДН и диаметр ПЯ — плодного яйца), подсчет частоты сердечных сокращений эмбриона.

Вторая фаза процедуры — выявление сывороточных маркеров в крови будущей матери.
Биохимический скрининг («двойной тест») и его расшифровка
Двойной тест назначается для получения данных об уровне 2 гормонов — PAPP-A, β-субъединицы ХГ.
Хорионический гонадотропин (ХГЧ) продуцируется организмом женщины с первых дней зачатия ребенка. Пик роста гликопротеина в крови дамы в положении отмечается на 8-11 неделе.
Концентрация протеина А-плазмы, вырабатываемого наружным слоем клеток эмбриона, увеличивается на протяжении всего времени беременности.
Комбинация теста, определяющего уровень ХГЧ и PAPP-A, с данными УЗИ повышает число выявленных патологий плода (в т.ч. синдрома Дауна) до 90%. Количество ложноположительных результатов не превышает 5%.
О нормальном развитии свидетельствуют показатели, приведенные в нижеследующей таблице.
| Срок гестации (в неделях) | Допустимые границы данных анализа (указаны в мЕд/мл) | |
| ХГ | ПАПП-А | |
| 8-9 | 35000-145000 | 0,17 — 1,54 |
| 9-10 | 32500-130000 | 0,32 — 2,42 |
| 10-11 | 30000-120000 | 0,46 — 3,73 |
| 11-12 | 27500-110000 | 0,79 — 4,76 |
| 13-14 | 25000-100000 | 1,47 — 8,54 |
Низкие и чрезмерно высокие значения хорионического гонадотропина сигнализируют как о возникновении нарушений (задержки формирования ребенка, плацентарной недостаточности, угрозы выкидыша и др.), так и о необходимости уточнения срока беременности.
Уровень PAPP-A, не достигающий нижнего предела нормы — признак возможного наличия у плода синдромов Дауна, Эдвардса.
Второй скрининг II триместра (в 16-20 недель)
В этом периоде фетометрия осуществляется для подтверждения аномалий, обнаруженных в I триместре, или в целях опровержения первоначального диагноза. Процедура также позволяет выявить поздно манифестирующие патологии.

При неудовлетворительных результатах второго УЗИ назначается терапия; в тяжелых ситуациях рассматривается вопрос прерывания беременности.
Основные индексы, изучаемые при 2 УЗ-обследовании:
- ОЖ;
- окружность головы;
- БПР;
- длина носовой и плечевых костей (ДПК);
- ЛЗР.
Дополнительно выясняются диаметры живота (поперечный, саггитальный) и мозжечка (межполутарный); исследуется сформированность и местоположение внутренних органов.
Особое значение во II триместре имеет размер бедра плода. Несоответствие выявленных показателей норме (значительное укорочение) свидетельствует о вероятном развитии синдрома Дауна.
Является ли отклонение до 2 недель по индексу ДБ признаком патологии, отрицательный. При отсутствии иных нарушений увеличение (уменьшение) рассматриваемого фетометрического параметра может быть связано с особенностями телосложения, унаследованными малышом от родителей.
При обследовании врач также обращает внимание на количество пальцев на конечностях, симметричность элементов ОДА, сформированность костных тканей.
Биохимический скрининг, или «тройной тест»
Результаты анализа венозной крови беременной дополняют данные УЗИ.
Биохимический скрининг задействуется для выявления уровня 3 гормонов (свободного эстриола, β-ХГЧ, альфа-фетопротеина). Первое вещество вырабатывается плацентарной оболочкой и — в дальнейшем — самим плодом, последнее из указанных — желточным мешком, затем печенью и ЖКТ эмбриона.
В норме концентрация АФП на сроке гестации в 15-19 недель колеблется от 15 до 95 Ед/мл. Начиная с 20 нед., показатели варьируются в пределах 28-125 Ед/мл.
Наиболее распространенные причины понижения значений — синдромы Эдвардса либо Дауна, пузырный занос, гибель ребенка. Повышение количества альфа-фетопротеина сигнализирует об аномалиях формирования нервной трубки, 12-перстной кишки, кишечника эмбриона.
Допустимый уровень β-ХГЧ в 16 недель составляет 10000-57000 нг/мл, в 18 — 8000-57000, в 19 — 7000-48000 единиц. Концентрация свободного эстриола на сроке гестации 16-17 нед. — 1,2-5,5 нг/мл, на 18-19 — 2,4-11,2 и на 20-21 — 3,9-10 ед.
Снижение данных наблюдается при угрозе выкидыша, неправильном развитии отдельных органов и систем; повышение — при многоплодной беременности, дефектах структур ПЯ.
Третий скрининг (на 30-34 неделе)
Цель проведения 3 скрининга — функциональная оценка состояния ребенка и будущей матери.
Итоговый контроль включает:
- вычисление индексов БПР, ОЖ, ОГ, ЛЗР, измерение длины костей голени (ДКГ), ДПК, носа, бедра, а также веса и роста плода, определение его положения;
- сопоставление степени зрелости плаценты с показателями нормы;
- изучение количества околоплодных вод и их качества.
Выявление отклонений предполагает госпитализацию женщины, назначение терапии либо поддерживающего лечения.
Норма УЗИ перед родами
Последнее УЗ-обследование может проводиться на 36-40 неделях. Перечень изучаемых параметров и принимаемые за норму среднестатистические данные указаны в таблице.
| Гестационный срок (в нед.) | Средний вес плода (г) | Допустимые пределы значений важнейших фетометрических индексов (мм) | ||||
| БПР | ЛЗР | ОЖ | ОГ | ДБ | ||
| 36 | 2600 | 83-97 | 104-124 | 292-354 | 303-349 | 64-74 |
| 38 | 3100 | 86-100 | 108-128 | 304-368 | 309-357 | 68-78 |
| 40 | 3500 | 89-103 | 110-130 | 313-381 | 312-362 | 70-80 |
Результаты УЗИ помогают гинекологу выбрать оптимальный для пациентки метод появления малыша на свет: кесарево сечение либо естественные роды.
Как проводится процедура измерения параметров малыша
Диагностика осуществляется трансабдоминальным, трансвагинальным способами исследования. Последний используется преимущественно в I триместре и предполагает введение датчика УЗ-аппарата, защищенного специальным презервативом, во влагалище пациентки. С его помощью определяется наличие ПЯ в матке, развитие внематочной беременности. Задействование описываемых манипуляций допустимо при обследовании женщин с избыточной массой тела.
Трансабдоминальное УЗИ — процедура, позволяющая изучить фетометрические параметры плода через брюшную стенку матери. Перед проведением манипуляций на живот наносится особый гель.
Необходимые замеры производятся УЗ-оборудованием автоматически, при запуске специальной программы. Полученные данные гинеколог сравнивает с таблицами среднестатистических норм для уточнения срока беременности, выявления аномалий развития ребенка.
Определение уровня вырабатываемых плодом гормонов осуществляется в лабораторных условиях путем исследования венозной крови женщины.
Подготовка к скрининговому УЗИ
Процедуры не требуют длительной предварительной подготовки.
За 48 часов рекомендуется исключить из рациона бобовые, кисломолочные продукты, капусту, черный хлеб. Цель ограничений в питании — избежание повышенного газообразования.
В случае возникновения симптомов метеоризма за 24 ч. до обследования следует принять Эспумизан, активированный уголь либо Смекту.
За 45-60 мин. до проведения трансабдоминального УЗИ женщинам, чей срок беременности не превышает 12 недель, необходимо медленно выпить около 1 л морса, воды, некрепкого чая. Наполненный мочевой пузырь поможет получить наиболее точные результаты.

С собой рекомендуется иметь полотенце (не в каждой клинике выдаются одноразовые пеленки для застилания медицинской кушетки), бумажные салфетки — для удаления излишков геля с кожных покровов. Для задействования ТВГ-методики в некоторых медучреждениях пациентов просят приобретать специальные презервативы.
Перед трансвагинальным обследованием пить воду не требуется.
Подготовка к биохимическому скринингу
За 8 часов до забора крови из вены не следует принимать пищу, употреблять кофе, сок, чай. Сдавать биологическую жидкость нужно натощак, желательно в первой половине дня.
Стандартные размеры костей плода
Нижеследующие материалы используются при задействовании фетометрии для определения соответствия развития плода по неделям стандартным показателям формирования ребенка.
| Срок беременности (нед.) | Список используемых статданных; их нижние, верхние границы в мм | ||||||||||||||
| Первый скрининг | |||||||||||||||
| 11 | КТР | БПР | ТВП | ДН | |||||||||||
| 34-50 | 13-21 | 0,8-2,4 | не учитывается | ||||||||||||
| 12 | 42-59 | 18-24 | 0,8-2,5 | 2,0-4,2 | |||||||||||
| 13 | 51-75 | 20-28 | 0,8-2,7 | ||||||||||||
| 14 | 63-89 | 23-31 | 0,8-2,8 | 2,9-4,7 | |||||||||||
| Второй скрининг | |||||||||||||||
| 16 | БПР | ОГ | ЛЗР | ОЖ | ДКГ | ДПК | ДН | ||||||||
| 26-37 | 112-136 | 32-49 | 88-116 | 11-21 | 13-23 | 3,6-7,2 | |||||||||
| 17 | 29-43 | 121-149 | 38-58 | 93-131 | 14-25 | 16-27 | |||||||||
| 18 | 32-47 | 131-161 | 43-64 | 104-144 | 16-28 | 19-31 | 5,2-8,0 | ||||||||
| 19 | 36-52 | 142-174 | 48-70 | 114-154 | 19-31 | 21-34 | |||||||||
| 20 | 39-56 | 154-186 | 53-75 | 124-164 | 21-34 | 24-36 | 5,7-8,3 | ||||||||
| Третий скрининг | |||||||||||||||
| 30 | БПР | ОГ | ЛЗР | ОЖ | ДКГ | ДПК | |||||||||
| 67-83 | 265-305 | 88-108 | 238-290 | 42-55 | 44-56 | ||||||||||
| 31 | 69-85 | 273-315 | 90-110 | 247-301 | 43-56 | 46-58 | |||||||||
| 32 | 72-87 | 283-325 | 93-113 | 258-314 | 45-58 | 47-60 | |||||||||
| 33 | 74-89 | 289-333 | 96-115 | 267-325 | 47-60 | 49-61 | |||||||||
| 34 | 76-91 | 295-339 | 99-117 | 276-336 | 48-61 | 51-63 | |||||||||
При выявлении отклонений полученных параметров от указанных фетометрических индексов используются специальные дополнительные исследования, позволяющие уточнить наличие аномалий.
Запрещается самостоятельно истолковывать данные таблицы и оценивать риски развития патологий. Расшифровку полученных итогов анализа осуществляет гинеколог.
Причины отклонения фетометрических показателей от нормы
Помимо уже указанных факторов, на значении индексов отражаются состояние здоровья матери (развитие сахарного диабета, инфекционных заболеваний и пр.), возраст родителей и их конституциональные особенности, наличие у женщины вредных привычек (курения).
Дополнительными причинами отставания выявленных значений от показателей нормы являются многоплодная беременность, ошибки при установлении срока гестации.
Превышение среднестатистических данных на 1-2 недели может свидетельствовать о развитии крупного плода.
Фетометрия — полностью безопасная процедура, позволяющая диагностировать состояние здоровья малыша и будущей мамы. Важность своевременного проведения исследования нельзя переоценить: раннее выявление патологий способствует успешной коррекции аномальных состояний.
Источник

