Для ишемической формы синдрома диабетической стопы характерно

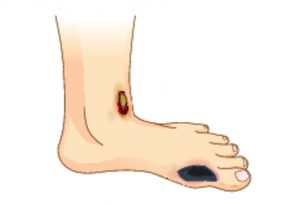
Для пояснения понятия «ишемическая диабетическая стопа», которое будет рассматриваться в рамках этой статьи, прежде всего, расшифруем такое основополагающее определение как «диабетическая стопа» (ДС). Это возникающее при сахарном диабете осложнение специалисты классифицируют как синдром, сопровождающийся анатомо-функциональными изменениями в стопах, вызывающихся макро- и микроангиопатиями (то есть поражениями мелко- и крупнокалиберных сосудов) и нейропатиями (патологическими изменениями нервов).
Термин «ишемическая диабетическая стопа» является одной из разновидностей диабетической стопы и подразумевает присутствие закупоривания сосудов, приводящего к некрозу нижерасположенных тканей. Первопричина такого нарушения кроется в последствиях диабетической ангиопатии, приводящей к повреждению магистральных артерий ног. Это состояние выявляется у 5-10% пациентов старше 55 лет с сахарным диабетом и такими сопутствующими заболеваниями и состояниями как атеросклероз, ишемическая болезнь сердца, артериальная гипертензия и никотиновая зависимость.
К сожалению, по данным статистики, примерно в половине клинических случаев лечение данной патологии начинается позже, чем необходимо. А причиной первого визита к врачу зачастую становится неэффективность консервативной терапии язвенно-некротических очагов на стопе. Некоторые пациенты при первом посещении хирурга могут предъявлять жалобы на сопутствующую перемежающуюся хромоту, а другие обращаются к доктору еще на той стадии, когда этот симптом не возник.
Рассматриваемая в рамках данной статьи патология примерно в 10 раз чаще выявляется у пациентов с сахарным диабетом второго типа. Ишемическая ДС является опасным состоянием, так как эта патология способна приводить к развитию гангрены, являющейся показанием для проведения ампутации пораженной части конечности. Как вовремя заподозрить развитие такого опасного недуга? Как избавиться от появляющихся симптомов и возможно ли это? Ответы на эти беспокоящие многих пациентов эндокринолога или сосудистого хирурга вопросы вы получите в этой статье.
Причины
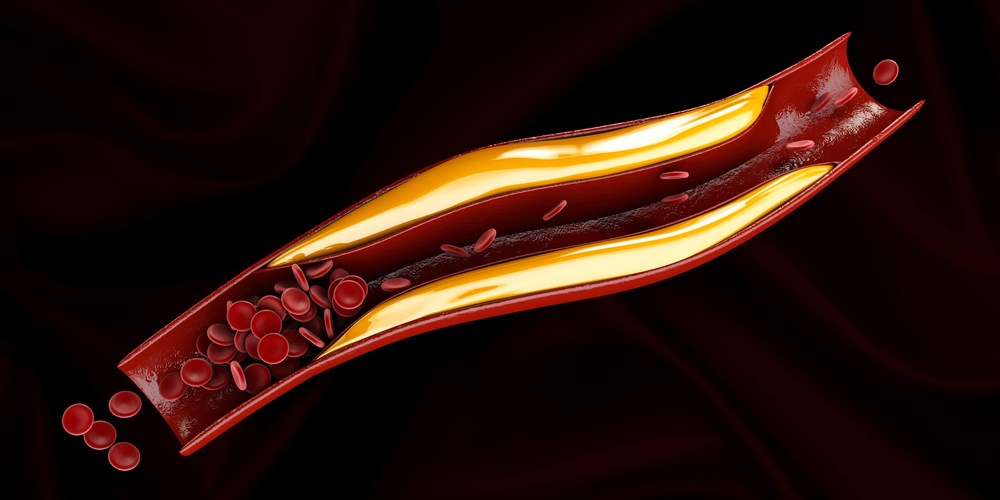 Затрудненное из-за атеросклероза сосудов поступление крови к мягким тканям голеней и стоп — одно из звеньев патогенеза ишемической диабетической стопы.
Затрудненное из-за атеросклероза сосудов поступление крови к мягким тканям голеней и стоп — одно из звеньев патогенеза ишемической диабетической стопы.
Причины развития ишемической ДС такие же, как и факторы, провоцирующие возникновение синдрома диабетической стопы:
- периферическая полинейропатия – вызывает деформацию стоп, которая становится первопричиной повреждений нижних конечностей при продолжительной ходьбе или нахождении в положении стоя, снижения чувствительности и повышения риска развития гнойных и некротических процессов;
- ангиопатия – атеросклеротическое поражение сосудов при сахарном диабете, приводящее к затрудненному поступлению крови к отдельным участкам мягких тканей стоп и их ишемии;
- нейроостеоартропатия – возникает из-за поражения нервов и сопровождается нарушением строения костной ткани (остеопороз, повреждение целостности и структуры суставных сочленений, разрушение определенных частей кости, склонность к возникновению патологических переломов);
- инфекционные поражения кожи ног (особенно микозы);
- облитерирующие процессы в артериальных сосудах ног;
- травмы;
- вросший ноготь;
- деформации стоп;
- снижение иммунитета.
Симптомы
В начале у больного с ишемической ДС возникают следующие жалобы:
- быстрая утомляемость ног;
- неприятные ощущения и боли в ногах;
- перемежающаяся хромота (не всегда);
- отсутствие пульсации сосудов на стопе;
- стойкий отек мягких тканей ног (в области стоп и щиколотки).
Кожа на пораженной части ноги становится бледной и холодной. На фоне побледневших участков кожных покровов нередко визуализируются очаги гиперпигментации (то есть такие зоны, которые своим оттенком отличаются от окружающих их кожных покровов). На ногах часто обнаруживаются мозоли, длительно незаживающие раны, потертости и трещины в области лодыжки, первого и пятого плюснефаланговых суставов. Впоследствии в местах таких кожных дефектов возникают язвы. Они могут быть разных размеров, а их дно покрывается черно-коричневым струпом. Как правило, из язв не выделяется экссудат, и поражение протекает по типу сухого некроза кожи.
В течении ишемической ДС на основании данных о возможности прохождения пациентом определенного расстояния можно выделить четыре основные стадии:
- I – без возникновения болей больной может пройти 1 км;
- II – возможность пройти 200 м;
- III – больной ощущает боль после преодоления расстояния менее 200 м;
- IV (критическая) – больному тяжело пройти даже небольшое расстояние, возникают признаки некроза пальцев стоп и первые признаки сухой гангрены стопы или голени.
Причиной развития гангрены при ишемической ДС, протекающей по сухому типу, становится длительное нарушение кровообращения. Из-за этого ткани недополучают в полном объеме питательные вещества, так необходимый для протекания обменных процессов в клетках кислород и жидкость. Эти нарушения приводят к отмиранию тканей в тех участках, в которых нарушен кровоток. Параллельно с этим иммунная система, защищая организм, ограничивает некротизированные участки от здоровых тканей, и в области поражения образуется воспалительный валик, который четко ограничивает больные ткани от нормальных.
Далее в пораженной области стопы начинается этап мумифицирования. Из-за утраты жидкости вызывается усыхание пораженных некрозом тканей. Они уменьшаются в объеме и приобретают черновато-коричневый цвет.
Малое количество жидкости и отсутствие патогенных бактерий приводит к тому, что в пораженных тканях тормозятся процессы гниения. Наряду с этим в организм выделяется меньшее, чем при влажной гангрене, количество токсинов, и больной при таком течении гангренозного процесса повергается меньшей опасности. Впоследствии организм начинает отторгать омертвевшие ткани, и эти процессы вызывают их ампутацию.
Сухая гангрена в любой момент может осложняться присоединением инфекции. В таких случаях в пораженном очаге могут возникать гнойные процессы, приводящие к развитию влажной гангрены и существенной интоксикации организма. Такое течение болезни может становиться причиной развития сепсиса.
Диагностика
При обращении к врачу с вышеописанными симптомами диагностика заболевания проводится в двух направлениях:
- оценка общего состояния здоровья больного, страдающего от сахарного диабета;
- определение формы диабетической стопы.
Второе направление диагностики в таких случаях крайне важно, так как дальнейшее лечение патологии во многом зависит от ее формы – ишемическая форма лечится не так, как нейропатическая ДС.
Для постановки диагноза «ишемическая ДС» врач проводит следующие мероприятия:
- устанавливает длительность, тяжесть течения и тип диабета;
- осматривает ткани пораженной ноги;
- выполняет тесты для оценки чувствительности (тактильной, температурной, вибрационной), лодыжечно-плечевого индекса и рефлексов;
- назначает проведение лабораторных анализов для установления уровня глюкозы, холестерина, липопротеинов, гликозилированного гемоглобина в крови и выявления кетоновых тел и сахара в моче;
- проводит бактериологический посев отделяемого из краев и дна язвы.
Для оценки степени поражения тканей и сосудов ног проводятся следующие исследования:
- УЗДГ сосудов ног – дает возможность установить проходимость артерий, оценить линейную скорость кровотока и измерить давление в артериях;
- рентгеноконтрастная ангиография (пункционная, по Сельдингеру или окклюзионная) – позволяет провести топическое исследование сосудов ног;
- периферическая КТ-артериография.
Для определения характера изменения со стороны микрогемодинамики пораженной ноги применяются следующие методики:
- лазерная допплеровская флуометрия;
- компьютерная видеокапилляроскопия.
Для оценки состояния сердца и почек больному могут назначаться дополнительные исследования: ЭКГ, Эхо-КГ, УЗИ почек и пр.
Лечение
 Первоочередная цель лечения — компенсация сахарного диабета, то есть поддержание уровня глюкозы крови в нормальных пределах.
Первоочередная цель лечения — компенсация сахарного диабета, то есть поддержание уровня глюкозы крови в нормальных пределах.
Лечение ишемической формы диабетической стопы может быть консервативным и/или хирургическим. Только медикаментозная терапия при такой патологии показана лишь в тех случаях, когда пациенту противопоказано выполнение хирургической операции.
Цели консервативной терапии, в большинстве случаев являющейся только дополнением к хирургическому лечению этой патологии, направлены на следующие аспекты:
- компенсация состояния при сахарном диабете;
- устранение проявлений критической ишемии стопы;
- подготовка микроциркуляторного русла;
- предупреждение наслоения вторичной инфекции.
В качестве медикаментозной терапии больному могут назначаться:
- реологические растворы: Реомакродекс, Реополиглюкин;
- дезагреганты: Трентал, Курантил;
- спазмолитические средства: Папаверина гидрохлорид, Но-шпа.
Курс консервативной терапии может составлять от 7 до 10 дней.
Иногда, при наличии сопутствующей патологии со стороны сердца, пациенту показано назначение диуретиков и ограничение по объему вводимых внутривенно растворов. Кроме этого, при таких заболеваниях все внутривенные вливания выполняются только медленно.
Еще одним эффективным способом терапии ишемии ДС является внутривенно введение простагландина Е1 (60 мг в сутки с 250 мл раствора натрия хлорида 0,9%). По данным клинических исследований назначение этого препарата у 60% больных с таким диагнозом обеспечивает выраженное улучшение состояния. В ряде случаев, при возникновении необходимости, курс терапии может продлеваться до 28 дней. А если обычный курс смог обеспечить необходимый лечебный эффект, то пациента переводят на стандартный курс дезагрегантной терапии.
В качестве дезагреганта при ишемической форме диабетической стопы могут использоваться инъекционные и таблетированные формы такого препарат как Вессел Дуэ Ф (Vessel Due F). Активный компонент этого лекарственного средства – сулодексид – является натуральным и выделяется из тонкого кишечника свиней. Он улучшает реологические свойства крови, снижая триглицериды, оказывает антикоагулянтное, антитромботическое, ангиопротекторное и профибринолитическое действие.
Хирургическое лечение при ишемической ДС показано в следующих клинических случаях:
- возможность восстановления сосудистого русла путем реконструктивного вмешательства;
- неэффективность консервативного лечения.
В ряде случаев хирургическая операция для устранения ишемии не может проводиться из-за присутствия следующих противопоказаний:
- наличие в анамнезе острого нарушения мозгового кровообращения или острого инфаркта миокарда до 3 месяцев;
- онкологические заболевания;
- недостаточность кровообращения III-IV степени.
Возраст пациента не является противопоказанием к выполнению реконструктивной хирургической операции, а сахарный диабет не может становиться поводом для выбора выжидательной тактики ведения больного. Такое обстоятельство, наоборот, является поводом для более скорого проведения вмешательства, так как на фоне этого заболевания ишемия способна в более короткие сроки провоцировать развитие деструктивных изменений.
Вид хирургической операции, выполняющейся для устранения ишемии при ДС, выбирается в зависимости от клинического случая. При выявлении у пациента только стенотического нарушения в артериях ног проводится транслюминальная ангиопластика, направленная на восстановление сосудистого просвета при помощи расширения его баллоном. Такая операция не может проводиться тогда, когда в месте сужения сосуда выявляется кальциноз. В остальных случаях эффективность такого вмешательства достигает 60-95% (в зависимости от места локализации стенотического поражения). По данным статистики и мнению ведущих сосудистых хирургов, такая операция при диабете является наиболее предпочтительной и легче переносится пациентами, чем реконструктивное сосудистое вмешательство.
Если же у больного во время обследования выявляются пролонгированные стенозы или окклюзии, то для восстановления кровотока и устранения ишемии могут проводиться только стандартные реконструктивные шунтирующие вмешательства. Для проведения таких операций хирург должен правильно определить область для наложения и проксимального, и дистального обходного пути (то есть анастомоза), по которым кровь будет максимально продуктивно притекать к ранее пораженному ишемией участку и оттекать от него.
Если сосудистая реконструкция выполняется на уровне аорто-бедренных артерий, то верхний обходной путь накладывается с аортой именно на уровне нижней брыжеечной артерии, а не в области бифуркации этого самого крупного сосуда. Эта тонкость учитывается из-за того, что на уровне бифуркации аорты чаще развиваются атеросклеротические процессы, и впоследствии пациенту придется выполнять повторное шунтирование.
Если проводится реконструкция на уровне бедренно-подколенных артерий, то проксимальный анастомоз выполняется из общей бедренной артерии по типу «конец в конец» или «конец в бок». А при подколенно-стопных или подколенно-берцовых реконструкциях верхний обходной путь начинается с подколенной артерии по типу «конец в бок».
Если во время операции не может использоваться аутовена пациента, то хирург может заменять ее трансплантатом из такого искусственного материала как политетрафторэтилен. Диаметр протеза в таких случаях выбирается в зависимости от клинического случая (то есть от позиции анастомоза: бедренно-подколенной, подколенно-берцовой и т.п.).
Сосудистые хирурги всегда объясняют своим пациентам важность своевременного проведения реконструктивных вмешательств при ишемической ДС. Они предупреждают о том, что отказ от таких назначений может становиться поводом для необходимости выполнения таких инвалидизирующих больного операций как ампутация пальцев, половины стопы или верхней трети голени. По данным статистики, артерии при такой патологии остаются проходимыми в 90-95% случаев, а этот факт означает, что восстановление кровоснабжения путем шунтирования обычно возможно для подавляющего количества больных.
После проведения операции пациенту назначаются следующие препараты для улучшения кровотока и реологии крови:
- антикоагулянты;
- антиагреганты;
- антибиотики.
А для уменьшения проявлений сахарного диабета, влияющего на заживление послеоперационных ран и состояние сосудов в целом, рекомендуется наблюдение и лечение у эндокринолога.
Двигательный режим в послеоперационном периоде расширяется постепенно, а после выписки больному рекомендуется соблюдать некоторые ограничения в физических нагрузках и образе жизни. Кроме этого, таким пациентам необходимо состоять на диспансерном учете у сосудистого хирурга.
К какому врачу обратиться?
При появлении болей и дискомфортных ощущений, присутствии долго незаживающих ран или трещин следует обратиться к сосудистому хирургу. После проведения ряда обследований – лабораторных анализов, УЗДГ сосудов ног, ангиографии и др. – пациенту будет назначено медикаментозное и/или хирургическое лечение.
Ишемическая диабетическая стопа относится к опасным патологиям и всегда требует своевременного начала лечения. При таком осложнении сахарного диабета происходит закупоривание артериальных сосудов ног и развивается ишемия стопы, приводящая в конечном итоге к некрозу ее тканей и развитию гангрены. Именно поэтому пациентам с таким заболеванием следует внимательно относиться к состоянию своего здоровья, регулярно проводить лечение основного заболевания и обращаться к сосудистому хирургу при первых же признаках нарушения кровообращения в нижних конечностях.
Врач-хирург, д. м. н. Косован В. Н. рассказывает о формах диабетической стопы:
Источник
В этой статье вы узнаете:
Диабетическая стопа, или синдром диабетической стопы, это грозное позднее осложнение сахарного диабета. Данное заболевание объединяет в себе патологические нарушения периферической нервной системы, сосудистого русла и костей стопы, на фоне чего возможно развитие язвенно-некротических дефектов и гангрены конечностей. Диабетическая стопа – основная причина ампутаций у людей трудоспособного возраста.

Пациенты с сахарным диабетом входят в группу риска развития данного заболевания, если у них уже диагностировано:
- нарушение периферической чувствительности вне зависимости от причины;
- заболевания периферических артерий со снижением кровотока;
- деформации стоп.
Также в группу риска входят:
- слепые и слабовидящие;
- одинокие пациенты и лица старческого возраста;
- злоупотребляющие алкоголем и курильщики.
Основной причиной развития диабетического синдрома является длительная гипергликемия, которая приводит к гибели нервных волокон. Чем тоньше и длиннее нервное окончание, тем быстрее оно поражается. Поэтому в первую очередь нарушаются самые мелкие и тонкие нервы, отвечающие за чувствительность кожи стоп.

Параллельно большое количество глюкозы крови влияет на состояние стенок сосудов, что может приводить к сужению крупных сосудов и полной закупорке мелких.
Данные изменения приводят к тому, что все органы, а также системы получают меньше крови, а значит и кислорода. Также нарушается слаженная работа организма за счет поражения нервной системы. Учитывая, что именно на стопы приходится наибольшая физическая нагрузка, именно они являются областью повышенного риска травматизации и формирования язв.
Таким образом, выделяют клинические формы диабетической стопы:
- Нейропатическая форма (преимущественно поражается нервная ткань):
— трофическая язва стопы;
— диабетическая остеоартропатия.
- Ишемическая форма (преимущественно поражается сосудистое русло).
- Нейроишемическая форма (поражены и нервы, и сосуды).
 Повреждение нервов и начало развития диабетической стопы
Повреждение нервов и начало развития диабетической стопы
Диабетическая остеоартропатия (артропатия Шарко, ДОАП) – это относительно безболевое, прогрессирующее, деструктивное поражение одного или нескольких суставов, сопровождающееся неврологическим дефицитом.
В свою очередь выделяют следующие стадии остеоарропатии диабетической стопы.
| Стадия | Проявления |
|---|---|
| Острая | При осмотре – отек и покраснение пораженной стопы, локальная гипертермия. При измерении локальной температуры на пораженной и непораженной конечности – разница больше 2 градусов Цельсия. |
| Хроническая | При осмотре – характерная деформация конечностей ног и/или голеностопного сустава. На рентгенограмме стопы и голеностопного сустава в прямой и боковой проекциях определяются характерные изменения (остеопороз, обызвествления, костные уплотнения, вывихи и подвывихи суставов, фрагментация костных структур). |
Такие первые признаки диабетической стопы, как снижение чувствительности пальцев на ногах, онемение, чувство ползания мурашек, могут длительно оставаться без внимания, особенно, если сахарный диабет вовремя не был диагностирован.
Основные признаки диабетической стопы при сахарном диабете определяются при осмотре и пальпация нижних конечностей. При этом имеются особенности в зависимости от клинической формы.
| Нейропатическая форма | Ишемическая форма |
|---|---|
| Сухая кожа, участки гиперкератоза в областях избыточного нагрузочного давления на стопах. | Кожа бледная или цианотичная, атрофична, часто трещины. |
| Специфичная для сахарного диабета деформация стоп, пальцев, голеностопных суставов. | Деформация пальцев стопы носит неспецифичный характер. |
| Пульсация на артериях стоп сохранена с обеих сторон. | Пульсация на артериях конечностей снижена или отсутствует. |
| Язвенные дефекты в зонах избыточного нагрузочного давления, безболезненные. | Акральные некрозы, резко болезненные. |
| Субъективная симптоматика отсутствует. | Перемежающаяся хромота. |
Очень важно выявить асимметричное изменение цвета и температуры кожи обеих стоп, что может служить первым признаком имеющейся диабетической стопы. Необходимо оценить состояние ногтевых пластин, поскольку грибок может являться дополнительным очагом инфекции.
Таким образом, основными клиническими симптомами диабетической стопы являются:
- язва;
- нарушение кровотока;
- деформации стоп.
Как и когда начинается диабетическая стопа?
Как правило, у пациентов с сахарным диабетом 1-го типа первые признаки диабетической стопы возникают не раньше, чем через 5 лет от начала заболевания. При 2-ом типе изменения могут быть уже на момент постановки диагноза диабета.

Пациенты с диабетическим недугом жалуются на наличие длительно незаживающего раневого дефекта (иногда множественных дефектов) на стопе (возможно на обеих конечностях). Важно отметить, что язва формируется в месте наибольшей нагрузки. Исходно может быть только плотная мозоль, под которой развивается рана. Длительность существования язв может колебаться от нескольких недель до 2–6 лет.
Наличие и выраженность боли зависит от состояния периферических нервных волокон, уровня локальной ишемии и тяжести присоединившейся инфекции. Так при полной потере чувствительности вследствие диабетической нейропатии возможно снижение боли вплоть до ее отсутствия.
Лечение диабетической стопы
Перед тем, как начинать лечить данное заболевание, необходимо пересмотреть схему сахароснижающих препаратов. Дальнейшее лечение пациента с синдромом диабетической стопы должно выполняться параллельно с достижением целевых уровней глюкозы крови.
Главное требование для заживления язв у пациентов с диабетической стопой – обеспечение полной разгрузки пораженной области.
Возможными методами снижения нагрузки являются разгрузочный полубашмак, индивидуальная разгрузочная повязка и костыли. Адекватное использование кресла-каталки не всегда возможно, особенно в амбулаторных условиях.
Индивидуальная разгрузочная повязка (Total Contact Cast) – наиболее эффективный метод разгрузки пораженной зоны стопы.
 Пример готовой мягкой повязки Total Contact Cast
Пример готовой мягкой повязки Total Contact Cast
Параллельно с разгрузкой пораженной зоны необходимо выполнять обработку раны диабетической стопы, направленную на удаление всех некротизированных и нежизнеспособных тканей и подготовку к заживлению.
Для очистки возможно использование хирургического, ферментного, механического, ультразвукового методов или их комбинации. Метод обработки выбирается индивидуально, исходя из состояния раны, общего состояния больного, возможностей клиники. После проведения обработки рана должна быть закрыта стерильной атравматичной повязкой.
В процессе лечения может возникнуть необходимость в повторном проведении обработки раневого дефекта.
Выбранная повязка должна поддерживать влажную среду в ране, контролировать уровень экссудата и препятствовать мацерации краев. Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее при смещении.
В зависимости от стадии заживления язвенного дефекта применяются различные повязки.
| Стадия заживления | Требования к повязкам |
|---|---|
| Экссудация | Альгинаты, нейтральные атравматичные повязки, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро). |
| Грануляция | Нейтральные атравматичные, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро), гидрополимерные или губчатые повязки на основе коллагена. |
| Эпителизация | Атравматичные нейтральные повязки. |
Важным аспектом лечения язв у пациентов с диабетической стопой служит контроль раневой инфекции. В случае проведения адекватной обработки раны, заживление должно начаться в течение 2 недель (при условии соблюдения оптимального режима разгрузки пораженной области).

Если этого не произошло, показано проведение бактериологического исследования тканей раны. Дальнейшие терапевтические мероприятия будут зависеть от результатов исследования. При достижении бактериального баланса применение антисептика должно быть прекращено во избежание цитотоксического эффекта и бактериальной резистентности.
Для очистки раны и обеззараживания не должны использоваться спиртсодержащие жидкости, растворы кислот и щелочей, красители.
Мази в лечении диабетической стопы должны применяться в зависимости от состояния раневой поверхности. Как правило, при диабете имеются хронические изменения кожи и накладывание регенерирующих мазей не дают никакого эффекта. Использование мази с антибиотиком также нецелесообразно и может только усугубить состояние. В большинстве случаев мазь играет роль антисептика. При наличии признаков ишемии – избегать применения мазевых повязок!
При верификации остеомиелита показано хирургическое лечение – удаление пораженной кости с последующим назначением антибиотиков в течение 2–4 недель.
Лечение нейропатической формы
В острой стадии диабетической остеоартропатии необходимо начать иммобилизацию пораженной конечности с помощью индивидуальной разгрузочной повязки (Total Contact Cast) в максимально ранние сроки, то есть в день установления диагноза.
Больным с хронической стадией диабетической остеоартропатии показано постоянное ношение сложной ортопедической обуви.
 Ортопедическая диабетическая обувь
Ортопедическая диабетическая обувь
Симптоматическая терапия
Дополнительным по отношению к разгрузке пораженной области методом лечения диабетической стопы может быть назначение препаратов из группы бисфосфонатов (алендронат, памидронат).
Для пациентов и нейроишемической формой обязательным является прием гиполипидемической терапии статинами и нормализация артериального давления, а для людей после выполненной ангиопластики – прием антитромботиков в течение 6 месяцев.
 Патогенетическое лечение нейропатии включает использование витаминов группы В – B1 (оптимально – бенфотиамина), B6, B12; антиоксиданта альфа-липоевой кислоты; депротеинизированных гемодериватов, получаемых из крови телят; статинов и фибратов; вазодилататоров и антикоагулянтов.
Патогенетическое лечение нейропатии включает использование витаминов группы В – B1 (оптимально – бенфотиамина), B6, B12; антиоксиданта альфа-липоевой кислоты; депротеинизированных гемодериватов, получаемых из крови телят; статинов и фибратов; вазодилататоров и антикоагулянтов.
Из средств симптоматической терапии для купирования болей наиболее часто используются антидепрессанты и антиконвульсанты. Простые анальгетики и нестероидные противовоспалительные препараты в лечении болей не рекомендуются из-за их неэффективности.
При отсутствии заживления на фоне стандартной терапии можно использовать адъювантные методы (факторы роста, отрицательное давление, электростимуляция).
В отечественной клинической практике доступными являются препараты на основе тромбоцитарного и эпидермального ростовых факторов. Они доказали свою эффективность в лечении трофических язв у больных с синдромом диабетической стопы.
Использование отрицательного давления (NPWT) возможно у пациентов с нейропатической и нейроишемической (после восстановления кровотока) формой синдрома. Абсолютно противопоказано использование NPWT у больных с выраженной ишемией конечности, остеомиелитом, флегмоной и гангреной стопы.
Наличии признаков критической ишемии требует срочной госпитализации в хирургическое отделение для проведения дальнейшего лечения и решение вопроса об ампутации!
Лечение диабетического заболевания в домашних условиях сводится к строгому выполнению врачебных рекомендаций, соблюдению разгрузки пораненной стопы и выполнению назначений по профилактике новых язв. Хороший эффект для размягчения загрубевшей кожи и предотвращения трещин дают крема с большим содержанием мочевины.
Лечение диабетической стопы народными средствами довольно ограничено и не имеет достаточно доказанного клинического эффекта. Возможно применение отваров трав с очищающей и обеззараживающей целью. Использование препаратов, в том числе природного происхождения, способствующих расширению сосудов, противопоказано при наличии сужения сосудов.
 Диабетическая стопа
Диабетическая стопа
В любом случае, применение народных средств не может быть альтернативой специализированной помощи и применяется только после консультации с врачом.
Однако пациенты нередко занимаются самолечением, что имеет плачевные последствия. Чаще всего совершаются следующие ошибки:
- Чрезмерно усердное удаление мозолей нередко приводит к микротравмам, способствует инфицированию кожи и развитию язв.
- Проведение согревающих процедур (грелки, компрессы, распаривания, растирание и т. д.) у пациентов со сниженной чувствительностью стоп часто становится причиной ожогов, травм и нагноений.
- При преждевременном возобновлении нагрузки на место зажившей раны быстро возникают новые язвы и переломы.
- Недооценка тяжести своего состояния (особенно при отсутствии болевого синдрома) и позднее обращение за специализированной помощью.
Профилактика
Профилактика диабетической стопы заключается в индивидуальном обучении пациентов с уже имеющимися раневыми дефектами и/или высоким риском их развития, а также (при необходимости) их родных и близких правилам ухода за ногами.
Уход за диабетической стопой включает следующие рекомендации:
- Не ходить босиком.
- Всегда надевать чистые и сухие носки, вывернутые наружу (таким образом снижается вероятность натирания).
- Ежедневно осматривать ноги и межпальцевые промежутки. Использовать зеркало для осмотра ног.
- Носить только комфортную обувь, регулярно очищать ее от песка.
- Избегать возникновения трещин. Для этого тщательно мыть ноги и смазывать из увлажняющим кремом, но избегать переувлажнения складок в межпальцевых промежутках.
- Срочно обращаться к врачу при возникновении покраснений, разрастании мозолей, волдырей, вросших ногтей или признаков инфекции.
- Регулярно посещать специалиста по стопам в диабетическом центре.

Для предотвращения рецидивов трофических язв больные группы высокого риска трофических язв стоп должны постоянно (дома и на улице) пользоваться профилактической, а при необходимости – сложной ортопедической обувью.
Показанием для назначения сложной ортопедической обуви являются хроническая стадия диабетической остеоартропатии, ампутации достаточно большого объема (переднего отдела стопы, нескольких пальцев). Адекватность изготовленной ортопедической обуви должна регулярно оцениваться лечащим врачом (эндокринологом, хирургом, специалистом кабинета диабетической стопы) и меняться не реже 1 раза в год.
Источник
