Двс синдром и печеночная недостаточность
В этой статье мы продолжаем цикл про недостаточность печени. Серьезнейшая проблема с высокой летальностью и осложнениями.
Острая печеночная недостаточность – это внезапное, быстрое ухудшение функции печени у пациентов без цирроза печени, приводящее к печеночной энцефалопатии и нарушениям факторов свертывания плазмы, выражающих МНО ≥1,5. Это аббревиатура международного нормализованного отношения. Это показатель коагуляционной (свертывающей) функции крови, который претерпевает характерные изменения у людей с печеночной недостаточностью (аномальное производство факторов свертывания крови II, VII, IX, X), сопровождающихся психическими расстройствами (энцефалопатия). Часто такие пациенты становятся клиентами отделений реанимации и прогноз у них очень серьезный.
Острая печеночная недостаточность может развиться:
- при заражении HBV, реже HAV, HCV или другими вирусами гепатита
- из-за отравления наркотиками, лекарственными препаратами (чаще всего парацетамолом) или токсинами (чаще всего токсином мухомора, бледной поганки)
- как следствие тромбоза печеночной вены и других заболеваний печени (например, хронический аутоиммунный гепатит, болезнь Вильсона) и системных (например, шок или сепсис).
Иногда острая печеночная недостаточность возникает в результате одновременного действия нескольких разных факторов.
Насколько распространена острая печеночная недостаточность?
Острая печеночная недостаточность является одним из наиболее серьезных клинических синдромов, наблюдаемых на практике. Его заболеваемость составляет 0,1-5% и зависит от причины заболевания печени. Смертность при острой печеночной недостаточности достигает 30-80%, а также демонстрирует тесную зависимость от причин заболевания. Такая высокая летальность обусловлена глубокими нарушениями сердечно-сосудистой системы и центральной нервной системы, развитием почечной недостаточности и нарушениями обмена веществ.
Как проявляется острая печеночная недостаточность?
Все пациенты с клиническими и лабораторными симптомами острого гепатита средней тяжести или тяжелого клинического течения требуют тщательного клинического наблюдения и частых определений времени протромбина. Особое внимание следует уделить тому, имеют ли эти пациенты расстройства сознания (даже едва заметные). Острое нарушение сознания и продление времени протромбина примерно на 4-6 секунд или более (INR≥1,5) диагностируются как острая печеночная недостаточность.
Врач должен собрать подробный медицинский анамнез, особенно в отношении воздействия вирусов с особым сродством к клеткам печени (прежде всего гепатотропных, например, HAV, HBV, HCV) и приема лекарств или токсических веществ (алкоголь, наркотики). При сложном контакте с пациентом (симптомы энцефалопатии) целесообразно попытаться получить информацию о течении заболевания печени от семьи, особенно в отношении возможной причины острой печеночной недостаточности.
При осмотре врач обращает внимание на психические расстройства и возможные симптомы хронического заболевания печени. Желтуха является распространенным, но не однозначным симптомом повреждения печени. Изменяются границы печени, потому что в результате значительного повреждения гепатоцитов масса этого органа уменьшается. Увеличенная печень может ощущаться на ранних стадиях вирусного гепатита.
Что делать, если появляются симптомы
Заболевание печени обычно проходит без боли. Как только появляется желтуха (даже легкая), особенно если она сопровождается дискомфортом в животе (боль, ощущения растяжения), есть указания на передозировку лекарств или симптомы психического расстройства, немедленно обратитесь к врачу.
Стоит отметить, что в развитых странах наиболее распространенной причиной острой печеночной недостаточности является передозировка парацетамола. Парацетамол является широко используемым жаропонижающим и обезболивающим препаратом, но также обладает гепатотоксическим (печеночным токсическим) эффектом. Общие рекомендации позволяют принимать до 10 г этого препарата в день. Однако мы видели острую печеночную недостаточность уже при 2-3г в день.
Как врач ставит диагноз?
Острая печеночная недостаточность диагностируется на основании общих данных обследования, эпидемиологического анамнеза (то есть контакта с инфекционными и токсическими агентами) и клинической картины. Необходимо провести ряд тестов, подтверждающих клинический диагноз, включая, прежде всего, показатели системы свертывания крови, биохимические маркеры паренхиматозного повреждения печени (активность аланиновых и аспартаттрансаминаз, щелочной фосфатазы и γ-глутамилтранспептидазы), общий анализ крови с мазком, уровень глюкозы в сыворотке крови, артериальная газометрия, группа крови, серологические тесты на HAV, HBV, HCV, тесты на болезнь Вильсона (снижение уровня церулоплазмина и меди в сыворотке, повышенная экскреция меди с мочой), тест на беременность у женщин.
Какие проводятся процедуры?
Причиной острой печеночной недостаточности является лучший прогностический показатель, который важен при выборе наиболее эффективной терапии.
Причины и способы лечения острой печеночной недостаточности
Отравление парацетамолом
Если причиной симптомов острой печеночной недостаточности является интоксикация парацетамолом, и особенно если известны сроки приема этого препарата, пациенту дают перорально активированный уголь. Этот препарат наиболее эффективен при использовании через 1-3 часа после отравления.
Введение угля должно предшествовать применению N-ацетилцистеина, который при использовании в высоких дозах является противоядием от отравления парацетамолом. Это лекарство следует давать пациенту как можно скорее – по возможности, в течение 48 часов после отравления, перорально или через желудочный зонд, возможно, внутривенно.
Внимание! N-ацетилцистеин в высоких дозах, применяемый при отравлении парацетамолом, обладает очень сильным эффектом и может применяться только под строгим медицинским наблюдением. Такое использование ацетилцистеина следует отличать от его применения в стандартных (относительно низких) дозах в качестве лекарственного средства для разжижения бронхиального секрета при лечении инфекций дыхательных путей. Это всем известный препарат «АЦЦ».
Отравление грибами
В России наиболее частой причиной острой печеночной недостаточности является отравление бледной поганкой. Из-за отсутствия диагностических тестов для выявления токсина, диагноз обычно основывается на анамнезе и симптомах острого гастроэнтерита (тошнота и рвота, диарея , спазмы в животе ), возникающих через несколько часов или дней после употребления грибов.
Если на момент поступления в больницу вышеупомянутые заболевания сохраняются, рекомендуется промыть желудок , возможно, ввести активированный уголь с необходимыми добавками воды и электролитов. Состояние пациентов после отравления грибами, как правило, очень тяжелое и требует лечения в отделении интенсивной терапии, а из-за высокой смертности необходимо добиваться трансплантации печени, что в нашей стране очень сложно.
Вирусный гепатит
Вирусный гепатит относительно распространен среди симптомов острой печеночной недостаточности. В мире около 12% случаев острой печеночной недостаточности вызваны инфекцией вирусами с особой аффинностью к клеткам печени, чаще всего HBV и HAV.
Среди пациентов с острой печеночной недостаточностью есть также пациенты с реактивированной инфекцией HBV – обычно во время химиотерапии или иммуносупрессивной терапии.
Болезнь Вильсона
Читать статью
Аутоиммунный гепатит
Аутоиммунный гепатит , как и болезнь Вильсона, может впервые проявиться как острая недостаточность. Необходимо быстро определить его острую причину и, после подтверждения аутоиммунного процесса, начать терапию глюкокортикоидами.
Острая печеночная гипоксия
Синдром, описываемый как «шоковая печень», возникает при сердечной дисфункции с периодами заметно сниженного объема крови (гиповолемия) / пониженного артериального давления (гипотония). В процессе острой печеночной гипоксии трансаминазы незначительно увеличиваются и быстро стабилизируются после коррекции сердечно-сосудистых нарушений.
Синдром Бада и Киари
Синдром Бада и Киари (острый тромбоз печеночной вены) также может встречаться среди симптомов острой печеночной недостаточности. Симптомы синдрома включают боль в животе, асцит и увеличение печени (гепатомегалия). Диагностика основана на томографии (компьютерная томография, допплерография УЗИ органов брюшной полости, венография – исследование вен с использованием контрастного вещества, магнитно-резонансная томография с венографией). При значительной печеночной недостаточности трансплантация печени является методом выбора.
Общие терапевтические рекомендации
Комплексное лечение пациентов с острой печеночной недостаточностью, без тяжелых нарушений коагуляции (коагулопатия) или неврологических и психических расстройств (энцефалопатия) должно проводиться в специализированных отделениях больницы с гепатологическим профилем, в том числе в отделениях интенсивной терапии.
Лечение направлено на следующее:
- контроль и коррекция водно-электролитных и кислотно-щелочных нарушений;
- контроль и коррекция гемодинамических и метаболических нарушений;
- лечение инфекций.
Осложнения
Отек головного мозга является одним из наиболее серьезных осложнений острой печеночной недостаточности. У пациентов с неврологическими расстройствами I-II степени (энцефалопатия) отек головного мозга наблюдается относительно редко Пациенты с энцефалопатией III-IV степени, которые имеют более высокий риск развития отека мозга, должны располагаться с наклоном головы на 30 ° к уровню кровати. Необходим частый мониторинг и коррекция нарушений кровоснабжения отдельных органов, обмена веществ (необходимо уделить особое внимание сывороточной глюкозе) и функции почек. Лактулоза («Дюфалак») — это препарат, который снижает повышенный уровень аммиака у пациентов с острой печеночной недостаточностью.Инфекция: все пациенты с острой печеночной недостаточностью подвержены риску развития бактериальной, вирусной или грибковой инфекции. Профилактическая антибактериальная терапия снижает частоту возникновения инфекций у пациентов, но, по-видимому, это не влияет на их выживаемость. Вероятнее всего, так же бесполезны антибиотики, не всасываемые из желудочно-кишечного тракта. Они назначаются для избирательного удаления микроорганизмов из толстой кишки, которые способствуют появлению симптомов отравления. В связи с тем, что синдром генерализованной воспалительной реакции, развивающийся в ходе инфекции у пациентов с острой печеночной недостаточностью, ускоряет ее прогрессирование и усиливает энцефалопатию, в каждом случае острой печеночной недостаточности следует рассмотреть возможность раннего применения антибиотикотерапии и противогрибковой профилактики.
Нарушения свертывания крови (коагулопатия) развиваются вследствие снижения синтеза факторов свертывания в печени. Эти расстройства сопровождаются снижением количества тромбоцитов ≤100000 / мм³. Показания к переливанию свежезамороженной плазмы обусловлены симптомами кровотечения. При планировании инвазивной медицинской процедуры у пациента с острой печеночной недостаточностью или обострением нарушений коагуляции также используется свежезамороженная плазма.
Желудочно-кишечные кровотечения. Риск желудочно-кишечных кровотечений высок у пациентов с острой печеночной недостаточностью. Блокатор Н 2 -рецепторов, например ранитидин, ингибиторы протонной помпы (эзомепразол, омепразол, лансопразол, пантопразол) используют в качестве эффективной профилактической меры для предотвращения этого осложнения острой печеночной недостаточности.
Нарушения кровообращения (то есть гемодинамические нарушения) и почечная недостаточность в ходе острой печеночной недостаточности приводят, как и при других болезненных состояниях, к повреждению многих органов. Необходимо восполнить недостаток жидкости, причем предпочтительными являются коллоидные растворы (например, альбумин), а не кристаллоиды (например, физиологический раствор). Если нужен диализ, лучше применять продленный вено-венозной.
Можно ли полностью вылечить?
Прогноз для жизни и здоровья является неопределенным и зависит от причины заболевания. Около 60% пациентов нуждаются в трансплантации печени.
Что делать, чтобы не заболеть?
Вы должны вести здоровый образ жизни, пройти курс вакцинации против вируса гепатита В, соблюдать осторожность при приеме лекарств, алкоголя. Обращайте внимание на дозировку обезболивающих препаратов и парацетамола.
Источник
Что такое ДВС-синдром?
ДВС-синдром (диссеминированное внутрисосудистое свёртывание, коагулопатия потребления, тромбогеморрагический синдром) — представляет собой расстройство, которое влияет на каскад свертывания крови.
Расстройство возникает, когда система свертывания крови в организме работает неправильным образом. ДВС-синдром может возникать в краткосрочной или долгосрочной перспективе и является конечным осложнением различных патологий, таких как рак и некоторых инфекционных заболеваний.
Кровяной сгусток (тромб) образуются по всему телу, а не локализуются только на месте травмы. В конце концов, все факторы свертывания крови исчерпываются и недоступны для использования при необходимости на реальных участках травмы. На изображении ниже у ребенка возникло сильное кровотечение, что привело к гангрене в пораженной конечности.
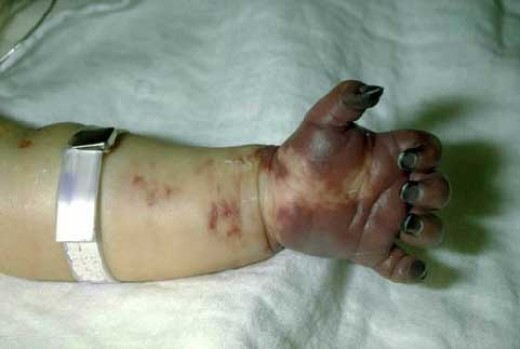
Статистика диссеминированной внутрисосудистой свёртываемости
ДВС-синдром может возникать у 30-50% пациентов с сепсисом, у 7-10% пациентов со злокачественным заболеванием и примерно у 1% всех госпитализированных пациентов. ДВС-синдром встречается во всех возрастах и во всех расах, особой половой предрасположенности отмечено не было, т. е. болеют как женщины, так и мужчины.
Диссеминированное внутрисосудистое свёртывание часто имеет подострую тромботическую картину у онкобольных пациентов и связана с высоким уровнем смертности, когда она резко перерастает в геморрагическую форму.
Аденокарциномы и лейкемии являются наиболее распространенными онкологическими заболеваниями, которые приводят к синдрому диссеминированной внутрисосудистой свёртываемости.
Причины и факторы риска ДВС-синдрома
К развитию ДВС-синдрома могут привести несколько болезненных состояний (см. таблицы 1 и 2 ниже), как правило, одним из следующих двух путей:
- Системный воспалительный ответ, приводящий к активации сети цитокинов и последующей активации коагуляции (например, при сепсисе или серьезной травме).
- Выпуск или воздействие прокоагулянтного материала в кровоток (например, при раке, повреждении головного мозга или акушерских случаях).
В некоторых ситуациях (например, серьезная травма или тяжелый некротический панкреатит) могут присутствовать оба пути.
Таблица 1. Причины острой (геморрагической) диссеминированной внутрисосудистой свёртываемости.
| Тип | Причина |
| Инфекционный |
|
| Злокачественность |
|
| Акушерский |
|
| Травма |
|
| Переливание |
|
| Другое |
|
| * Некоторые не классифицируют это как ДВС-синдром; скорее это заболевание печени с пониженным синтезом фактора свертывания крови и сниженным клиренсом активирующих продуктов свертывания. | |
Таблица 2. Причины хронической диссеминированной внутрисосудистой свёртываемости.
Факторами, участвующими в развитии ДВС у пациентов с инфекциями, могут быть специфические компоненты клеточной мембраны микроорганизма (липополисахарид или эндотоксин) или бактериальные экзотоксины (например, стафилококковый альфа-токсин). Эти компоненты вызывают генерализованный воспалительный ответ, характеризующийся системным появлением провоспалительных цитокинов.
Прогрессирование диссеминированного внутрисосудистого свертывания
Десеминированная внутрисосудистая свертываемость начинается с избыточной активности системы свертываемости крови и чрезмерного тромбообразования в вашем организме. Чрезмерное тромбообразование обычно стимулируется веществами, которые попадают в кровь, с возможными причинами, перечисленными выше.
Поскольку факторы свертывания крови и тромбоциты расходуются, остаётся меньше факторов свертывания крови, доступных для использования в реальных местах кровотечения, вследствие этого возникает сильное кровотечение.
Результаты этого процесса (т.е. аномальные небольшие тромбообразования (микротромбы) и/или кровотечения) обнаруживаются во многих органах и тканях. Существенные изменения могут произойти в некоторых органах вашего организма, таких как почки, легкие, мозг, надпочечники или плацента.
Осложнения
Осложнения ДВС-синдрома следующие:
- острая почечная недостаточность (ОПН);
- изменение психического статуса;
- дыхательная дисфункция;
- печеночная дисфункция;
- опасный для жизни тромбоз и кровоизлияние (у пациентов с ДВС средней и высокой степени тяжести);
- тампонада сердца (происходит скопление жидкости между листками перикарда);
- гемоторакс (скопление крови в плевральной полости);
- внутрицеребральная гематома;
- гангрена и потеря конечностей;
- шок;
- смерть.
Признаки и симптомы ДВС-синдрома
Симптомы диссеминированного внутрисосудистого свертывания (ДВС-синдром) часто являются симптомами основного заболевания, которым было вызвано состояние (см. раздел причины). Такие заболевания могут включать в себя следующее:
- сепсис или тяжелая инфекция (с любым микроорганизмом);
- травма (например, политравма, нейротравма или жировая эмболия);
- разрушение органов (например, тяжелый панкреатит);
- злокачественные новообразования. Солидные опухоли и миелопролиферативные/лимфопролиферативные злокачественные новообразования;
- акушерские бедствия (например, эмболия околоплодными водами; отслойка плаценты);
- сосудистые аномалии — синдром Касабаха-Мерритта и крупные сосудистые аневризмы;
- тяжелая печеночная недостаточность;
- тяжелые токсические или иммунологические реакции — укусы змей, рекреация на препараты, переливание крови и отторжение трансплантата.
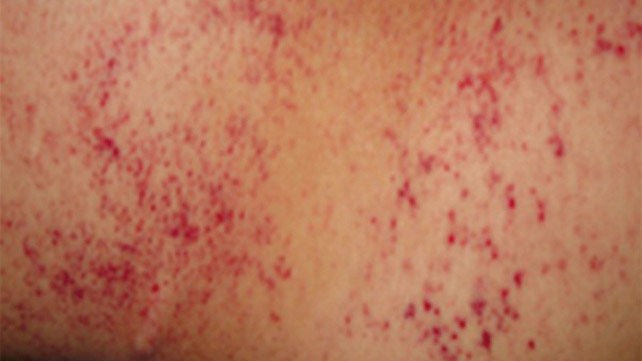
В дополнение к симптомам, связанным с основным заболеванием, обычно наблюдается кровопотеря в результате кровотечений в таких областях, как десна и желудочно-кишечный тракт (см. таблицу 3 ниже). Острое проявление ДВС-синдрома часто проявляется как петехии и экхимозы (кровоизлияния в кожу или слизистую).
В послеоперационном ДВС кровотечения могут происходить вблизи хирургических участков, дренажей и трахеостомий, а также в полостях сердца.
Таблица 3. Основные особенности признаков диссеминированной внутрисосудистой свертываемости (исследования 118 пациентов).
| Характеристики | Пострадавшие пациенты,% |
| Кровотечение | 64% |
| Почечная дисфункция | 25% |
| Печеночная дисфункция | 19% |
| Дыхательная дисфункция | 16% |
| Шок | 14% |
| Дисфункция центральной нервной системы | 2% |
Ищите на теле симптомы и признаки тромбоза в крупных сосудах (например, тромбоз глубоких вен [ТГВ]) и микрососудистого тромбоза (как при почечной недостаточности).
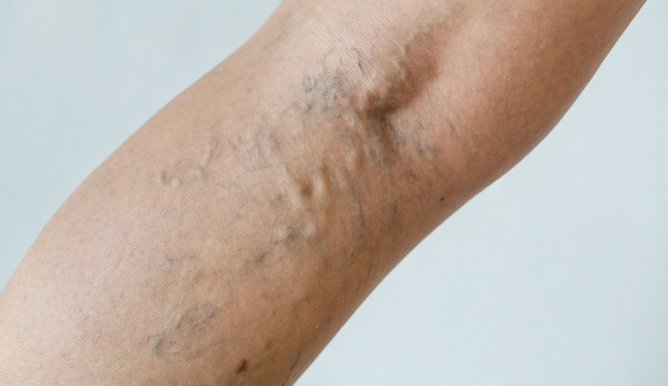
Пациенты с поражением легких могут иметь одышку, кровохарканье и кашель. Коморбидная болезнь печени, а также быстрое производство гемолитического билирубина могут привести к желтухе (желтоватый цвет кожи). Неврологические изменения (например, кома, нарушенный психический статус и парестезии) также возможны.
У пациентов с так называемым хроническим или подострым ДВС, основным проявлением которого является тромбоз (см. фото выше) из-за избыточного образования тромбина (фактор свёртывания II), могут присутствовать признаки венозной тромбоэмболии.

Признаки со стороны кровообращения следующие:
- спонтанные и опасные для жизни кровоизлияния;
- подострые кровотечения;
- диффузный или локализованныйтромбоз;
- кровотечение в серозные полости.
Признаки со стороны центральной нервной системы включают следующее:
- неспецифическое измененное сознание или ступор;
- преходящий очаговый неврологический дефицит
Сердечно-сосудистые признаки включают в себя следующее:
- гипотония;
- тахикардия сердца;
- сосудистый коллапс.
Респираторные симптомы:
- хрипы, крепитация и шум в легких;
- признаки острого респираторного дистресс-синдрома (ОРДС).
Симптомы со стороны желудочно-кишечного тракта:
- рвота с кровью;
- кровянистый стул.
Мочеполовые признаки включают следующее:
- азотемия и почечная недостаточность;
- ацидоз;
- гематурия (кровь в моче);
- олигурия (замедляется образование мочи);
- метроррагия (нарушения менструального цикла);
- маточное кровотечение
Дерматологические признаки:
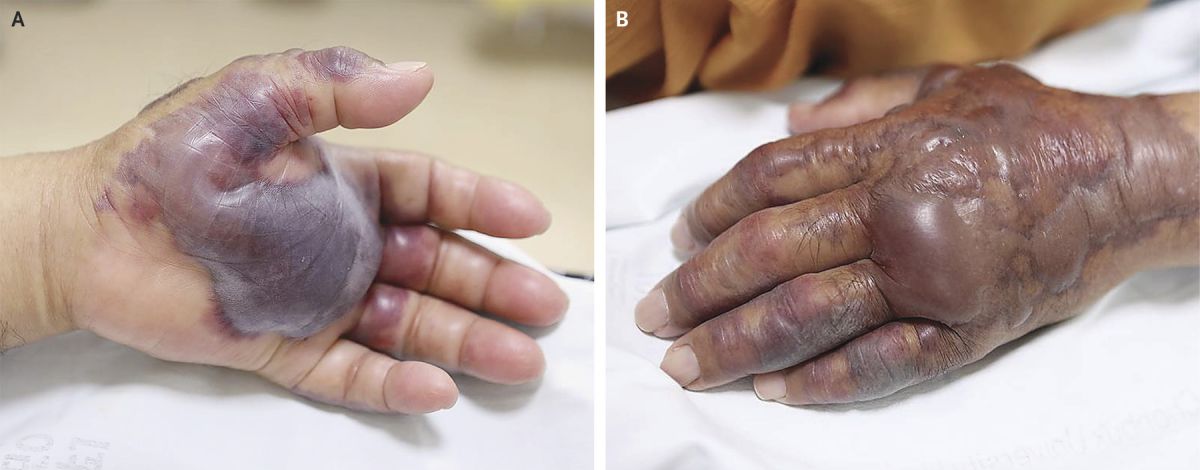
- петехии (крошечные, размером менее 2-3 мм, кровоизлияния на коже);
- желтуха (дисфункция печени или гемолиз);
- тромбоцитопеническая пурпура;
- геморрагические буллы (фото A и B выше);
- акральный цианоз;
- некроз кожи нижних конечностей;
- локализованный инфаркт и гангрена;
- глубокие подкожные гематомы;
- тромбоз.
Диагностика диссеминированной внутрисосудистой свертываемости
Врач может решить назначить некоторые анализы крови, чтобы определить причину и степень выраженности диссеминированного внутрисосудистого свертывания.
- общий анализ крови (ОАК) для определения количества тромбоцитов;
- протромбиновое время (ПТВ) для измеряет время свертывания плазмы (жидкой части крови);
- анализ уровня фибриногена в плазме для оценки количества фибриногена, белка, необходимого для свертывания крови;
- анализ продуктов деградации фибриногена/фибрина (ПДФ);
- и проч. анализы.
Как лечится диссеминированное внутрисосудистое свертывание?
Если вы страдаете от диссеминированного внутрисосудистого свертывания крови, первым шагом врача, по возможности, является устранение первопричины вашего заболевания. Например, если инфекция является основной причиной, вам могут быть назначены соответствующие антибиотики.
Вам также может быть назначено поддерживающая терапия (потребление жидкости), и мониторинг мочи с помощью мочевого катетера.
Следующим шагом является замена отсутствующих компонентов крови. Если ваш уровень тромбоцитов низкий необходимо переливания тромбоцитов. Если факторы свертывания плазмы снижаются, они могут быть заменены свежезамороженной плазмой. Если уровень фибриногена низкий, врач может рассмотреть возможность переливания криопреципитата, который является веществом, богатым фибриногеном.
Врачи при лечении могут рассмотреть возможность применения гепариновой терапии, что является спорным вопросом. Гепарин помогает остановить свертывание крови, останавливая ферменты, которые усиливают свертывание крови. Однако у некоторых пациентов кровотечение может усилиться.
Таким образом, гепариновая терапия, вероятно, лучше всего подойдет пациентам с признаками ишемии (недостаточного кровоснабжения) и цианозом.
Хирургическое вмешательство ограничивается лечением определенных основных причин, спровоцировавших ДВС-синдром, например. удаление рака (злокачественного образования).
Прогноз ДВС-синдрома
Прогноз пациентов с ДВС-синдромом зависит от тяжести свертываемости и основного состояния, которое привело к ДВС-синдрому. Присвоить цифровые показатели заболеваемости и смертности, характерные для ДВС, весьма сложно. Ниже приводятся примеры показателей смертности от болезней, осложненных диссеминированной внутрисосудистой свертываемости:
- Идиопатическая тромбоцитопеническая пурпура, связанная с ДВС, имеет смертность 18%;
- Септический аборт с клостридиальной инфекцией и шоком, связанный с тяжелым ДВС-синдромом, имеет смертность 50%;
- В условиях серьезной травмы наличие ДВС приблизительно удваивает уровень смертности.
Ретроспективное одноцентровое корейское исследование женщин с первичным послеродовым кровотечением, которые обратились в отделение неотложной помощи, показало, что 57 (22,4%) из 255 пациенток имели открытую ДВС. У 96,5% пациентов с ДВС наблюдались серьезные осложнения (см. раздел осложнений выше).
Гистологические исследования у пациентов с ДВС-синдромом свидетельствуют о наличии ишемии и некроза вследствие отложения фибрина в мелких и средних сосудах различных органов. Наличие этих внутрисосудистых тромбов, по-видимому, явно и конкретно связано с клинической дисфункцией органа.
Специфическими тромботическими осложнениями, которые иногда наблюдаются в рамках ДВС-синдрома, являются акральный цианоз, геморрагические инфаркты кожи и ишемия конечностей.
Источник
