Гематурический синдром при остром гломерулонефрите

Болезни мочевыделительной системы отличаются разнообразием видов и проявлений. Малораспространенной при хроническом гломерулонефрите считается гематурическая форма. Она может развиваться в несколько этапов и по разным сценариям, встречается как у взрослых, так и у детей. В структуре патологии диагностируется не более чем у 5% от общего числа пациентов.
Классификация гломерулонефрита
Под хроническим гломерулонефритом принято подразумевать группу нефропатий, отличающихся этиологией и патоморфологическими признаками. На фоне длительного вялотекущего воспаления происходит поражение клубочкового аппарата и почечной ткани, что приводит к формированию микротромбов в капиллярах, постепенному склерозу сосудов. В результате нарушается фильтрационная способность парного органа и развивается почечная недостаточность.
В странах СНГ актуальной считается классификация Е. М. Тареева, согласно которой различают следующие формы хронического гломерулонефрита:
-
 Латентная. Наиболее распространенная форма, характеризующаяся слабовыраженным мочевым синдромом и отсутствием отеков и артериальной гипертонии.
Латентная. Наиболее распространенная форма, характеризующаяся слабовыраженным мочевым синдромом и отсутствием отеков и артериальной гипертонии. - Нефротическая. Сопровождается ярко выраженной симптоматикой почечной недостаточности: повышением давления, отечностью, олигурией, отсутствием аппетита, тошнотой, слабостью, наличием запаха аммиака.
- Гипертоническая. Проявляется признаками артериальной гипертензии – увеличением показателей АД, полиурией, учащением мочеиспускания.
- Гематурическая. Характеризуется наличием крови в моче, отчего она приобретает розовый или красный цвет. Общий анализ урины выявляет повышенную концентрацию эритроцитов.
- Смешанная. Имеет клиническую картину нескольких форм одновременно.
Важно знать! Согласно МКБ-10 хронический гломерулонефрит имеет код N03. Он характеризуется диффузным поражением клубочкового аппарата почек с последующим развитием склероза и функциональной недостаточности.
Гематурическая форма хронического гломерулонефрита: основные характеристики заболевания
Гематурический гломерулонефрит чаще всего развивается из латентной формы, которая не имеет выраженности и протекает бессимптомно. Пациент не чувствует дискомфорта и не испытывает болезненных ощущений, что существенно затрудняет раннее выявление патологического процесса при проведении диагностических мероприятий. Болезнь обнаруживается случайно по итогам проведения анализов или при развитии микрогематурии – незначительных примесей крови в моче.
Провоцирующие факторы
Хронизация и дальнейшее прогрессирование патологического процесса, как правило, считается следствием недолеченного острой нефропатии. Гематурическая форма гломерулонефрита способна развиться вследствие воздействия следующих факторов:
-
 Инфекционное поражение внутренних органов нефритогенными штаммами стрептококка.
Инфекционное поражение внутренних органов нефритогенными штаммами стрептококка. - Наличие очагов хронической инфекции – гайморита, тонзиллита, аднексита, кариеса, пародонтита, холецистита.
- Воздействие персистирующих вирусов – гриппа, герпеса, краснухи, гепатита В, ветряной оспы, инфекционного мононуклеоза, цитомегаловируса.
- Гемотрансфузия, проведение вакцинации.
- Наследственная предрасположенность – врожденные дефекты в системе клеточного иммунитета.
- Врожденные почечные дисплазии.
- Аутоиммунные воспалительные заболевания – системная красная волчанка, геморрагический васкулит, эндокардит.
- Интоксикация алкоголем или лекарственными препаратами.
- Снижение защитных сил организма.
В патогенезе болезни ведущее значение имеет формирование иммунных комплексов «антиген-антитело», белковые фракции которых оседают на базальных клетках эпителия почечных клубочков с последующим нарушением микроциркуляции и развитием ХПН.
Особенности проявлений
Вообще симптоматика хронических гломерулопатий обусловлена формой заболевания. Так, например, латентная форма протекает бессимптомно, а гипертензивная характеризуется повышением АД.
Но независимо от этиологии все они в своем развитии проходят три стадии клинического течения, каждая из которых характеризуется определенными симптомами.
- Компенсаторная. Выраженные признаки заболевания отсутствуют. Почки функционируют в привычном режиме, остаются активными в течение суток. В некоторых случаях к вечеру отмечаются незначительные отеки век, лица, конечностей, небольшое увеличение артериального давления. По результатам общего анализа мочи выявляется присутствие белка и измененных эритроцитов.
- Декомпенсаторная. На фоне прогрессирования патологии появляются первые признаки интоксикации вследствие развития почечной недостаточности. Пациент жалуется на слабость, головные боли, лихорадку, озноб, тошноту, болезненные ощущения в поясничной области. У него отмечается гипертермия, повышение артериального давления, полиурия,
 сухость кожных покровов. В моче отмечается выраженное присутствие белка, измененных эритроцитов.
сухость кожных покровов. В моче отмечается выраженное присутствие белка, измененных эритроцитов. - Уремия. Терминальная стадия, характеризующаяся полным прекращением функционирования почек, неспособностью фильтровать поступающую кровь. У больного наблюдается спутанность сознания, мигрени, неприятный запах аммиака изо рта и от тела. Вероятность наступления комы сильно возрастает.
На фоне изменяющейся клинической картины заболевания симптоматика гематурической формы дополняется появлением незначительных примесей крови. Медики отмечают два возможных варианта развития процесса:
- микрогематурия, когда нарастание симптомов происходит постепенно;
- рецидивирующая макрогематурия, развивающаяся вследствие перенесенных инфекций.
При окрашивании мочи в розовый или красный цвет необходимо в срочном порядке обратиться к квалифицированному специалисту для проведения тщательной диагностики с последующей терапией.
Степень опасности осложнений
Своевременное проведение адекватного лечения хронического гломерулонефрита позволяет устранить специфические симптомы, стабилизировать артериальное давление, отсрочить развитие почечной недостаточности и продлить жизнь больному. Игнорирование проблемы может привести к возникновению серьезных осложнений, среди которых наиболее часто встречаются:
- инсульт;
- сердечная недостаточность;
- тромбоэмболия;
- интеркуррентные инфекции;
- почечная недостаточность.
- гипергликемические состояния;
- геморрагический цистит;
- цитопении, в том числе и агранулоцитоз;
- остеопороз.

Важно знать! Гломерулонефрит, в том числе и гематурическая форма, довольно часто встречается у маленьких пациентов. Помимо возможных осложнений, у ребенка быстро развивается почечная недостаточность, что в конечном итоге, приводит к ранней инвалидизации.
Методы выявления патологии
В выявлении ХГН важная роль отводится лабораторно-диагностическим исследованиям. При подозрении на развитие гематурической формы врач во время беседы с пациентом обращает внимание на наличие в анамнезе инфекционных заболеваний, сопутствующих патологий, системных нарушений.
Лабораторные методы включают следующие процедуры:
- Общий клинический анализ мочи.
- Проба Зимницкого.
- Анализ мочи по методу Нечипоренко.
- Проба Реберга.
- Биохимия крови.
- Иммунологическое исследование крови.
Инструментальные методы предполагают поведение следующих манипуляций:
- УЗИ И УЗДГ почек и органов малого таза.
- Обзорная и экскреторная урография.
- ЭКГ — электрокардиограмма.
- Осмотр глазного дна.
Для определения морфологической составляющей формы гломерулонефрита выполняется биопсия почки. Тактика лечения выбирается лечащим врачом по результатам гистологии и других методов диагностики.
Основные пути лечения
Терапевтическая тактика при ХГН подбирается нефрологом индивидуально с учетом степени тяжести заболевания, его этиологии и некоторых специфических особенностей пациента. Учитывается также возраст и пол больного. При обострении хронического гломерулонефрита в гематурической форме лечение проводится в условиях стационара. После госпитализации пациенту показан покой, постельный режим, снижение двигательной и физической активности. Это купирует развитие азотемии, уменьшает нагрузку на почки.
Следующим требованием считается коррекция питания. Назначается стол № 7 по Певзнеру. Диета предполагает исключение продуктов и блюд, раздражающих мочевыводящие пути и почки. Минимизируется количество потребляемой соли и белковой пищи.
Традиционные подходы
Медикаментозная терапия назначается с целью устранения неприятных симптомов и укрепления стенок капилляров, снижения их проницаемости. Сочетание и наименования препаратов подбираются лечащим врачом. Чаще всего используются медикаменты следующих групп:
- антикоагулянты;
- диуретики;
- НПВС – нестероидные противовоспалительные средства;
- иммунодепрессанты;
- гипотензивные препараты;
- иммуносупрессоры.

В случае диагностирования гематурической формы хронического гломерулонефрита исключается применение цитостатиков и гормональных препаратов. Это обусловлено тем, что они способствуют росту ригидности оболочек эритроцитов.
Народная медицина
В борьбе с хронической гломерулопатией допускается активное применение средств народной медицины. Выбор рецептов и ингредиентов целиком зависит от рекомендаций врача.
При этом следует помнить, что альтернативные методы не могут быть использованы в качестве ведущей линии терапии, а способны лишь дополнить основные лечебные мероприятия. Для облегчения самочувствия больного и устранения симптомов полезны настои и отвары.
Варианты сборов:
- Корень окопника, лопуха, солодки, стальника.
- Календула, мелисса, душица, боярышник, фиалка трехцветная, пустырник, зверобой.
- Листья крапивы, хвоща, толокнянки, березы, подорожника, смородины.
- Плоды брусники, фенхеля, можжевельника, шиповника, земляники, хмеля.
Полезными считаются также ромашка, календула, шалфей, березовые почки, кора дуба, трава тысячелистника. Их можно заваривать по отдельности или сочетать между собой. Готовые фитосборы продаются в аптеке, что облегчает процесс приготовления народных снадобий.
Возможность профилактики
Отличием хронической гломерулопатии от острой является периодическое возникновение рецидивов.
Спровоцировать обострение могут следующие факторы:
- стрессы, переутомление;
- сильная простуда;
- переохлаждение;
- беременность;
- резкая смена климатических условий проживания (переезд в другой город, страну).
Чтобы добиться стойкой ремиссии и избежать частых рецидивов медики рекомендуют следующее:
- практиковать закаливание, чтобы укрепить механизм защиты и повысить иммунитет;
- скорректировать рацион питания, обогатив его полезными и питательными продуктами;
- ограничить употребление алкоголя и крепких напитков;
- бросить курить;
- медикаменты принимать только по назначению доктора в указанной дозировке;
- регулярно проходить профилактические обследования, сдавать анализы, выполнять УЗИ;
- своевременно купировать очаги воспаления, лечить хронические инфекции;
- вакцинацию проходить не по собственному желанию, а по рекомендации врача.
Придерживаться рекомендаций следует не только для стабилизации и увеличения периода ремиссии, но и для предупреждения развития гломерулонефрита.
Прогноз терапии
При своевременно начатой терапии гломерулонефрита, протекающего в гематурической форме, прогноз в большинстве случаев благоприятный, поскольку относительно редко приводит к ХПН и возникновению терминальной стадии. Проведение адекватной терапии позволяет полностью восстановить функциональность почек. Однако, в случае тяжелого течения болезни, и нарастающей интоксикации пациенту может быть назначен плазмаферез с целью очищения крови от токсинов и азотистых соединений.
Важно знать! Прогрессирование патологического процесса на фоне запоздалого лечения снижает шансы пациента на выздоровление. Единственным выходом из создавшейся ситуации является регулярное проведение гемодиализа или трансплантация органа.
Заключение
Гломерулонефрит поражает взрослых пациентов в возрасте до 35-40 лет, а также детей и требует внимательного к себе отношения, поскольку может вызвать нарушения сердечной деятельности, зрения, мозгового кровообращения, формирование сосудистых патологий, недоразвитие почек у ребенка. Опасным осложнением ХГН является недостаточность парного органа, а также его атрофия, что приводит к инвалидности и летальному исходу.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
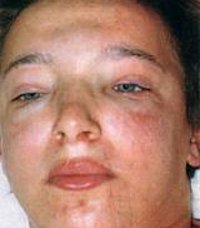
Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит – это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов – пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга – головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов – преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
