Геморрагическая лихорадка с почечным синдромом клиника

Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.
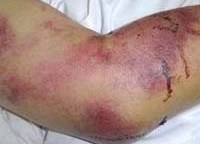
Геморрагические лихорадки
Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
На фоне общей интоксикации уже в начальном периоде отмечают токсическую геморрагию (капиляротоксикоз): лицо и шея, конъюнктива больных обычно гиперемированы, склеры инъецированы, могут выявляться элементы геморрагической сыпи на слизистой мягкого неба, эндотелиальные симптомы («жгута» и «щипка») – положительны. Отмечаются токсические нарушения сердечного ритма (тахикардия, переходящая в брадикардию), снижение артериального давления. В этот период общий анализ крови показывает лейкопению (сохраняется 3-4 дня) и нарастающую тромбоцитопению. В формуле крови нейтрофилез со сдвигом влево.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Общий геморрагический синдром сопровождается симптоматикой со стороны почек: боль в пояснице, положительный симптом Пастернацкого, в общем анализе мочи выявляют эритроциты, цилиндры, белок. С прогрессированием заболевания почечный синдром усугубляется, равно, как и геморрагический. В разгар заболевания отмечаются кровотечения из носа, десен, геморрагическая сыпь на туловище (преимущественно в области плечевого пояса и боковых поверхностей груди). При осмотре слизистой оболочки рта и ротоглотки выявляют точечные кровоизлияния на небе и нижней губе, развивается олигурия (в тяжелых случаях вплоть до полной анурии). Отмечается макрогематурия (моча приобретает цвет «мясных помоев»).
Лихорадка продолжается обычно 8-9 дней, после чего в течение 2-3 дней происходит понижение температуры тела, однако после ее нормализации состояние больных не улучшается, может возникать рвота, прогрессирует почечный синдром. Улучшение состояния и регресс клинической симптоматики происходит на 4-5 день после стихания лихорадки. Заболевание переходит в фазу реконвалесценции. В это время характерна полиурия.
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.
Источник
Клиника ГЛПС. Поражение печени при геморрагической лихорадке с почечным синдромомГеморрагигеская лихорадка с почечным синдромом (ГЛПС) — природно-очаговая вирусная инфекция, клинически — своеобразное острое лихорадочное заболевание, характеризующееся поражением почек и геморрагическим синдромом. В отделение гепатитов больные поступают в связи с диспептическими явлениями, болями в животе, увелигением размеров пегени, субиктеричностью склер и кожи, изменением окраски мочи (гематурия принимается за желчные пигменты). «Эта болезнь сложна и драматична в своих проявлениях»,— констатировал G. M. Powell. Сложна и драматична история ее изучения, материалом для которой служили, в основном, вспышки в военных и спортивных лагерях, в летних оздоровительных учреждениях, в том числе детских, в исследовательских лабораториях. Впервые заболевание было описано в 1930 году военными врагами А. М. Степановым, В. А. Лещинским, Е. Ф. Введенской в Тульской области под названием «тульская лихорадка». В 1936 году большое число тяжелого «геморрагического нефрозо-нефрита» описано А. В. Чуриловым. В 1940 году экспедицией ВИЭМ под руководством А. А. Смородинцева установлена инфекционная сущность «дальневосточной геморрагической лихорадки». Работы М. П. Чумакова, Е. В. Лещинской, Т. П. Повалишиной, А. К. Янковского с коллегами дали основание объединить тульскую, дальневосточную, ярославскую, уральскую, скандинавскую лихорадки общим названием «геморрагическая лихорадка с почечным синдромом». Поистине драматична многолетняя история безуспешных попыток выделения и идентификации возбудителя. Детальное изучение заболевания проведено во время вспышки 1951-1953 годов в войсках США в Корее. Размеры вспышки (2070 человек), организация комплексных исследований на базе военного госпиталя в Осака позволили получить исчерпывающие сведения по вопросам эпидемиологии, клиники, морфологии «эпидемической геморрагической лихорадки», но ничего — об этиологии. С 1953 года вспышки с сопоставимым числом заболевших регистрировались в Башкирии, в основном, среди нефтяников. Блестяще организованная клиническая база, включающая отделение гемодиализа — «искусственные почки», работа которых стала будничной, экстренная доставка больных санитарной авиацией позволили исключить неблагоприятные исходы острой почечной недостаточности, детально изучить клинику и патогенез ГЛПС (М. Ф. Сакаева, Р. М. Уразаев, Р. В. Кашапова, Г. Ф. Абдурашитов и др.). Но не этиологию. Сомнений не вызывало, что заболевание — зооноз, что возбудитель инфекции вирус, резервуаром которого являются чувствительные к нему мелкие грызуны. Поэтому в качестве лабораторной модели было решено использовать новорожденных рыжих полевок Cletreonomus glareolus, которым вводили кровь больных ГЛПС (М. П. Чумаков, Ю. А. Мясников, И. А. Московская, Г. Л. Зубри). При гистологических исследованиях зверьков были обнаружены иитерстициальная пневмония, геморрагии в легких, в РСК с сыворотками крови реконвалесцентов — положительные результаты. В дальнейшем эти сведения были использованы для приготовления диагностикума. В настоящее время возбудителями признаны вирусы 4 сероваров (Hantaan, Puumala, Seoul, Belgrad) рода Hantavirus. Ареал распространения сероваров строго эндемичен, что, по-видимому, и обуславливает различную тяжесть заболевания в различных природных очагах. Однако надежным диагностикумом повседневная практика пока не располагает. Н.И. Михайловская приводит сведения Тульского областного центра санэпиднадзора о результатах серологических исследований на геморрагическую лихорадку с почечным синдромом на территории области. «Непрямой МФА. Непрямой МФА применяли по общепринятой методике.
В качестве антигенов использовали клетки Vero Е-6, инфицированные хента-вирусами: В качестве антивидовой сыворотки использовали кроличий гамма-глобулин против глобулинов человека, меченный ФИТЦ (Института эпидемиологии и микробиологии им. Н. Ф. Гамалеи). С середины 80-х годов и до настоящего времени в практике здравоохранения для НМФА применяется культуральный, поливалентный диагностикум ГЛПС. В качестве антигена используется смешанная культура хантавирусов SEO и Puu. Это расширяет возможности выявления антител к вирусам разных серотипов, но не позволяет их дифференцировать. Не исключена также вероятность отрицательных результатов при обследовании больных, инфицированных другими хантавирусами. Чтобы подтвердить или исключить это предположение, проанализированы результаты серологического обследования 661 больного ГЛПС Тульской области за 1986-1996 годы (данные областного КГСЭН). Анализ показал, что у 3,5 % всех больных антитела не выявлялись в течение всего заболевания, несмотря на то, что 11 человек из числа серонегативных обследованы в динамике дважды, а 12 —трижды. Следует отметить, что большинство серонегативных больных были жителями г. Тулы и Новомосковска, где уровень клинической диагностики достаточно высок. При сравнении результатов обследования больных 1986-1990 и 1992-1996 годов установлено, что число серонегативных случаев после 1991— 1992 годов достоверно возросло (1,3 и 5 % соответственно, t = 2,6), что может служить косвенным доказательством циркуляции «нового» хантавируса. Первичное обследование сывороток изболевших во время вспышки проводилось областными вирусологами. По их данным, только один больной из 130 был серонегативным, но еще у 11 человек (9%) антитела в течение всей болезни сохранялись на низком уровне: 1:16-1:128. В ряде случаев это было причиной отмены диагноза ГЛПС. Представлены некоторые показатели гуморального иммунитета, вычисленные на основании данных титрования антител к поливалентному антигену. Уровень антител в связи с использованием гетерологичного антигена является ориентировочным, однако динамика антителообразования характерна для ГЛПС. Как правило, антитела выявляли с первых дней болезни. В первую неделю число положительных сывороток составляло 93%, во вторую — 97 %, а на третьей неделе и в более поздние сроки антитела определены в 100% случаев». Н.И. Михайловская и соавт. наблюдали больных геморрагигеской лихорадкой с почечным синдромом в разлигных природных огагах Башкирии, Тулы и Тульской области. Заболевание протекает циклически. Первый период характеризуется общеинфекционной симптоматикой — озноб, лихорадка, головная боль, слабость, потеря сна и аппетита, болезненность в глазных яблоках. При тяжелой форме появляются признаки, симулирующие «острый живот» и почечную колику. Температура обычно сразу повышается до 39-40 °С, удерживается на этих цифрах 3-8 дней и снижается критически или по типу ускоренного лизиса. Уже в первые дни обнаруживаются изменения со стороны сосудов. Клинически эти изменения проявляются характерной гиперемией кожи лица, шеи и верхних отделов груди, инъекцией сосудов склер. Поражением сосудов обусловлены самые яркие симптомы второго периода — геморрагических проявлений и почечной недостаточности, наступление которого Ш. И. Ратнер определяет как стадию ухудшения, G. M. Powell — как токсическую. Основные жалобы больных сводятся к алгиям различного рода (головные, орбитальные, мышечные, пояснично-крестцовые боли), изменению зрения («сетка перед глазами»), жажде и диспептическим явлениям. Почечный синдпом проявляется болями в поясничной области, положительным симптомом Пастернацкого, изменениями диуреза (олигурия с последующей полиурией), протеинурией и изменениями мочевого осадка. С 3-4 дня уменьшается суточное количество мочи — от незначительной олигурии до анурии. Специальные исследования выявляют выраженное снижение клубочковой фильтрации и канальцевой реабсорбции, нарушена секреторная функция канальцев и выделительная функция почек в отношении мочевины. Количество остаточного азота в крови увеличивается, в тяжелых случаях до 400 мг. Диуретический период начинается внезапно с 6-11 дня болезни, в течение нескольких дней суточный диурез устанавливается в пределах 3-4 литров и может достигать 9 литров. Протеинурия появляется в моче с 4-5 дня и быстро нарастает по мере усиления поясничных болей, до 33 г/л и выше. Достигнув максимального уровня к 7-10 дню болезни, протеинурия быстро идет на убыль. К концу второй недели определяются следы белка или он не определяется вовсе. При микроскопии осадка с 4-5 дня определяются эритроциты, цилиндры, клетки почечного эпителия. Изменения мочевого осадка исчезают или сводятся к минимуму в течение 10-15 дней. Длительная — до 3 месяцев гипостенурия и изостенурия при исследовании пробы Зимницкого настолько характерны, что исключают всякий другой диагноз. Изменения периферической крови зависят от периода болезни. Повышение в первые дни содержания гемоглобина и эритроцитов быстро сменяются умеренно выраженными признаками анемии, лейкопения — нормоцитозом или лейкоцитозом с левым сдвигом нейтрофилов. Печень увеличена до 2-3 см у половины больных, но функциональные пробы не изменяются. В отделение гепатитов больные поступают в связи с диспептическими явлениями, болями в животе, увеличение размеров печени, изменением окраски мочи (гематурия принимается за желгные пигменты). Ни у одного из наблюдавшихся нами больных не было признаков цитолиза, функциональные пробы печени оставались в пределах нормальных показателей. У детей и подростков, госпитализированных в отделение гепатитов в связи с болями в животе, диспептическими явлениями, значительным (до 3-4 см) увеличением печени, у которых верифицирован диагноз ГЛПС, активность АЛТ, ACT, осадочных проб оставалась нормальной. У больных ГЛПС, направленных в отделение гепатитов по поводу субиктеричности склер и/или кожи, отмечалось повышение содержания общего билирубина до 2 норм за счет непрямой фракции. – Также рекомендуем “Болезнь кошачьей царапины – бартонеллез. Поражение печени при фелинозе” Оглавление темы “Инфекционные болезни с поражением печени”:
|
Источник
