Геморрагический синдром код мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
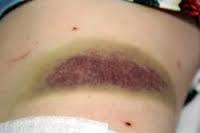
Геморрагический синдром.
Описание
Геморрагический синдром, или склонность к кожной геморрагии и кровоточивости слизистых оболочек, возникает как следствие изменений в одном или нескольких звеньях гемостаза.
Симптомы
Различают 5 типов геморрагического синдрома.
• Гематомный. Типичен для гемофилии А и В, характеризуется возникновением болезненных напряженных кровоизлияний в мягкие ткани и суставы, постепенным развитием нарушений функции опорно-двигательного аппарата.
• Петехиально-пятнистый (синячковый). Возникает при тромбоцитопении, тромбоцитопатии, нарушении свертывающей системы (гипо- и дисфибриногенемия, наследственном дефиците факторов свертывания).
• Смешанный синячково-гематомный. Развивается при тяжелом дефиците факторов протромбинового комплекса и фактора XIII, болезни Виллебранда, ДВС-синдроме, передозировке антикоагулянтов и тромболитиков, появлении в крови иммунных ингибиторов факторов VIII и IX и характеризуется сочетанием петехиально-пятнистых кожных геморрагии с отдельными большими гематомами в забрюшинном пространстве, стенке кишечника. В отличие от гематомного типа, кровоизлияние в полость суставов возникает крайне редко. Синяки могут быть обширными и болезненными.
• Васкулито-пурпурный тип. Наблюдается при инфекционных и иммунных васкулитах, легко трансформируется в ДВС-синдром и характеризуется геморрагией в виде сыпи или эритемы на воспалительной основе, возможным присоединением нефрита и кишечного кровотечения.
• Ангиоматозный тип. Развивается в зонах телеангиэктазий, ангиом, артериовенозных шунтов и характеризуется упорными локальными геморрагиями, связанными с зонами сосудистой патологии.
С определенной долей вероятности предположить патологию сосудисто-тромбоцитарного или коагуляционного звена гемостаза можно по особенностям геморрагических проявлений.
Причины
Геморрагический синдром может бытьобусловлен такой патологией как поражение сосудистой стенки, нарушение структуры, функции и количества тромбоцитов, нарушение коагуляционного гемостаза. При определении причин кровоточивости необходимо учитывать, что одни виды патологии часты, другие — редки, а третьи — крайне редки. Из наследственных нарушений гемостаза наиболее часто в терапевтической практике встречаются тромбоцитопатии, гемофилия A, болезнь Виллебранда, гемофилия В, из сосудистых форм — телеангиэктазия. Причиной приобретенных форм геморрагического синдрома наиболее часто становятся вторичная тромбоцитопения и тромбоцитопатии, ДВС-синдром, дефицит факторов протромбинового комплекса и геморрагический васкулит. Другие формы редки или очень редки. Следует учитывать, что в последние годы все чаще нарушения гемостаза и, как следствие, геморрагический синдром связаны с приемом лекарственных препаратов, нарушающих агрегацию тромбоцитов (антиагреганты) и свертываемость крови (антикоагулянты), а также психогенные формы — невротическая кровоточивость и синдром Мюнхгаузена.
Лечение
При кровотечениях и хирургических вмешательствах- введения криопреципитата и струйно свежезамороженной плазмы. Дозы и частота их введения могут быть в 2-3 раза меньше, чем при гемофилии А. С первого и до последнего дня менструального цикла, а также при носовых и желудочно-кишечных кровотечениях назначают внутрь аминокапроновую кислоту (8-12 г/сут)либо осуществляют гормональный гемостаз. Профилактика. Избегать браков между больными (в том числе между родственниками) в связи с рождением детей с тяжелой гомозиготной формой болезни.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
P50 Кровопотеря у плода
- P50.0 Потеря крови плодом из предлежащего сосуда
- P50.1 Потеря крови плодом из разорванной пуповины
- P50.2 Потеря крови плодом из плаценты
- P50.3 Кровотечение у плода другого однояйцового близнеца
- P50.4 Кровотечение у плода в кровеносное русло матери
- P50.5 Потеря крови у плода из перерезанного конца пуповины при однояйцовой двойне
- P50.8 Другая форма кровопотери у плода
- P50.9 Кровопотеря у плода неуточненная
P51 Кровотечение из пуповины у новорожденного
- P51.0 Массивное кровотечение из пуповины у новорожденного
- P51.8 Другое кровотечение из пуповины у новорожденного
- P51.9 Кровотечение из пуповины у новорожденного неуточненное
P52 Внутричерепное нетравматическое кровоизлияние у плода и новорожденного
- P52.0 Внутрижелудочковое кровоизлияние нетравматическое 1-й степени у плода и новорожденного
- P52.1 Внутрижелудочковое нетравматическое кровоизлияние 2-й степени у плода и новорожденного
- P52.2 Внутрижелудочковое нетравматическое кровоизлияние 3-й степени у плода и новорожденного
- P52.3 Неуточненное внутрижелудочковое нетравматическое кровоизлияние у плода и новорожденного
- P52.4 Кровоизлияние в мозг нетравматическое у плода и новорожденного
- P52.5 Субарахноидальное нетравматическое кровоизлияние у плода и новорожденного
- P52.6 Кровоизлияние в мозжечок и заднюю черепную ямку нетравматическое у плода и новорожденного
- P52.8 Другие внутричерепные нетравматические кровоизлияния у плода и новорожденного
- P52.9 Внутричерепное нетравматическое кровоизлияние у плода и новорожденного неуточненное
P53 Геморрагическая болезнь плода и новорожденного
P54 Другие неонатальные кровотечения
- P54.0 Гематемезис новорожденных
- P54.1 Мелена новорожденного
- P54.2 Кровотечение из прямой кишки у новорожденного
- P54.3 Желудочно-кишечное кровотечение у новорожденного
- P54.4 Кровоизлияние в надпочечник у новорожденных
- P54.5 Кровоизлияние в кожу у новорожденного
- P54.6 Кровотечение из влагалища у новорожденного
- P54.8 Другие уточненные кровотечения у новорожденного
- P54.9 Неонатальное кровотечение неуточненное
P55 Гемолитическая болезнь плода и новорожденного
- P55.0 Резус-изоиммунизация плода и новорожденного
- P55.1 АВО-изоиммунизация плода и новорожденного
- P55.8 Другие формы гемолитической болезни плода и новорожденного
- P55.9 Гемолитическая болезнь плода и новорожденного неуточненная
P56 Водянка плода, обусловленная гемолитической болезнью
- P56.0 Водянка плода, обусловленная изоиммунизацией
- P56.9 Водянка плода, обусловленная другой и неуточненной гемолитической болезнью
P57 Ядерная желтуха
- P57.0 Ядерная желтуха, обусловленная изоиммунизацией
- P57.8 Другие уточненные формы ядерной желтухи
- P57.9 Ядерная желтуха неуточненная
P58 Неонатальная желтуха, обусловленная чрезмерным гемолизом
- P58.0 Неонатальная желтуха, обусловленная кровоподтеками
- P58.1 Неонатальная желтуха, обусловленная кровотечением
- P58.2 Неонатальная желтуха, обусловленная инфекцией
- P58.3 Неонатальная желтуха, обусловленная полицитемией
- P58.4 Неонатальная желтуха, обусловленная лекарственными средствами или токсинами, перешедшими из организма матери или введенными новорожденному
- P58.5 Неонатальная желтуха, обусловленная заглатыванием материнской крови
- P58.8 Неонатальная желтуха, обусловленная другими уточненными формами чрезмерного гемолиза
- P58.9 Неонатальная желтуха, обусловленная чрезмерным гемолизом, неуточненная
P59 Неонатальная желтуха, обусловленная другими и неуточненными причинами
- P59.0 Неонатальная желтуха, связанная с преждевременным родоразрешением
- P59.1 Синдром сгущения желчи
- P59.2 Неонатальная желтуха вследствие других и неуточненных повреждений клеток печени
- P59.3 Неонатальная желтуха, обусловленная средствами, ингибирующими лактацию
- P59.8 Неонатальная желтуха, обусловленная другими уточненными причинами
- P59.9 Неонатальная желтуха неуточненная
P60 Диссеминированное внутрисосудистое свертывание крови у плода и новорожденного
P61 Другие перинатальные гематологические нарушения
- P61.0 Преходящая неонатальная тромбоцитопения
- P61.1 Полицитемия новорожденного
- P61.2 Анемия недоношенных
- P61.3 Врожденная анемия вследствие кровопотери у плода
- P61.4 Другие врожденные анемии, не классифицированные в других рубриках
- P61.5 Преходящая неонатальная нейтропения
- P61.6 Другие преходящие неонатальные расстройства коагуляции
- P61.8 Другие уточненные перинатальные гематологические нарушения
- P61.9 Перинатальное гематологическое нарушение неуточненное
Источник
- D65 Диссеминированное внутрисосудистое свертывание [синдром дефибринации]. Афибриногенемия приобретённая . Коагулопатия потребления. Диффузная или диссеминированная внутрисосудистая коагуляция (DJC). Фибринолитическая кровоточивость приобретённая. Пурпура: фибринолитическая, молниеносная.
- Исключен: синдром дефибринации (осложняющий): аборт, внематочную или молярную беременность (O00 — O07, O08.1), у новорождённого (P60), беременность, роды и послеродовой период (O45.0, O46.0, O67.0, O72.3)
- D66 Наследственный дефицит фактора VIII. Дефицит фактора VIII (с функциональным нарушением) Гемофилия: БДУ, А, классическая.
- Исключен: дефицит фактора VIII с сосудистым нарушением (D68.0)
- D67 Наследственный дефицит фактора IX. Болезнь Кристмаса. Дефицит: фактора IX (с функциональным нарушением), тромбопластического компонента плазмы, Гемофилия В
- D68 Другие нарушения свертываемости.
- Исключены осложняющие: аборт, внематочную или молярную беременность (O00-O07, O08.1), беременность, роды и послеродовой период (O45.0, O46.0, O67.0, O72.3)
- D68.0 Болезнь Виллебранда. Ангиогемофилия. Дефицит фактора VIII с сосудистым нарушением. Сосудистая гемофилия.
- Исключены: ломкость капилляров наследственная (D69.8), дефицит фактора VIII: БДУ (D66), с функциональным нарушением (D66)
- D68.1 Наследственный дефицит фактора XI. Гемофилия С. Дефицит предшественника тромбопластина плазмы.
- D68.2 Наследственный дефицит других факторов свертывания. Врожденная афибриногенемия. Дефицит: АС-глобулина, проакцелерина. Дефицит фактора: I (фибриногена), II (протромбина), V (лабильного), VII (стабильного), X (Стюарта-Прауэра), XII (Хагемана), XIII (фибринстабилизирующего). Дисфибриногенемия (врожденная). Гипопроконвертинемия Болезнь Оврена
- D68.3 Геморрагические нарушения, обусловленные циркулирующими в крови антикоагулянтами. Гипергепаринемия Повышение содержания: антитромбина, анти-VIIIa, анти-IXa, анти-Xa, анти-XIa.
- D68.4 Приобретённый дефицит фактора свертывания. Дефицит фактора свертывания вследствие: заболевания печени, недостаточности витамина К.
- Исключена: недостаточность витамина К у новорождённого (P53)
- D68.8 Другие уточнённые нарушения свертываемости. Присутствие ингибитора системной красной волчанки
- D68.9 Нарушение свертываемости неуточнённое
- D69 Пурпура и другие геморрагические состояния.
- Исключены: доброкачественная гипергаммаглобулинемическая пурпура (D89.0), криоглобулинемическая пурпура (D89.1), идиопатическая (геморрагическая) тромбоцитемия (D47.3), молниеносная пурпура (D65), тромботическая тромбоцитопеническая пурпура (M31.1)
- D69.0 Аллергическая пурпура. Пурпура: анафилактоидная, Геноха( — Шенлейна), нетромбоцитопеническая: геморрагическая, идиопатическая, сосудистая. Аллергический васкулит.
- D69.1 Качественные дефекты тромбоцитов. Синдром Бернара-Сулье (гигантских тромбоцитов), Болезнь Гланцманна, Синдром серых тромбоцитов, Тромбастения (геморрагическая) (наследственная). Тромбоцитопатия.
- Исключена: болезнь Виллебранда (D68.0)
- D69.2 Другая нетромбоцитопеническая пурпура. Пурпура: БДУ, сенильная, простая.
- D69.3 Идиопатическая тромбоцитопеническая пурпура. Синдром Эванса
- D69.4 Другие первичные тромбоцитопении.
- Исключены: тромбоцитопения с отсутствием лучевой кости (Q87.2), преходящая неонатальная тромбоцитопения (P61.0), синдром Вискотта — Олдрича (D82.0)
- D69.5 Вторичная тромбоцитопения
- D69.6 Тромбоцитопения неуточнённая
- D69.8 Другие уточнённые геморрагические состояния. Ломкость капилляров (наследственная). Сосудистая псевдогемофилия.
- D69.9 Геморрагическое состояние неуточнённое
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
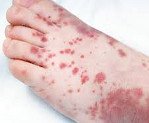
Тромбоцитопеническая пурпура.
Тромбоцитопеническая пурпура
Описание
Тромбоцитопеническая пурпура (болезнь Верльгофа) – заболевание, характеризующееся склонностью к кровоточивости, обусловленной тромбоцитопенией (снижением содержания тромбоцитов в крови до 150×109/л) при нормальном или увеличенном количестве мегакариоцитов в красном костном мозге.
Тромбоцитопеническая пурпура – наиболее распространённое заболевание из группы геморрагических диатезов. Частота выявления новых случаев тромбоцитопенической пурпуры составляет от 10 до 125 на 1 млн населения в год. Заболевание, как правило, манифестирует в детском возрасте. До 10-летнего возраста заболевание встречается с одинаковой частотой у мальчиков и девочек, а после 10 лет и у взрослых – в 2-3 раза чаще у лиц женского пола.
Симптомы
Заболевание начинается исподволь или остро с появления геморрагического синдрома. Тип кровоточивости при тромбоцитопенической пурпуре петехиально-пятнистый (синячковый). По клиническим проявлениям выделяют два варианта тромбоцитопенической пурпуры: «сухой» – у больного возникает только кожный геморрагический синдром; «влажный» – кровоизлияния в сочетании с кровотечениями. Патогномоничные симптомы тромбоцитопенической пурпуры – кровоизлияния в кожу, слизистые оболочки и кровотечения. Отсутствие этих признаков вызывает сомнение в правильности диагноза.
• Кожный геморрагический синдром возникает у 100% больных. Количество экхимозов варьирует от единичных до множественных. Основные характеристики кожного геморрагического синдрома при тромбоцитопенической пурпуре следующие.
-Несоответствие выраженности геморрагии степени травматического воздействия; возможно их спонтанное появление (преимущественно ночью).
-Полиморфизм геморрагических высыпаний (от петехий до крупных кровоизлияний).
-Полихромность кожных геморрагии (окраска от багровой до сине-зеленоватой и жёлтой в зависимости от давности их появления), что связано с постепенным превращением гемоглобина через промежуточные стадии распада в билирубин.
-Асимметрия (нет излюбленной локализации) геморрагических элементов.
-Безболезненность.
• Нередко возникают кровоизлияния в слизистые оболочки, наиболее часто миндалин, мягкого и твёрдого нёба. Возможны кровоизлияния в барабанную перепонку, склеру, стекловидное тело, глазное дно.
• Кровоизлияние в склеру может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры – кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
• Для тромбоцитопенической пурпуры характерны кровотечения из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при тромбоцитопенической пурпуре возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено- и метроррагии. Реже бывают желудочно-кишечные и почечные кровотечения.
Характерные изменения внутренних органов при тромбоцитопенической пурпуре отсутствуют. Температура тела обычно нормальная. Иногда выявляют тахикардию, при аускультации сердца – систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз тромбоцитопенической пурпуры.
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клинико-гематологическая ремиссия.
• Геморрагический криз характеризуется выраженным синдромом кровоточивости, значительными изменениями лабораторных показателей.
• Во время клинической ремиссии исчезает геморрагический синдром, сокращается время кровотечения, уменьшаются вторичные изменения в свёртывающей системе крови, но тромбоцитопения сохраняется, хотя она менее выраженная, чем при геморрагическом кризе.
• Клинико-гематологическая ремиссия подразумевает не только отсутствие кровоточивости, но и нормализацию лабораторных показателей.
Кровохарканье. Понос (диарея). Рвота. Рвота с кровью. Ретикулоцитоз. Судороги.

Тромбоцитопеническая пурпура
Причины
При тромбоцитопенической пурпуре тромбоцитопения развивается вследствие разрушения тромбоцитов посредством иммунных механизмов. Антитела к собственным тромбоцитам могут появляться спустя 1-3 нед после перенесённых вирусных или бактериальных инфекций, профилактических прививок, приёма лекарственных препаратов при индивидуальной их непереносимости, переохлаждения или инсоляции, после хирургических операций, травм. В ряде случаев какую-либо определённую причину выявить не удаётся. Поступившие в организм антигены (например, вирусы, лекарственные средства, в том числе вакцины) оседают на тромбоцитах больного и индуцируют иммунный ответ. Антитромбоцитарные антитела относят преимущественно к IgG. Реакция «Аг-AT» происходит на поверхности тромбоцитов. Продолжительность жизни тромбоцитов, нагруженных антителами, при тромбоцитопенической пурпуре снижена до нескольких часов вместо 7-10 дней в норме. Преждевременная гибель тромбоцитов происходит в селезёнке. Кровоточивость при тромбоцитопенической пурпуре обусловлена снижением количества тромбоцитов, вторичным повреждением сосудистой стенки в связи с выпадением ангиотрофической функции тромбоцитов, нарушением сократительной способности сосудов из-за понижения концентрации серотонина в крови, невозможностью ретракции кровяного сгустка.
Лечение
В период геморрагического криза ребёнку показан постельный режим с постепенным его расширением по мере угасания геморрагических явлений. Специальной диеты не назначают, однако при кровоточивости слизистой оболочки полости рта дети должны получать пищу в охлаждённом виде.
Патогенетическая терапия аутоиммунной тромбоцитопенической пурпуры включает назначение глюкокортикоидов, выполнение спленэктомии и использование иммунодепрессантов.
• Преднизолон назначают в дозе 2 мг/кг/сут на 2-3 нед с последующими снижением дозы и полной отменой препарата. Преднизолон в более высоких дозах (3 мг/кг/сут) назначают короткими курсами по 7 дней с перерывом в 5 дней (не более трёх курсов). При резко выраженном геморрагическом синдроме, угрозе кровоизлияния в мозг возможна «пульс-терапия» метил-преднизолоном (30 мг/кг/сут внутривенно в течение 3 дней). В большинстве случаев эта терапия вполне эффективна. Вначале исчезает геморрагический синдром, затем начинает увеличиваться содержание тромбоцитов. У некоторых больных после отмены гормонов наступает рецидив.
• В последние годы в лечении тромбоцитопенической пурпуры с хорошим эффектом используют внутривенное введение Ig человеческого нормального в дозе 0,4 или 1 г/кг в течение 5 или 2 дней соответственно (курсовая доза 2 г/кг) как монотерапию или в сочетании с глюкокортикоидами.
• Спленэктомию или тромбоэмболизацию сосудов селезёнки проводят при отсутствии или нестойкости эффекта от консервативного лечения, повторяющихся обильных длительных кровотечениях, приводящих к выраженной постгеморрагической анемии, тяжёлых кровотечениях, угрожающих жизни больного. Операцию обычно выполняют на фоне глюкокортикоидной терапии у детей старше 5 лет, так как в более раннем возрасте велик риск развития постспленэктомического сепсиса. У 70-80% больных операция приводит к практически полному выздоровлению. Остальные дети и после спленэктомии нуждаются в продолжении лечения.
• Иммунодепрессанты (цитостатики) для лечения тромбоцитопенической пурпуры у детей используют лишь при отсутствии эффекта от других видов терапии, так как эффективность их применения значительно меньше, чем спленэктомии. Применяют винкристин в дозе 1,5-2 мг/м2 поверхности тела внутрь, циклофосфамид в дозе 10 мг/кг – 5-10 инъекций, азатиоприн в дозе 2-3 мг/кг/сут в 2-3 приёма в течение 1-2 мес.
В последнее время для лечения тромбоцитопенической пурпуры применяют также даназол (синтетический препарат андрогенного действия), препараты интерферона (реаферон, интрон-А, роферон-А), анти-D-Ig (анти-D). Однако положительный эффект от их применения нестойкий, возможны побочные действия, что делает необходимым дальнейшее изучение механизма их действия и определения их места в комплексной терапии данного заболевания.
Для уменьшения выраженности геморрагического синдрома в период повышенной кровоточивости назначают внутривенно или внутрь аминокапроновую кислоту из расчёта 0,1 г/кг (противопоказана при гематурии). Препарат относится к ингибиторам фибринолиза, а также усиливает агрегацию тромбоцитов. Применяют также гемостатическое средство этамзилат в дозе 5 мг/кг/сут внутрь или внутривенно капельно. Препарат обладает также ангиопротекторным и проагрегантным действием. Для остановки носовых кровотечений используют тампоны с перекисью водорода, адреналином, аминокапроновой кислотой; гемостатическую губку, фибринную, желатиновую плёнки.
При лечении постгеморрагической анемии у детей с тромбоцитопенической пурпурой применяют средства, стимулирующие кроветворение, так как регенераторные способности кроветворной системы при этом заболевании не нарушаются. Переливание отмытых эритроцитов, подобранных индивидуально, проводят только при выраженной острой анемии.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
