Гип цнс синдром двигательных нарушений

Синдром двигательных нарушений (СДН) – расстройство двигательной сферы человека, обусловленное поражением головного мозга и нарушением работы ЦНС. Обычно поражает один или несколько отделов мозга: кора больших полушарий, подкорковые ядра, ствол. Форма мышечной патологии определяется объемом и областью поражения мозга. Недуг проявляется патологическим изменением тонуса мышц и разнообразными двигательными нарушениями.
Болезнь развивается у грудных детей 2-4 месяцев, перенесших травму или гипоксию мозга. Причинами синдрома двигательных нарушений у детей могут быть негативные факторы, оказывающие внутриутробное воздействие на плод и вызывающие перинатальное поражение центральной нервной системы. Судорожная активность мышц, их гипотония и слабость требуют срочного лечения.
СДН клинически проявляется уже в первые дни и недели жизни ребенка. У больных детей возникает гипо- или гипертонус мышц, снижается или повышается спонтанная двигательная активность, ослабляется двигательная функция конечностей, нарушается рефлекторная деятельность. Они отстают в физическом развитии от сверстников, не справляются с целенаправленными движениями и их координацией, имеют трудности со слухом, зрением и речью. Развитие мышечной ткани на разных конечностях происходит с разной интенсивностью.
Эти проблемы постепенно провоцируют нарушение психического развития и неполноценность интеллекта. Замедляется речевое и психоэмоциональное развитие. Дети с СДН начинают сидеть, ползать и ходить несколько позже своих ровесников. Некоторые из них даже в год не держат голову. Полное отсутствие произвольных движений гортанных мышц у детей приводит к нарушению глотательного рефлекса. Этот признак указывает на серьезную стадию патологии, которая требует срочного проведения терапевтических мероприятия, способных устранить столь опасную симптоматику.
Поскольку синдром не прогрессирует, его своевременное и правильное лечение дает впечатляющие результаты. Согласно МКБ-10 он имеет код G25 и относится к «Другим экстрапирамидным и двигательным нарушениям».
Этиология

Этиопатогенетические факторы, вызывающие перинатальное поражение ЦНС — ППЦНС и провоцирующие синдром:
- Родовая травма, полученная ребенком при появлении на свет в результате применения акушером-гинекологом физической силы с целью ускорения родоразрешения.
-
 Кислородное голодание (гипоксия) плода приводит к поражению клеток головного мозга, отвечающих за различные мышечные процессы.
Кислородное голодание (гипоксия) плода приводит к поражению клеток головного мозга, отвечающих за различные мышечные процессы. - Тяжелые и длительные роды с задержкой изгнания плода.
- Внутриутробные нейроинфекции, проникающие в плод через плаценту от больной матери.
- Скрытые инфекции матери – краснуха, токсоплазмоз.
- Заболевания, передающиеся половым путем у беременной женщины.
- Врожденные аномалии костей и суставов.
- Большая масса плода, тазовое предлежание, неправильное вставление головки.
- Отравления беременной женщины химическими веществами или пищевыми продуктами.
- Генетические причины – хромосомные нарушения.
- Физические причины — влияние электромагнитного поля или рентгеновского облучения на плод.
- Наркомания, алкоголизм и табакокурение у беременной женщины.
- Обвитие петель пуповины вокруг шеи и тела плода.
- Фетоплацентарная недостаточность.
- Гидроцефалия, обусловленная оттоком ликвора в мозге.
Точная причина в каждом конкретном случае не всегда ясна. Обычно синдром развивается при одновременном воздействии нескольких негативных факторов, причем один из них является ведущим, а остальные лишь усиливают эффект.
Симптоматика
Изменение нормальной структуры головного мозга проявляется различными расстройствами двигательной сферы. Это связано с нарушением передачи нервного импульса от структур головного мозга к скелетной мускулатуре и развитием патологического состояния в этих мышечных группах.

Клинические признаки синдрома двигательных нарушений у грудничка:
- Снижение мышечной силы, замедленные движения малыша.
- Гипотония мышц ведет к дистрофическим процессам и истончению конечностей.
- Ослабление или усиление сухожильных рефлексов.
- Параличи и парезы.
- Перенапряжение мышц, их спазм, судороги.
- Непроизвольные движения.
- Нарушение базовых рефлексов – хватания и сосания.
- Неспособность самостоятельно держать головку, поднимать и сгибать конечности, переворачиваться, сгибать пальчики.
- Монотонный крик и плач.
- Нарушение артикуляции.
- Бедная мимика больного, отсутствие улыбок.
- Запаздывание зрительных и слуховых реакций.
- Трудности при кормлении грудью.
- Судорожный синдром, синюшность кожи.
Грудные дети с СДН плохо спят, подолгу смотрят в одну точку, периодически судорожно вздрагивают. Повернуть головку и раздвинуть ножки им удается только с посторонней помощью. Одну руку больные плотно прижимают к телу. Второй рукой они двигают и берут погремушку. Полная расслабленность часто сменяется напряженностью тела. При наличии зрительных дисфункций малыш не дотягивается до нужной вещи с первой попытки.
Симптомы гипертонуса:
- тело малыша дугообразно изгибается,
- грудничок рано начинает держать головку, брать игрушки,
- больной ребенок прижимает к туловищу сжатые кулачки,
- голова повернута в одну сторону,
- малыш становится на носочки, а не на всю стопу.
Симптомы гипотонуса:
- больной младенец вялый,
- он мало двигает конечностями,
- не может удержать игрушку в руке,
- кричит слабо,
- ребенок запрокидывает голову назад и долго не может ее держать,
- не начинает вовремя ползать, сидеть и вставать,
- не держит равновесие в положении сидя, шатается из стороны в сторону.
Выделяют несколько форм патологии:
- с преимущественным поражением ножек — ребенок двигает ручками, «приволакивает» ножки, поздно начинает ходить;
- одностороннее поражение мышц всего туловища с нарушением функции глотания и речи, умственное отставание;
- расстройство двигательных функций из-за поражения обеих конечностей — невозможность ползать, стоять и ходить;
- полная неподвижность ребенка, олигофрения, нестабильность психики.
Если ребенку поставили диагноз «СДН», необходимо действовать, а не отчаиваться. Детский организм при оказании квалифицированной медицинской помощи может противостоять болезни. Бывает так, что неврологи ошибаются или ставят подобный диагноз, подстраховываясь, особенно, если симптомы малозаметны. В результате тщательного наблюдения за такими детьми диагноз снимается. Ребенок растет совершенно здоровым.
Стадии развития синдрома двигательных расстройств:
- Ранняя стадия проявляется нарушением мышечного тонуса. Груднички 3-4 месяцев с СДН часто не поворачивают головку, а малыши 5-6 месяцев не тянутся за игрушками или страдают от судорог.
- Вторая стадия проявляется более заметными признаками: больные 10 месяцев не держат головку, зато пытаются садиться, поворачиваться, ходить или стоять в неестественной позе. В это время происходит неравномерное развитие ребенка.
- Поздняя стадия синдрома возникает после 3 лет. Это необратимая стадия, характеризующаяся деформацией скелета, формированием контрактур суставов, проблемами со слухом, зрением и глотанием, нарушением речи и психофизического развития, судорогами.

этапы развития ребенка в норме
В патологический процесс вовлекаются внутренние органы, что проявляется нарушением выделения мочи и кала, дизартикуляцией, дискоординацией движений. Часто синдром сочетается с эпилепсией, нарушением умственного и психического развития. Больные дети плохо воспринимают информацию, испытывают трудности в процессе еды и дыхания. В дальнейшем больные дети имеют проблемы с обучением. Это связано с расстройством памяти и способности к концентрации внимания. Гиперактивные малыши страдают от неусидчивости, у них отсутствует интерес к занятиям.
Своевременное обращение к специалистам помогает избежать серьезных последствий. Позднее выявление синдрома усложняет ситуацию. Нормальные дети на первом-втором году жизни произносят отдельные звуки, целые слоги и простые слова, а малыши с СДН — лишь непонятное нытье. Тяжелое дыхание сопровождается неконтролируемым открытием рта, носовым оттенком голоса, произношением нечленораздельных звуков. Нарушение нормальной структуры нервной ткани ограничивает самостоятельность ребенка к свободному движению и лишь частично сохраняет способность к самообслуживанию.
Диагностика

Диагностикой и лечением синдрома занимаются специалисты в области неврологии и педиатрии, которые ставят свой диагноз на основании данных, полученных из истории беременности и родов мамы. Большое значение имеют результаты лабораторных анализов, УЗИ, томографии и энцефалографии.
- Перинатальный анамнез — внутриутробное инфицирование, тяжелые интоксикации организма, кислородное голодание мозга.
- Оценка новорожденного по шкале Апгар позволяет охарактеризовать жизнестойкость младенца при появлении на свет.
- Нейросонография – обследование новорожденного, предполагающее сканирование мозга ультразвуком.
- УЗИ с допплером — исследование мозгового кровотока через родничок.
- Электроэнцефалография – метод исследования электрической активности мозга, отводимой с поверхности кожи головы, с записью таких потенциалов.
- Электронейромиография проводится для оценки тонуса мышц.
- КТ или МРТ головного мозга позволяет обнаружить очаги поражения.
- Обследование у офтальмолога, ЛОРа, психиатра, травматолога-ортопеда.
Лечение
Ребенок с СДН должен наблюдаться у невролога и пройти комплексное лечение. В настоящее время существуют эффективные методики, позволяющие быстро устранить заболевание. Чем раньше синдром обнаружен, тем легче с ним бороться.

Комплекс лечебных мер, применяемых при СДН:
- Массаж – эффективное средство, позволяющее добиться отличных результатов. Перед сеансом ребенка согревают, а после него — закутывают в шерстяное одеяло. Массажист должен специализироваться именно на работе с новорожденными и грудными детьми. Через 10-15 сеансов состояние больного значительно улучшается.
- Лечебная физкультура восстанавливает двигательные функции и координацию движений.
- Остеопатия — воздействие на определенные точки тела.
- Рефлексотерапия показана детям с задержкой в созревании нервной системы и развитии.
- Гомеопатия активизирует мозговые процессы.
- Физиотерапия — миостимуляция при гипотонии мышц, парафинотерапия, гидромассаж, ванны, электрофорез, магнитотерапия.
- Диетотерапия — питание продуктами, содержащими витамин B.
- Бальнеотерапия, грязелечение, анималотерапия – общение с дельфинами и лошадьми.
- Педагогическая коррекция, специальный режим и логопедические методики.
- Использование вспомогательных устройств – ходунков, кресла, вертикализатора, велосипеда, тренажеров, пневмокостюмов.
- Санаторно – курортное лечение в Крыму и на черноморском побережье Краснодарского края.
Медикаментозное лечение заключается в применении антиконвульсантов и миорелаксантов; диуретиков; препаратов, снижающих внутричерепное давление; витаминов группы В; лекарств, улучшающих микроциркуляцию в мозговой ткани; антигипоксантов; препаратов, тонизирующих сосуды. Больным назначают «Церебролизин», «Кортексин», «Цераксон», «Актовегин», «Пирацетам», «Глицин», «Нейровитан», «Мидокалм», «АТФ», «Прозерин».
Оперативное вмешательство при гидроцефалии позволяет восстановить отток ликвора. Хирурги выполняют пластику сухожилий и мышц, удаляют контрактуры. С целью исправления нарушений в нервной ткани проводят нейрохирургические вмешательства.
СДН хорошо поддается лечению, если начать его правильно и вовремя. Прогноз патологии во многом зависит от наблюдательности родителей и профессионализма врачей. Если синдром не лечить, могут развиться серьезные последствия функциональной недостаточности ЦНС – церебральный паралич и эпилепсия, которые требуют более долгой и тяжелой терапии.
Видео: пример массажа для лечения СДН
Профилактика и прогноз
Профилактические мероприятия, позволяющие избежать развития синдрома:
- охрана материнства и детства;
- исключении вредных привычек у беременных женщин;
- заинтересованность ребенка познаванием окружающего мира с помощью красочных картинок и ярких игрушек;
- ходьба босиком, ЛФК, лечебный массаж, занятия на фитболе,
- частые пальчиковые игры, ходьба по рельефным поверхностям.
СДР — излечимая болезнь, с которой нужно бороться. Легкая форма патологии хорошо поддается адекватной терапии. Более тяжелые случаи требуют особого подхода. Если родители не заметят опасных симптомов и не обратятся вовремя к врачу, у ребенка возникнут сложности с ходьбой и обучением. Запущенные формы осложняются умственной отсталостью и эпилепсией. Любое промедление в лечении может превратить легкий случай в сложный процесс.
Источник
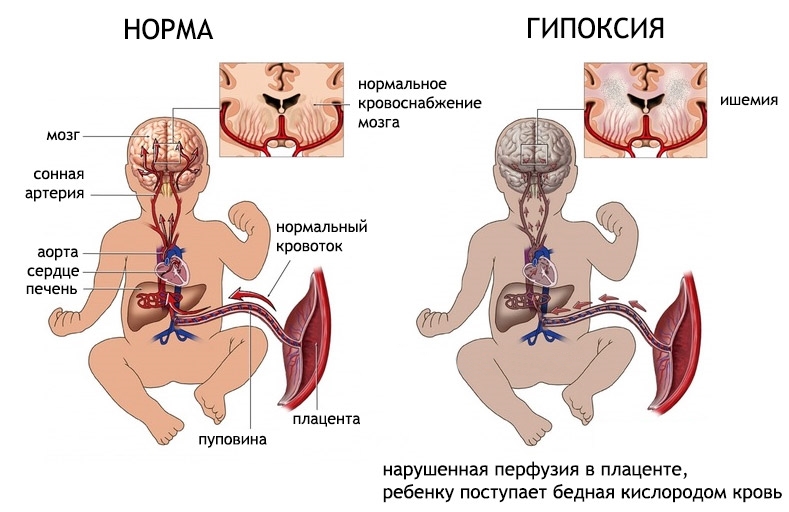
Гипоксия у новорожденных детей способна приводить к серьезным нарушениям в работе головного мозга. Эта проблема стоит достаточно остро, так как практически каждый 10 младенец страдает от гипоксии в той или иной степени. Гипоксически-ишемическое поражение ЦНС является самым распространенным осложнением, которое развивается на фоне кислородного голодания новорожденного. Часто оно диагностируется у детей, которые появились на свет раньше срока.
Эффективные методы борьбы с гипоксией новорожденных до настоящего времени просто отсутствуют, хотя ученые не перестают работать в данном направлении. Более того, против осложнений, которые вызывает гипоксия, наука вовсе оказывается бессильна. Ни один лекарственный препарат не способен восстановить погибшие клетки головного мозга. Хотя, по уверениям ученых, такие средства уже появились и находятся на стадии клинических испытаний.
Центральная нервная система болезненно реагирует на нехватку кислорода. Когда речь идет о новорожденном ребенке и о ребенке, находящемся в утробе матери, вопрос кислородного голодания встает еще острее. Головной мозг малыша находится на стадии развития, поэтому ему требуется постоянное и бесперебойное питание. Негативным образом отразиться на состоянии ЦНС ребенка могут любые патогенные влияния, которые испытала на себе беременная женщина, либо которые были получены во время родов. Нервная ткань будет повреждена, что в будущем проявится неврологическими нарушениями.

Степень гипоксии различается. Она может быть легкой и тяжелой, может длиться на протяжении нескольких минут или на протяжении нескольких дней и даже месяцев. Однако нарушения в работе головного мозга гипоксия спровоцирует обязательно.
Если при легком течении гипоксии эти нарушения не имеют ярко выраженной симптоматики и могут самостоятельно пройти через определенный промежуток времени, то при глубокой гипоксии изменения будут необратимыми. В этом случае головной мозг подвергается органическим поражениям, что может сделать ребенка инвалидом.
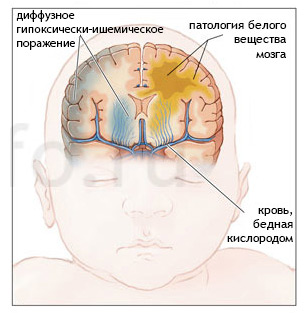
Гипоксия способна развиваться как во время внутриутробной жизни плода, так и во время родов, при условии, что они имеют патологическое течение. Кроме того, гипоксически-ишемические нарушения наблюдаются у детей, которые страдают от патологии органов дыхательной системы, при проблемах, связанных со свертываемостью крови, при резком снижении артериального давления и не только.
В медицинской терминологии используют два понятия. О гипоксически-ишемическом поражении ЦНС говорят в том случае, когда осложнения гипоксии имеют тяжелое течение. Также в данном контексте может быть применен термин гипоксически-ишемическая энцефалопатия. Его чаще всего употребляют, когда головной мозг поражен в легкой степени.
Хотя до настоящего момента времени не утихают споры по поводу того, может ли головной мозг восстанавливаться после перенесенной гипоксии, большинство врачей убеждены, что это возможно. Нервная система детей имеет на вооружении определенные механизмы, которые направлены на то, чтобы самостоятельно себя защищать. Более того, часть ученых настаивает, что головной мозг ребенка даже может регенерировать. Ведь не каждый новорожденный, который перенес глубокое кислородное голодание, становится инвалидом. Более того, далеко не у каждого из них в дальнейшем развиваются какие-либо неврологические нарушения.
Если гипоксия тяжелая, то в первую очередь будут повреждены самые незрелые зоны головного мозга, расположенные в его стволовой части, а также подкорковые узлы. Опасна не только острая, но и продолжительная гипоксия, которая может не сопровождаться выраженными симптомами. Такое кислородное голодание провоцирует диффузное поражение корковых структур мозга. При гипоксии, организм ребенка запускает определенный механизм, который перераспределяет кровоток таким образом, что большая его часть будет направлена именно на стволовую часть мозга. Поэтому при продолжительном кислородном голодании будет страдать преимущественно его серое вещество.
В связи с тем, что осложнения гипоксии могут быть фатальными, неврологи должны уделять самое пристальное внимание осмотру младенцев. Особенно это касается тех детей, которые перенесли гипоксию во время родов, независимо от степени ее тяжести. Следует исключить все адаптационные проявления организма (например, тремор) установить неврологический статус ребенка, обнаружить возможные нарушения в работе нервной системы. При выявлении гипоксических поражений за рубежом опираются на принцип стадийности патологии. В России применяют системный подход, ориентируясь на синдромы, которые могут указывать на развитие осложнений.
Содержание:
- Почему возникают поражения ЦНС, стадии их развития
- Симптомы гипоксически-ишемического поражения ЦНС
- Лечение
- Прогноз
Почему возникают поражения ЦНС, стадии их развития
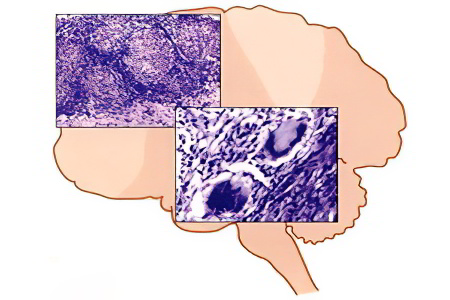
О перинатальном поражении ЦНС говорят в том случае, когда ребенок подвергся воздействию негативных факторов во время периода новорожденности, во время родов или во время нахождения в материнской утробе.
Причины, которые могут спровоцировать нарушения в функционировании нервной системы ребенка:
Нарушение кровотока в матке и плаценте. Тромбоз плаценты, задержка развития плода, кровотечение у беременной женщины.
Прием спиртных напитков во время беременности, курение и прохождение терапии некоторыми лекарственными средствами.
Сильные кровопотери во время родовой деятельности, обвитие пуповины вокруг шеи младенца. Гипотония или брадикардия у ребенка, родовая травма.
Пороки сердца, ДВС-синдром, патологии органов дыхательной системы, эпизоды остановки дыхания у младенца, появившегося на свет.
Нехватка кислорода в артериальной крови является фактором, который запускает нарушения обменных процессов в нервной ткани. В это же время начинают гибнуть отдельные нейроны, либо целые их группы. В таких условиях ткани головного мозга становятся максимально восприимчивыми к любым колебаниям артериального давления. Если в это время у ребенка развивается гипотония, то патологический процесс еще больше усугубляется.
Нарушения метаболических процессов в головном мозге провоцирует ацидоз его тканей, что влечет за собой отек мозга с повышением внутричерепного давления. Это вызывает массивную гибель клеток головного мозга.
Глубокая асфиксия сказывается на функционировании всех органов ребенка. Страдают почки, кишечник, печень. Гипоксия вызывает отмирание тканей этих органов.
Имеются различия в течение осложнений, вызванных кислородным голоданием у детей доношенных и у детей недоношенных. Так, если гипоксии подвергся ребенок, появившийся на свет в положенный срок, то поражена будет в большей степени кора головного мозга, его подкорковые структуры и ствол головного мозга. Если ребенок недоношенный, то у него, скорее всего, разовьется перивентрикулярная лейкомаляция, то есть участки некроза будут сконцентрированы в области боковых желудочков головного мозга.
Степень тяжести гипоксической энцефалопатии имеет прямую взаимосвязь с глубиной ишемического поражения головного мозга.
В связи с этим, различают:
Легкая или 1 степень тяжести. Неврологические нарушения преходящие, спустя 7 дней они будут полностью купированы.
Средняя или 2 степень тяжести. Гипоксически-ишемические нарушения сохраняются на протяжении более чем в одну неделю. При этом нервная система ребенка либо угнетена, либо гипервозбудима, наблюдаются судороги, внутричерепное давление повышено, но повышение не отличается стабильностью. Также появляются расстройства со стороны вегетативной нервной системы.
Тяжелая форма нарушений или 3 степень тяжести. В этом случае ребенок будет находиться либо в коме, либо в сопоре. У него наблюдаются судороги, имеется отек мозга, работа внутренних органов нарушена.
Симптомы гипоксически-ишемического поражения ЦНС
Если у ребенка поражена центральная нервная система, то врачи установят этот факт с первых минут его жизни. Симптомы напрямую зависит от того, какова степень тяжести состояния младенца.
1 степень
Если гипоксически-ишемическая энцефалопатия имеет легкое течение, то состояние ребенка будет стабильным. По шкале Апгар малыш получает 6-7 баллов. У него будет наблюдаться цианотичное окрашивание кожных покровов, мышечный тонус несколько снижен.
Со стороны нервной системы наблюдаются следующие симптомы:
Нервно-рефлекторная возбудимость повышена.
Сон нарушен, ребенок проявляет беспокойство.
Подбородок и конечности слегка подрагивают.
Ребенок часто срыгивает.
Возможно усиление, либо, напротив, снижение рефлексов.
Как правило, за последующие 7 дней после появления младенца на свет, все эти патологические симптомы будут купированы. Малыш становится спокойнее, начинает прибавлять в весе. Выраженные расстройства со стороны нервной системы отсутствуют.
2 степень
При второй степени гипоксического поражения головного мозга симптомы будут более интенсивными. Чаще всего младенцы со средней тяжестью течения гипоксически-ишемической энцефалопатии страдали от кислородного голодания еще находясь в утробе матери, а также подверглись неблагоприятным факторам во время родовой деятельности. По шкале Апгар такому ребенку выставляют отметку в 5 баллов, у него прослеживаются аритмии, выслушиваются глухие тона сердца.
Нарушения со стороны нервной системы следующие:
Рефлексы угнетены, это справедливо, в том числе, в отношении сосательного рефлекса.
Тонус мышц понижен, произвольные движения минимальны, либо отсутствуют вовсе.
Внутричерепное давление повышается.
Кожные покровы имеют синюшный окрас.
Наблюдаются вегетативные нарушения: возникают периодические остановки дыхания, пульс может ускоряться, часто диагностируется брадикардия. Кишечник сокращается слабо, терморегуляция нарушена.
Ребенок часто срыгивает, может страдать от запора или диареи, вес набирает медленно.
Чем выше внутричерепное давление ребенка, тем большее беспокойство он будет проявлять. Кожа имеет повышенную чувствительность, сон беспокоен. Подбородок и руки ребенка подрагивают, роднички выбухают. У малыша наблюдаются глазодвигательные расстройства, нистагм. Судороги также могут указывать на повышенное внутричерепное давление.
К 7 дню с момента появления ребенка на свет его состояние стабилизируется. Однако при этом он должен получать интенсивную терапию. Полностью к этому времени неврологическая симптоматика не проходит. Если патология прогрессирует, то усиливается угнетение мозговой активности, происходит падение мышечного тонуса. Ребенок может впасть в кому.
3 степень
Если у ребенка диагностируется 3 степень гипоксически-ишемических поражений, то у женщины всегда наблюдается тяжелый гестоз второй половины беременности. Она страдает от повышенного артериального давления, у нее наблюдаются нарушения в работе почек, выраженные отеки.
На свет младенец появляется уже с симптомами перенесенного кислородного голодания, Задержка развития явно прослеживается. Если роды протекали с осложнениями, то имеющиеся нарушения будут лишь усугубляться.
Ребенок страдает от выраженного нарушения кровообращения, может не дышать, тонус мышц и рефлекторная активность часто отсутствуют. Если реанимационные мероприятия не будут проведены в экстренном порядке, то ребенок погибает.
В первые же часы после его появления на свет, наблюдается угнетение работы головного мозга, развивается кома. Рефлексы и двигательная активность у младенца отсутствуют, зрачки расширены, реакция на свет нулевая.
Отек головного мозга проявляется судорогами, возможна остановка дыхания и сердечной деятельности. Давление в легочной артерии повышается, фильтрация мочи ухудшается, артериальное давление падает, ткани кишечника начинают отмирать, печень перестает функционировать, развивается ДВС-синдром.
Постасфиксический синдром – это следствие тяжелой гипоксии новорожденного. Ребенок практически обездвижен, не плачет, не реагирует на болевой раздражитель, на прикосновения, кожа бледная, температура тела понижена. Младенец с трудом совершает глотательные и сосательные движения, поэтому кормить его самостоятельно женщина не может. Без интенсивной терапии ребенок погибнет. Прогноз неблагоприятный, о стабильности состояния нельзя сделать заключение ранее 10 дня с момента его рождения.
Последующее нарастание неврологического дефицита характеризует все формы гипоксически-ишемических нарушений. Дело в том, что нейроны, которые были повреждены в результате гипоксии, продолжают погибать.
Возможные варианты течения патологии:
Состояние ребенка быстро улучшается. Прогноз благоприятный.
Неврологические нарушения проходят к моменту выписки младенца из родильного дома. Прогноз благоприятный.
Неврологические нарушения продолжают прогрессировать. Прогноз неблагоприятный.
В течение первого месяца жизни ребенок становится инвалидом.
Неблагоприятное течение со скрытым нарастанием неврологических нарушений, которые развиваются на протяжении первого полугода жизни ребенка.
Энцефалопатия новорожденных делится на 3 периода:
Острый период, который длится на протяжении первого месяца. В это время наблюдаются максимальные расстройства нервной деятельности. Они могут быть слабовыраженными, либо доходить до комы.
Период восстановления, который может продолжаться на протяжении года. В это время у ребенка может появиться судорожный синдром, гидроцефалия, повышается нервно-рефлекторная возбудимость, происходит отставание в физическом и умственном развитии.
Отдаленный период, когда проявляют себя последствия перенесенной гипоксии. Одни симптомы могут исчезать, а другие появляются, например, у ребенка может наблюдаться задержка речевого развития.
Лечение
Чтобы выставить диагноз гипоксически-ишемическая энцефалопатия, требуется выявить характерные симптомы у младенца, изучить историю ведения беременной женщины. Также в диагностике патологического состояния оказывают помощь инструментальные методики обследования, среди которых:
Нейросонография.
Эхокардиография.
Компьютерная томография и магнитно-резонансная томография головного мозга.
Коагулограмма крови.
Допплерографическое исследование сосудов головного мозга.
Сложность в лечении гипоксически-ишемических осложнений заключается в том, что ни один лекарственный препарат не позволяет добиться восстановления однажды пораженных нервных тканей. Однако нормализовать в той или иной степени работу головного мозга все-таки можно.
В зависимости от превалирования конкретной симптоматики и от тяжести гипоксии, будет различаться терапевтическая схема.
Если гипоксия имеет среднюю или легкую степень тяжести, то ребенку показан прием диуретиков, ноотропных препаратов, лекарственных средств для устранения судорог. При условии, что гипоксия имеет тяжелое течение, пациенту в экстренном порядке проводят интенсивную терапию.
Когда у ребенка присутствуют симптомы легкой гипоксически-ишемической энцефалопатии, но при этом отсутствуют судороги, то врач может ограничиться только наблюдением за пациентом. Иногда при такой клинической картине может быть показан прием Диазепама, но на короткий промежуток времени. Это лекарственное средство способно тормозить развитие ребенка, поэтому его назначают только по строгим показаниям.
Пантогам и Фенибут оказывают комплексный ноотропный и тормозящий эффект на нервную систему ребенка. Нитразепам назначают для нормализации сна ребенка. Также с этой целью может быть использован Экстракт валерианы, мелисса, пустырник, мята. Седативным эффектом обладает массаж и водолечение.
Если гипоксия имеет тяжелое течение, то ребенку назначают противосудорожные препараты, мочегонные средства (Фуросемид, Маннитол, Диакарб) и Магния сульфат.
Ребенка экстренно реанимируют, если у него наблюдается задержка дыхания или остановка сердца. Показано подключение пациента к аппарату ИВЛ, введение кардиотонических препаратов, проведение инфузионной терапии.
Диуретики назначают в качестве основного лекарственного средства при гипертензионно-гидроцефальном синдроме. Предпочтение отдают препарату под названием Диакарб. Его можно использовать для лечения детей любого возраста. К оперативному вмешательству прибегают в том случае, когда консервативная терапия не приносит желаемого эффекта. С этой целью проводят шунтирующие операции с выводом ликвора в полость брюшины или в перикардиальную полость.
Для снятия судорог и уменьшения возбудимости нервной системы назначают такие препараты, как: Диазепам, Фенобарбитал, Клоназепам, Фенитоин. Если ребенок новорожденный то предпочтение следует отдать барбитуратам, а именно Фенобарбиталу. Если ребенок грудной, то ему назначают Карбамазепин.
Для снятия повышенного тонуса с мышц, используют Баклофен или Мидокалм. Если мышечный тонус, напротив, понижен, то ребенку назначают Дибазол и Галантамин. Физиотерапия оказывает подспорье в лечении осложнений, вызванных гипоксией. Для этого ребенка направляют на курсовой массаж, с ним занимаются лечебной гимнастикой. Хорошим эффектом обладает рефлексотерапия и водные процедуры.
Если у ребенка наблюдаются трудности в речевом развитии, что становится очевидным к концу первого года жизни, то ему показан прием Ноотропила и Энцефабола, витаминов группы В. Обязательно малыш должен плотно взаимодействовать с логопедом и дефектологом.
Назначение большого количества лекарственных средств не всегда является верной тактикой лечения детей, перенесших гипоксию с последующей энцефалопатией. Часто без нужды ребенку прописывают Диакарб, ноотропные препараты, витамины, Актовегин. Однако если энцефалопатия имеет легкое течение, эти лекарственные средства не принесут пользы, так как организм сможет восстановиться самостоятельно. Более того, они имеют возрастные противопоказания, поэтому необоснованное их использование может даже нанести вред.
Прогноз
Восстановление ребенка возможно, при этом наступает полноценное выздоровление. Однако нельзя исключать, что малыш останется инвалидом, если гипоксия имела тяжелое течение. Также возможно развитие незначительной мозговой дисфункции с малосимптомным течением патологии.
Последствиями гипоксически-ишемической энцефалопатии является эпилепсия, ДЦП, гидроцефалия, олигофрения. Последнее нарушение отличается стойкостью во времени, вылечить олигофрению невозможно.
Если ребенок незначительно отстает в развитии на протяжении первого года жизни, но при этом получает адекватное лечение, скорее всего, он догонит своих сверстников в недалеком будущем, и ничем не будет отличаться от здоровых детей.
Автор статьи: Алексеева Мария Юрьевна | Терапевт
Образование:
С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Наши авторы
Источник
