Гиперемия код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
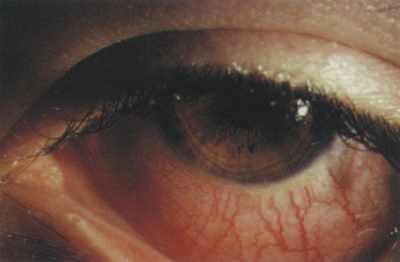
Название: Синдром красного глаза.

Внешний ид глаза при синдроме «красного глаза»
Описание
Синдром красного глаза. Это симптомокомплекс, который развивается при воспалительном поражении век, слезных протоков, конъюнктивы или роговой оболочки. Клинически заболевание проявляется гиперемией, повышенной слезоточивостью, отеком, болью, зрительной дисфункцией. Для установления причин развития проводится биомикроскопия, визометрия, периметрия, УЗИ, гониоскопия, тонометрия, офтальмоскопия. Консервативная терапия включает применение антибактериальных препаратов, НПВС, глюкокортикостероидов, антигистаминных средств, мидриатиков и антисептиков.
Дополнительные факты
Синдром красного глаза – распространенная патология в практической офтальмологии. Точные статистические данные об эпидемиологии болезни отсутствуют, что обусловлено большим количеством фоновых заболеваний, которые приводят к ее развитию. Установлено, что более 75% населения имели симптоматику данной патологии физиологического или патологического генеза. При поражении переднего отдела глазного яблока этот показатель достигает 95-98%. Болезнь может развиваться в любом возрасте. Мужчины и женщины страдают с одинаковой частотой. Патология распространена повсеместно.
Причины
Данную офтальмопатологию рассматривают как симптомокомплекс, характеризующий течение патологического процесса в области переднего сегмента глаз. Факторы риска развития болезни – длительное использование контактных линз, аутоиммунные и метаболические расстройства, артериальная гипертензия, отягощенный аллергологический анамнез. В число основных причин развития входят:
• Воспаление структур глазного яблока. Синдром красного глаза – распространённое проявление блефарита, абсцесса века, дакриоаденита, дакриоцистита, конъюнктивита, кератита.
• Воздействие химических веществ. Инъекция сосудов конъюнктивальной оболочки – частая реакция на декоративную косметику, средства по уходу за глазами, повышение содержания хлора в воде, химические реагенты.
• Попадание инородного тела в глазничную полость. Патология возникает при раздражении конъюнктивы посторонними телами – частицами пыли, косметическими средствами или дымом.
• Зрительное переутомление. Перенапряжение глазных мышц приводит к нарушению кровоснабжения и возникновению гиперемии. Это физиологическое явление, которое проходит самостоятельно.
• Аллергические реакции. Развитие клинических проявлений провоцирует аллергия на пыльцу, шерсть домашних животных, цветение растений.
• Инфекционные заболевания глаз. Инъекция сосудов конъюнктивы – характерный симптом токсоплазмоза, сифилиса, хламидиоза.
• Заболевания крови. Клинические проявления могут свидетельствовать о гемофилии, тромбоцитопенической пурпуре, идиопатической тромбоцитопении, болезни Виллебранда, синдроме дессименированного внутрисосудистого свертывания крови (ДВС).
• Синдром сухого глаза. Развитие патологии обусловлено нарушением процесса слезообразования, что лежит в основе ксерофтальмии.
Патогенез
Ключевое значение в механизме возникновения синдрома красного глаза отводят повышению проницаемости сосудистой стенки. К этому приводит выброс в кровеносное русло вазоактивных веществ: гистамина, брадикинина, интерлейкинов 1, 2, 6, 8, тромбоксана А2. Реже гиперемия является следствием аномалии развития сосудов, проявляющейся истончением стенки или изменением реологических свойств крови. В результате на поверхности глазного яблока четко визуализируется сосудистая сеть. При нарушении целостности стенок капилляров развивается кровотечение с формированием обширных зон кровоизлияния.
Симптомы
Первое проявление патологии – гиперемия конъюнктивальной поверхности, к которой позже присоединяются небольшие участки кровоизлияния, располагающееся по периферии лимба. Начало обычно стремительное, продромальные явления присутствуют только при инфекционном генезе болезни. При односторонней форме может наблюдаться сужение зрачка на стороне поражения. Пациенты предъявляют жалобы на появление «мушек» или «плавающих помутнений» перед глазами. Возникает ощущение «песка в глазах», развитие которого обусловлено расширением сосудов конъюнктивы. Интенсивность болевого синдрома варьируется от чувства легкого дискомфорта до выраженной боли, сопровождающейся невозможностью разомкнуть веки, иррадиацией в надбровные дуги, височную область.
Больные отмечают появление зуда, отечности, повышенного слезотечения. Характерный признак болезни – фотофобия. При осложненном течении из медиального уголка глаза интенсивно выделяются белесоватые, желтые или зелёные массы. Зрительная дисфункция проявляется появлением «тумана» или «пелены» перед глазами, снижением остроты зрения. Возникает выраженный косметический дефект. Рецидивирующее течение синдрома у детей нарушает процесс социальной адаптации. При аллергическом генезе симптоматика нарастает в момент воздействия аллергенов, отмечается осенне-весенняя сезонность.
Ассоциированные симптомы: Боль в глазу.
Возможные осложнения
При низкой эффективности лечебных мероприятий со стороны роговой оболочки могут наблюдаться такие осложнения как бактериальный кератит, дегенеративно-дистрофические изменения или помутнение. Острое течение воспалительных процессов конъюнктивы, слезных протоков, век или роговицы часто сменяется хроническим. Дакриоцистит нередко осложняется флегмоной слезного мешка. При длительном течении иридоциклита возможно заращение зрачкового отверстия, что ведет к нарушению циркуляции внутриглазной жидкости и развитию вторичной глаукомы. Острота зрения снижается из-за помутнения оптических сред, спазма аккомодации. Наиболее редкие осложнения патологии – орбитальный целлюлит, образование соединительнотканных шварт. Чаще отмечается развитие воспалительного процесса с возникновением пан- и эндофтальмита.
Диагностика
Для постановки диагноза проводится визуальный осмотр, применяется специальный комплекс офтальмологических обследований. Невооружённым глазом выявляется гиперемия передней поверхности глаз. Основные методы диагностики включают:
• Биомикроскопию глаза. Методика дает возможность визуализировать расширение сосудистой сети конъюнктивы, зоны кровоизлияния, помутнение хрусталика.
• Визометрию. Определяется снижение остроты зрения. При подозрении на спазм аккомодационного аппарата рекомендуют дополнительное проведение пробы с мидриатиками.
• Периметрию. Вспомогательный метод, позволяющий выявить концентрическое сужение поля зрения.
• УЗИ глаза. Ультразвуковое исследование применяется для визуализации органических изменений (инородное тело), которые могут приводить к развитию патологии. Методика также используется для обнаружения объективных признаков осложнений (помутнение хрусталика, передние и задние синехии).
• Офтальмоскопию. Осмотр глазного дна проводится с целью изучения состояния диска зрительного нерва и сетчатки для оценки обратимости зрительной дисфункции.
• Гониоскопию. Может определяться незначительное количество мутной жидкости в передней камере.
• Тонометрию. Внутриглазное давление повышается вторично у лиц с поражением увеального тракта в анамнезе.
Лечение
Ведущую роль в лечении патологии занимает этиотропная терапия, проводимая для устранения клинических проявлений основного заболевания. Хирургические вмешательства эффективны при травматических повреждениях глазного яблока и дакриоцистите (дакриоцисториностомия). В раннем детском возрасте рекомендовано зондирование слезно-носового канала. Консервативная терапия базируется на применении:
• Антибактериальных препаратов. Назначению курса антибиотикотерапии должно предшествовать изучение чувствительности возбудителя к применяемому средству (антибиотикограмма). Показаны частые инстилляции препаратов (не менее 6-8 раз в сутки). При тяжелом течении используют системную антибактериальную терапию.
• Нестероидных противовоспалительных средств (НПВС). Применяются с целью купировать признаки воспаления, уменьшить проявления отека и болевого синдрома.
• Глюкокортикостероидов. Инстилляции гормональных препаратов назначаются при неэффективности НПВС. При идиопатическом варианте заболевания глюкокортикостероиды строго противопоказаны.
• Мидриатиков. Используются у пациентов с иридоциклитом для расширения зрачка и нормализации внутриглазной гидродинамики. Доказана целесообразность применения этой группы пр епаратов для профилактики сращения зрачкового отверстия.
• Антигистаминных средств. Назначаются при аллергической природе заболевания в форме капель. При системных проявлениях аллергии показан пероральный прием или внутримышечное введение.
• Антисептических растворов. Растворы антисептиков используются для промывания конъюнктивальной полости с целью удаления патологических масс.
• Витаминотерапии. Витамины группы А, С и Р применяются дополнительно к основному лечению.
Прогноз
Прогноз для жизни и трудоспособности благоприятный. Специфические превентивные меры не разработаны.
Профилактика
Неспецифическая профилактика сводится к соблюдению правил гигиены глаз, предупреждению контакта пыли и токсических веществ с конъюнктивой. Пациентам с отягощённым офтальмологическим анамнезом следует два раза в год проходить обследование у офтальмолога с обязательным проведением биомикроскопии глаз. При работе на производстве рекомендовано использовать средства индивидуальной защиты (очки, маски). С профилактической целью назначаются инстилляции увлажняющих средств, препаратов искусственной слезы.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Офтальморозацеа.
Офтальморозацеа
Описание
Офтальморозацеа. Это кожное заболевание, преимущественно локализующееся в области лица и представляющее собой эритему с переходом на глаза. В патогенезе офтальморозацеа ведущую роль играет развитие воспалительной реакции на коже лица. Клинические проявления характеризуются поражением век, роговицы или конъюнктивы. Диагностика офтальморозацеа предусматривает проведение визометрии, тонометрии, компьютерной периметрии, биомикроскопии. Дополнительно выполняются тесты Ширмера и Норма, окрашивание флюоресцеином, взятие соскоба с век. Лечение – антибактериальные, противовоспалительные и увлажняющие средства. Прогноз чаще благоприятный.
Дополнительные факты
Офтальморозацеа (от лат. Rosaceus – розовый) – хроническое воспалительное заболевание кожи, характеризующееся покраснением и высыпаниями на лице с поражением глаз. Розацеа впервые было описано в XIV веке во Франции, а сам термин ввел доктор Бэйтмен в 1812 году. Поражение глаз отмечается в 30% случаев. Чаще офтальморозацеа встречается у людей со светлой кожей, чувствительной к солнечному свету. Мужчины и женщины болеют с одинаковой частотой. Самая высокая заболеваемость розацеа отмечается в США и странах Европы. Клинические проявления офтальморозацеа возникают в возрасте 35 лет и старше. У женщин дебют патологии обычно отмечается после 40 лет, у мужчин – после 45 лет. Поражение обычно двухстороннее.
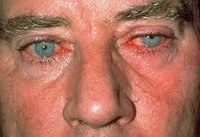
Офтальморозацеа
Причины
К этиологическим факторам возникновения офтальморозацеа в клинической офтальмологии относят курение, употребление алкоголя, посещение солярия, перепады температур и заболевания ЖКТ. Установлено, что воздействие ультрафиолета стимулирует ангиогенез (повышается экспрессия фактора роста эндотелия сосудов и маркеров эндотелия лимфатических сосудов) и увеличивает выработку химически активных частиц кислорода, что приводит к повышенной регуляции матриксных металлопротеиназ. Это является причиной повреждения сосудов кожи и межклеточного вещества дермы и становится пусковым механизмом в развитии розацеа.
Усиленная трансэпидермальная потеря воды на фоне частных перепадов температур (слишком холодно или слишком жарко) активирует ряд эпидермальных протеаз, в том числе – сериновую протеазу калликреин-5, которая запускает реакцию развития розацеа. Курение и употребление алкоголя способствуют поражению капилляров кожи, нарушается их тонус, происходит стойкое расширение сосудов, возникает стаз крови. В некоторых исследованиях в качестве фактора риска развития розацеа выделяют патологию ЖКТ, поскольку обнаружена взаимосвязь между нарушением продукции вазоактивных пептидов ЖКТ и тяжестью клинических проявлений заболевания.
Ведущую роль в патогенезе офтальморозацеа играет воспалительный процесс в коже лица. Под воздействием различных этиологических факторов активируются трансмембранные рецепторы кератиноцитов TLR2 (Толл-подобные рецепторы). Данные клетки начинают активно синтезировать воспалительные протеазы (металлопротеиназы, калликреинкиназы) и антимикробные пептиды (основной – кателицидин LL-37). Затем происходит повышение выработки хемокинов клетками эпидермы и хемотаксис иммунных клеток в воспалительный очаг. В результате при офтальморозацеа поражается межклеточное вещество кожи, отмечается усиленное образование новых сосудов в коже лица, формируется стойкая эритема. Кроме того, нарушается венозный отток в лицевой вене, возникает венозный стаз, что приводит к развитию патологического процесса в области глаза.
Симптомы
Клинические проявления офтальморозацеа зависят от характера и тяжести поражения органа зрения. На ранних этапах заболевание проявляется жалобами на раздражение глаз, жжение, резь, гиперемию и снижение остроты зрения. При воспалении век врач-офтальмолог может обнаружить телеангиэктазии краев, хронический блефарит и рецидивирующие халязионы. На конъюнктиве возникает гиперемия (обычно – бульбарной части).
Ассоциированные симптомы: Боль в глазу.
Диагностика
В процессе диагностики офтальморозацеа врач-офтальмолог применяет стандартные методы обследования: визуальный осмотр, визометрию, тонометрию, рефрактометрию, компьютерную периметрию, биомикроскопию с помощью щелевой лампы. Из дополнительных методов используют тест Ширмера и пробу Норна (при сухом кератоконъюнктивите определяется скорость образования слезы и скорость испарения слёзной жидкости). Для визуализации воспалительных изменений на роговице проводят окрашивание флюоресцеином с последующим осмотром на щелевой лампе. Оптическая когерентная томография переднего отрезка глаза позволяет выявить участки истончения в эпителии роговицы.
Лечение
Лечение офтальморозацеа консервативное, проводится совместно с врачом-дерматологом, осуществляющим терапию основного заболевания. В зависимости от тяжести офтальмологических проявлений назначается комплексная терапия, которая включает в себя антибактериальные, противовоспалительные, увлажняющие капли и мази. В ряде случаев применяют физиопроцедуры (при халязионах) и массаж век (при блефаритах). Лечение обычно длительное (иногда – до полугода). При нагноении халязиона требуется хирургическое вмешательство – вскрытие гнойника и промывание раны с последующими перевязками. При соблюдении рекомендаций врача-офтальмолога прогноз благоприятный.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
