Гнойный пансинусит код по мкб


Пансинусит – это воспалительный процесс инфекционного характера, поражающий слизистую оболочку всех околоносовых пазух. К основным симптомам относятся лихорадка, боль в проекции придаточных пазух, затруднённое носовое дыхание, снижение обоняния, отделяемое из носа различного характера. Диагноз ставится с учётом данных риноскопии, пункции, ультразвукового исследования, КТ, МРТ параназальных синусов, а также бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, промывания синусов) или с помощью эндоскопических операций.
Общие сведения
Пансинусит – это воспаление всех придаточных пазух носа: клиновидной (сфеноидит), верхнечелюстных (гайморит), лобных (фронтит), лабиринта решётчатой кости (этмоидит). Для пансинусита типична сезонность: большая часть людей заболевает в период осенне-зимних простуд и весеннего цветения. Острая форма воспаления околоносовых синусов выявляется в 2-4 раза чаще хронической. У детей синуситы сопровождают большинство патологий дыхательных путей. Основную группу больных составляют лица в возрасте от 4 до 35 лет. У лиц мужского пола пансинусит диагностируется незначительно чаще, чем у женщин – 53% от общего числа случаев.
Пансинусит
Причины пансинусита
Ключевую роль в развитии острого воспаления придаточных синусов играет ОРВИ, вызванная респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами. При хроническом течении болезни в качестве возбудителя чаще выступают бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличивается количество атипичных возбудителей, к которым относят различные грибки, микоплазму и хламидии. На формирование пансинусита оказывают влияние следующие факторы:
- Аномалии полости носа и синусов. Нарушение нормального оттока содержимого из полости пазух – ведущий этиологический фактор в формировании пансинусита. Это состояние наблюдается при дефектах костных стенок синусов, обуславливающих их сообщение между собой, наличии дополнительных перегородок в пазухах, сужении носовых ходов, слишком узких или широких синусах.
- Травматические воздействия. Повреждения средней и верхней трети черепа сопровождаются разрушением костных структур синусов, носовой перегородки, в результате чего развивается обтурация выводных протоков. Внедрение в синус инородных тел сопровождается формированием аналогичного состояния.
- Злокачественные или доброкачественные образования. Полипы, объёмные опухоли или кисты могут полностью или частично закрывать выходные отверстия, нарушая процесс естественного дренирования. Это приводит к задержке и инфицированию содержимого пазух.
- Хронические заболевания ЛОР-органов. Инфицированию способствуют частые риниты, наружные, внутренние, средние отиты, тонзиллиты. У детей большое значение имеет разрастание нёбных миндалин с последующим их воспалением (аденоидит).
Пансинусит чаще возникает на фоне снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией длительной антибактериальной терапией, сахарным диабетом. Реже воспаление пазух встречается при гемобластозах, онкологических патологиях, дыхательной недостаточности.

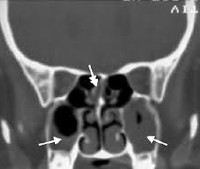
КТ ППН. Полипозный пансинусит. Отек слизистой оболочки верхнечелюстных пазух (красная стрелка), полиповидные образования в в/челюстных пазухах (синяя стрелка), выраженное снижение пневматизации полости носа (зеленая стрелка).
Патогенез
Полость носа с помощью узких ходов соединяется с семью околоносовыми синусами: парными верхнечелюстными, лобными и решётчатыми, одной клиновидной. Таким образом происходит регулярное очищение пазух от секрета желёз и микроорганизмов. Пусковым моментом в развитии пансинусита обычно служит вирусная инфекция верхних дыхательных путей. Воспалительный процесс провоцирует формирование отёка за счёт гиперсекреторной деятельности желёз и транссудации плазмы.
Очищение носовой полости путём высмаркивания способствует созданию давления около 65-85 мм рт. ст., в результате чего инфицированное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, формирует подушкообразное выбухание, которое заполняет весь просвет, создаёт блокаду для естественного оттока. Благодаря отёку, нарушенному дренированию и избыточной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Классификация
С учётом характера воспалительного процесса и формирующихся в пазухах изменений в клинической отоларингологии выделяют несколько видов заболевания. Различают экссудативную и продуктивную (пролиферативную) форму, каждая из которых имеет свои разновидности. Для экссудативного пансинусита характерно образование секрета различного характера внутри синуса. Разновидности экссудативной формы заболевания:
- Серозная. Отделяемое водянистое, бесцветное, содержит белок, лейкоциты, лимфоциты и эпителиальные клетки. Прогноз такого воспаления благоприятный: наблюдается быстрое рассасывание экссудата, восстановление повреждённых тканей.
- Катаральная. Характеризуется скоплением слизистого экссудата с преобладанием слущенных клеток эпителия и эозинофилов (при наличии аллергического компонента). Острая форма такого воспаления заканчивается полным восстановлением, а при хронической наблюдается атрофия слизистой.
- Гнойная. Гной состоит из дегенеративно измененных лейкоцитов, альбуминов, гликолитических и протеолитических ферментов, лецитинов, жиров. Процесс восстановления после этой формы болезни протекает медленнее, может осложняться присоединением вторичной инфекции.
Продуктивная форма воспалительного процесса протекает с менее выраженной симптоматикой. Для неё характерна гиперплазия слизистой оболочки. Пролиферативный пансинусит подразделяют на:
- Пристеночно-гиперпластический. Эта форма заболевания сопровождается утолщением слизистой оболочки в области стенок пазухи. Вследствие этого уменьшается объём синуса, что усугубляет тяжесть воспалительного процесса.
- Полипозный. Для такого пансинусита характерно разрастание тканей над слизистой оболочкой синуса. Полипы могут иметь тонкую ножку или широкое основание, посредством которого прикрепляются к стенкам.

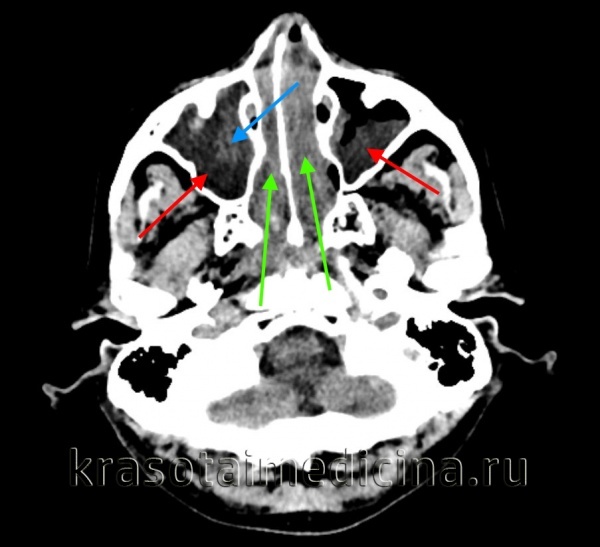
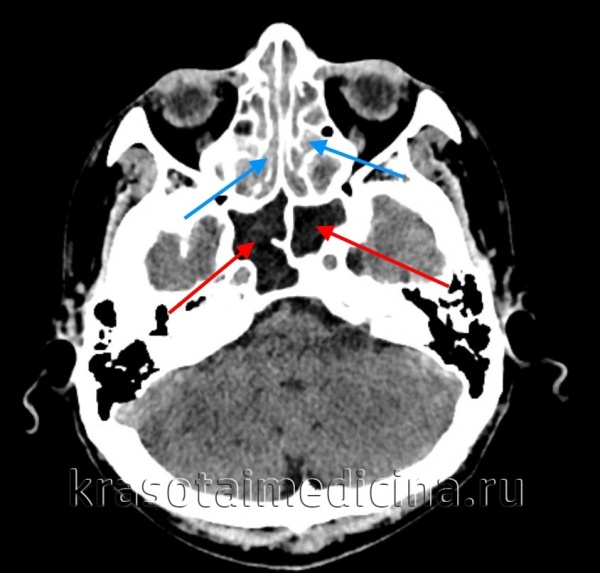
КТ ППН. Этот же пациент. Диффузное снижение пневматизации ячеек решетчатого лабиринта (синяя стрелка), гиподенсный отек слизистой оболочки сфеноидальных пазух (красная стрелка).
Симптомы пансинусита
При остром воспалительном процессе клинические проявления выражены крайне ярко и продолжаются до трех недель. Для хронической формы заболевания типично чередование обострений и ремиссий: основные признаки сохраняются в течение нескольких месяцев. Пансинусит сопровождается выраженной интоксикацией: повышается температура до фебрильных значений, появляются ознобы, потливость (в особенности в ночное время). При длительном течении патологии нарастают неврологические расстройства: парестезии, генерализованная слабость, бессонница.
Боль преимущественно локализуется в области переносицы, надбровной зоны, орбит, затылка, центральной части головы, может иррадиировать в зубы и нижнюю челюсть. При пальпации неприятные ощущения усиливаются, в проекции синусов наблюдается отёк мягких тканей. Головные боли – самый первый признак острого пансинусита. Их возникновение связано с распространением воспалительного процесса на оболочки головного мозга. Головная боль имеет распространённый характер без чёткой локализации, усиливается при резких движениях головой и физических нагрузках.
Затруднения при носовом дыхании могут быть временными или постоянными. Из-за обструкции выводных отверстий синуса и отёчности слизистой оболочки нарушается прохождение воздуха по верхним дыхательным путям. Компенсация этой проблемы осуществляется за счёт дыхания через рот, может проявляться в форме смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделяемое из полости носа в первые несколько дней имеет катаральный или серозный характер. Такие выделения бесцветны, выделяются из носа в небольшом количестве. По мере прогрессирования патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зелёно-жёлтый цвет, более густые, отходят при сморкании или стекают по задней стенке глотки.
Осложнения
Осложнения пансинусита связаны с распространением инфекционного процесса на ближайшие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита наблюдается снижение зрения (связано с поражением зрительного перекрёста), ухудшение обоняния. Самыми опасным осложнением является воспаление мозговых оболочек – менингит, который без должного лечения приводят к инвалидности или смерти. Если инфекция распространяется контактным путём со стороны лобной пазухи, может сформироваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита выставляется на основании анализа жалоб, данных физикального обследования, проводимого врачом-отоларингологом, комплекса лабораторных и инструментальных исследований. При опросе пациента выясняются первичные клинические проявления болезни, динамика их прогрессирования, наличие сопутствующих патологий ЛОР-органов, дыхательной системы. Для подтверждения диагноза используются:
- Физикальное обследование. При ощупывании и перкуссии переносицы, надбровных дуг, затылочной и теменной области пациент испытывает выраженные неприятные ощущения. Попытка наклона головы вниз провоцирует усиление боли. Пальпаторно обнаруживается отёчность в проекции пазух.
- Передняя и задняя риноскопия. Воспаление синусов сопровождается выраженной гиперемией и отёчностью слизистой оболочки. При экссудативном пансинусите выявляется прозрачное или жёлто-зелёное содержимое, а при продуктивном ‒ обнаруживаются полипы и гипертрофия слизистой.
- Диагностическая пункция. После проведения аспирации содержимое пазухи отправляется на микроскопическое или бактериологическое исследование. Это позволяет определить характер возбудителя и подобрать этиотропную терапию.
- Инструментальные исследования. Рентгенография, ультразвуковое исследование, КТ околоносовых пазух помогают определить наличие патологического экссудата, его уровень. Для обнаружения осложнений гнойного характера и поражения мозга используется МРТ.
В общем анализе крови при пансинусите наблюдается картина острого воспалительного процесса: увеличение СОЭ более 10 мм/час, повышение лимфоцитов, эозинофильных клеток (если имеется аллергический компонент). При вирусной природе патологии происходит сдвиг в лейкоцитарной формуле влево, а при бактериальной – вправо. Дифференцировать пансинусит необходимо с ринитом, инородными телами полости носа, злокачественными новообразованиями пазух и черепных ямок.

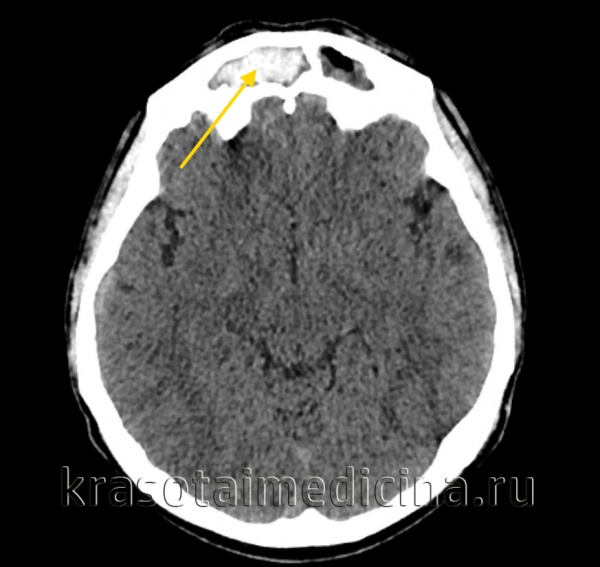
КТ ППН. Этот же пациент. Диффузное снижение пневматизации обеих лобных пазух, справа с гиперденсными включениями (желтая стрелка).
Лечение пансинусита
Лёгкие формы можно лечить дома при регулярном посещении врача, в то время как среднетяжёлые и тяжёлые требуют госпитализации в отделение отоларингологии. Пациенту назначается палатный или общий режим с ограничением нагрузок, а также диета с высоким количеством белков, витаминов, минеральных комплексов. План лечения включает в себя:
- Этиотропные препараты. Если заболевание имеет бактериальную природу, назначают антибиотики широкого спектра (цефалоспорины, защищённые пенициллины, аминогликозиды) на срок до 14 дней. При вирусной инфекции используют интерфероны, синтетические нуклеозиды, а при грибковой этиологии болезни применяют фунгицидные средства.
- Симптоматическая терапия. Для облегчения общего состояния и профилактики побочных эффектов этиотропного лечения используют симптоматические препараты. К ним относят нестероидные противовоспалительные средства, антигистаминные, глюкокортикоиды. Для нормализации микрофлоры назначают пробиотики, пребиотики.
- Физиотерапевтические процедуры. Для улучшения дренирования пазух широко применяют УВЧ, лампу-соллюкс, микроволновую терапию. С целью общего укрепления организма назначают лечебную гимнастику, ультрафиолетовое облучение.
- Неинвазивное дренирование. Промывание синусов через соустье, санация околоносовых пазух ЯМИК-катетером не требуют обезболивания. В основе этих способов лечения лежит разность давления, обеспечивающая эвакуацию жидкости из синусов.
- Инвазивное дренирование пазух. Чаще всего проводят пункцию околоносовых пазух, а также трепанопункцию лобной пазухи. Методики позволяют удалить из синусов скопление патологического экссудата, осуществить промывание. Для этого используют физиологический раствор и антибиотики.
- Хирургическое лечение. Оперативное вмешательство показано при хронических и пролиферативных формах полисинусита, когда нет возможности консервативным путём восстановить проходимость отверстий пазух. С помощью эндоскопического оборудования расширяется соустье синуса, опорожняется его полость. При необходимости удаляется часть носовой перегородки или иссекаются полипы.
Прогноз и профилактика
При своевременно начатой терапии пансинусита прогноз для здоровья и жизни пациента благоприятный. При отсроченном вмешательстве существует риск развития гнойных осложнений, полной утраты обоняния. Профилактика развития болезни включает терапию хронических заболеваний ЛОР-органов и коррекцию аномалий развития, предотвращение травматических воздействий на область лица. Необходимо также укреплять иммунитет путём регулярных физических нагрузок и здорового питания.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Пансинусит.
Пансинусит
Описание
Это воспалительный процесс инфекционного характера, который поражает слизистую оболочку всех околоносовых пазух. Основные симптомы включают лихорадку, боль в проекции околоносовых пазух, затруднение носового дыхания, снижение запаха, выделения из носа другой природы. Диагноз ставится с учетом данных риноскопии, пункции, УЗИ, компьютерной томографии, магнитного резонанса околоносовых пазух и бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, мытье груди) или с использованием эндоскопической хирургии.
Дополнительные факты
Пансинусит – это воспаление всех синусов: клиновидный (сфеноидит), челюсть (синусит), лобный (лобный синус), этмоидальный лабиринт. Сезонность характерна для пансинусита: большинство людей заболевают в холодное время года, осенью, зимой и весной. Острая форма воспаления околоносовых пазух выявляется в 2-4 раза чаще, чем хроническая. У детей синусит сопровождает большинство патологий дыхательных путей. Основную группу пациентов составляют люди в возрасте от 4 до 35 лет. У мужчин пансинусит диагностируется несколько чаще, чем у женщин – 53% от общего числа случаев.
Пансинусит
Причины
ОРВИ, вызванные респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами, играют ключевую роль в развитии острого воспаления околоносовых пазух. Во время хронического течения заболевания возбудителями чаще являются бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличилось количество атипичных возбудителей, в том числе различных грибов, микоплазм и хламидий. На формирование пансинусита влияют следующие факторы:
• Аномалии полости носа и пазухи. Нарушение нормального оттока содержимого полости пазухи является основным этиологическим фактором формирования пансинусита. Это состояние наблюдается при дефектах костных стенок пазух, заставляющих их общаться друг с другом, наличии дополнительных перегородок в пазухах, сужении носовых ходов, слишком узких или широких пазухах.
• Травматические эффекты. Повреждение средней и верхней трети черепа сопровождается разрушением костных структур носовых пазух, перегородки носа, в результате чего развивается обструкция выводных протоков. Введение инородных тел в грудь сопровождается образованием аналогичного состояния.
• Злокачественные или доброкачественные образования. Полипы, объемные опухоли или кисты могут блокировать все или часть выпускных отверстий, нарушая естественный процесс дренажа. Это приводит к задержке и заражению содержимого пазухи.
• Хронические заболевания ЛОР-органов. Частый, внешний, внутренний ринит, средний отит и тонзиллит способствуют инфекции. У детей большое значение имеет рост небных миндалин с последующим их воспалением (аденоидитом).
Пансинусит обычно возникает в контексте снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией при длительной антибиотикотерапии, сахарным диабетом. Реже воспаление пазухи встречается в гемобластах, онкологических патологиях и дыхательной недостаточности.
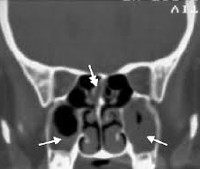
КТ ППН. Полипозный пансинусит. Отек слизистой оболочки верхнечелюстных пазух (красная стрелка), полиповидные образования в верхнечелюстных пазухах (синяя стрелка), выраженное снижение пневматизации полости носа (зеленая стрелка).
Патогенез
Узкая полость носа соединена с семью околоносовыми пазухами: верхнечелюстной, лобной и этмоидальной парами, клиновидной. Таким образом, происходит регулярная очистка пазух от выделений желез и микроорганизмов. Отправной точкой для развития пансинусита обычно является вирусная инфекция верхних дыхательных путей. Воспалительный процесс вызывает образование отеков из-за гиперсекреторной активности желез и экстравазации плазмы.
Очистка полости носа продувкой способствует повышению давления примерно от 65 до 85 мм Ст. , После чего зараженное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, образует выпуклую выпуклость, которая заполняет весь свет, создает закупорку для естественного кровотока. Из-за отека, нарушения дренажа и чрезмерной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Пансинусит
Классификация
Учитывая характер воспалительного процесса и изменения синусовых изменений в клинической отоларингологии, выделяют несколько типов заболеваний. Существуют экссудативные и продуктивные (пролиферативные) формы, каждая со своими разновидностями. Экссудативный пансинусит характеризуется образованием секрета иной природы внутри пазухи. Разновидности экссудативной формы заболевания: Съемный водный, бесцветный, содержит белки, лейкоциты, лимфоциты и эпителиальные клетки. Прогноз для такого воспаления благоприятный: происходит быстрое всасывание экссудата, восстановление поврежденных тканей. Характеризуется накоплением слизистого экссудата с преобладанием дескваматированных эпителиальных клеток и эозинофилов (при наличии аллергического компонента). Острая форма такого воспаления заканчивается полным выздоровлением и наблюдается хроническая атрофия слизистой оболочки. Гной состоит из дегенеративно измененных лейкоцитов, альбумина, гликолитических и протеолитических ферментов, лецитинов, жиров. Процесс выздоровления после этой формы заболевания протекает медленнее, он может осложниться добавлением вторичной инфекции.
Продуктивная форма воспалительного процесса протекает с менее выраженными симптомами. Характеризуется гиперплазией слизистой оболочки. Пролиферативный пансинусит делится на:
• Стенная гиперпластика. Эта форма заболевания сопровождается утолщением слизистой оболочки в области стенок молочной железы. В результате объем груди уменьшается, что усугубляет тяжесть воспалительного процесса. Для такого пансинусита характерно разрастание тканей выше слизистой оболочки пазухи. Полипы могут иметь тонкий стебель или широкое основание, через которое они прикрепляются к стенкам.
КТ ППН. Тот же пациент. Диффузное снижение пневматизации клеток этмоидного лабиринта (синяя стрелка), гиподенсивный отек слизистой оболочки клиновидных пазух (красная стрелка).
Симптомы
При остром воспалительном процессе клинические проявления крайне выражены и длятся до трех недель. Для хронической формы заболевания характерно чередование обострений и ремиссий: основные симптомы сохраняются в течение нескольких месяцев. Пансинусит сопровождается сильной интоксикацией: температура поднимается до лихорадочного уровня, озноба, потоотделения (особенно ночью). При длительном течении патологии увеличиваются неврологические нарушения: парестезия, генерализованная слабость, бессонница.
Боль в основном локализуется в носу, брови, орбите, затылке, в центральной части головы, она может иррадиировать в зубы и нижнюю челюсть. При пальпации усиливаются неприятные ощущения, в проекции молочных желез наблюдается отек мягких тканей. Головные боли являются первым признаком острого пансинусита. Его возникновение связано с распространением воспалительного процесса на мембрану мозга. Головная боль часто возникает без четкого расположения, усиливается при внезапных движениях головы и физических усилиях.
Проблемы с носовым дыханием могут быть временными или постоянными. Из-за закупорки выходных синусов и отека слизистой оболочки, воздухообмен через верхние дыхательные пути нарушен. Компенсация этой проблемы осуществляется за счет дыхания через рот, она может проявляться в виде смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделенный от полости носа в первые дни, он имеет катаральный или серозный характер. Эти выделения бесцветны, выделяются в нос в небольших количествах. По мере развития патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зеленовато-желтый цвет, более густые, исчезают при сморкании или текут по задней части горла.
Боль в носу. Высокая температура тела. Заложенность уха. Нарушение обоняния. Нейтрофилез. Одышка. Озноб. Потеря обоняния. Потливость. Привкус крови во рту. Субфебрильная температура. Увеличение СОЭ.
Пансинусит
Возможные осложнения
Осложнения пансинусита связаны с распространением инфекционного процесса на близлежащие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита, ухудшается зрение (связано с повреждением зрительного пересечения), ухудшается обоняние. Наиболее опасным осложнением является воспаление мозговых оболочек: менингит, который без надлежащего лечения ведет к инвалидности или смерти. Если инфекция распространяется при контакте с лобным пазухом, может образоваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита ставится на основании анализа жалоб, данных медицинского осмотра у ЛОР-врача, серии лабораторных и инструментальных исследований. При опросе пациента выясняются основные клинические проявления заболевания, динамика его прогрессирования, наличие сопутствующих заболеваний ЛОР-органов и органов дыхания. Для подтверждения диагноза используются следующие данные:
• Физическое обследование. Когда нос и брови, затылок и пробор головы ощущаются и ударяются, пациент испытывает серьезные симптомы. Попытка наклонить голову приведет к усилению боли. При пальпации отмечался отек в проекции пазух.
• Передняя и задняя риноскопия. Воспаление пазух сопровождается выраженной гиперемией и отеком слизистой оболочки. При экссудативном пансинусите обнаруживается прозрачное или желто-зеленое содержимое, а также продуктивные полипы и гипертрофия слизистой оболочки.
• Диагностическая пункция. После аспирации содержимое пазухи отправляется на микроскопическое или бактериологическое исследование. Это позволяет определить характер возбудителя и выбрать этиотропную терапию.
• Инструментальные исследования. Рентгенография, УЗИ, КТ околоносовых пазух помогают определить наличие патологического экссудата, его уровень. МРТ используется для выявления гнойных осложнений и повреждения головного мозга.
В общем анализе крови с воспалением пансинуса наблюдается изображение острого воспалительного процесса: увеличение СОЭ более чем на 10 мм / час, увеличение количества лимфоцитов, эозинофильных клеток (при наличии аллергического компонента). При вирусной природе патологии формула лейкоцитов смещается влево, а бактериальная – вправо. Необходимо дифференцировать воспаление пансинуса от насморка, инородных тел полости носа, злокачественных новообразований пазухи и дна черепа.
КТ ППН. Тот же пациент. Диффузное уменьшение пневматизации обоих лобных пазух, справа с включениями повышенной плотности (желтая стрелка).
Пансинусит
Лечение
Легкие формы можно лечить дома во время регулярных визитов к врачу, в то время как умеренные и тяжелые формы требуют госпитализации в отделение отоларингологии. Больному назначают палату или общую схему с ограниченными нагрузками, а также диету с большим количеством белков, витаминов и минеральных комплексов. План лечения включает в себя:
• Этиотропные препараты. Если болезнь бактериальная, антибиотики широкого спектра действия (цефалоспорины, защищенные пенициллины, аминогликозиды) назначаются на срок до 14 дней. В случае вирусной инфекции используются интерфероны, синтетические нуклеозиды, а при грибковой этиологии заболевания используются фунгициды.
• Симптоматическое лечение. Чтобы облегчить общее состояние и предотвратить побочные эффекты этиотропного лечения, используются симптоматические препараты. К ним относятся нестероидные противовоспалительные препараты, антигистаминные препараты, глюкокортикоиды. Для нормализации микрофлоры рекомендуются пробиотики и пребиотики.
• Физиотерапевтические процедуры. Для улучшения дренирования пазухи широко используются УВЧ, лампа Sollux и микроволновая терапия. Для общего укрепления организма назначаются лечебная гимнастика и ультрафиолетовое излучение.
• Неинвазивный дренаж. Промывание пазух с помощью анастомоза, санация околоносовых пазух с помощью катетера NMI не требует обезболивания. Основой этих методов лечения является перепад давления, обеспечивающий отвод жидкости из пазухи.
• Инвазивное дренирование пазухи. Чаще всего выполняется пункция околоносовых пазух, а также треопунктура лобной пазухи. Методы позволяют удалить скопления патологического экссудата из пазух, выполнить промывку. Для этого используют физиологический раствор и антибиотики.
• Хирургическое лечение. Операция показана при хронических и пролиферативных формах полисинусита, когда нет возможности консервативно восстановить отверстия консервативных пазух. С помощью эндоскопического оборудования синусовый анастомоз расширяется, его полость опорожняется. При необходимости часть носовой перегородки удаляют или удаляют полипы.
Список литературы
1. Оториноларингология. Национальное руководство/ под ред. Пальчуна В. П. – 2008.
2. Острый и хронический риносинусит: этиология, патогенез, клиника, диагностика и принципы лечения/ Лопатин А. С. , Гамов В. П. – 2011.
3. Острый и хронический риносинусит: этиология, патогенез, клиника, диагностика и принципы лечения/ Лопатин А. С. , Гамов В. П. – 2011.
4. Диагностика и лечение острого синусита/ Лучихин Л. А. , Полякова Т. С. // Русский медицинский журнал. – 2004 – №4.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
