Хронический холангит код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Хронический холангит.
Хронический холангит
Описание
Хронический холангит. Воспалительное заболевание желчных путей (как внутри – , так и внепеченочных протоков), характеризующееся длительным рецидивирующим течением и приводящее к холестазу. Основные клинические признаки – сочетание боли в области печени, высокой лихорадки, озноба и желтухи. Диагноз устанавливается на основании ультрасонографии поджелудочной железы и желчных путей, ретроградной холангиопанкреатографии, компьютерной томографии желчевыводящих путей, биохимического и общего анализа крови. Лечение комбинированное: консервативная антибактериальная терапия, обезболивание, дезинтоксикация, хирургическая декомпрессия желчных путей.
Дополнительные факты
Хронический холангит встречается намного реже, чем другие воспалительные заболевания гепатобилиарной системы. Данная патология развивается в основном у взрослого населения (средний возраст около 50 лет), при этом существенных различий в заболеваемости среди мужчин и женщин нет. Чаще всего хронический холангит возникает на фоне других заболеваний печени и желчного пузыря, в 37% случаев формируется после холецистэктомии. Существует особая форма данного заболевания – первичный склерозирующий холангит, который развивается на фоне относительного здоровья, медленно прогрессирует и в течение примерно десяти лет приводит к необратимому поражению печени. Истинные цифры заболеваемости склерозирующим холангитом неизвестны, так как его диагностика затруднена. Среди пациентов преобладают молодые мужчины (заболевание манифестирует в возрасте 20-25 лет). В последние годы отмечается тенденция роста случаев склерозирующего холангита, что связано, прежде всего, с улучшением его диагностики. В зависимости от сроков выявления и течения болезни, смертность при хроническом холангите может варьировать в пределах 15-90%.
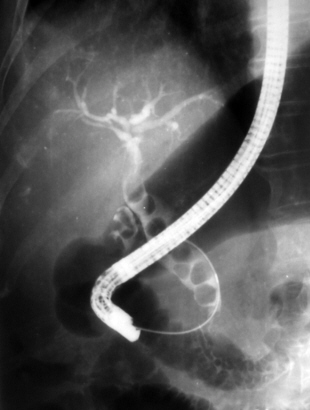
Хронический холангит
Причины
Хронический холангит бактериальной природы могут вызывать практически все возбудители, присутствующие в кишечнике: энтерококки, клебсиеллы, протеи, кишечная палочка и прочие. Практически всегда при хроническом холангите отмечается инфицирование несколькими возбудителями одновременно, крайне редко при посеве желчи выявляется только один бактериальный агент. Чаще всего хроническому холангиту сопутствует выявление бактерий в крови (положительный посев крови на стерильность).
Способствовать проникновению кишечной флоры в желчевыводящие пути могут: нарушение работы дуоденального сосочка, гематогенная и лимфогенная диссеминация бактериальных агентов. Этот механизм инфицирования наблюдается при аномалиях развития желчных путей (врожденные кисты и тд ); стенозах и деформациях после хирургических вмешательств, эндоскопических процедур; опухолях поджелудочной железы и ЖВП; холестазе на фоне желчнокаменной болезни; инвазии паразитов. Для формирования хронического холангита обычно требуется сочетание транслокации кишечной флоры в желчные пути, холелитиаза и повышения внутрипротокового давления. Хронический холангит может формироваться как логическое продолжение острого холангита, но возможно и его первично-хроническое течение.
Таким образом, факторами риска хронического холангита являются любые лечебно-диагностические и хирургические вмешательства на желчных путях, выполняемые на фоне врожденных аномалий развития и инфекционного процесса.
Симптомы
Для клинической картины хронического холангита характерно выявление триады Шарко – она проявляется сочетанием умеренной боли в правом подреберье, ознобом и повышением температуры до субфебрильных цифр, желтухой. Боли обычно тупые, ноющие, малоинтенсивные. Спустя некоторое время после желчной колики пациент отмечает умеренную лихорадку, сопровождающуюся невыраженным ознобом. Клиника хронического холангита обычно стертая, рецидивирующая, поэтому пациенты не всегда придают значение первым проявлениям заболевания. На более поздних стадиях болезни может проявиться иктеричность кожи, слизистых. Постепенно развивается общая слабость, повышенная утомляемость, особенно выраженные в пожилом возрасте. После 60 лет диагностика хронического холангита обычно затруднена, так как клиническая картина не соответствует тяжести воспалительного процесса, симптомы стертые, поэтому диагноз устанавливается поздно.
Ассоциированные симптомы: Боль в желчном пузыре. Горький привкус во рту. Кал зеленого цвета. Лейкоцитоз. Озноб. Опоясывающая боль в животе. Покалывание в боку. Потеря веса. Тошнота. Тяжесть в подреберье. Увеличение СОЭ.
Диагностика
Консультация гастроэнтеролога требуется всем пациентам с подозрением на патологию желчевыводящих путей. Основой для постановки верного диагноза является определение у пациента триады Шарко. Дальнейшее обследование начинают с лабораторных тестов. В общем анализе крови при хроническом холангите выявляют высокий лейкоцитоз, нейтрофильный сдвиг лейкоцитарной формулы, увеличенную СОЭ. Биохимический скрининг обнаруживает повышение уровня билирубина, активности ЩФ и Г-ГТП, редко – активности трансаминаз и альфа-амилазы. Микробиологические исследования практически у 100% больных указывают на наличие кишечной флоры в желчи, у половины пациентов – в крови.
Широкое применение при хроническом холангите нашли и инструментальные методы диагностики. Так, ультрасонография поджелудочной железы и желчных путей указывает на расширение и утолщение стенок желчных протоков. КТ желчевыводящих путей не только подтвердит данные, полученные при проведении УЗИ, но и поможет выявить осложнения гнойного холангита (абсцессы печени, пилефлебит).
Консультация врача-эндоскописта нужна для проведения ретроградной холангиопанкреатографии, которая поможет визуализировать конкременты в желчных путях и укажет на их расширение. Магнитно-резонансная панкреатохолангиография в последние годы приходит на смену ЭРХПГ, так как является неинвазивной методикой, позволяющей не только выявить признаки хронического холангита, но и определить причины его развития. Если диагностический поиск проводится перед оперативным вмешательством, может использоваться чрескожная чреспеченочная холангиография – через иглу, введенную в желчные пути, осуществляется не только их контрастирование, но и дренирование.
Дифференциальная диагностика
Дифференцировать хронический холангит следует с вирусными гепатитами, закупоркой желчных протоков при желчнокаменной болезни, острым и калькулезным холециститом, опухолями (печени, поджелудочной железы, желчных протоков), стриктурами желчных протоков другой этиологии.
Лечение
Лечение хронического холангита обычно проводится в амбулаторных условиях, лишь при тяжелом течении заболевания, злокачественном холестазе, в старческом возрасте рекомендуется госпитализация в отделение гастроэнтерологии.
Медикаментозная терапия при желчной гипертензии рассматривается как этап подготовки к оперативной разгрузке желчных путей. В отделении проводится дезинтоксикация, назначается обезболивающая и антибактериальная терапия. До получения бактериальных посевов назначаются антибиотики широкого спектра действия – цефалоспорины, пенициллины (проникающие в желчь), аминогликозиды. При верификации паразитарной инфекции назначается этиотропное противопаразитарное лечение.
Целями оперативного вмешательства при хроническом холангите являются удаление конкрементов из желчных путей и улучшение оттока желчи (дренирование ЖВП). С этой целью осуществляется наружное дренирование желчных протоков (по Керру, по Холстеду), чрескожное транспеченочное дренирование желчных протоков, назобилиарное дренирование при РПХГ, экстракция конкрементов из холедоха, экстракция конкрементов желчных протоков при РПХГ, эндоскопическое стентирование холедоха, эндоскопическая баллонная дилатация сфинктера Одди.
В послеоперационном периоде рекомендуется продолжить антибактериальную и желчегонную терапию, соблюдать диету, включить в рацион питания пищу, богатую витаминами и растительными маслами.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Холангит.

Эндоскопическая холангиограмма при холангит
Описание
Холангит – неспецифическое воспаление жёлчных протоков, возникающее вследствие нарушения проходимости желчевыводящих путей и инфицирования жёлчи. Наиболее часто при холангите из жёлчи высевают Е. Coli Чаще всего сочетается с холедохолитиазом, кистами общего желчного протока, раком желчных протоков.
Симптомы
О характеру течения выделяют острый и хронический холангиты. Острый холангит в зависимости от выраженности воспалительных изменений стенки желчных протоков может быть катаральным, гнойным, дифтеритическим и некротическим. Среди форм хронического холангита выделяют латентный, рецидивирующий, длительно текущий септический, абсцедирующий и склерозирующий.
Симптомы, течение. Клиническая картина зависит от наличия или отсутствия острого деструктивного холецистита, довольно часто осложняющегося холангитом. Заболевание обычно начинается с болевого приступа, напоминающего печеночную колику (проявление холедохолитиаза), после чего быстро проявляется механическая желтуха, повышение температуры, кожный зуд. При осмотре иктеричность кожных покровов, на коже следы расчесов, язык влажный, обложен, живот не вздут. При пальпации живота некоторая ригидность мышц в правом подреберье, болезненность, при глубокой пальпации определяется увеличение размеров печени, край ее закруглен. Температура иногда гектического типа, озноб. В крови-лейкоцитоз со сдвигом влево. Гипербилирубинемия в основном за счет прямого билирубина, повышение щелочной фосфатазы, умеренное повышение печеночных ферментов (АЛТ, ACT) за счет токсического поражения печеночной паренхимы. Существенную помощь в установлении диагноза холангита может оказывать ультразвуковое исследование печени и желчевыводящих путей.
При отсутствии своевременного лечения воспаление со стенки желчных протоков переходит на окружающие ткани и может вызвать пропитывание печеночно-двенадцатиперстной связки желчью и перитонит, образование внутрипеченочных абсцессов, развитие склеротических изменений в ткани печени и вторичный билиарный цирроз.
Причины
В большинстве случаев холангит возникает при попадании возбудителей бактериальной инфекции в желчные протоки из просвета двенадцатиперстной кишки (восходящая инфекция), гематогенным (через систему воротной вены) или лимфогенным (при заболеваниях желчного пузыря, поджелудочной железы или толстой кишки) путем.
Лечение
Больной с подозрением на холангит нуждается в срочной госпитализации, так как лечение преимущественно оперативное. На доврачебном этапе назначают спазмолитические и противовоспалительные средства, антибиотики широкого спектра действия, не обладающие гепатотоксическими свойствами.
Тактика ведения больных холангитом представляет значительные трудности, они обусловлены наличием гнойного процесса, механической желтухи и острого деструктивного холецистита. Каждый из этих моментов требует скорейшего разрешения, однако больные с механической желтухой не переносят длительных и травматичных оперативных вмешательств. Поэтому целесообразно в первую очередь обеспечить адекватный отток желчи, что одновременно уменьшает клинические проявления холангита, интоксикацию. Вторым этапом выполняют радикальное вмешательство, направленное на ликвидацию причины возникновения холангита.
В стационаре проводят дезинтоксикационную и антибактериальную терапию и готовят больного к оперативному вмешательству. Наибольшее распространение при остром холангите получили эндоскопические методы дренирования желчных протоков, обеспечивающего нормальный отток желчи. Прогноз катарального холангита при своевременном лечении благоприятный. При гнойном, дифтеритическом и некротическом холангите прогноз более серьезный и зависит от выраженности морфол. Изменений, общего состояния больного, а также от фактора, вызвавшего холангит. При длительно текущем хроническом холангит может развиться билиарный цирроз печени или абсцедирующий холангит, прогноз которого неблагоприятный. Профилактика заключается в своевременном выявлении и лечении заболеваний желчевыводящих путей и области большого дуоденального сосочка.
С целью декомпрессии желчных путей проводят эндоскопическую папиллосфинктеротомию после предварительной ретроградной холангиографии. При резидуальных камнях холедоха после папиллосфинктеротомии иногда отмечается отхождение конкрементов из желчевыводящих путей, явления холангита купируются и вопрос о необходимости повторной операции отпадает. Прогноз серьезный.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Желчно-каменная болезнь — образование в желчном пузыре камней, различных по размеру и структуре. Желчно-каменной болезнью страдает примерно каждый десятый человек старше 40 лет, женщины страдают в два раза чаще. Реже болеют дети. Иногда предрасположенность к заболеванию передается по наследству. Чаще встречается у коренных жителей Америки и у людей испанского происхождения. К факторам риска относится избыточный вес, a также рацион питания с большим содержанием жиров.
Камни формируются из желчи (жидкости, с помощью которой осуществляется пищеварение). Желчь вырабатывается в печени, а затем скапливается в желчном пузыре. Выработка желчи происходит в основном за счет холестерина, пигментов и различных солей. Изменение химического состава желчи может стать причиной образования камней. Примерно каждый пятый камень состоит только из холестерина и примерно каждый двадцатый — только из пигментов. Обычно в желчном пузыре образуется большое количество камней, некоторые из них могут достигать значительных размеров.
Часто желчно-каменная болезнь развивается без каких-либо объективных причин. Тем не менее, камни, состоящие из холестерина, скорее образуются у людей со значительным избыточным весом.
К образованию пигментных камней может привести слишком интенсивный процесс разрушения красных кровяных телец, что бывает при гемолитической анемии и серповидно-клеточной анемии. Затрудненное опорожнение желчного пузыря, которое может привести к сужению желчных протоков, также повышает риск развития заболевания.
Желчно-каменная болезнь часто протекает без симптомов. Тем не менее, симптоматика может развиться, если один или более камней преграждают пузырный проток или общий желчный проток. Камень, частично или полностью преграждающий поток желчи, вызывает приступ, известный под названием желчной колики, которая проявляется следующими симптомами:
– боль в верхней правой части живота, варьирующаяся от умеренной до острой;
– тошнота и рвота.
Приступы обычно оказываются быстро проходящими. Обычно возникают после приема жирной пищи, которая заставляет желчный пузырь сжиматься. Застрявшие в желчных протоках камни преграждают выход желчи. Это может привести к сильному воспалению или инфицированию желчного пузыря и желчных протоков. Закупорка желчных протоков также может быть причиной развития желтухи.
Если на основе имеющихся симптомов врач заподозрил у пациента желчно-каменную болезнь, необходимо сдать анализ крови. Кроме того, пациент должен пройти ультразвуковое обследование. Если установлена закупорка желчного протока, точное местонахождение камня в желчном пузыре может быть обнаружено с помощью специальной процедуры — эндоскопической ретроградной холангио-панкреатографии, в ходе которой с помощью эндоскопа в желчные протоки вводится контрастное вещество, а затем делается рентгеновский снимок.
Желчно-каменная болезнь, протекающая без симптомов, не требует специального лечения. Если симптомы не постоянны или же носят мягкую форму, возникновения дальнейших эпизодов дискомфорта можно избежать с помощью диеты с низким содержанием жиров. Тем не менее, если симптомы не проходят или же состояние пациента ухудшается, возможно, необходимо прибегнуть к хирургическим методам лечения (удаление желчного пузыря с помощью традиционных хирургических методов или же щадящей хирургии). Удаление желчного пузыря обычно приводит к полному выздоровлению. Отсутствие желчного пузыря в большинстве случаев никак не отражается на здоровье пациента, желчь продолжает бесперебойно поступать через проток непосредственно в кишечник. Существуют медикаменты, с помощью которых можно добиться рассасывания камней, полностью состоящих из холестерина, но для полного их исчезновения могут потребоваться месяцы или даже годы. Альтернативный метод — лечение достигается с помощью ударного действия ультразвуковой волны, когда камни разбиваются на небольшие части, и в дальнейшем они безболезненно проходят в тонкий кишечник, а затем выводятся из организма с каловыми массами. Использование медикаментов и литотрипсии делает необязательным применение хирургических методов.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Гнойный холангит.
Гнойный холангит
Описание
Гнойный холангит. Острое гнойное воспаление желчевыводящих путей, развивающееся вследствие нарушения или полной блокировки оттока желчи. Заболевание имеет характерную клиническую картину: стремительно нарастающая желтуха на фоне гипертермии с ознобами и боли в правом подреберье. При отсутствии декомпрессии быстро развивается билиарный сепсис с нарушением гемодинамики, сознания, работы почек и других органов. Диагностика основана на визуализации механического препятствия при УЗИ или КТ органов брюшной полости. Лечение хирургическое (декомпрессия желчных путей с устранением обструкции) в сочетании с антибиотикотерапией, коррекцией гемодинамики и других нарушений.
Дополнительные факты
Гнойный холангит является тяжелой хирургической патологией, которая без отсутствия адекватного лечения в 100% случаев приводит к летальному исходу. Считается, что 40-60% всех пациентов с нарушенной проходимостью желчевыводящих путей имеют гнойное воспаление протоковой системы. Морфологической основой острого гнойного холангита является наличие конкрементов в холедохе – наиболее частое осложнение желчнокаменной болезни. Несмотря на постоянное совершенствование диагностических и лечебных методик, гнойный холангит остается острой проблемой гастроэнтерологии, поскольку часто приводит к билиарному сепсису. Особенно тяжело заболевание протекает у пациентов старших возрастных групп, при наличии тяжелой сопутствующей патологии, которая препятствует эффективному хирургическому устранению причины патологии.
Гнойный холангит
Причины
Основной причиной развития острого гнойного холангита является перекрытие желчных протоков конкрементами (обтурация). К другим факторам, которые нарушают отток желчи и способствуют воспалительному процессу, относятся посттравматические сужения протоков, опухоли области большого дуоденального сосочка, фиброзные изменения, паразитарная инвазия. В условиях нарушения оттока желчи (или полного его прекращения) в желчевыводящих путях происходит активный рост бактериальной кишечной флоры. В небольшом количестве микроорганизмы содержатся в желчи, попадая туда при дуоденобилиарном рефлюксе либо гематогенно из тонкой кишки. В норме данная флора поддерживает тонус иммунной системы, вызывая реагирование лимфоидных узлов кишечника и купферовских клеток печени. Микроорганизмы улавливаются ретикулоэндотелиальной системой, частично поступают в желчные пути, но при нормальном оттоке желчи инфицирование не развивается. В условиях нарушенного оттока, а тем более при полной обтурации, количество бактерий в желчи приравнивается к таковому в содержимом кишечника. Наиболее часто гнойный холангит вызывает грамотрицательная флора, реже – стафилококки, стрептококки, псевдомонады.
Важным патогенетическим механизмом развития гнойного холангита является бактериемия. Причина попадания микроорганизмов в кровяное русло – повышение давления внутри протокового аппарата печени, при котором нарушается сопротивление желчных протоков и их содержимое попадает в собирательные вены. В крови монобактериальная флора встречается намного чаще, чем полибактериальная. В большинстве случаев определяется кишечная палочка или клебсиелла. Попадание микроорганизмов в системный кровоток приводит к выраженным гемодинамическим нарушениям – развивается билиарный септический шок. Причиной клинической картины сепсиса также является эндотоксемия. Эндотоксины бактерий обладают пирогенным действием, активируют систему свертывания крови и внутрисосудистое тромбообразование, гуморальный иммунный ответ, нарушают работу почек. Большая роль в развитии токсемии отводится нарушению механизмов местного кишечного и общего иммунитета.
Симптомы
Гнойный холангит имеет характерную клиническую картину. Заболевание всегда начинается остро, симптоматика развивается бурно. Основные признаки острого гнойного холангита объединены в триаду Шарко: гипертермия, боль в области правого подреберья и желтуха. Пациента беспокоит выраженная слабость, озноб. Всегда при гнойном холангите развивается билиарный сепсис. В современной гастроэнтерологии и хирургии термин «билиарный сепсис» применяется для описания крайне тяжелого состояния пациента при данном заболевании.
Ассоциированные симптомы: Билирубинурия. Боль в желчном пузыре. Высокая температура тела. Гипербилирубинемия. Горький привкус во рту. Истощение. Кал зеленого цвета. Лейкоцитоз. Ломота в мышцах. Озноб. Покалывание в боку. Холодный пот.
Диагностика
Диагностическая программа при подозрении на острый гнойный холангит начинается с детальной оценки жалоб пациента и анамнеза. В пользу диагноза гнойного холангита могут свидетельствовать данные о перенесенных диагностических или лечебных эндоскопических вмешательствах в билиодуоденальной области, операциях на желчных путях.
Консультация гастроэнтеролога позволяет с большой вероятностью определиться в предварительном диагнозе, поскольку симптоматика достаточно характерная: стремительное нарастание болевого синдрома, желтухи, повышение температуры тела. При сочетании этих симптомов с тахикардией, тахипноэ, артериальной гипотензией идет речь о развитии билиарного сепсиса. Его критериями являются густой гной в желчевыводящих путях, подтвержденная бактериологическим исследованием бактериемия, а также отсутствие ответа организма на введение 0,5 л физиологического раствора хлорида натрия внутривенно.
Лабораторные методы исследования позволяют выявить симптомы острого воспаления. В общем анализе крови отмечается нейтрофильный лейкоцитоз, ускорение СОЭ, в печеночных пробах – гипербилирубинемия; характерно повышение уровня холестерина, гиперфосфатемия. В случае остро развившейся обструкции холедоха возможно повышение активности трансаминаз.
Высокой информативностью обладает УЗИ органов брюшной полости, которое всегда позволяет выявить причину гнойного холангита и визуализировать механическую преграду, признаки внутрипеченочной гипертензии (расширение желчных ходов выше уровня механического препятствия), а при формировании абсцессов печени – характерные изменения паренхимы. Для уточнения данных применяется компьютерная томография печени.
Обязательным методом обследования пациентов при подозрении на гнойный холангит является эзофагогастродуоденоскопия – на фоне изменений слизистой двенадцатиперстной кишки воспалительного характера обнаруживается папиллит, а также отсутствие желчи в просвете ДПК. Возможна визуализация конкремента в большом дуоденальном сосочке, рубцовых изменений.
В случае, когда вышеописанные методы не дают полной информации, проводится ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), при невозможности ее осуществления – чрескожная чреспеченочная холангиография. В ходе данных исследований обязательно получают содержимое желчевыводящих путей для бактериологического исследования (выявляется возбудитель и его чувствительность к антибиотикам), визуально оценивается желчь: наличие в ней гноя подтверждает диагноз гнойного холангита.
Лечение
Острый гнойный холангит – заболевание, которое требует немедленного оказания адекватной помощи, причем в случае развившегося билиарного сепсиса только медикаментозного лечения недостаточно, обязательно проведение экстренной декомпрессии желчных путей. Несмотря на постоянное совершенствование хирургических методов, реанимационной помощи, классические полостные операции при гнойном холангите высокотравматичны для пациентов, очень часто сопровождаются осложнениями, имеют высокую летальность, особенно при наличии тяжелых сопутствующих заболеваний. Поэтому в настоящее время предпочтение отдается малоинвазивным вмешательствам (эндоскопической папиллосфинктеротомии, чрескожной чреспеченочной холангиостомии, механической литотрипсии и другим).
Выбор метода декомпрессии определяется индивидуально для каждого пациента и зависит от степени нарушения оттока желчи, уровня расположения механического препятствия. Если причиной гнойного холангита являются рубцовые изменения, адекватная декомпрессия обеспечивается установкой эндопротеза в холедохе. Эндоскопическая папиллосфинктеротомия является методом выбора при калькулезно-воспалительной этиологии заболевания и полностью ликвидирует стаз желчи и механическую желтуху. Чрескожная чреспеченочная холангиостомия в настоящее время рассматривается как метод предоперационной подготовки пациентов и обеспечивает отведение желчи до хирургического устранения препятствия. При тяжелой сопутствующей патологии наружное дренирование холедоха может быть окончательным методом лечения. После экстренной декомпрессии может быть проведено радикальное лечение: холангиодуоденостомия, холецистэктомия. Если гнойный холангит вызван рубцовым сужением билиодигестивного анастомоза, производится его реканализация.
После экстренной декомпрессии решающая роль в лечении принадлежит адекватной антибиотикотерапии. Сложности антибактериального лечения гнойного холангита заключаются в том, что определение возбудителя является длительным процессом, а после наружного дренирования состав флоры может существенно меняться. Но эмпирически антибиотики назначаются с первого дня заболевания для предупреждения бактериемии и сепсиса еще до получения результатов бактериологического исследования: на начальных этапах предпочтительно применение цефалоспоринов и уреидопенициллинов в сочетании с метронидазолом.
Поскольку одним из тяжелейших проявлений гнойного холангита является эндотоксемия, важным патогенетическим методом лечения является детоксикация. Специфическим эндотоксин-связывающим антибиотиком является полимиксин В; высокой эффективностью обладает лактулоза, снижающая плазменную концентрацию липополисахарида. С детоксикационной целью применяется плазмаферез, позволяющий удалить из плазмы эндотоксины, циркулирующие иммунные комплексы, цитокины. Также используется энтеросорбция – сорбенты удаляют токсины из просвета желудочно-кишечного тракта, препятствуя их попаданию в портальный кровоток. Обязательно проводится коррекция гемодинамических и респираторных нарушений, иммунокоррекция, нутритивная поддержка.
Профилактика
Гнойный холангит – тяжелая хирургическая патология, прогноз при которой определяется как степенью перекрытия желчевыводящих путей, так и своевременностью оказания специализированной помощи – декомпрессии и антибиотикотерапии. Летальность при данном заболевании очень высокая, часто развивается билиарный сепсис, эндотоксический шок, ДВС-синдром и полиорганная недостаточность. Однако совершенствование хирургической техники, своевременное эндоскопическое лечение желчнокаменной болезни, как метод профилактики, позволяют избежать тяжелых осложнений.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
