Инволюционный витреоретинальный синдром мкб 10
Патологические состояния сетчатки неизбежно оказывают влияние на ее функции, что может приводить к нарушениям зрения, а иногда и к слепоте. Синдром витреоретинальной тракции является одной из тех патологий, в которые вовлечена сетчатая оболочка глаза. Это сопровождается риском необратимого снижения зрения.
Тракционный витреоретинальный синдром: механизм развития и опасность для зрения
Витреоретинальным, или витреомакулярным тракционным синдромом (ВМТС) принято называть офтальмопатологию, при которой происходит частичное отслоение гиалоидной мембраны (перегородки между сетчаткой и стекловидным телом) и возникает натяжение сетчатой оболочки.

Чтобы лучше представить, как развивается витреоретинальный тракционный синдром, нужно понимать анатомию глазного яблока.
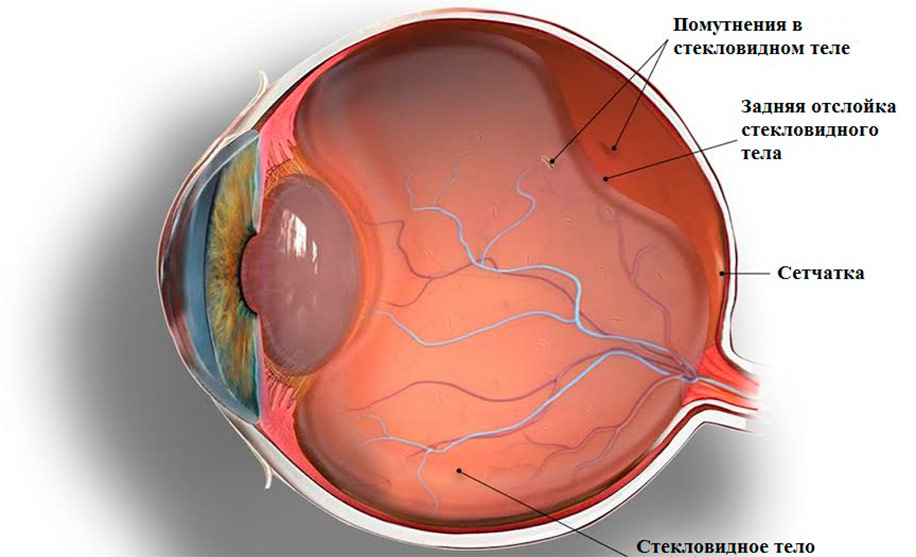
В полости глаза за хрусталиком располагается стекловидное тело, состоящее из воды, протеинов и волокон коллагена. Это прозрачное вещество гелеобразной структуры выполняет функции «наполнителя» и оптической среды — оно придает зрительному органу сферическую форму и обеспечивает преломление световых лучей, в дальнейшем поступающих на сетчатку.
Стекловидное тело граничит с сетчатой оболочкой глаза, которая является «приемником» световых лучей, обеспечивает восприятие изображения с помощью светочувствительных клеток и передачу соответствующих визуальных сигналов в головной мозг посредством нейронов.
Стекловидное тело у здоровых молодых людей плотно крепится к сетчатке так называемой задней гиалоидной мембраной — очень тонкой перегородкой между двумя органами глаза. Однако по мере старения организма или в силу патологических изменений в глазу мембрана может отслаиваться, и в этой ситуации тесная связь между сетчаткой и стекловидным телом нарушается — возникает отслойка последнего.
Если гиалоидная мембрана отделилась от сетчатки полностью, речь идет о полной задней отслойке стекловидного тела (ЗОСТ). И подобный вариант считается наиболее благоприятным, потому что при нем не возникает повреждений сетчатой оболочки.
Гораздо более опасная ситуация — если гиалоидная мембрана отслоилась не полностью, и на некоторых участках желтого пятна (области наивысшей остроты зрения) продолжает плотно крепиться к сетчатой оболочке. Отходящее стекловидное тело тянет за собой сетчатку, которая словно приклеена к нему в тех зонах, которых не коснулась отслойка. Эти участки натяжения называются тракциями, а состояние, при котором они возникают, — синдромом витреомакулярной тракции.
Частичная отслойка мембраны опасна тем, что может повлечь за собой отслоение сетчатки или ее разрывы в местах прикрепления тракций. Если в образовавшееся отверстие попадает жидкость, постепенно развивается полное отслоение сетчатой оболочки, что часто приводит к слепоте.
Таким образом, ВМТС — то состояние, которое требует повышенного внимания со стороны врача-офтальмолога, потому что без своевременного лечения можно потерять зрение.
Наибольшему риску развития этого состояния подвержены люди пенсионного возраста, с высокой степенью близорукости, разными видами ретинопатий и влажной формой макулодистрофии.
Клинические признаки ВМТС

Витреоретинальный тракционный синдром часто начинает развиваться без видимых симптомов. Даже если произошла частичная отслойка гиалоидной мембраны и уже есть натяжения в области макулы или оптического нерва, довольно долго человек может не знать о развитии патологии, поскольку нет ухудшения зрения, болей в глазах или других симптомов. В бессимптомном начале заболевания кроется его главная опасность: патологический процесс прогрессирует, а лечебные меры для его остановки не предпринимаются. Это опасно, поскольку может привести к необратимым изменениям.
Прогрессирующий синдром рано или поздно даст о себе знать такими симптомами, как снижение качества и остроты центрального зрения, а также метаморфопсией — нарушенным восприятием ровных линий. Человеку с ВМТС прямые линии могут казаться изогнутыми, волнистыми. Также люди с данным синдромом часто могут неправильно оценивать размеры предметов: например, большие объекты могут казаться им маленькими — и наоборот. К врачу-офтальмологу часто обращаются с жалобами именно в этот период развития патологии.
Во время диагностического осмотра врач может выявить и другие клинические признаки витреоретинального синдрома:
- макулярную деформацию;
- складки на сетчатке;
- отслоение сетчатой оболочки в центральной области;
- утолщение гиалоидной мембраны.
Иногда формируется также эпиретинальная мембрана — прозрачная пленка из рубцовой ткани над зоной макулы. Может возникать ретиношизис, при котором сетчатка разделяется на несколько слоев, или макулярные отверстия, тогда резко ухудшается центральное зрение.
Тракционный синдром, осложненный эпиретинальной мембраной, ретиношизисом или макулярным отверстием, имеет менее благоприятный прогноз, требует более сложного лечения и сопровождается большими рисками для зрительной функции.
Диагностика патологии
Поскольку ранние симптомы болезни могут быть слабо выраженными или совсем отсутствовать, то в целях ранней диагностики рекомендуется регулярно проходить офтальмологические осмотры, даже если Вас ничего не беспокоит.
Как офтальмолог диагностирует витреоретинальный тракционный синдром? Помимо сбора анамнеза и анализа жалоб пациента, специалист назначает ряд обследований. В частности при тракционном синдроме наиболее информативным методом считается оптическая когерентная томография. Она позволяет увидеть сетчатую оболочку глаза «в разрезе», оценить состояние слоев, структуру тканей. Метод ОКТ является довольно точным и позволяет в считанные минуты поставить правильный диагноз.
Определить наличие зон натяжения помогают ультразвуковые методы исследования, для обнаружения разрывов сетчатки проводят флуоресцентную ангиографию.
В ряде случаев необходимо проведение дифференциальной диагностики с такими патологиями, как эпиретинальная мембрана и доброкачественная опухоль сетчатки.
Способы лечения
Выбор схемы лечения зависит от тяжести протекания болезни, наличия осложнений и других факторов. Последнее слово в выборе лечебного метода должно оставаться за врачом.
Тактика выжидания и консервативное лечение.
Если у человека отсутствуют характерные признаки патологии в виде искаженного восприятия объектов и нарушений центрального зрения, врач может принять решение ограничиться регулярным наблюдением и проведением ОКТ для контроля над состоянием сетчатки. Иногда в качестве консервативной терапии могут быть назначены антиоксиданты, иммуномодуляторы, антиагрегантные препараты. Такой вариант обычно актуален для тех, у кого нет ярко выраженных тракций — зон натяжения.
Хирургические методы.

Если симптомы ВМТС ярко выражены, натяжение сетчатки нарастает, создавая риск разрыва макулы, врач может провести хирургическую операцию. В зависимости от характера и особенностей развития патологии, хирургическим путем могут быть удалены как плотные мембраны, натягивающие внутриглазные оболочки, так и стекловидное тело целиком. Удаление стекловидного тела часто сочетают с лечением катаракты и установкой искусственного хрусталика.
Поскольку частичное отслоение гиалоидной мембраны чревато отслойкой сетчатки, нередко одним из методов лечения является коагуляция сетчатой оболочки лазером. Такая процедура позволяет укрепить и «склеить» ее слои, уменьшить риск отслойки и потери зрения.
Единственным способом профилактики ВМТС может быть регулярное плановое посещение врач-офтальмолога (минимум раз в год) и прохождение обследования на оптическом когерентном томографе.
Источник
Пролиферативная витреоретинопатия является заболеванием, патологический процесс которого сопровождается разрастанием фиброзной ткани. Это образование рубцов, которое происходит на поверхности сетчатки и в ее толще, с вовлечением стекловидного тела.
Анатомические особенности заднего отрезка глаза
Хрусталик делит глаз на передний и задний отрезок. За ним располагается стекловидное тело – гелеобразная структура, занимающая большую часть глаза и придающая ему форму, и сетчатка – невероятно деликатная световоспринимающая ткань, играющая важнейшую роль в формировании правильного изображения, воспринимаемого мозгом человека. Безупречно прозрачная структура не может сохранять свои исходные свойства на протяжении всей жизни, стекловидное тело может разжижаться, загустевать, иногда в нем могут образовываться плавающие помутнения, которые пациент ощущает в виде «мушек» и мелькающих точек. Как правило, подобные изменения чаще всего возникают при близорукости и усугубляются с увеличением возраста пациента, так же к изменению состояния стекловидного тела могут приводить хронические заболевания, например, сахарный диабет, различные нарушения липидного обмена, травмы глаза и многие другие нарушения в организме общего характера. Стекловидное тело имеет плотный контакт с сетчаткой, поэтому, патологические его изменения могут приводить к образованию спаек, так называемых тракций с сетчаткой, которые тянут ее на себя, провоцируя возникновение разрывов и даже отслойки сетчатки, что неизбежно ведет к снижению зрения, в ряде случаев, необратимому!
Важность данного направления обусловлена многообразием заболеваний сетчатки и стекловидного тела, тяжестью их течения и высоким процентом инвалидизации больных, которым вовремя не было проведено необходимое оперативное вмешательство. С помощью методик витреоретинальной хирургии осуществляют лечение следующих заболеваний:
- отслойка (в том числе осложненная) и разрывы сетчатки,
- диабетическая пролиферативная ретинопатия,
- возрастная макулярная дегенерация,
- поражения стекловидного тела различной этиологии (инородное тело, катаракта),
- гемофтальм и др.
Этиология
Макулопатия не автономная нозология, а является лишь одним из симптомов других глазных недугов:
- Тромбоз центральной ретинальной вены;
- Диабетическая ретинопатия;
- Негативные последствия микрохирургических манипуляций (например, удаление естественной линзы);
- Увеиты;
- Травматические повреждения;
- Отслойка сетчатки;
- Отек глаза;
- Глаукома;
- Воздействие токсинов;
- Новообразования.
Другие нозологии:
- Атеросклероз;
- Ревматизм;
- Инфекционные процессы;
- Заболевания кроветворной системы;
- Болезни почек;
- Артериальная гипертензия;
- Аллергия;
- Болезни головного мозга.
Патофизиологические механизмы практически полностью обусловлены этиологией вызвавшей макулопатию.
При диабетический ретинопатии развивается из-за характерного поражения мелких сосудов, что ведет к повышению проницаемости капиллярной стенки, пропотеванию, застою воды и белковых остатков.
При окклюзии участка центральной вены резко ухудшается нормальный венозный отек, и жидкость пропотевает в околососудистую область и накапливается в центре.
После травм и воспалений возникают витреоретинальные сращения. Они похожи на тонкие соединительнотканные мембраны, соединяют участки стекловидного тела с сетчатой оболочкой. Стекловидный гель вызывает тянущее воздействие на ретину (тракции), что часто приводит к отечности желтого пятна. В тяжелых случаях макулярный тракционный синдром ведет к отслоению или разрыву ее участка.
Патогенез возникновения отека после офтальмологических манипуляций, скорее всего, вызван формированием витреомакулярных тракций. По статистике, он чаще наблюдается после экстракапсулярного удаления естественной линзы.
В чем суть витреоретинальных операций?
Суть витреоретинальных операций заключается в лечении патологии заднего отрезка глаза, а также некоторых заболеваний переднего отрезка, посредством удаления части или всего стекловидного тела, а так же манипуляций с сетчаткой.
Через специальные порты, устанавливаемые в глазное яблоко через микродоступы, с помощью витреотома (прибора, способного механически измельчать и аспирировать) и внутреннего осветителя производится удаление стекловидного тела. Дальнейшие манипуляции происходят с помощью микрохирургических инструментов, диаметром около 1 миллиметра.
Место, где располагалось стекловидное тело, называемое витреальной полостью, замещается специальными веществами, в зависимости от особенностей операции и течения заболевания.
Ими могут быть: различные специальные растворы, силиконовое масло или газы.
В зависимости от вида патологического процесса цели и объем хирургического вмешательства могут варьировать:
- При разрывах сетчатки – блокируются витреоретинальные тракции и разрывы, сетчатка укладывается в физиологическое положение.
- При фиброзах – удаляется фиброз и производится пилинг сетчатки, то есть выравнивание ее поверхности.
- При гемофтальмах – удаляется измененное стекловидное тело, пропитанное кровью.
- При пролиферативном диабете – удаляется стекловидное тело и пролиферативная ткань.
- При травмах с инородным телом – нивелируется тракционный компонент стекловидного тела, удаляется инородное тело, а так же устраняется или предотвращается отслойка сетчатки.
- При злокачественной глаукоме – посредством удаления стекловидного тела снижается опасная нагрузка на задний отрезок глаза.
- При вывихе и подвывихе хрусталика – удаляется часть стекловидного тела, поврежденного дислоцированным хрусталиком, одномоментно проводится удаление хрусталика, как правило, с имплантацией интраокулярной линзы с прикреплением ее в наиболее физиологическое положение.
- При макулярном разрыве – удаляется стекловидное тело, предотвращается возникновение спаек с сетчаткой, иначе — тракций, производится пилинг макулярной области, что препятствует увеличению разрыва.
Классификация
В зависимости от этиопатогенеза и клинической симптоматики принято выделять несколько разновидностей макулярного синдрома.
Диабетический
Это одно из основных последствий ретинопатии при диабете, также является частой причиной слепоты у населения трудоспособного возраста. Патогенез включает гипергликемию, а также скопление большого количества свободных радикалов, специфических AGE-белков и образование фермента протеинкиназы C. При этом определенное количество плазмы переходит из кровеносного русла.
Формы:
- Фокальный – не выходит на макулу и имеет площадь менее двух диаметров обычного размера диска зрительного нерва;
- Диффузный – распространяется на центральную площадь и составляет более двух диаметров ДЗН. Процесс поражает всю капиллярную сеть, постепенно микрокапилляры расширяются, а сосудистая стенка истончается. Хроническая гипергликемия приводит к тому, что утолщаются и поражаются капиллярные мембраны, высвобождаются агрессивные свободные радикалы. Эти местные изменения способны привести к некрозу фоторецепторов. Степень макулопатии напрямую связана с тяжестью диабета, его длительностью, коррекции сахара крови.
Сегодня слепота от диабетического отека макулы в значительной степени предотвращается своевременным выявлением и соответствующей интервенционной терапией.
Кистозный
Вызван кистозным накоплением внутриретинальной жидкости во внешних плексиформных и внутренних ядерных слоях сетчатки в результате разрушения кровеносного сетчатого барьера.
Данная разновидность характеризуется тем, что в сетчатке образуются небольшие полости (микрокисты), которые заполнены водой и белковыми остатками. Он развивается при травматических, а также сосудистых и воспалительных заболеваниях сетчатки глаза и позволяет прозрачной сыворотке проникать в интерстициум .
При нарушении целостности физиологического гемоофтальмологического барьера изменяется осмотическое давление в ретинальной и сосудистой оболочке. При сочетании с витреоретинальными тракциями усиливается выработка воспалительных медиаторов, образуется большое количество воды.
При непродолжительном патологическом процессе шанс восстановить видение достаточно высок. Но длительная отечность приводит к тому, что мелкие макулярные кисты сливаются между собой и ведут к ламмелярному или витрео-макулярному разрыву.
Хирургия катаракты у пациентов с диабетом может привести к резкому ускорению ранее существовавшего отека, приводящего к ухудшению функционального визуального результата. Это можно предотвратить, если тяжесть ретинопатии распознается до операции и надлежащим образом обрабатывается фотокоагуляцией. Текущая стратегия управления требует раннего выявления и оптимального метаболического контроля для замедления прогрессирования . Соблюдение этих рекомендаций затруднено тем фактом, что сначала данное состояние обычно протекает бессимптомно.
Послеоперационный период. Особенности течения, ограничения, длительность реабилитации
Течение послеоперационного периода и реабилитация зависят от изначальной патологии, по поводу которой была проведена операция, а так же от вида витреоретинального вмешательства.
Особенностью данного типа операции является постепенное, не всегда стремительное восстановление зрительных функций, так как происходит адаптация глаза, сетчатки, роговицы и других структур глаза к правильной работе после операции. Так же, следует отметить, что при тампонаде специальными веществами витреальной полости, пациенту бывает необходимо сохранять вынужденное положение головы после операции для достижения полноценного эффекта, достаточно длительное время — до 2-3 недель.
При таких патологиях, как эпиретинальный фиброз, пролиферативная диабетическая ретинопатия, отслойка сетчатки с отслоением макулярной области, послеоперационное зрение остается невысоким, вследствие необратимого повреждения сетчатки. Операция в таких случаях выполняется для предотвращения снижения зрения.
Макулярный синдром симптомы
Клиника:
- Изображение предметов нечеткое и смазанное;
- Деформация и изогнутость прямых линий;
- Изображения принимают своеобразный розоватый цвет;
- Патологическая фоточувствительность;
- Яркий свет воспринимается очень болезненно, формируется фотофобия;
- Циркадность ухудшения зрительного восприятия.
При неосложненном течении период визуального восстановления в среднем от двух месяцев до одного года.
Локальная отёчность, которая сохраняется, как минимум шесть месяцев приводит к дистрофии светочувствительных рецепторов и последующему их замещению соединительной тканью.
Диагностические мероприятия
Диагностика включает в себя стандартные и специализированные методики:
- Офтальмоскопия позволяет увидеть выраженное набухание;
- Тест Амслера предназначен для определения характерных метаморфопсий и скотом;
- Оптическая когерентная томография считается золотым стандартом, она выявляет минимальные структурные изменения. Это бесконтактный инновационный метод с высоким разрешением, который использует инфракрасный свет в диапазоне длин волн 800-840 нм для обеспечения неинвазивной визуализации в режиме реального времени. Программное обеспечение OКT автоматически измеряет, оценивает изменения и отклонения от нормальных значений;
- Гейдельбергская ретинальная томография — определяет выбухание желтого пятна;
- Флюоресцентная ангиография — выявляет дистрофию и ишимизированные участки.
Сканирующий лазерный офтальмоскоп — быстрый и неинвазивный способ визуализации, который обеспечивает количественный анализ кисточек в дополнение к качественной информации, не замеченной клинически. Главным преимуществом этого офтальмоскопа считается сканирование небольшого сфокусированного пятна для генерации изображения (а не освещения большой площади), что обеспечивает высококонтрастный снимок. Инфракрасное изображение обеспечивает более точные данные по сравнению с современными способами визуализации путем минимизации рассеяния света через облачные среды.
Алгоритм обследования и тактика ведения для каждого пациента индивидуален и определяется лечащим офтальмологом.
Макулярный синдром лечение
Варианты решения проблемы зависят, прежде всего, от типа, а также от причин и срока недуга.
Возможно консервативное, лазерное и хирургическое лечение. Технологические достижения приводят медицину в будущее, проясняя патофизиологию многих заболеваний и предоставляя новые терапевтические возможности.
Если у человека при обследовании в кабинете офтальмолога был выявлен диабетическая макулопатия, то для ее устранения применяется лазеркоагуляция. Перед манипуляцией специалист расширяет зрачок и применяет анестетик.
Лазерную фотокоагуляцию можно использовать для устранения отека, создавая модифицированную сетку на заднем полюсе, а также применять для панретинальной коагуляции с целью контроля неоваскуляризации. Она широко используется для ранних стадий васкулогенеза.
При помощи энергии лазера очень аккуратно прижигаются мелкие кровеносные микрососуды, что в последующем оказывает положительное влияние на централизованный кровоток. Фокусное лазерное воздействие направлено на то, чтобы закрыть или уничтожить образовавшиеся участки с микроаневризмами, производящие к очаговым областям утечки, оптимизировать обмен веществ.
В ходе лечебных мероприятий наблюдается купирование симптоматики и прекращение дальнейшего прогрессирования роминирования.
Чтобы предотвратить прогрессирование патологии при диабете, необходимо проводить строгий гликемический контроль, снижать уровень липидов в крови и регулировать системное кровяное давление.
Выбухание вызвано каскадом факторов сосудистой проницаемости, которые включают продуцирование интерлейкина-6 (IL-6) и вазального эндотелиального фактора роста (VEGF). Назначение стероидов снижает концентрацию этих биологически активных веществ при одновременном клиническом улучшении.
Стероиды также ингибируют продукцию простагландинов, но на более высоком уровне в биохимическом пути, ингибируя фермент фосфолипазу А2, который катализирует превращение мембранных липидов в арахидоновую кислоту. Локально их сосудосуживающие свойства уменьшают внутриклеточный и внеклеточный отек, подавляют активность макрофагов и снижают продукцию лимфокина.
Кортикостероиды можно вводить местно, путем перорального введения, перорально и парентерально. Системные кортикостероиды проникают в эпителий роговицы и достигают передней камеры. Триамцинолон – лекарство из группы стероидов длительного действия. При введении в стекловидную полость он уменьшает отечность, вызванную диабетической макулопатией, и приводит к увеличению остроты зрения. Эффект триамцинолона является кратковременным, длится до трех месяцев, что требует повторных инъекций для поддержания положительного результата. Такой путь введения имеет множество фармакологических преимуществ: предотвращение системных побочных эффектов, высокую локальную концентрацию лекарственного средства и специфическое ингибирование идентифицированной молекулы-мишени.
Кроме этого, в состав комплексной консервативной терапии включено интравитреальное введение гормонов (кеналог). При пролиферативной форме показано интравитреальные инъекции anti-VEGF. Такая терапевтическая тактика позволяет значительно улучшить состояние сосудистой стенки.
При кистозной форме показано применение нестероидных противовоспалительных препаратов, а также современное интравитреальное введение глюкокортикоидных гормонов (например, Озурдекс) и лекарств, относящихся к группе ингибиторов эндотелиальных факторов роста. Повышение внутриглазного давления и образование катаракты считаются основными неприятными последствиями гормональных инъекций.
( 1 оценка, среднее 4 из 5 )
Источник
