Ишемическая болезнь сердца новые ишемические синдромы
ГЛАВА 13 ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА: КЛАССИФИКАЦИЯ И НОВЫЕ ИШЕМИЧЕСКИЕ СИНДРОМЫ
В
классификации ИБС можно выделить острые формы (внезапная смерть,
нестабильная стенокардия, инфаркт) и хронические (стабильная
стенокардия, постинфарктный кардиосклероз, нарушения ритма, хроническая
сердечная недостаточность, безболевая ишемия миокарда). Получают
признание новые коронарные синдромы: гибернация – хроническая дисфункция
миокарда, обусловленная хронической гипоперфузией, оглушение –
постишемическая дисфункция миокарда, ишемическая подготовка – улучшение
переносимости нагрузок после непродолжительных периодов ишемии.
Особняком стоит коронарный Х-синдром: стенокардия напряжения при
ангиографически нормальных коронарных сосудах.
Ключевые слова: коронарная болезнь сердца, классификация, ишемические синдромы.
КЛАССИФИКАЦИЯ
Современная
классификация коронарной болезни была предложена рабочей группой
комитета экспертов ВОЗ в 1979 г. и дополнена в 1995. Приводим ее с
сокращениями и некоторыми изменениями.
1. Внезапная коронарная смерть.
2. Стенокардия.
2.1. Стабильная стенокардия напряжения (с указанием функционального класса).
2.2. Нестабильная стенокардия.
2.3. Спонтанная стенокардия.
3. Безболевая ишемия миокарда.
4. Инфаркт миокарда.
4.1. С зубцом Q (крупноочаговый).
4.2. Без зубца Q (мелкоочаговый).
5. Постинфарктный кардиосклероз.
6. Нарушения ритма и проводимости как единственное проявление ИБС (с указанием формы аритмии).
7. Сердечная недостаточность.
Внезапная
смерть (первичная остановка кровообращения), по определению
Всероссийского научного общества кардиологов, – естественная кардиальная
смерть, неожиданная по характеру и времени даже в случае установленного
ранее заболевания сердца, первым проявлением которой служит потеря
сознания в пределах одного часа с момента возникновения симптомов. Чаще
всего она обусловлена желудочковой тахикардией, переходящей в
фибрилляцию желудочков, либо первичной фибрилляцией желудочков, реже
брадиаритмиями с асистолией.
Описание
внезапной коронарной смерти восходит к Гиппократу, описывавшему
возникающую у старых людей сердечную боль, предшествующую внезапной
смерти.
Стенокардия – обусловленный ишемией миокарда
клинический синдром, проявляющийся обычно загрудинной болью, нередко с
иррадиацией в руки, шею, нижнюю челюсть, эпигастрий, длительностью 5-10
мин. Если преходящая ишемия миокарда вызывает приступообразную одышку,
обморочные или предобморочные состояния, другие нетипичные симптомы,
можно говорить об эквивалентах стенокардии.
Различают
стабильную стенокардию, со стереотипными в течение месяцев и лет
приступами, не изменяющимися (или мало изменяющимися) условиями
возникновения и купирования приступов, и стенокардию нестабильную,
обусловленную повреждением атеросклеротической бляшки и угрожающую
развитием инфаркта миокарда или внезапной смерти.
Стабильная стенокардия подразделяется на функциональные классы согласно рекомендациям Канадского кардиологического общества.
I ФК
– больной хорошо переносит обычные физические нагрузки. Приступы
развиваются только при нагрузках высокой интенсивности.
II ФК
– небольшое ограничение физической активности: приступы появляются
через 500 м ходьбы и при подъеме более чем на 1 этаж. Вероятность
развития приступа выше в первые часы после пробуждения, при ходьбе
против ветра в холодную погоду.
III ФК –
значительное ограничение физической активности. Приступы стенокардии
развиваются при ходьбе в обычном темпе по ровному месту на расстояние
100-500 м и при подъеме на 1 этаж.
IV ФК –
стенокардия возникает при небольших физических нагрузках (например,
ходьба по ровному месту менее чем на 100 м). Приступы могут возникать и в
условиях физического покоя (в положении лежа из-за увеличения венозного
возврата – декубитальная стенокардия, при повышении АД или тахикардии).
Термин «нестабильная
стенокардия» представляет собой собирательное понятие, характеризующее
прогрессирование заболевания. К нестабильной стенокардии относят:
– впервые возникшую стенокардию напряжения;
– прогрессирующую стенокардию напряжения;
– стенокардию покоя с затяжными или рецидивирующими приступами;
– раннюю постинфарктную стенокардию.
К
нестабильной стенокардии относят также спонтанную стенокардию
(вариантная, Принцметала), возникающую в покое, но представляется
оправданным выделение ее в особую форму в связи с доказанным
вазоспастическим генезом.
Безболевая (бессимптомная, silent –
немая) ишемия миокарда – транзиторное нарушение метаболизма,
электрической и механической активности миокарда ишемической природы, не
сопровождающееся приступами стенокардии или ее эквивалентами.
Причины
бессимптомности эпизодов ишемии миокарда не ясны. Установлено, что это
не связано с тяжестью поражения коронарного русла. Среди возможных
механизмов называют чрезмерные эффекты эндогенных опиатов, повреждение
интрамиокардиальных нервных волокон, снижение чувствительности
интрамиокардиальных рецепторов к аденозину. Безболевая ишемия миокарда
встречается как у пациентов с клиникой стенокардии, так и у
бессимптомных лиц с доказанным коронарным атеросклерозом. Она
провоцируется физической нагрузкой и регистрируется при мониторировании
ЭКГ. Хотя обычно бессимптомную ишемию миокарда в классификациях не
детализируют, целесообразно подразделять ее в соответствии с
функциональными классами стенокардии напряжения или другими формами
коронарной патологии.
Выделение бессимптомной ишемии в отдельную рубрику оправдывается особенностями диагностики (необходимость активного
выявления
у не предъявляющих жалоб лиц с факторами коронарного риска) и
указаниями на плохой прогноз (во многом обусловленный поздним, уже на
стадии осложнений, диагнозом и поздним началом лечения). Есть такая
рубрика и в МКБ-10.
Инфаркт миокарда различается по наличию или отсутствию зубца Q (различия в течении и прогнозе), локализации, клиническому варианту и т. п.
Постинфарктный
кардиосклероз («старый» ИМ в англоязычной литературе) может проявляться
сердечной недостаточностью, нарушениями ритма и проводимости сердца. В
то же время постинфарктный рубец может выявляться только на ЭКГ или
ЭхоКГ и не сопровождаться симптоматикой. Хроническая аневризма сердца –
частный случай постинфарктного кардиосклероза с большей вероятностью и
тяжестью клинических проявлений.
Нарушения сердечного
ритма и проводимости редко встречаются в отсутствии других проявлений
ИБС, и должна быть доказана их связь именно с коронарной
недостаточностью.
В 1995 году в классификацию ВОЗ была
включена рубрика «ишемическая кардиомиопатия» для случаев хронической
сердечной недостаточности в отсутствии постинфарктного кардиосклероза.
Этот термин описывает коронарогенную недостаточность кровообращения без
рубцовых изменений миокарда, которая может соответствовать старому
понятию «атеросклеротический кардиосклероз» и быть проявлением ряда
«новых» (не включаемых пока в официальные классификации) коронарных
синдромов (в первую очередь – гибернации миокарда). Более оправданным
представляется объединение под рубрикой «ишемической кардиомиопатии» и
сердечной недостаточности, и аритмий в отсутствии постинфарктного
кардиосклероза и других манифестаций коронарной болезни.
НОВЫЕ ИШЕМИЧЕСКИЕ СИНДРОМЫ
Гибернирующий
(«спящий») миокард – приспособительная реакция минимизации работы
сердечной мышцы с уменьшением потребления макроэргических фосфатов и
частичным переходом на анаэробный метаболизм в условиях хронического
дефицита кровоснабжения. В результате соотношение потребности миокарда в
кис-
лороде и его
доставки стабилизируется на новом уровне, минимально необходимом для
поддержания жизнеспособности (но не функции) кардиомиоцитов.
В
отличие от острой ишемии миокарда с быстрым спонтанным восстановлением
его функции при кратковременной ишемии или развитием некроза с
необратимой дисфункцией при ишемии продолжающейся, дисфункция
гибернирующего миокарда обратима потенциально. У больных со «спящим»
миокардом функция левого желудочка улучшается после хирургической
реваскуляризации (иногда – на фоне адекватной антиангинальной терапии с
нормализацией соотношения потребность/доставка кислорода). Но длительная
и глубокая ишемия гибернирующего миокарда может привести к гибели
кардиомиоцитов по механизму апоптоза.
Выявление
гибернирующего миокарда базируется на обнаружении участков нарушенной
сократимости левого желудочка в зоне гипоперфузии. Жизнеспособность
гибернирующего миокарда доказывается пробой с добутамином в низких
дозах: добутамин восстанавливает сократимость «спящего» миокарда и не
влияет на необратимо измененные участки сердечной мышцы.
Гибернирующий
миокард – еще одна возможная причина коронарогенной сердечной
недостаточности, еще одна составляющая ишемической кардиомиопатии.
Гибернирующиймиокард – это дисфункция миокарда в покое, обусловленная хронической гипоперфузией.
«Оглушенный»
миокард – обратимая дисфункция миокарда, наблюдающаяся при раннем
тромболизисе в острой фазе инфаркта миокарда, длительном коронарном
спазме и коронарной окклюзии во время баллонной ангиопластики.
«Оглушение» характеризуется замедленным (от нескольких часов до
нескольких дней) восстановлением механической функции сердечной мышцы в
зоне чрезвычайной ишемии.
Постишемическую
дисфункцию миокарда пытаются объяснить образованием свободных радикалов в
процессе реперфузии или перегрузкой кардиомиоцитов кальцием. Пока
практического подтверждения (эффект соответствующих лечебных
мероприятий) ни одна из теорий не получила.
«Оглушение»
становится серьезной проблемой у лиц с исходно низкой сократимостью
миокарда, синдромом малого выброса, при подготовке к операции на сердце
или в раннем послеоперационном периоде.
«Оглушенный»
миокард – это дисфункция левого желудочка, возникшая вследствие
глубокой ишемии уже после восстановления коронарного кровотока.
Ишемическая подготовка (прекондиционирование, «подготовленный» миокард)
Еще одна приспособительная реакция сердечной мышцы описывается как феномен ишемического прекондиционирования (феномен прерывистой ишемии).
Ишемическое
прекондиционирование сердечной мышцы заключается в лучшей переносимости
повторных эпизодов ишемии после кратковременных ишемических воздействий
на миокард.
Ишемическое прекондиционирование
(«подготовленный» миокард) – адаптивный феномен, возникающий после
одного или нескольких коротких циклов ишемии-реперфузии, обеспечивающий
повышенную устойчивость кардиомиоцитов к повреждающему действию
длительной ишемии.
Эта форма защиты миокарда
проявляется ограничением размеров инфаркта миокарда, уменьшением тяжести
ишемических и реперфузионных аритмий, более быстрым восстановлением
функции сердечной мышцы после реперфузии (меньшей выраженностью
«оглушенности»).
Один из механизмов «ишемической
подготовки» – снижение скорости энергетического метаболизма, причиной
которого считают снижение сократимости миокарда (элементы гибернации),
снижение адренергической стимуляции метаболизма, ингибирование АТФ-азы
митохондрий.
И гибернация
миокарда, и его «оглушенность» могут наблюдаться у одного пациента,
иногда в одном и том же участке сердечной мышцы. Предполагается, что
гибернация может быть следствием повторных эпизодов постишемического
«оглушения» миокарда
(накопленное оглушение). В острой
фазе инфаркта миокарда порой невозможно разграничить причины
механической дисфункции миокарда – некроз, «оглушенность» или
гибернация.
СИНДРОМ X
Коронарный синдром X характеризуется стенокардией напряжения при ангиографически интактных коронарных артериях.
В
основе коронарного синдрома X лежат морфологические и функциональные
изменения интрамуральных коронарных артерий и преартериол – сравнительно
мелких сосудов, в связи с чем эти изменения не выявляются при
коронарографии(микрососудистая стенокардия).
Морфологические
изменения преартериол характеризуются сужением просвета за счет
гипертрофии и гиперплазии гладкомышечных клеток и фиброза медии.
Предполагаемый механизм снижения вазодилатирующего резерва – нарушение
выработки эндотелиальных факторов релаксации. Преартериолы утрачивают
способность к расширению в ответ на увеличение потребности миокарда в
кислороде. В результате повышается коронарное сопротивление и нарушается
кровоток.
Для таких больных характерны положительные
нагрузочные пробы (субэндокардиальная ишемия), включая продукцию
лактата, определяемого в крови коронарного синуса при предсердной
стимуляции. Отсутствие поражения крупных венечных артерий определяет
низкий риск развития острых коронарных синдромов и благоприятный
прогноз. Но снижение коронарного резерва нарушает систолическую и
диастолическую функцию миокарда (изначальное значение термина
«ишемическая кардиомиопатия» – сердечная недостаточность при синдроме
X).
Клиническая картина и
функциональные проявления микроваскулярной дисфункции аналогичны
изменениям, имеющим место при атеросклеротическом поражении крупных
коронарных артерий, и этот синдром часто рассматривают как одну из форм
коронарной болезни, тем более, что для синдрома X характерна
значительная неравномерность указанных морфофункциональных изменений в
различных участках сердечной мышцы.
Но существует и
мнение, что синдром Х является самостоятельным заболеванием. Делаются
попытки связать коронарный синдром X с метаболическим (сочетание
инсулинорезистентности, центрального ожирения, дислипидемии,
артериальной гипертензии и сахарного диабета II типа).
Синдром
Х, феномен «спящего» миокарда и «ишемическая подготовка», ближе к
хроническим формам коронарной болезни – стенокардии напряжения и
сердечной недостаточности. «Оглушенный» миокард – одно из проявлений
(осложнений) острого инфаркта миокарда или нестабильной стенокардии.
Новые коронарные синдромы ждут своего места в классификации ишемической
болезни сердца.
Источник
Ишемическая болезнь сердца (ИБС) – органическое и функциональное поражение миокарда, вызванное недостатком или прекращением кровоснабжения сердечной мышца (ишемией). ИБС может проявляться острыми (инфаркт миокарда, остановка сердца) и хроническими (стенокардия, постинфарктный кардиосклероз, сердечная недостаточность) состояниями. Клинические признаки ИБС определяются конкретной формой заболевания. ИБС является самой распространенной в мире причиной внезапной смерти, в том числе лиц трудоспособного возраста.
Общие сведения
Ишемическая болезнь сердца является серьезнейшей проблемой современной кардиологии и медицины в целом. В России ежегодно фиксируется около 700 тыс. смертей, вызванных различными формами ИБС, в мире смертность от ИБС составляет около 70%. Ишемическая болезнь сердца в большей степени поражает мужчин активного возраста (от 55 до 64 лет), приводя к инвалидности или внезапной смерти. В группу ИБС входят остро развивающиеся и хронически протекающие состояния ишемии миокарда, сопровождающиеся последующими его изменениями: дистрофией, некрозом, склерозом. Эти состояния рассматриваются, в том числе, и в качестве самостоятельных нозологических единиц.

Ишемическая болезнь сердца
Причины
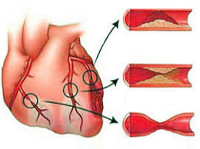
Подавляющее большинство (97-98%) клинических случаев ИБС обусловлено атеросклерозом коронарных артерий различной степени выраженности: от незначительного сужения просвета атеросклеротической бляшкой до полной сосудистой окклюзии. При 75%-ном коронаростенозе клетки сердечной мышцы реагируют на недостаток кислорода, и у пациентов развивается стенокардия напряжения.
Другими причинами, вызывающими ИБС, служат тромбоэмболия или спазм венечных артерий, развивающиеся обычно на фоне уже имеющегося атеросклеротического поражения. Кардиоспазм усугубляет обструкцию коронарных сосудов и вызывает проявления ишемической болезни сердца.
К факторам, способствующим возникновению ИБС, относятся:
- гиперлипедемия
Способствует развитию атеросклероза и увеличивает риск ишемической болезни сердца в 2-5 раз. Наиболее опасными в плане риска ИБС являются гиперлипидемии типов IIа, IIб, III, IV, а также уменьшение содержания альфа-липопротеинов.
- артериальная гипертония
Артериальная гипертония увеличивает вероятность развития ИБС в 2-6 раз. У пациентов с систолическим АД = 180 мм рт. ст. и выше ишемическая болезнь сердца встречается до 8 раз чаще, чем у гипотоников и людей с нормальным уровнем артериального давления.
- курение
По различным данным, курение сигарет увеличивает заболеваемость ИБС в 1,5-6 раз. Летальность от ишемической болезни сердца среди мужчин 35-64 лет, выкуривающих 20-30 сигарет ежедневно, в 2 раза выше, чем среди некурящих той же возрастной категории.
- гиподинамия и ожирение
Физически малоактивные люди рискуют заболеть ИБС в 3 раза больше, чем лица, ведущие активный образ жизни. При сочетании гиподинамии с избыточной массой тела этот риск возрастает в разы.
- нарушение толерантности к углеводам
При сахарном диабете, в т. ч. латентном, риск заболеваемости ишемической болезнью сердца увеличивается в 2-4 раза.
К факторам, создающим угрозу развития ИБС следует также отнести отягощенную наследственность, мужской пол и пожилой возраст пациентов. При сочетании нескольких предрасполагающих факторов, степень риска в развитии ишемической болезни сердца существенно возрастает.
Причины и скорость развития ишемии, ее длительность и выраженность, исходное состояние сердечно-сосудистой системы индивидуума определяют возникновение той или иной формы ишемической болезни сердца.
Патогенез
В основе развития ИБС лежит дисбаланс между потребностью сердечной мышцы в кровоснабжении и фактическим коронарным кровотоком. Этот дисбаланс может развиваться в связи с резко возросшей потребностью миокарда в кровоснабжении, но недостаточном его осуществлении, либо при обычной потребности, но резком снижении коронарного кровообращения. Дефицит кровоснабжения миокарда особенно выражен в случаях, когда коронарный кровоток снижен, а потребность сердечной мышцы в притоке крови резко возрастает. Недостаточное кровоснабжение тканей сердца, их кислородное голодание проявляется различными формами ишемической болезни сердца.
Классификация
В качестве рабочей классификации, по рекомендации ВОЗ (1979 г.) и ВКНЦ АМН СССР (1984 г.), кардиологами-клиницистами используется следующая систематизация форм ИБС:
1. Внезапная коронарная смерть (или первичная остановка сердца) – внезапно развившееся, непредвиденное состояние, в основе которого предположительно лежит электрическая нестабильность миокарда. Под внезапной коронарной смертью понимается мгновенная или наступившая не позднее 6 часов после сердечного приступа смерть в присутствии свидетелей. Выделяют внезапную коронарную смерть с успешной реанимацией и с летальным исходом.
2. Стенокардия:
- стенокардия напряжения (нагрузки):
- стабильная (с определением функционального класса I, II, III или IV);
- нестабильная: впервые возникшая, прогрессирующая, ранняя послеоперационная или постинфарктная стенокардия;
- спонтанная стенокардия (син. особая, вариантная, вазоспастическая, стенокардия Принцметала)
3. Безболевая форма ишемии миокарда.
4. Инфаркт миокарда:
- крупноочаговый (трансмуральный, Q-инфаркт);
- мелкоочаговый (не Q-инфаркт);
5. Постинфарктный кардиосклероз.
6. Нарушения сердечной проводимости и ритма (форма).
7. Сердечная недостаточность (форма и стадии).
В кардиологии существует понятие «острого коронарного синдрома», объединяющего различные формы ишемической болезни сердца: нестабильную стенокардию, инфаркт миокарда (с Q-зубцом и без Q-зубца). Иногда в эту же группу включают и внезапную коронарную смерть, вызванную ИБС.
Симптомы ИБС
Клинические проявления ИБС определяются конкретной формой заболевания (смотри инфаркт миокарда, стенокардия). В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около 1/3 пациентов, особенно с безболевой ишемией миокарда, совсем не ощущают наличия ИБС. Прогрессирование ишемической болезни сердца может развиваться медленно, десятилетиями; при этом могут изменяться формы заболевания, а стало быть, и симптомы.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Предвестниками первичной остановки сердца при ишемической болезни сердца могут служить приступообразно возникающие ощущения дискомфорта за грудиной, страх смерти, психоэмоциональная лабильность. При внезапной коронарной смерти пациент теряет сознание, происходит остановка дыхания, отсутствует пульс на магистральных артериях (бедренных, сонных), не прослушиваются тоны сердца, расширяются зрачки, кожные покровы становятся бледно-сероватого оттенка. Случаи первичной остановки сердца составляют до 60% летальных исходов ИБС, преимущественно на догоспитальном этапе.
Осложнения
Гемодинамические нарушения в сердечной мышце и ее ишемические повреждения вызывают многочисленные морфо-функциональные изменения, определяющие формы и прогноз ИБС. Результатом ишемии миокарда являются следующие механизмы декомпенсации:
- недостаточность энергетического метаболизма клеток миокарда – кардиомиоцитов;
- «оглушенный» и «спящий» (или гибернирующий) миокард – формы нарушения сократимости левого желудочка у пациентов с ИБС, имеющие преходящий характер;
- развитие диффузного атеросклеротического и очагового постинфарктного кардиосклероза – уменьшение количества функционирующих кардиомиоцитов и развитие на их месте соединительной ткани;
- нарушение систолической и диастолической функций миокарда;
- расстройство функций возбудимости, проводимости, автоматизма и сократимости миокарда.
Перечисленные морфо-функциональные изменения миокарда при ИБС приводят к развитию стойкого снижения коронарного кровообращения, т. е. сердечной недостаточности.
Диагностика
Диагностику ИБС осуществляют кардиологи в условиях кардиологического стационара или диспансера с использованием специфических инструментальных методик. При опросе пациента выясняются жалобы и наличие характерных для ишемической болезни сердца симптомов. При осмотре определяются наличие отеков, цианоза кожных покровов, шумов в сердце, нарушений ритма.
Лабораторно-диагностические анализы предполагают исследование специфических ферментов, повышающихся при нестабильной стенокардии и инфаркте (креатинфосфокиназы (в течение первых 4—8 часов), тропонина-I (на 7—10 сутки), тропонина-Т (на 10—14 сутки), аминотрансферазы, лактатдегидрогеназы, миоглобина (в первые сутки)). Эти внутриклеточные белковые ферменты при разрушении кардиомиоцитов высвобождаются в кровь (резорбционно-некротический синдром). Также проводится исследование уровня общего холестерина, липопротеидов низкой (атерогенных) и высокой (антиатерогенных) плотности, триглицеридов, сахара крови, АЛТ и АСТ (неспецифических маркеров цитолиза).
Важнейшим методом диагностики кардиологических заболеваний, в т. ч. ишемической болезни сердца, является ЭКГ – регистрация электрической активности сердца, позволяющая обнаружить нарушения нормального режима работы миокарда. ЭхоКГ – метод УЗИ сердца позволяет визуализировать размеры сердца, состояние полостей и клапанов, оценить сократимость миокарда, акустические шумы. В некоторых случаях при ИБС проводят стресс эхокардиографию – ультразвуковую диагностику с применением дозированной физической нагрузки, регистрирующую ишемию миокарда.
В диагностике ишемической болезни сердца широко используются функциональные пробы с нагрузкой. Они применяются для выявления ранних стадий ИБС, когда нарушения еще невозможно определить в состоянии покоя. В качестве нагрузочных тестов используются ходьба, подъем по лестнице, нагрузки на тренажерах (велотренажере, беговой дорожке), сопровождающиеся ЭКГ-фиксацией показателей работы сердца. Ограниченность применения функциональных проб в ряде случаев вызвана невозможностью выполнения пациентами требуемого объема нагрузки.
Холтеровское суточное мониторирование ЭКГ предполагает регистрацию ЭКГ, выполняемую в течение суток и выявляющую периодически возникающие нарушения в работе сердца. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Полученные в ходе мониторирования данные обрабатываются на компьютере. ЭКГ-мониторирование позволяет не только выявить проявления ишемической болезни сердца, но также причины и условия их возникновения, что особенно важно в диагностике стенокардии.
Чрезпищеводная электрокардиография (ЧПЭКГ) позволяет детально оценить электрическую возбудимость и проводимость миокарда. Суть метода состоит во введении датчика в пищевод и регистрации показателей работы сердца, минуя помехи, создаваемые кожными покровами, подкожно-жировой клетчаткой, грудной клеткой.
Проведение коронарографии в диагностике ишемической болезни сердца позволяет контрастировать сосуды миокарда и определять нарушения их проходимости, степень стеноза или окклюзии. Коронарография используется для решения вопроса об операции на сосудах сердца. При введении контрастного вещества возможны аллергические явления, в т. ч. анафилаксия.
Лечение ИБС
Тактика лечения различных клинических форм ишемической болезни сердца имеет свои особенности. Тем не менее, можно обозначить основные направления, применяемые для лечения ИБС:
- немедикаментозная терапия;
- лекарственная терапия;
- проведение хирургической реваскуляризации миокарда (аорто-коронарного шунтирования);
- применение эндоваскулярных методик (коронарной ангиопластики).
К немедикаментозной терапии относятся мероприятия по коррекции образа жизни и питания. При различных проявлениях ИБС показано ограничение режима активности, т. к. при физической нагрузке происходит увеличение потребности миокарда в кровоснабжении и кислороде. Неудовлетворенность этой потребности сердечной мышцы фактически и вызывает проявления ИБС. Поэтому при любых формах ишемической болезни сердца ограничивается режим активности пациента с последующим постепенным расширением его во время реабилитации.
Диета при ИБС предусматривает ограничение приема воды и соли с пищей для снижения нагрузки на сердечную мышцу. С целью замедления прогрессирования атеросклероза и борьбы с ожирением также назначается низкожировая диета. Ограничиваются, а по возможности, исключаются следующие группы продуктов: жиры животного происхождения (сливочное масло, сало, жирное мясо), копченая и жареная пища, быстро всасывающиеся углеводы (сдобная выпечка, шоколад, торты, конфеты). Для поддержания нормального веса необходимо соблюдать баланс между потребляемой и расходуемой энергией. При необходимости снижения веса дефицит между потребляемыми и расходуемыми энергозапасами должен составлять минимум 300 кКл ежедневно, с учетом, что за сутки при обычной физической активности человек тратит около 2000—2500 кКл.
Лекарственная терапия при ИБС назначается по формуле «A-B-C»: антиагреганты, β-адреноблокаторы и гипохолестеринемические препараты. При отсутствии противопоказаний возможно назначение нитратов, диуретиков, антиаритмических препаратов и др. Отсутствие эффекта от проводимой лекарственной терапии ишемической болезни сердца и угроза развития инфаркта миокарда являются показанием к консультации кардиохирурга для решения вопроса об оперативном лечении.
К хирургической реваскуляризации миокарда (аортокоронарное шунтирование – АКШ) прибегают с целью восстановления кровоснабжения участка ишемии (реваскуляризации) при резистентности к проводимой фармакологической терапии (например, при стабильной стенокардии напряжения III и IV ФК). Суть метода АКШ заключается в наложении аутовенозного анастомоза между аортой и пораженной артерией сердца ниже участка ее сужения или окклюзии. Тем самым создается обходное сосудистое русло, доставляющее кровь к участку ишемии миокарда. Операции АКШ могут проводиться с использованием искусственного кровообращения или на работающем сердце. К малоинвазивным хирургическим методикам при ИБС относится чрескожная транслюминальная коронарная ангиопластика (ЧТКА) – баллонное «расширение» стенозированного сосуда с последующей имплантацией каркас-стента, удерживающего достаточный для кровотока просвет сосуда.
Прогноз и профилактика
Определение прогноза при ИБС зависит от взаимосвязи различных факторов. Так неблагоприятно сказывается на прогнозе сочетание ишемической болезни сердца и артериальной гипертонии, тяжелых расстройств липидного обмена и сахарного диабета. Лечение может лишь замедлить неуклонное прогрессирование ИБС, но не остановить ее развитие.
Самой эффективной профилактикой ИБС является снижение неблагоприятного воздействия факторов угрозы: исключение алкоголя и табакокурения, психоэмоциональных перегрузок, поддержание оптимальной массы тела, занятия физкультурой, контроль АД, здоровое питание.
Источник
