Я беременна с синдром тернера
Содержание :
- Клиническая картина
- Терапия и беременность
Синдром Шерешевского-Тернера относится к генетическим заболеваниям, которые передаются по наследству по женской линии. Характеризуется изменением кариотипа – моносомией, то есть нехваткой одной хромосомы. По статистике аномалию диагностируют у 1 из 2000-5000 женщин.Следует отличать понятия синдром шерешевского тернера, трисомия. Первый – это моносомия, а примером второй патологии может являться синдром Дауна.
Клиническая картина
Симптоматика заболевания довольно яркая и позволяет при тщательном осмотре поставить предварительный диагноз. К внешним признакам синдрома Шерешевского-Тернера относятся:
- лимфостаз, проявляющийся отеками конечностей;
- укороченная шея, причем данный симптом отмечают уже при рождении (у ребенка на шее много крыловидных кожных складок);
- «лицо сфинкса», которому присущи полуоткрытый рот, невозможность наморщить лоб, слабая мимика;
- излишняя масса тела, увеличенный объем грудной клетки;
- признаки отставания в психическом развитии.
У новорожденных отмечаются малый вес и рост при рождении даже при доношенной беременности, нарушение сосательного рефлекса, рвота или усиленное срыгивание пищи. Кроме того, такие младенцы беспокойны, капризны.
У большинства больных клиническая картина заболевания наблюдается с рождения, только примерно у 1-2 пациентов из 10 симптомы проявляются в пубертатном периоде. Во время полового созревания отмечают недоразвитие вторичных признаков и отставание в росте. Кроме того, в раннем детском возрасте часто наблюдаются проблемы сердечно-сосудистой, опорно-двигательной и выделительной систем: нарушения функции почек, остеопороз, порок межжелудочковой перегородки, коарктация аорты, деформация суставов, плохой слух.
Диагностировать заболевание можно при наличии трех составляющих:
- малый рост до 1,5 м – данный признак наблюдают практически во всех случаях патологии;
- гипогонадизм;
- пороки развития.
Терапия и беременность
Вылечить аномалию невозможно, в каждом индивидуальном случае подбирают комплекс мероприятий. Применяют гормональную терапию, хирургические меры (удаления кожных складок, устранение пороков развития внутренних органов), проводят психологическую работу для адаптации в обществе.
Женщины при синдроме Шерешевского-Тернера
В раннем возрасте назначают соматотропин, во время полового созревания – препараты эстрогена. Важно установление менструального цикла, однако он наступает лишь в 5-10 случаях из 100. Женщины с синдромом Шерешевского-Тернера имеют патологии репродуктивной сферы: недоразвитие или отсутствие матки, нарушение функциональности яичников, отсутствие, деформация или гипертрофированность половых губ, клитора.
Как правило, женщины с таким заболеванием бесплодны. Известны единичные случаи естественных беременностей, однако в большинстве своем они заканчивались самопроизвольными абортами, выкидышами на ранних сроках.
Эко при синдроме Шерешевского-Тернера
Женщинам, у которых есть ежемесячные менструации, можно рассчитывать на успешное зачатие и эко беременность. Успешность наступления беременности после перемещения эмбриона в матку зависит от возможности нарастить слишком тонкий слой эндометрия. Во время вынашивания женщина получает гормональную терапию, от которой прямо зависит нормальное течение беременности.
Существует риск передачи хромосомной аномалии плоду, поэтому до 13 недели беременной необходимо пройти диагностику и сдать серологические анализы на плазменный протеин А. Положительный результат говорит о наличии патологии у ребенка.
Данные обследования рекомендовано проходить всем беременным женщинам для получения информации о возможных отклонениях развития.
Источник
Девчонки, всем привет!
Зарегистрировалась специально, чтобы рассказать свою историю девочкам, которые оказались в той же ситуации – плохие результаты первого скрининга с высоким риском хромосомных патологий. За прошедшие 10 дней я пережила тот же самый ад, в котором, возможно кто-то находится прямо сейчас. Я перерыла весь интернет и перечитала все топики на эту тему на множестве форумов на трёх языках (не менее 600 историй и бессчетное количество комментариев к ним).
СПОЙЛЕР: не паникуйте (знаю, это почти нереально, но…) и не теряйте надежду – скорее всего у вас всё хорошо.
СПОЙЛЕР 2. Скрининги – зло, которое по сути своей не многим лучше, чем гадание на кофейной гуще. Ему есть достойная альтернатива (совершенно безопасная).
Теперь, когда у вас появился лучик надежды и вы немножко начали дышать, обо всем по порядку.
Пошла на скрининг на сроке 11 недель и 5 дней по рекомендации врача. Сейчас понимаю, что в моем случае такой рекомендации вообще не должно было быть, так как анализ крови был бы так или иначе не информативен. У меня несколько миом, одна из которых довольно большая – 5см, и они влияют как минимум на уровень свободной субъединицы b-хгч. Кстати, также на его уровень влияет, например, приём прогестерона (дюфастон, утрожестан и тд), угроза на раннем сроке, особенности плацентации и масса других факторов, не имеющих никакого (!) отношения к плоду. Но об этом меня изначально никто не предупредил. Я сделала УЗИ, по нему все хорошо, сдала кровь и забыла об этом. Пока через несколько дней мне не позвонили и не сказали, что пришла плохая биохимия, высокий риск трисомии 21 (синдром Дауна) и нужно бы пересдать анализ. Хгч у меня выдал почти 6 МОМ, papp-a 0.98 МОМ, риск по возрасту (мне 31) – 1: 516, риск по биохимии- 1:85, ИНДИВИДУАЛЬНЫЙ РИСК – 1:67!!!! Это был вечер пятницы, так что пересдать можно было бы только в понедельник. Ну, то есть, понимаете, да? Ощущение тотальной беспомощности, отягощенное тем, что даже чертов анализ можно пересдать только через 2 дня. Я сразу же переговорила с несколькими врачами, у которых наблюдаюсь много лет (не по беременности) – среди них гинеколог-онколог и эндокринолог. Они сразу же сказали мне, что вообще не понимают, зачем меня отправили на этот скрининг, ведь в моем случае (гипотериоз+миомы дают так или иначе гормональную свистопляску) он совершенно не информативен по биохимии и что нужно было сразу сдавать генетику. И я уже на следующий день (субботу) записалась на НИПТ (неинвазивный пренатальный тест), в этот же день и сдала. Сдавала расширенный тест panorama на 13 аномалий плода+5 материнских наследственных патологий идут бонусом. В этом исследовании не берутся в расчёт никакие факторы, связанные с особенностями организма матери, а выделяется и изучается непосредственно днк ребенка (если еще точнее, то скорее плаценты, но тк плацента это производная плода, а не матери, то в 99.9% случаев это одно и то же; исключение составляет такая редкость, как плацентарный мозаицизм, но в этом случае и инвазивные тесты (прокол) бессильны). Точность НИПТ 99.9%. Я читала про несколько ложно-положительных случаев на синдром Тернера, но не нашла абсолютно ничего про ложно-отрицательный, как ни старалась (старалась я сильно). В общем, вывод такой – если вы сделали НИПТ и вам пришли низкие риски, выдыхайте и наслаждайтесь беременностью. Если, не дай бог, где-то показал высокий риск, уже тогда рассмотрите вариант инвазивного теста – точность его чуть выше (99.99%).
Бонусом определяют пол ребенка. Так что, сегодня мы узнали, что ждем здоровую девочку. 🙂
Единственным безусловным минусом этого теста является его цена – мы заплатили 34 тысячи рублей (но я брала расширенный, он самый дорогой). Результаты, согласно договору, должны предоставить в течение 7ми рабочих дней. Мне прислали на почту с небольшой задержкой- в 12 часов дня 8го дня. Если вы и так набоюдаетесь платно, то каждый скрининг обходится вам около 5к (в Москве, во всяком случае), 3 скрининга – 15к, а за 23 можно уже сделать генетический. Я в следующую беременность однозначно выберу для себя этот вариант.
Не передать, сколько я прочла подобных историй, когда ставили риск 1:100, 1:50, 1:25, 1:17, 1:11, 1:5 и 1:4 – а НИПТ (или инвазивка) показывали, что ничего из этого нет и рождались здоровые детки. Сколько слез, сколько мучений, бессонных ночей, и, к сожалению, порой и прерываний здоровых беременностей у тех, кому не довелось вовремя узнать о том, что скрининг – это не приговор, а всего лишь нелепая зачастую вероятность, базирующаяся исключительно на показателях матери, а не ребенка. Что ужаснуло еще больше (хотя, казалось бы, куда уж больше?) – это количество историй девушек, у которых все 3 скрининга показывали идеальные результаты и минимальный риск, а по итогу рождались малыши с патологиями, к чему ни одна из этих женщин не была готова.
Я ни капли не пожалела о потраченных деньгах. Если бы заранее была осведомлена о том, что именно представляет собой скрининг – ни за что бы на него не пошла. Делала бы узи (в идеале экспертные, я делала одно уже после того, как пришел ужасный скрининг, делала в другой клинике уже) и сдала бы сразу НИПТ.
Девочки, милые, если вы сейчас в аналогичной ситуации, не отчаивайтесь! Нас таких очень, очень много. По некоторым данным, каждую 5ю беременную женщину сейчас ставят в группу риска, отправляют на пересдачу анализов и на прокол. Это либо рабочая коммерческая схема, либо неосведомленность самих врачей, не предупреждающих девушек о том, что на результаты влияет множество факторов со стороны матери и во многих случаях эти анализы совершенно неинформативны и не показательны. У нас ведь до сих пор поголовно всех сажают на те же прогестероны, хотя на Западе от них давно отказались по одной простой причине – их эффективность для сохранения беременности не подтверждена (есть множество новейших исследований на эту тему, правда, по большей части на английском. На русском языке об этом можно почитать в статьях доктора доказательной медицины – Е.П. Березовской).
Удачи вам, девчонки, грамотных врачей, спокойной, счастливой беременности и лёгких родов!
UPD. Решила написать здесь обновление уже после родов – абсолютно здоровая прекрасная малышка у нас! ❤
#скрининг #высокийриск #высокийхгч #результатскрининга #нипт #panorama
Источник

Глава 22. Детородные функции, спонтанные беременности и донорские яйцеклетки
 Автор главы
Автор главы
Угасание функции яичников – одна из характерных черт синдрома Тернера. У плода женского пола с синдромом Тернера видно нормальное количество развивающихся яйцеклеток до 18 недели беременности. С более позднего периода внутриутробного развития происходит массовая быстрая потеря фолликул яичников, содержащих маленькие незрелые яйцеклетки. Предполагаемая причина этой потери была напрямую связана с отсутствующей Х-хромосомой, или, если быть более точными, с гетерогенной Х-хромосомой спаренной в 45,Х-плоде и в отсутствии мейотического скрещивания, когда одна Х-хромосома отсутствует. Такое спаривание подобных хромосом (например, спаривание двух хромосом номер 5) происходит во всех клетках при клеточном делении. Раньше было неизвестно, когда происходит полное исчезновение яйцеклетки из яичников, но после недавних исследований выяснилось, что 15 из 75 (26%) девочек с синдромом Тернера в возрасте 8-19,8 лет, направленные к нам в больницу для оценки их детородного потенциала, имели фолликулы в маленьких биописических образцах коры яичников. Более подробно об этом будет рассказано далее в этой главе. Фолликулы были одинаково найдены у девочек между 12 и 16 годами, но после этого был явный спад.
Из всех девочек с синдромом Тернера, участвовавших в наших исследованиях, у 39% были некоторые признаки спонтанного полового созревания, тогда как более ранние исследования показывали, что около 30% показывали признаки полового созревания. Увеличение доли девочек с синдромом Тернера с хотя бы незначительными признаками спонтанного полового созревания, скорее всего, происходит из-за улучшающихся диагностик синдрома. Сейчас выявляются и девочки с невыраженным фенотипом или с физическими признаками, и они, скорее всего, имеют остаточные функции яичников.
Было отмечено, что некоторые девочки с синдромом Тернера, 2-5%, проходили спонтанную менархе и имеют возможность спонтанно забеременеть, но эта пропорция, скорее всего, так же будет увеличиваться благодаря улучшению способов распознавания синдрома. Без медицинских вмешательств или усыновления 95% женщин с синдромом Тернера могут остаться бездетными. Бесплодие считается как самое вредное последствие синдрома Тернера на основании интервью со взрослыми женщинами с синдромом.
Возможности сохранения детородных функций
С момента первых отчетов по удачному криосохранению тканей корки яичников, сохранение детородных функций таким способом стало основной возможностью наступления беременности для девочек и молодых женщин, сталкивающихся с преждевременной потерей функции яичников по причине прохождения химиотерапии. Криосохранение представляет из себя технику, которая влючает в себя биопсию корки яичников с последующей заморозкой тканей, и затем, когда необходимо, пересадкой тканей обратно к женщине, после их разморожения. После пересадки обратно в яичники заморожено-размороженных тканей яичников рождались здоровые дети. До сегодняшнего дня успех пересадки, с последующей беременностью, составляет 30%. Пересадка одной женщине может быть повторена несколько раз по необходимости, если имеется достаточное количество замороженной ткани.
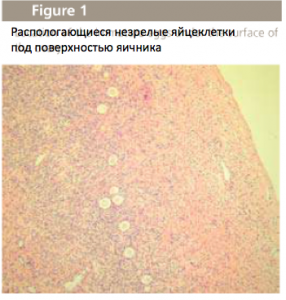
Незрелые яйцеклетки находятся в яичнике в виде тонкой прослойки в 1мм под поверхностью яичника – корка (Fig.1). Взять фрагмент этой прослойки путем лапароскопии довольно легко, это может быть выполнено как краткая дневная операция. Затем фрагменты этой ткани могут быть заморожены и храниться до тех пор, пока не появится желание выносить ребенка.
 (нажать для увеличения)
(нажать для увеличения)
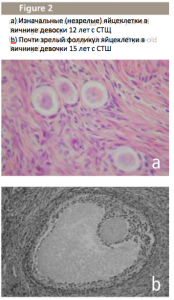
В свете всего этого было естественным проведение исследования возможностей сохранения функций деторождения в случае с синдромом Тернера. В нашем первом вышеупомянутом исследовании было выяснено, что у многих девочек-подростков на самом деле имелись фолликулы в яичниках (Fig.2). Во втором и более крупном исследовании, проведенном при поддержке нескольких шведских педиатров-эндокринологов, мы смогли определить некоторые прогностические факторы при нахождении фолликулов в яичниках (Fig.3).
 (нажать для увеличения)
(нажать для увеличения)
Сейчас мы можем рекомендовать криосохранение тканей яичников для девочек с синдромом Тернера 12-16 лет, у которых наблюдается мозаицизм и/или имеются хоть какие-то признаки спонтанного полового созревания. Нормальные концентрации сыворотки антимюллеровского гормона (AMH) и гормона стимуляции фолликулов (FSH) являются так же положительными прогностическими знаками. Эти гормоны вовлечены в гормональный контроль яичника. Однако, пользуясь любым из этих прогностических факторов, невозможно полностью исключить вероятность существования фолликулов в инах случаях. Фолликулы иногда случайно были обнаруживались в яичниках у девочек с кариотипом 45,Х и в яичниках девочек, у которых не было каких-либо признкаов полового созревания, и у которых был высокий FSH и низкие концентрации сыворотки AMH.
Во время биопсии яичника всегда есть вероятность забора зрелых и незрелых яйцеклеток, которые могут быть заморожены и оплодотворены затем спермой, когда это потребуется. Помимо этого были задокументированы случаи, когда мать замораживала яйцеклетки для дальнейшего их использования ее дочерью с синдромом Тернера.
Вероятность наступления беременности после пересадки ткани яичников женщине с синдромом Тернера может быть ниже, чем у тех, кто прошел химиотерапию, потому что количество яйцеклеток в яичниках женщин с синдромом Тернера ниже. Сохранение возможности функции деторождения среди женщин с синдромом Тернера до сих пор считается экспериментальным, и это еще не включено в стандартные рекомендации.
Рекомендуется упомянуть женщинам с синдромом Тернера, у которых имеются менструации и они мозаики, не затягивать с деторождением без веских на то причин, потому что очень часто встречается преждевременное угасание функций яичников до наступления менопаузы. Во время консультаций по деторождению важно так же объяснить о рисках во время беременностей для женщин с синдромом Тернера, и о том, как избежать этих осложнений.
Спонтанная беременность
У женщин с синдромом Тернера отмечались спонтанные беременности, задокументрированные как по отдельным наблюдениям пациенток, так и на основании небольших исследований. Некоторые ранние отчеты из индивидуальных наблюдений за пациентками отмечали частые хромосомные аномалии среди младецев женщин с синдромом Тернера. Это совершенно ясно с некоторыми формами структурных отклонений в Х-хромосоме. Вероятность повышенного риска трисомии 21 (синдром Дауна) зарегестрирована только по одному индивидуальному делу и, вероятно, не должна вызывать опасений. Выкидыши или самопроизвольные аборты очень часто встречаются при спонтанных беременностях у женщин с синдромом Тернера. Их причина кроется, скорее всего, в хромосомных отклонениях. Однако, раньше выкидыши часто встречались и при беременностях, достигнутых при помощи донорской яйцеклетки. С недавнего времени уровень выкидышей снизился, причины для частых выкидышей были, предположительно, связаны с маткой и недостаточным уровнем эстрогена. Другими словами, можно предположить, что дозировка эстрадиола, которая выписывалась ранее, была недостаточной для обеспечения нормального роста матки, которая часто не достигала нормального взрослого размера.
Не зависимо от того, была ли беременность спонтанной или была достигнута при помощи донорской яйцеклетки, всегда сущесвуют беременности с высоким риском, и они требуют тщательного специального наблюдения. Перед планированием беременности рекомендуется провести осмотр командой врачей, которые ведут женщин с синдромом Тернера.
Наиболее тяжелое осложнение во время беременности – вскрытие аорты. Вскрытие аорты часто встречается так же и у не беременных женщин с синдромом Тернера. Так как лечение вскрытия аорты возможно, и так как это не разумно подвергать женщину риску увеличенной нагрузки циркуляции, то должно быть проведено магнитно-резонансное обследование, выполненное кардиологом с опытом в наблюдении этого недуга до и хотя бы один раз во время беременности. Так же необходима эхокардиограмма для диагностирования митрального клапана. Особый уход требуется женщинам с гипертонией и историей коарктации аорты. Должны так же отслеживатся состояние щитовидной железы и переносимость глюкозы. Все это в идеальном случае должно быть под наблюдением группы врачей из разных дисциплин.
Донорская яйцеклетка
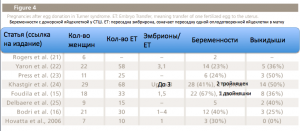
На сегодня хорошим и вполне вероятным вариантом заведения детей для женщин с синдромом Тернера является использование донорской яйцеклетки. Раньше шансы появления беременности при помощи этой процедуры были ниже, чем среди других женщин с преждевременным угасанием функций яичников. Позже они поднялись до того же уровня, что и в других группах женщин, возможно, по причине более подходящей заместительной гормональной терапии (Fig.4). В течение последних лет уровни появления беременности варьировались в пределах 40-67% на одну пересадку эмбириона. Поначалу уровень выкидышей был велик, около 50%, но недавно спустился до 25-40%. Задокументированное количество живых младенцев пока что мало.
 (нажать для увеличения)
(нажать для увеличения)
До прохождения процедуры с донорской яйцеклеткой, необходим тщательный медицинский осмотр (смотрите выше), ведение беременности должно быть тщательным и проводиться профессионалом. Случаи разрыва аорты были так же описаны при беременности с использованием донорской яйцеклетки.
Высокое кровяное давление, которое часто встречается и у небеременных женщин с синдромом Тернера, может увеличить риск гипертензии при беременности и преэклампсии. Это является главной причиной часто наблюдаемых младенцев с маленьким весом при рождении у матерей с синдромом Тернера. В общем же, у матерей с синдромом Тернера рождаются здоровые дети.
Для женщин с синдромом Тернера часто используется кесарево сечение, чаще всего из-за диспропорций таза при низком росте. Женщины с синдромом Тернера так же подвержены непереносимости глюкозы при беременности, что может перерасти в гестационный диабет.
Беременности двойняшками и большим количеством плодов всегда увеличивают риск во время беременности у любых женщин. Беременности двойняшками не должны стимулироваться у женщин с синдромом Тернера, у которых и так повышенные риски во время беременности. Этого можно полностью избежать, без компромиссов для достижения беременности, путем пересадки по одному эмбриону за раз. Остальные эмбрионы могут находиться на крио-хранении и затем пересажены по одному.
За несколько месяцев до запланированного использования донорской яйцеклетки и пересадки эмбриона должна быть проведена соответствующая заместительная гормональная терапия, чтобы достичь хорошо функционирующей матки, с достаточным кровоснабжением и восприимчивым эндометрием.
Источник:https://np.netpublicator.com/netpublication/n75088268
Продолжение следует
Источник
