Эозинофильный инфильтрат легкого встречается при синдроме
Что такое Легочный эозинофильный инфильтрат –
Легочный эозинофильный инфильтрат (легочная эозинофилия, эозинофильная пневмония) включает большую группу заболеваний, основными проявлениями которых являются выявленные рентгенологически затенения в легких, сопровождающиеся эозинофилией. В этиологическом отношении различают эози- нофильные инфильтраты, связанные с: 1) паразитарной, инвазией; 2) лекарственными препаратами и другими химическими веществами; 3) бронхиальной астмой; 4) системными поражениями соединительной ткани [Mayak R„ Soldona М. – В кн.: Fish- man А., 1980].
Легочные аозинофилъные инфильтраты паразитарного происхождения, связанные с инвазией аскарид, анкилостом, свиного иепня и печеночной двуустки, иногда называют простой легочной эозинофилией [Crafton J., Duglas A., 1974], или синдромом Леффлера (W. Lцf fier).
Патогенез (что происходит?) во время Легочного еозинофильного инфильтрата:
Патогенез этих изменений изучен недостаточно. Существует представление о ведущей роли сенсибилизации и аллергии, возникающих при глистной инвазии. Одним из доказательств этой точки зрения является повышение содержания в сыворотке крови больных IgE.
Патологоанатомические изменения состоят в появлении в легких очагов инфильтрации, которые при микроскопическом исследовании представляют собой альвеолярную экссудацию с большим количеством эозинофилов. В отдельных случаях наблюдались периваскулярная инфильтрация лейкоцитами и небольшие тромбозы.
Симптомы Легочного еозинофильного инфильтрата:
У большинства больных легочный эозинофильный инфильтрат, связанный с аскаридозом и другими глистными инвазиями, протекает бессимптомно и выявляется при профилактических флюорографических исследованиях. Температура тела, как правило, нормальная, иногда она повышается до суб- фебрнльных цифр с нормализацией в течение нескольких дней. У некоторых больных появление легочного эозинофильного инфильтрата сопровождается недомоганием, головной болью, ночными потами, кашлем без мокроты или с незначительным количеством окрашенной в желтый цвет мокроты.
При физикальном исследовании могут быть выявлены небольшое укорочение перкуторного тона и влажные хрипы над участком инфильтрата в легких. Все указанные выше симптомы и физикальные признаки быстро, в течение 1-2 нед, исчезают.
Диагностика Легочного еозинофильного инфильтрата:
При рентгенологическом исследовании определяются неив- тенсивные, гомогенные затенения различных участков легких без четких границ. Затенения могут локализоваться в обоих или одном из легких, могут исчезать в одном месте и появляться в других. Чаще тени имеют небольшие размеры, но иногда распространяются почти на все легкое. В большинстве случаев затенения исчезают через 6-12 дней. Формирование полостей в легочной паренхиме и плевральные изменения нехарактерны.
Лабораторные исследования должны быть направлены прежде всего на выявление паразитов, для чего необходимо повторно исследовать фекалии на наличие в них яиц аскарид и других гельминтов. В случаях свежей инвазии миграция личинок аскарид и легочные эозинофильные инфильтраты возникают раньше появления аскарид в фекалиях. Характерным признаком является умеренная эозинофилия в крови.
Дифференциальный диагноз проводится с туберкулезом, пневмонией и инфарктом легкого. Отличительными особенностями легочного эозинофильного инфильтрата являются легкость течения заболевания, «летучесть» и быстрое исчезновение легочных инфильтратов и эозинофилия в периферической крови.
Течение должно включать назначение специальных средств для дегельминтизации. Какого-либо лечения, направленного непосредственно на легочный инфильтрат, обычно не требуется, так как инфильтрат у большинства больных исчезает через несколько дней и без специального лечения. Если проявления болезни резко выражены или сохраняются длительное время, может быть проведено лечение кортикостероидными гормонами.
Особое место среди легочных эозинофильных инфильтратов, связанных с инвазией паразитов, занимает так называемая тропическая легочная эозинофилия [Weingarten К., 1943J. Заболевание встречается в Индии, Бирме, Малайзии и на Цейлоне. Считают, что заболевание является аллергической реакцией на филярии, которые от пораженных животных передаются человеку москитами. На секции в легких выявляются белесоватые рассеянные узелки, а пораженные альвеолы заполнены эозинофилами, макрофагами и сегментоядерными нейтрофилами.
Клиническая картина характеризуется скрытым началом с появлением и постоянным усилением кашля – сухого или с появлением небольшого количества мокроты слизистого характера. Кашель иногда носит приступообразный характер и особенно выражен в ночное время. Во время кашля у некоторых больных появляются свистящее дыхание и ощущение одышки. У части больных возникают кровохарканье и неоп« ределенного характера боли в грудной клетке. При аускуль- тации легких определяются рассеянные сухие хрипы.
У половины больных на рентгенограммах отмечаются диффузные мелкоочаговые изменения в обоих легких. У некоторых больных имеются локализованные инфильтраты в легких.
При функциональном исследовании легких выявляются преимущественно обструктивные изменения.
Характерны выраженная эозинофилия в периферической крови, лейкоцитоз, наличие эозинофилов в мокроте и положительная реакция связывания комплемента с филяриальным антигеном. Филярии могут быть обнаружены при биопсии лимфатического узла.
Лечение Легочного еозинофильного инфильтрата:
Наиболее эффективен антифиляриальный препарат диэгилкарбамазин. У некоторых больных возможно спонтанное выздоровление, однако у больных, которым не проводилось специальное лечение, заболевание может протекать длительно – месяцы и годы, с повторными обострениями, приводя к развитию пневмосклероза.
Легочные эозинофильные инфильтраты могут возникать от воздействия лекарств и химических соединений. Описаны легочные эозинофильные инфильтраты, развивающиеся под влиянием фурадоиина, ацетилсалициловой кислоты, азатиоприна, хлор- пропамида, хромогликата, изониазида, метатрексата, пенициллина, стрептомицина, сульфаниламидов, бериллия, солей золота и никеля и других соединений. Кроме того, эозинофильные легочные инфильтраты могут появляться после ингаляции пыльцы некоторых растений.
Клиническая картина легочного эозинофильного инфильтрата, возникающего после применения фурадонина, описана особенно подробно. Реакции легких на прием фурадонина бывают острыми и хроническими. При остром варианте реакции через 2 ч-10 дней после начала приема фурадонина появлялись лихорадка, сухой кашель, насморк, одышка. На рентгенограммах обычно выявляются диффузные изменения в легких, иногда очаговые неправильной формы инфильтраты в легких, отсутствовали типичные для синдрома Леффлера быстрое исчезновение и миграция инфильтратов, иногда появляется выпотной плеврит, причем в плевральной жидкости содержится много эозинофилов. Характерно увеличенное содержание эозинофилов в крови. При остром течении заболевания вскоре после отмены препарата исчезает эозинофильный инфильтрат в легком. При хроническом течении заболевания рассасывание легочного эозинофильного инфильтрата затягивается, и в отдельных случаях на его месте развивается пневмосклероз.
Лечение. Острые реакции на медикаменты и химические агенты специальной терапии не требуют, и прекращение действия, вызвавшего легочный инфильтрат фактора, приводит к полному исчезновению признаков болезни. В отдельных случаях при затяжном течении заболевания требуется прием глюкокор- тикостероидных препаратов.
Легочные эозинофильные инфильтраты у больных бронхиальной астмой в половине случаев связывают с воздействием на больного Aspergillus fumigatus. В некоторых случаях эозинофильные инфильтраты вызваны вдыханием пыльцы растений, домашней пыли, перхоти животных. Способствует возникновению этого состояния сухость воздуха, которая вызывает высушивание слизистой оболочки органов дыхания, образование густой слизи в бронхах и нарушение выделения слизи. Изменения чаще возникают у больных бронхиальной астмой старше 40 лет и преимущественно у женщин.
При морфологическом исследовании обнаруживаются участки легких, заполненные экссудатом, содержащим большое количество эозинофилов, которые присутствуют также в просвете бронхов и иногда инфильтрируют их стенки.
Клиническая картина у значительной части больных характеризуется тяжелым течением бронхиальной астмы. Обострение болезни сопровождается повышением температуры т е – л а, иногда до высоких цифр. Характерным симптомом является кашель, который бывает приступообразным н сопровождается отхождением густой мокроты в виде пробок и слепков бронхов [Mayak R., Soldona М. – В кн.: Fishman А., 1980].
Легочные эозинофильные инфильтраты встречаются при системных поражениях соединительной ткани: узелковом периарте- ринте (см. стр. 379), гранулематозе Вегенера (см. стр. 357), синдроме J. Churg и L. Strauss (см. стр. 384).
К каким докторам следует обращаться если у Вас Легочный эозинофильный инфильтрат:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Легочного еозинофильного инфильтрата, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни органов дыхания:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
Виды эозинофильных инфильтратов. Хроническая пневмония.
Хронический эозинофильный инфильтрат (Eckerstroem — Kartagener), который остается неизменным в течение недель и месяцев; он пока еще настолько недостаточно очерчен, что с этим диагнозом надо быть чрезвычайно осторожным. При этом сочетании инфильтрата с эозинофилией речь чаще идет о простом совпадении.
Тропические эозинофильные легочные инфильтраты (pulmonary eosinophilosis или tropical eosinophilia) встречаются эндемически в тропических и субтропических странах, особенно в Индии и Африке. По-видимому, речь идет об инфекции (Ball, Crofton). Описаны острые и хронические рецидивирующие формы с неоднократно появляющимися многочисленными, рассеянными, мелкими и до ладони величиной инфильтратами в легких.
Инфильтраты эти исчезают нестоль быстро, как при синдроме Лёффлера. Всегда имеется лейкоцитоз, иногда очень высокий, и более или менее значительная эозинофилия (до 80%). Часто повышен титр реакции холодовой агглютинации, в большинстве случаев положительна реакция Вассермана. В противоположность ложнолюэтическому легочному инфильтрату с положительной реакцией Вассермана случаев спонтанного излечения неизвестно. Болезнь, однако, хорошо уступает препаратам сальварсана, например новарсенолу, вводимому с пятидневными интервалами, что также может быть использовано в дифференциально-диагностическом отношении.
При бронхиальной астме иногда одновременно наблюдается легочный инфильтрат.
Длительная эозинофилия при долго не рассасывающихся изменениях в легких вызывает подозрение на узелковый периартериит.
Хронические эозинофильные инфильтраты легких патологоанатомически встречаются одновременно с эозинофильной костной гранулемой. Необходимо всегда искать ее истинную причину — основную болезнь или какое-либо осложнение пневмонии. Однако недавно Вrunner и Tanner смогли на резецированных препаратах показать, что при дифференциальной диагностике надо считаться с возможностью хронической пневмонии, если:
а) анамнез указывает на острое начало пневмонии без предшествующих симптомов;
б) имеется очень высокая РОЭ — 50 мм в час и больше (что особенно говорит против туберкулеза);
в) рентгенологически определяются интенсивной плотности бронхопневмонические инфильтраты;
г) увеличены регионарные лимфатические узлы. Диагноз надо подкреплять путем постоянного исключения туберкулеза (нахождение туберкулезных микобактерий) и рака (бронхоскопические и цитологические данные).
Вторичные пневмонии
Вторичные пневмонии не имеют общей всем им характерной симптоматологии.
а) Застойные пневмонии и легочные инфаркты всегда легко отграничить от других инфильтратов, если учитывать состояние всего организма. Застойная пневмония наблюдается преимущественно справа, но может быть и двусторонней. Переход к отеку легких постепенный. Левосторонние пневмонии редко обусловлены только одним застоем. Инкапсулированный междолевой застойный выпот может симулировать круглые тени другого происхождения (опухоль). Аускультативно при застойной пневмонии всегда имеются также признаки застойного бронхита с крупнопузырчатыми влажными хрипами.
В мокроте при окраске берлинской лазурью обнаруживаются так называемые клетки сердечных пороков, содержащие гемосидерин.
Из других признаков гемодинамической сердечной недостаточности особенно выражены одышка (левожелудочковая недостаточность), симптомы же правожелудочковой недостаточности (застойная печень, отеки и т. д.) отступают на задний план. Со стороны самого кровообращения имеются явления, обусловливающие перегрузку левого желудочка (гипертония, аортальная недостаточность и т. д.), митральный порок или признаки коронарного атеросклероза. Поэтому сердце почти всегда увеличено, конфигурация его изменена и на ЭКГ отмечаются признаки поражения миокарда.
б) При инфаркте легкого вначале почти всегда бывает плевральная боль, усиливающаяся при дыхании и одинаково частая как справа, так и слева. Вследствие щажения во время дыхания соответственной стороны грудной клетки классические аускультативные признаки инфильтрата выслушиваются только в более поздних стадиях. Плевральная боль, как правило, значительно интенсивнее, чем при пневмониях. Выделение мокроты от светлой до темно-красной чисто кровянистой подтверждает диагноз. Кровянистую мокроту при инфаркте легко отличить от ржавой мокроты при пневмониях. Часто вторичное инфицирование инфарктов вызывает наблюдаемые при инфарктах патологические изменения крови.
Рентгенологически почти всегда отсутствуют приводимые в учебниках классические клинообразные тени с вершиной, обращенной к корням легких, и основанием, обращенным к периферии. Отличить эту тень от обычной бронхопневмонии рентгенологически, как правило, вряд ли возможно.
Можно сказать, что инфаркт легких никогда не бывает первичным заболеванием. Если нет флебитического процесса, то у человека, ранее здорового, надо воздержаться от этого диагноза. Наоборот, слишком редко ставят диагноз инфильтрата легких у постельных больных и особенно послеоперационных больных. Изменения вен часто на первый взгляд незаметны, их надо специально искать. Тромбоз тазовых вен вообще может ускользнуть при клиническом обследовании.
Тромбозы глубоких вен голеней, как правило, вызывают болезненность при давлении. Они иногда способствуют заметному увеличению объема икр. Почти все тромбозы начинаются именно с этих вен. Так как инфаркт легких является типичным вторичным заболеванием, то, раз он установлен, надо искать основную болезнь. На рисунке показана частота различных болезней, установленных при аутопсии погибших от легочной эмболии (Koegel-Zollinger) в течение года в патологоанатомическом институте Сан-Галлена. Сердечная недостаточность, а затем злокачественные опухоли стоят на первом месте.

– Также рекомендуем “Перибронхоэктатическая пневмония. Диагностика бронхоэктазии.”
Оглавление темы “Инфильтраты и новобразования легких.”:
1. Туберкулезный инфильтират. Диагностика туберкулезного инфильтрата.
2. Хронические формы туберкулеза легких. Диагностика полостей в легких.
3. Инфильтрация легких. Легочный инфильтрат.
4. Первичные пневмонии. Бактериальные пневмонии.
5. Вирусные пневмонии. Диагностика вирусных пневмоний.
6. Гриппозная пневмония. Пневмония с положительной реакцией Вассермана.
7. Пневмонии при риккетсиозах. Бруцеллезные пневмонии.
8. Грибковые болезни легких. Актиномикоз легких.
9. Виды эозинофильных инфильтратов. Хроническая пневмония.
10. Перибронхоэктатическая пневмония. Диагностика бронхоэктазии.
Источник
Легочные эозинофилии – группа заболеваний и синдромов, характеризующихся преходящими легочными инфильтратами и эозинофилией крови, превышающей 1.5 х 109/л.
Различают следующие группы легочных эозинофилии:
- Локальные легочные эозинофилии
- Простая легочная эозинофилия (синдром Леффлера).
- Хроническая эозинофильная пневмония (длительная легочная эозинофилия, синдром Лера-Киндберга).
- Легочные эозинофилии с астматическим синдромом (атопическая бронхиальная астма; неатопическая бронхиальная астма; аллергический бронхолегочный аспергиллез; тропическая эозинофилия).
- Легочные эозинофилии с системными проявлениями
- Аллергический эозинофильный гранулематозный ангиит (синдром Чарга-Стросса).
- Гиперэозинофильный миелопролиферативный синдром.
Локальные легочные эохинофилии
Простая легочная эозинофилия
Простая легочная эозинофилия (синдром Леффлера) – сочетание преходящих «летучих» инфильтратов легких с высокой эозинофилией крови 1.5 х109/л.
Причины легочных эозинофилий
Основными этиологическими факторами синдрома Леффлера являются:
- сенсибилизация к аллергенам цветочной пыльцы;
- сенсибилизация к аллергенам грибов, прежде всего аспергилл;
- инвазии гельминтами (аскаридоз, стронгилоидоз, шистосомоз, анкилостомоз, парагонимоз, токсакароз и др.) – возбудители гельминтозов проходят фазу личиночной миграции и попадают в легочную ткань;
- работа на производствах, связанных с использованием никеля (вдыхание паров карбонада никеля);
- лекарственная аллергия (к антибиотикам, сульфаниламидам, нитрофурановым соединениям, салицилатам, противотуберкулезным средствам, другим препаратам);
- аллергия на различные пищевые продукты;
При невозможности установить причину следует говорить о криптогенном (идиопатическом) синдроме Леффлера.
Патогенез легочных эозинофилий
При легочных эозинофилиях наблюдается скопление эозинофилов в легочной ткани в ответ на воздействие указанных выше этиологических факторов – антигенов. На мембранной поверхности эозинофилов имеются рецепторы для хемотаксических факторов, которые обусловливают скопление эозинофилов в легких. Основными хемотаксическими факторами для эозинофилов являются:
- эозинофильный хемотаксический фактор анафилаксии (выделятся тучными клетками и базофилами);
- фактор, стимулирующий миграцию эозинофилов (выделяется Т-лимфоцитами);
- эозинофильный хемотаксический фактор нейтрофилов.
Хемотаксис эозинофилов стимулируется также активированными компонентами системы комплемента; гистамином и другими медиаторами, выделяемыми при дегрануляции тучных клеток (танинами, лейкотриенами); антигенами гельминтов; антигенами опухолевых тканей.
Устремившиеся в легочную ткань эозинофилы оказывают как защитное, так и иммунопатологическое действие.
Защитное действие эозинофилов заключается в выделении ферментов, инактивирующих кинины (кининаза), гистамин (гистаминаза), лейкотриены (арилсульфатаза), фактор, активирующий тромбоциты (фосфолипаза А) – т.е. медиаторов, принимающих участие в развитии воспалительных и аллергических реакций. Кроме того, эозинофилы продуцируют эозинофильную пероксидазу, которая разрушает шистосомы, токсоплазмы, трипаносомы, вызывает деструкцию опухолевых клеток. Эти эффекты опосредованы продукцией большого количества перекиси водорода под влиянием фермента пероксидазы.
Наряду с защитными эффектами эозинофилы оказывают также патологическое влияние, выделяя большой основной белок и эозинофильный катионный белок.
Большой основной белок эозинофильных гранул повреждает клетки мерцательного эпителия слизистой оболочки бронхов, что, естественно, нарушает мукоцилиарный транспорт. Кроме того, под влиянием большого основного белка эозинофильных гранул активируется высвобождение гистамина из гранул тучных клеток, что усугубляет воспалительную реакцию.
Эозинофильный катионный белок активирует калликреин-кининовую систему, образование фибрина, одновременно нейтрализует антикоагулянтный эффект гепарина. Указанные эффекты могут способствовать повышению агрегации тромбоцитов и нарушению микроциркуляции в легких.
Эозинофилами в большом количестве выделяются также простагландины Е2 и R, оказывающие регулирующее влияние на воспалительные и иммунные процессы.
Таким образом, основные патогенетические механизмы развития легочных эозинофилии вообще и простой легочной эозинофилии (синдрома Леффлера) в частности, связаны с функциональной активностью скопившихся в бронхопульмональной системе эозинофилов. Пусковым моментом развития эозинофильного альвеолита под воздействием антигена является активация системы комплемента в легких в связи с тем, что в легких возможна локальная продукция компонентов комплемента С3 и С5. В дальнейшем развивается иммунокомплексная реакция (наиболее часто) или аллергическая реакция немедленного типа (IgE-зависимая).
Основными патоморфологическими особенностями синдрома Леффлера являются:
- заполнение альвеол эозинофилами и крупными мононуклеарными клетками;
- инфильтрация межальвеолярных перегородок эозинофилами, плазматическими клетками, мононуклеарными клетками;
- инфильтрация сосудов эозинофилами;
- образование агрегатов тромбоцитов в микроциркуляторном русле, но без признаков некротизирующего васкулита и развития гранулем.
Симптомы легочных эозинофилий
Больные, страдающие синдромом Леффлера, предъявляют достаточно характерные жалобы на сухой кашель (реже с отделением мокроты «канареечного» цвета), слабость, снижение работоспособности, значительную потливость, повышение температуры тела (как правило, не выше 38°С). Некоторые больные жалуются на боли в грудной клетке, усиливающиеся при кашле и дыхании (обычно при сочетании синдрома Леффлера с сухим плевритом). Появление кровохарканья возможно при гельминтных инфекциях (фаза миграции личинок и попадание их в легкие). Возможно появление кожного зуда, внезапно возникающего и рецидивирующего отека Квинке, крапивницы. Однако часто заболевание протекает бессимптомно и обнаруживается лишь при случайном обследовании больного по какому-либо другому поводу.
Общее состояние больных в большинстве случаев удовлетворительное. При физикальном исследовании легких определяется притупление перкуторного звука над областью расположения инфильтрата. В этой же зоне выслушиваются влажные мелкопузырчатые хрипы на фоне ослабленного везикулярного дыхания. При сочетании «летучего» эозинофильного инфильтрата и сухого (фибринозного) плеврита выслушивается шум трения плевры. Характерна быстрая динамика (быстрое уменьшение и исчезновение) физикальных симптомов.
Лабораторные данные
- Общий анализ крови – характерная особенность – эозинофилия, умеренно выраженный лейкоцитоз, возможно увеличение СОЭ.
- Биохимический анализ крови – увеличение содержания серомукоида, сиаловых кислот, фибрина (как проявление неспецифического биохимического «синдрома воспаления»), реже увеличивается уровень а2- и у-глобулинов.
- Иммунологические исследования – возможно снижение количества Т-лимфоцитов-супрессоров, увеличение уровня иммуноглобулинов, появление циркулирующих иммунных комплексов, однако указанные изменения не закономерны.
- Общий анализ мочи – без существенных изменений.
- Общеклиническое исследование мокроты – при цитологическом исследовании обнаруживается большое количество эозинофилов.
Инструментальные исследования
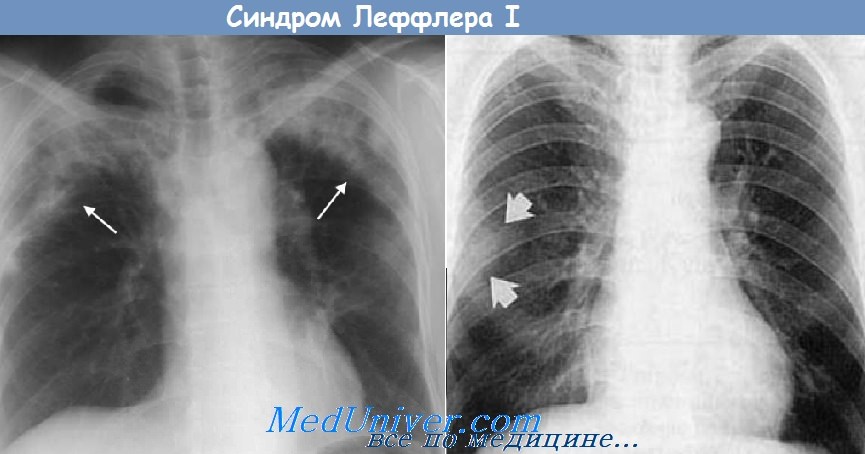
- Рентгенологическое исследование легких. В легких выявляются негомогенные, с нечеткими контурами очаги инфильтрации различной величины. Они локализуются в нескольких сегментах одного или обоих легких, у некоторых больных очаг инфильтрации невелик и может занимать всего лишь один сегмент. Характернейшей особенностью этих инфильтратов является их «летучесть» – через 7-8 дней инфильтраты рассасываются, в редких случаях они сохраняются 3-4 недели, но затем бесследно исчезают. У некоторых больных на месте исчезнувшего инфильтрата может сохраняться усиление легочного рисунка в течение 3-4 дней. «Летучесть» инфильтрата является главным дифференциально-диагностическим признаком, отличающим это заболевание от пневмонии и туберкулеза легких. Если синдром Леффлера обусловлен гельминтными инфекциями, возможно образование очагов деструкции в легочной ткани, медленное их исчезновение, а у некоторых больных формирование кист с отложением солей кальция.
- Исследование вентиляционной функции легких. Как правило, существенных нарушений функции внешнего дыхания нет. При обширных инфильтратах в легких может наблюдаться умеренно выраженная дыхательная недостаточность смешанного рестриктивно-обструктивноготипа (снижение ЖЕЛ, ОФВ1).
Течение простой легочной эозинофилии благоприятное, осложнений не наблюдается, наступает полное выздоровление. Если аллерген устранить не удается, возможны рецидивы заболевания.
Программа обследования
- Общие анализы крови, мочи, кала (на гельминты), мокроты (цитологический анализ).
- Биохимический анализ крови – определение содержания серомукоида, сиаловых кислот, фибрина, общего белка, белковых фракций.
- Иммунологические исследования – определение содержания В- и Т-лимфоцитов, субпопуляций Т-лимфоцитов, иммуноглобулинов, циркулирующих иммунных комплексов.
- ЭКГ.
- Рентгенография легких в трех проекциях.
- Спирография.
- Аллергологическое обследование для выявления сенсибилизации к пыльцевым, пищевым, грибковым, гельминтным, лекарственным и другим аллергенам.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
Источник
