Как не допустить рождения ребенка с синдромом дауна


Редактор
Алина Таценко
Что такое синдром Дауна и почему рождаются дети с таким диагнозом, нам рассказали генетики научного проекта «MyHelix» Дария Лосева и Руслана Шадрина.
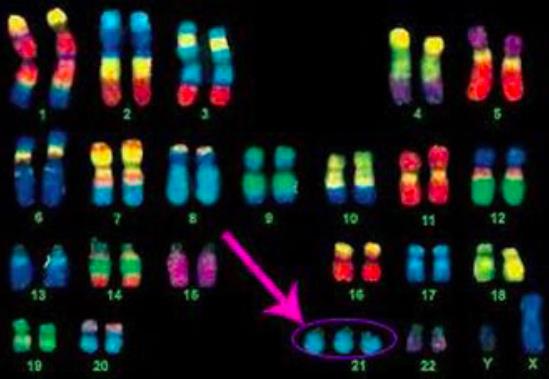
21 марта – это не обычный мартовский день в году: в 2006 году он был провозглашен Международным днем синдрома Дауна. Это дата была выбрана неспроста. Она символизирует причину рождения солнечных людей: 3 копии 21-й хромосомы. О том, почему возникает такая «поломка», и что делать, чтобы избежать ее, читай дальше.
Синдром Дауна – это генетическое заболевание, причиной которого является наличие лишней 21 хромосомы, что приводит к умственным нарушениям. Синдром возникает через нерасхождение хромосом при образовании гамет (яйцеклеток и сперматозоидов), в результате чего ребенок получает дополнительную хромосому от мамы в 90% случаев или от отца в 10%. Есть варианты заболевания, когда присутствует не целая лишняя хромосома, а ее фрагменты. Поэтому синдром Дауна также называют трисомией 21 хромосомы.
По статистике «Всемирной организации здравоохранения» в мире ежегодно рождается приблизительно 1 ребенок с синдромом Дауна на 1000 новорожденных. Количество рождения детей с патологией, сравнивая с прежними годами, уменьшилось благодаря развитию пренатальной диагностики. И эти соотношения больных приблизительно одинаково во всем мире. Генетический сбой происходит независимо от здоровья, образования, расы, места проживания и социального благополучия родителей, однако есть некоторые причины, которые увеличивают вероятность рождения детей с Дауном.

Причины рождения детей с синдромом Дауна
- Одной из причин рождения «солнечных деток» является возраст матери. Есть данные, что для женщины возрастом до 25 лет, вероятность рождения ребенка с синдромом 1 к 1400, до 30 лет – 1 к 1000, в 35 лет увеличивается риск до 1 на 350, в 42 года – 1 на 60, а в 49 лет каждый 12 новорожденный. Вместе с тем, важно обратить внимание, что практически у 80% новорожденных с синдромом Дауна мамам было до 30 лет. Это связано с тем, что молодые женщины чаще рожают.
- Влияние оказывает и возраст отца. Считается, что снижение качества спермы у мужчин после 42 лет увеличивает вероятность возникновения генетических дефектов у ребенка.
- Еще одно открытие индийских ученых позволило предположить: возраст бабушки по материнской линии на момент рождения ее дочкой ребенка тоже может оказывать свое влияние на развитие синдрома Дауна. Чем больше возраст бабушки, тем вероятнее рождение ребенка с синдромом.
- Причиной рождения «солнечного малыша» могут стать и близкородственные браки, так как у людей с похожей генетической информацией повышается вероятность генетических отклонений.
- Очень маленькая вероятность, но существующая, при некоторых вариантах заболевания – это наследственность.
- Нарушения фолатного цикла у будущей мамы. Именно про него мы поговорим детальней.
Фолиевая кислота или витамин В9 назначается для приема женщинам, которые планируют беременность, и тем, кто уже в положении. И не зря врачи это делают. Нарушения в усвоении фолиевой кислоты приводит к тому, что хромосомы не расходятся и остаются вместе – так возникает трисомия.
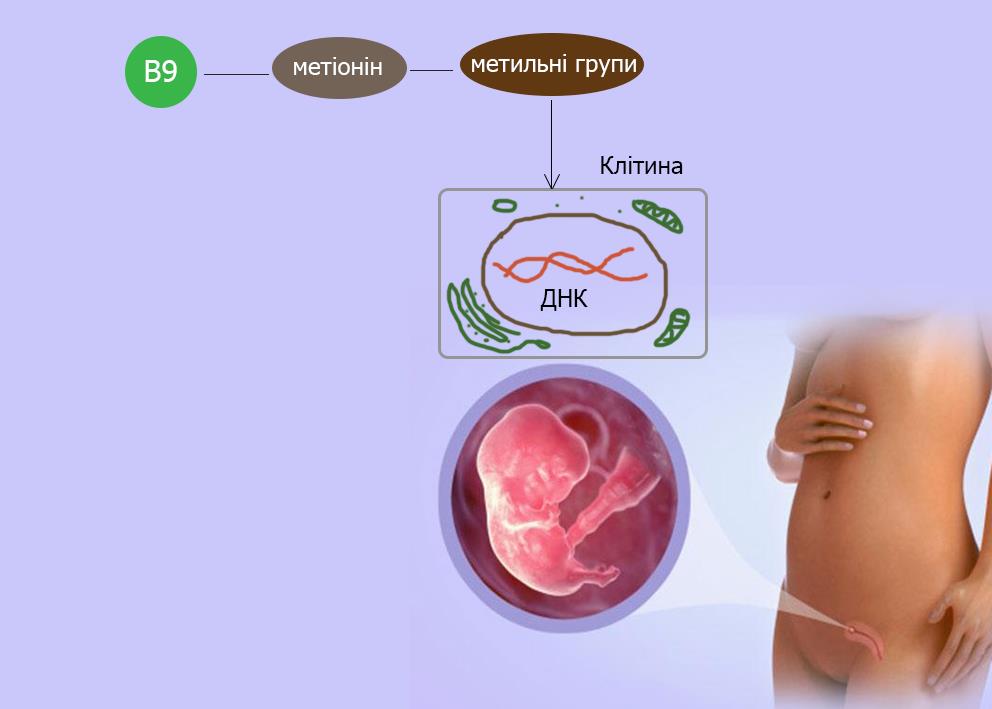
В нашем организме фолиевая кислота принимает участие в метаболизме аминокислоты – метионина. Эта аминокислота является донором метильных групп. Если метильных групп в организме женщины не хватает, то во время созревания яйцеклетки (принято называть овуляцией), некоторые доли 21-й хромосомы остаются без них. Недостача фолиевой кислоты не позволяет долям 21-й хромосомы разойтись, что и приводит возникновения синдрома Дауна у малыша.
Почему не усваивается фолиева кислота? За метаболизм фолиевой кислоты отвечают три гена: MTHFR, MTR, MTRR – их еще называют генами фолатного цикла. Иногда варианты этих генов способствуют усвоению кислоты не на 100 %, а всего на 30 %. Узнать, нет ли у женщины нарушений фолатного цикла можно, сдав генетический тест у генетика. Таким образом, женщинам, у которых фолиева кислота усваивается лишь частично, необходимо не игнорировать рекомендации врачей и дополнительно употреблять витамин В9 или обогащенную им еду, особенно во время вынашивания плода.
Помимо генетических особенностей, проблемы с желудочно-кишечным трактом могут также вызывать нехватку фолиевой кислоты. Частые метеоризмы нарушают всасывание полезных веществ. Именно поэтому перед беременностью необходимо проконсультироваться и, при необходимости, пролечиться у гастроэнтеролога. Это необходимо для того, чтобы все, что ты употребишь, твой ребеночек мог получить сполна.
Рекомендации для профилактики от синдрома Дауна:
Чтобы узнать, есть ли у вас нарушения в метаболизме фолиевой кислоты, необходимо сдать генетический тест.
Заблаговременно до беременности принимай фолиевую кислоту и витамины группы В (В6, В12, В9) либо наполни свой рацион продуктами, богатыми на эти витамины.
Если у вас есть нарушения всасывания витаминов и других веществ в желудочно-кишечном тракте, обратись к гастроэнтерологу.
При поздней беременности регулярно проходи медицинское обследование.

Генетики научного проекта «MyHelix» Дария Лосева и Руслана Шадрина
Фото предоставлены MyHelix
Редактор: Алина Таценко
Источник
Весь период вынашивания плода у будущей мамы сохраняется легкая тревожность: главное, чтобы ребенок родился здоровым. Невыявленный вовремя синдром Дауна у малыша может разрушить будущее счастье, поэтому важно в полном объеме во время беременности выполнить все обязательные исследования, чтобы гарантированно родить здорового ребенка.
Случайный генетический дефект может привести к рождению больного ребенка
Синдром Дауна: хромосомная аномалия
Нормальной ситуацией является наличие у плода 23 пар хромосом, определяющих рост и развитие малыша. Увеличение или уменьшение количества генов в клеточных структурах ребенка приводит к формированию хромосомных аномалий, из которых один из частых вариантов является синдром Дауна (трисомия – удвоение 21 хромосомы). Генетическая аномалия приводит к рождению малыша с различными вариантами физических и умственных нарушений, при которых требуется постоянный уход. Желательно не заставлять страдать ребенка и не создавать себе пожизненные трудности – предотвратить появление на свет плода с синдромом Дауна можно, если в точности и вовремя выполнить все диагностические исследования в 1-2 триместре беременности.
Причины формирования порока развития
В большинстве случаев синдром Дауна – это случайный генетический дефект, возникающий на первых этапах оплодотворения. Именно непредсказуемость события является причиной того, что врач никогда не сможет ответить на вопрос женщины – почему именно у меня возникла эта проблема. Риск генетических аномалий возрастает с возрастом будущей матери:
- в 20 лет вероятность составляет 1 на 1018;
- в 30 – 1 на 596;
- в 40 – 1 на 64;
- в 44 – 1 к 20.
Все надо делать вовремя – не надо откладывать деторождение на будущее (вот сделаю карьеру, и рожу; хочу получить 2 высших образования, и только после этого подумаю о беременности): лучшим временем для зачатия и рождения здорового малыша является возраст с 20 до 30 лет. Однако молодость вовсе не является 100% гарантом исключения врожденной патологии плода, поэтому всем беременным женщинам надо проводить специальные исследования.
Своевременное выявление патологии плода
Стандартным является использование 2-х типов тестирования – первичный массовый скрининг (всем беременным женщинам в определенные сроки) и инвазивная диагностика при выявлении высокого риска по генетической патологии у плода.
Сдать кровь и сделать УЗИ в 1 триместре – основные скрининговые исследования пренатальной диагностики
Скрининговые тесты
Основа первичной пренатальной диагностики врожденных аномалий – проведение массовых скрининговых исследований, к которым относятся:
- ультразвуковое сканирование в 11-14 и в 20-22 недели беременности;
- биохимический скрининг в 1 или 2 триместре (определение уровня специфичных белков в крови беременной женщины).
Комбинация 3D УЗИ и анализа крови на пороки развития в 1 триместре позволяет вовремя обнаружить предполагаемый синдром Дауна и другие варианты генных мутаций (точность диагностики составляет 90%). Но неинвазивный пренатальный скрининг – это еще не диагноз: для подтверждения и уточнения врожденной аномалии необходимо выполнить инвазивные методы исследования.
Синдром Дауна: диагностические операции
Только исследовав клеточные структуры плода, можно гарантированно утверждать о наличии хромосомных дефектов. Для получения плодовых клеток используют следующие диагностические тесты:
- биопсия ворсин хориона (в сроке 11-14 недель);
- амниоцентез (в 15-18 недель);
После анализа плодовых клеточных структур врач и женщина получат хромосомную карту ребенка, где будет указан генетический дефект или не выявится никаких проблем у малыша.
Синдром Дауна: что делать?
Врач никогда не будет заставлять выполнять скрининговые и диагностические тесты на синдром Дауна: каждой семейной паре надо самостоятельно решать – узнать вовремя о возможной патологии у плода или дождаться рождения Богом данного ребенка. Можно отказаться от УЗИ и сдачи крови на аномалии развития. Если при скрининге выявлен высокий риск, то можно отказаться от инвазивных диагностических тестов: право на выбор есть у каждой женщины.
В тех случаях, когда выявлены хромосомные аномалии, у семейной пары имеется 2 варианта решения проблемы:
- прервать беременность по медицинским показаниям;
- сохранить, выносить и родить желанного ребенка.
Врач примет любой выбор – вне зависимости от решения медицинская помощь при беременности и в родах будет оказана в полном объеме.
Источник
Моя молодая племянница недавно вышла замуж. Муж ей попался хороший, работящий. Заботится о ней, но слегка импульсивный. У её мужа есть младшая сестра- инвалид с детства, девушка с синдромом Дауна. Она, конечно, всю жизнь с родителями. Моя племянница хочет детей, но боится. А вдруг у неё родится ребёнок с таким же отклонением в развитии- из-за больной родственницы. Есть ли какие нибудь методики чтобы избежать зачатие ненормального ребёнка? Уродоваться, идти на аборт, то есть губить своё здоровье, ей тоже не охота! Может следует заранее принимать какие-то препараты-витамины против такого заболевания до зачатия? Может кто-то уже принимал эти препараты?
Ваш ответ:
Другие обсуждаемые темы:
Я все время пытаюсь следить за собой, регулярно посещают тренажерный зал, качаю пресс, бегаю. Сейчас решились с мужем на малыша.
Можно ли мне проджать вести такой образ жизни если я пытаюсь забеременеть?
Не навредит ли это плоду еще до того как я узнаю, что я беременна?
Мы с мужем хотим малыша уже давно. К сожалению прошлая моя беременность закончилась выкидышем на восьмой неделе. Было это пол года назад. Как вы считаете когда нам можно начинать пробовать снова?
Многие ли проходили тщательное обследование в процессе планирования беременности? И стоит ли вообще проводить такое мероприятие? Мы с мужем двое практически здоровых людей без особых вредных привычек и проблем с зачатием. С одной стороны, можно подстраховаться. Но с другой, тысячи пар заводят деток без…
Чтобы подготовить организм к будущей беременности хорошо бы поддержать его необходимыми витаминами и микроэлементами. Но вот вопрос, какие витамины лучше подходят для этой цели? есть витамины для беременных или кормящих, но не видела комплексов для планирующих беременность. Такие комплексы бывают вообще?
Совсем недавно решили с мужем завести ребенка. Хотим чтобы ребенок родился здоровым, а сама беременность никак не навредила мне. Какие анализы посоветуете сдать мне и мужу для того чтобы удостовериться что мы можем стать родителями здорового и целого малыша? И также можно ли их делать в обычных поликлиниках, или…
Другие разделы:

Сейчас всех разбужу,
а сама спать лягу.
V-DOME-DETI.RU

О чем говорят дети?
Приехали с бабулей с дачи и зашли к нам кое-что выгрузить. На пороге появляется Софья (4 года). Бабуля её спрашивает:
— Софья, ты одна дома? А где папа?
Ребёнок мотнул головой в сторону спальни:
— Меня там спать укладывает.
Последняя активность
Ksenya создала новую тему для обсуждения “Ароматы Bago home нужны отзывы”
Владимир Шебзухов добавил сообщение в теме “Владимир Шебзухов “О детях и для детей” о наших и нашим детям (стихи)”
ОлесяГар добавила сообщение в теме “Коляска трансформер для новорожденных отзывы ищу”
Дарья963 добавила сообщение в теме “Коляска трансформер для новорожденных отзывы ищу”
Источник
Большинство будущих родителей, планируя рождение малыша, рисуют себе модель абсолютно здорового ребенка. Но бывает так, что дети рождаются с различными отклонениями в здоровье. Не всегда причиной может быть родовая травма или последствия родов. Существует ряд генетических заболеваний, одним из которых является синдром Дауна.
Во всех научных статьях и книгах пишут, что наличие лишней 21-й хромосомы, является причиной генетического заболевания – Синдромом Дауна. Что это за хромосома? Откуда она взялась?
Основные причины рождения детей с синдромом Дауна:
· Возраст матери. Чем старше мама, тем больше вероятность рождения ребенка с синдромом Дауна.
· Возраст отца.
· Родственные браки.
· Возраст бабушки со стороны матери. Недавно индийские ученые выявили такую закономерность: чем старше была бабушка в момент рождения своей дочери, тем больше вероятность, что ее внук родится с генетическим отклонением.
Но бывают случаи, когда и у молодых пар рождаются «солнечные» дети.
Также к причинам возникновения генетического заболевания относят: вредные привычки (такие как курение и употребление алкоголя), прием в пищу продуктов, содержащих ГМО, различный «фаст фуд», сладкие газированные напитки. Так как во время употребления этих веществ в организме происходят мутации клеток.
Отказаться от вредных привычек и прийти к правильному и полезному питанию можно всегда. Но что же делать тем парам, которые находятся в группе риска по возрасту?
Необходимо ответственно подойти к планированию беременности.
· Готовится к беременности необходимо не только будущей маме, но и будущему папе.
· Необходимо проконсультироваться с гинекологом, который назначит ряд анализов и обследований, чтобы исключить все возможные отклонения в здоровье будущих родителей.
· Если возникают вопросы по результатам анализов, то никогда не будет лишним посещение врача-генетика (для решения вопроса по выявлению/исключению генетических заболеваний).
Во время беременности также следует серьезно отнестись к вынашиванию ребенка. Выполнять все рекомендации врача, у которого вы наблюдаетесь.
Еще до наступления и во время беременности врач назначает фолиевую кислоту и витамин В9. Так как из-за нарушения в усвоении фолиевой кислоты, хромосомы не расходятся, остаются вместе, а вследствие возникает трисомия. Для определения нарушения в метаболизме фолиевой кислоты, назначают генетический тест.
Дети с синдромом Дауна, отличаются от здоровых людей в физическом и интеллектуальном развитии, также им очень тяжело приспособится к самостоятельной жизни.
Воспитывать такого ребенка очень сложно, поэтому женщинам необходимо проходить скрининг-диагностику, при которой можно выявить имеющиеся патологии плода, в том числе признаки синдрома Дауна.
Определение синдрома Дауна в первом триместре определяется с помощью УЗИ, но в данном случае будет высокая вероятность ошибки по сравнению с лабораторными исследованиями, которые проводятся во втором триместре.
Если у плода будут выявлены грубые патологии развития, которые могут говорить о признаках хромосомного нарушения, то будущей маме будут предложены другие методы исследования. Такие, как:
· Забор околоплодной жидкости (амниоцентез), при которой можно лабораторно определить хромосомный набор.
· Тест хориона, для этого берут кусочек ткани плаценты.
· Взятие пуповинной крови (кордоцентез).
Но не все мамы соглашаются на дополнительные обследования, и это их право.
Дети с синдромом Дауна развиваются все по-разному, предсказать каким вырастет ребенок будет сложно.
К сожалению, предупредить рождение ребенка с отклонениями практически невозможно.
Если в вашей семье произошла хромосомная ошибка, не нужно кого-то в этом винить. Особенные дети несут в нашу жизнь больше доброты, доверия и света.
Источник
Подруга плакала у меня на плече, зажав в дрожащих руках документ из женской консультации. Казалось бы, должна радоваться долгожданной наступившей беременности и скорому материнству. Тем не менее какие-то несколько строчек и цифр выбили ее из привычного ритма жизни. Внимательно читаю выделенную жирным строку в “страшной” бумажке из медучреждения: “Результат скрининга на синдром Дауна — пороговый риск”. “За что мне все это, не понимаю, — продолжала всхлипывать подруга. — Меня направили на консультацию к специалисту-генетику, а значит — все серьезно”.
Пытаясь разобраться в этом вопросе, отправляюсь в женскую консультацию. Мне хотелось выяснить, что за обследование проходила моя подруга, в результате которого ее радостное ожидание малыша неожиданно сменилось на страх, тревогу и беспокойство. Мне объяснили, что повсеместное пренатальное (дородовое) обследование всех беременных женщин в женских консультациях проводится с целью выявления врожденной и наследственной патологии у плода. Этот комплекс мероприятий называется пренатальным скринингом. Беременная женщина проходит его в несколько этапов, состоящих из ультразвуковых обследований (ультразвуковой скрининг) и сдачи крови из вены для исследования биохимических маркеров (биохимический скрининг) в строго определенные сроки.
Моя подруга сдавала кровь и делала УЗИ на 12-й неделе. Это был скрининг первого триместра. По его результатам можно обнаружить грубые дефекты развития и сформировать группы риска по хромосомной патологии плода. Результаты обследования значили, что подруга попала в группу риска.
Теперь, как мне разъяснили, ей требовалась консультация у специалиста-генетика.
Забрав необходимые документы и направление, отправляемся на консультацию. Подруга уже не ревет. Вся внутренне напряженная, а с виду — притихшая и подавленная, она едет, готовая услышать любой приговор.
В коридорах консультативного центра женщин с той же проблемой, как у моей подруги, нам встретилось предостаточно. Состояние у всех было практически аналогичное: с глазами, полными тревоги, женщины ожидали консультации у кабинета специалиста-генетика.
Вот, наконец, и мы проходим в заветный кабинет. Женщина с приветливым выражением лица приглашает присесть за стол напротив нее. Пользуясь случаем, прошу у нее разрешения на интервью и получаю согласие. Специалист Медико-генетического научного центра РАМН, кандидат медицинских наук Окунева Елена Григорьевна изо дня в день консультирует будущих мам. Она выразила надежду, что этот материал в “МК” поможет восполнить информационный пробел в области пренатального обследования беременных и сбережет нервные клетки женщин.
— Елена Григорьевна, в каком состоянии приходят женщины к вам на консультацию?
— Каждая беременная женщина приходит на беседу, находясь в состоянии стресса, то есть человек близок к нервному срыву. Считаю, что это отчасти происходит потому, что в системе организации массового скрининга отсутствует этап предварительного консультирования. Большинство будущих мам не имеют четкого представления, зачем вообще нужен этот анализ, какие в нем оцениваются параметры, как правильно реагировать на его результаты. Распространение такой информации необходимо проводить на уровне женских консультаций: вручать женщинам при постановке на учет информационные листки, развешивать плакаты.
— Получается, что всю эту работу приходится выполнять вам?
— Конечно, когда ко мне приходят будущие мамы и я вижу провалившиеся от бессонницы и тревожных дум глаза, моя задача в первую очередь заключается в том, чтобы их успокоить. Понятно ведь, что если я сразу начну разбирать ее результаты, она ничего не поймет, т.к. не подготовлена. А во время беседы женщина расслабляется.
Я обычно объясняю, зачем нужны скринирующие программы. Скрининг беременных проводится обычно в два этапа — в 1-м триместре (с 10-й по 13-ю неделю) и во 2-м (с16-й по 20-ю неделю).
Основная идея обоих этих скринингов — выявить группу риска, а точнее, рассчитать для каждой беременной женщины индивидуальный риск по рождению ребенка с определенной группой наследственных заболеваний. Это так называемые хромосомные болезни, причина которых — в изменении числа или строения хромосом.
— То есть чтобы узнать, попадает ли беременная женщина в группу риска, она должна сдать кровь в определенный период?
— Да, у женщины берется кровь из вены, и в ней смотрят содержание веществ, которые вырабатываются фетоплацентарным комплексом, куда входят плод, плацента, плодные оболочки. Далее смотрят, изменилось ли содержание веществ в крови, и рассчитывают риск по рождению больного ребенка, но здесь есть одно “но”. Во-первых, мы смотрим вещества в крови, а повлиять на величину показателей могут общее состояние организма, прием лекарств и т.д. Параметры могу измениться в любую сторону. Результат анализа не является абсолютным. Мы не можем по нему поставить диагноз, а в состоянии лишь предположить что-то. Но любое предположение нуждается в уточнении. Беременной женщине необходимо в день сдачи крови пройти также и УЗИ.
— Оценка риска должна проводиться по результатам нескольких исследований: анализу крови и результатам УЗИ?
— В идеале — конечно. Очень большую помощь в прогнозе и рекомендациях для женщин оказывает УЗИ-диагностика. К оценке состояния здоровья плода нужно подходить комплексно, то есть учитывать результаты биохимического и ультразвукового исследований. Вообще, сочетание биохимического скрининга с качественно выполненным УЗИ повышает точность прогноза до 80%. Есть такое Международное общество медицины плода (Fetal Medicine Foundation — FMF), штаб-квартира расположена в Лондоне. Так вот, мы работаем по их стандартам. Cпециалисты этой организации разрабатывают методы скрининга, исследуют результаты и внедряют в практику.
— А что конкретно имеется в виду?
— Например, во время УЗИ помимо фиксирования копчико-теменного размера (КТР) плода крайне желательно померить воротниковую зону, то есть толщину воротникового пространства (ТВП) плода. Сразу скажу, что эта работа ювелирная, расчет идет в миллиметрах. Не во всех женских консультациях есть возможность достаточно хорошо его померить. Это связано с качеством аппаратуры, недостатком хороших специалистов и, конечно, нехваткой времени. Представьте, какой поток беременных женщин должен принять специалист! Естественно, каждой он не может уделить необходимого количества времени. У нас в центре, например, на эту процедуру отводится 30 минут, что считается нормальным. Для женских консультаций это, как правило, непозволительная роскошь.
— А как давно программа массового скрининга беременных женщин получила широкое распространение?
— Что касается скрининга второго триместра, то у нас он существует уже лет 20. Скрининг первого триместра более молодой, но и более информативный. У нас в центре он получил распространение с 2003 года, а в Москве и Московской области начал внедряться активно где-то с середины 2005 года. Может быть, к распространению таких мероприятий наши власти подтолкнула существующая неутешительная статистика по детской инвалидности. Считается, что у нас в стране 5% детей появляются на свет с пороками развития или наследственными заболеваниями — это достаточно высокая цифра. В Федеральной программе “Дети России” отмечено, что только 30% новорожденных могут быть признаны здоровыми.
Что касается заболевания синдромом Дауна — оно не самое тяжелое, но в большинстве случаев родители отказываются от таких детей, а это нагрузка на общество.
Но в вашем конкретном случае (Елена Григорьевна кладет перед собой результаты анализов моей подруги) поводов для беспокойства пока нет. Сейчас я подробно вам расскажу, что означают цифры вашего анализа. При скрининге первого триместра мы смотрим уровни свободной бета-субъединицы хорионического гонадотропина (бета-ХГ) и ассоциированного с беременностью белка А (PAPP-A). Вот указана концентрация этих веществ в крови, а рядом — значение медианы. Сравнивать полученный показатель нужно с медианой. Медиана — понятие статистическое. Это наиболее часто встречающееся значение в норме. По-хорошему медианы в программу расчета для каждой популяции должны быть набраны свои. Ведь в Москве, Московской области свой этнический состав, в ином регионе — другой и т.д. Это обстоятельство при расчетах риска, к сожалению, не учитывается. В нашей лаборатории есть программа, четко набранная на московской популяции, но широко она не распространена. Может, она и не идеальная, но более точная, чем та, по которой делали расчет вам.
Рядом с медианой указаны значения МоМ (multiples of median) — это кратность норме. Полученную в анализе концентрацию делят на медиану и выводят значение МоМ. Границы норм для МоМ — от 0,5 до 2,0. Ваше значение в пределах нормы. Но определение МоМ — промежуточный этап.
— Какой расчет проводится на основном этапе?
— Любая программа расчета риска по скринингам берет за основу показатель возраста. Базовым для каждой женщины является возрастной риск, остальные показатели его лишь модифицируют. На втором этапе полученные данные вводятся в программу и рассчитывают значения риска наличия у плода синдрома Дауна и синдрома Эдвардса. Синдрома Эдвардса мы боимся меньше, чем синдрома Дауна (СД). Потому что СД — болезнь коварная, она иногда себя никак не проявляет. Есть опасность ее пропустить. А синдром Эдвардса встречается реже, он обязательно проявит себя на биохимическом скрининге или на УЗИ. В вашем случае по результатам скрининга на СД вы получили пороговый риск.
— Что это значит?
— Я объясню, почему вас напрягли и отправили консультироваться. Вообще, существует градация риска: низкий, пороговый и высокий. Эта градация нужна для того, чтобы знать, что женщине делать дальше. Если риск низкий — есть такие счастливицы, — мы с ними не встречаемся, они спокойно донашивают свои беременности. У них значение риска наличия у плода синдрома Дауна от 1/350 и ниже.
В вашей ситуации я провожу с вами беседу на предмет того, что надо определиться, в какую группу в дальнейшем женщину нужно перевести — с низким или высоким риском. Поэтому во втором триместре необходимо сделать второй биохимический скрининг. Хотя я к нему отношусь более прохладно, он не такой чувствительный. Показатели менее реагируют на больной плод, чем в период скрининга первого триместра. А вот на 22—23-й неделе можно сделать качественное УЗИ. Плод к этому времени достаточно хорошо сформировался. С одной стороны, он уже достаточно большой, чтобы его можно было рассмотреть, а с другой стороны, он еще не занимает всю полость матки. То есть его можно рассмотреть со всех сторон и оценить, нет ли отклонений. Если все благополучно по результатам второго скрининга и УЗИ-диагностики, женщину условно переводят в группу низкого риска.
— То есть женщине с пороговым риском от первого скрининга до второго приходится сидеть как на иголках, ожидая результата?
— Что поделаешь, важен положительный настрой. Сегодня FMF пропагандирует популярную систему обследования — систему “одного шага”. Это когда за одно посещение диагностического центра пациентка комплексно решает вопрос об индивидуальном риске хромосомных заболеваний у плода и при его повышении немедленно обследуется с применением инвазивных методов. Но у нас такой подход к женщине, к сожалению, не распространен.
— А если женщина попала в группу высокого риска?
— Да, есть такие несчастливицы. Значение риска наличия у плода синдрома Дауна у них от 1/250 и выше. С такими женщинами мы работаем дальше и предлагаем решить вопрос о проведении пренатального кариотипирования плода, т.е. определения хромосомного набора плода до рождения. Для этого нам нужны клетки плода. Ребенок находится внутри мамы, и с помощью другой процедуры, кроме как инвазивной (прокола), мы эти клетки пока получить, к сожалению, не можем. Эта процедура может выполняться начиная с 10 недели беременности. Как правило, в интервале с 10-й по 24-ю неделю мы стараемся провести эту диагностику плода, если семья хочет.
На ранних сроках, с 10-й по 14-ю неделю, обычно берется кусок плаценты (плацентоцентез). Потому что плацента и зародыш развиваются из одной и той же оплодотворенной яйцеклетки и имеют одинаковый хромосомный набор. В средние сроки, 17—18 недель, берут околоплодные воды (амниоцентез) — самая старая процедура. Начиная с 21-й недели можно брать кровь из пуповины (кордоцентез). После этой процедуры мы уже говорим не о вероятности, а объявляем диагноз — есть у плода хромосомное заболевание или нет.
Если все в порядке, женщина спокойно донашивает свою беременность до конца. Если заболевание есть, мы семье рассказываем, в чем оно заключается, как будет протекать и к чему приведет. Если семья приняла решение, что не готова иметь ребенка с таким заболеванием, то я пишу заключение о том, что беременность может быть прервана по медицинским показаниям. Это достаточно серьезное решение.
— А сама процедура кариотипирования безопасна для здоровья женщины?
— Как любое медицинское исследование, процедура имеет риск осложнений. После ее проведения суммарный их риск — 2—3%. Из них 1% — это выкидыши после процедуры и 1—2% — возникновение кровотечения, подтекания околоплодных вод или инфицирование. Основной риск связан с проколом. Другое дело, что технически амниоцентез — самая простая процедура. Проколол в любом месте, набрал немного амниотической жидкости — и делаешь исследование. Плюс этой процедуры кариотипирования — точность диагностики. Мы уже не гадаем на кофейной гуще.
— Какой из методов — плацентоцентез, амниоцентез или кордоцентез — дает более точный результат?
— К амниоцентезу я отношусь очень осторожно, хотя во многих центрах им увлекаются. Мне приходилось неоднократно беседовать с цитогенетиками по этому поводу, и они не склонны к проведению этого анализа. С одной стороны, для врача эта процедура технически более проста. Но особенность ее такова, что прежде чем исследовать клетки околоплодной жидкости, нужно их достаточно долго выращивать — 2—3 недели. Это время, трудозатраты. Например, их можно растить, но они могут и не вырасти, значит, не будет результата. Есть еще один нюанс: когда клетки длительное время культивируются, в них может произойти самопроизвольная мутация. Она не будет иметь отношения к ребенку. Если цитогенетик видит мутацию, он ее фиксирует. В большем проценте случаев мы получаем надежный результат, не требующий повторного анализа.
— Елена Григорьевна, какой бы совет вы дали женщинам, планирующим завести ребенка?
— К любой беременности нужно готовиться заранее: сдавать анализы, проверяться на инфекции, укреплять здоровье. Для этого может понадобиться даже целый год. Все затраты окупятся, ведь это большое счастье — рождение здорового малыша. Призываю всех женщин научиться быть ответственными за свое здоровье и здоровье будущих детей.
Светлана ПЕТРУШОВА.
ЖЕНСКИЕ ДЕЛА
Кризис никак не помешал консультации
На финишную прямую вышли строители здания женской консультации в Красногорске. В самом разгаре отделочные работы и благоустройство территории. И если в масштабах Подмосковья это всего лишь новый объект здравоохранения, которые возводятся повсеместно, то для жительниц района — проект, осуществления которого они ждали не одно десятилетие.
Жалобы на тесноту и отсутствие комфортных условий в женской консультации до недавнего времени сыпались в администрацию с удручающей регулярностью. Да и откуда им было взяться, этим условиям? Уже много лет место, обязательное для посещения всеми беременными женщинами города, представляло собой полуподвальное помещение в хрущевской пятиэтажке с узеньким коридором и крохотными кабинетами врачей. Удивляло уже то, как в этих клетушках умещаются не только столы докторов, но и гинекологические кресла. Странным казалось и то, как у будущих мам от многочасового сидения в этих “катакомба?
