Как рожают с синдромом нижней полой вены

 Синдром нижней полой вены обычно не вызывает затруднения в диагностике. Знание клинической картины опытным врачом позволяет заподозрить окклюзию нижней полой вены. Диагностический алгоритм основан на клинической картине:
Синдром нижней полой вены обычно не вызывает затруднения в диагностике. Знание клинической картины опытным врачом позволяет заподозрить окклюзию нижней полой вены. Диагностический алгоритм основан на клинической картине:
- Двусторонний симметричный отёк обеих ног
- Расширение подкожных вен в области паха и живота
- Скопление жидкости в животе.
Дифференциальный диагноз
Необходимо проводить различие с отёком на фоне хронической сердечной недостаточности и асцитом, связанным с циррозом печени. Для сердечной недостаточности характерны другие симптомы, такие как одышка, низкая толерантность к физической нагрузке. Инфаркты или мерцательная аритмия в анамнезе. Для цирроза печени более характерно скопление жидкости в животе, в то время как ноги остаются обычного объёма. Желтуха и расширение подкожных вен живота характерны для цирроза, в тоже время крупный варикоз передней брюшной стенки чаще встречается при синдроме нижней полой вены, а лечение у этих двух заболеваний разное.
Ультразвуковое исследование глубоких вен
Имея в наличии современные аппараты ультразвуковой диагностики можно достоверно оценить проходимость нижней полой вены и подвздошных вен. В зависимости от степени поражения сосуда может наблюдаться сужение или полная закупорка нижней полой вены. УЗИ может помочь с определением проходимости почечных вен и печёночного сегмента. Диагностический алгоритм включает исследование поверхностных и глубоких вен нижних конечностей, системы вен малого таза. Нередко УЗИ позволяет выявить патологию, которая привела к развитию венозного тромбоза. С помощью ультразвука возможно оценить проходимость кава-фильтра в НПВ и корректность его установки по отношению к почечным венам. Данных ультразвукового исследования обычно бывает достаточно для назначения консервативного лечения.
Если предполагается хирургическое лечение, то необходима точная визуализация поражённых венозных сегментов. Современная медицина располагает для этого большими возможностями.
МРТ – флебография
Это бесконтрастное исследование глубоких вен при помощи магнитно-резонансного томографа. В сильном магнитном поле протоны отклоняются и затем, возвращаясь в обычное положение, выделяют электромагнитный сигнал. Так как организм состоит преимущественно из воды, изучение энергии протонов позволяет выявить структуру органов и тканей. С помощью МРТ можно оценить проходимость глубоких вен нижних конечностей и брюшной полости, выявить состояние окружающих внутренних органов. Исследование позволяет не только обнаружить сосудистую патологию, но и причины её вызывающие (сдавление опухолями малого таза, почек и забрюшинного пространства).
МСКТ – флебография
Это рентгеновское контрастное исследование глубоких вен с помощью компьютерного томографа. В отличие от обычной компьютерной томографии флебография должна выполняться специально обученным персоналом, так как контраст, вводимый в подкожные вены ног должен быть чётко дозирован для лучшей визуализации проблемной области.
Флебография
Это контрастное исследование, выполняемое через введение контраста непосредственно в глубокие вены нижних конечностей к зоне хирургического интереса. Применяется перед выполнением эндоваскулярной операции в качестве окончательного метода диагностики.
Источник
Врожденная аневризма аортального синуса. Аномалии полых вен у ребенка
Врожденная аневризма аортального синуса (Вальсальвы) с сердечно-аортальным соустьем в виде соустья между предсердием и аортой, чаще справа, описана в единичных наблюдениях у детей. При этом пороке отмечается одышка, в третьем — пятом межреберьях прослушивается постоянный шум у правого или левого края грудины, в зависимости от локализации аномалии.
Рентгенологически выявляются расширение границ сердца и усиленный сосудистый рисунок в легких. Диагноз уточняется ретроградной аортографией. При катетеризации сердца обнаруживается повышение насыщения кислородом в соответствующем предсердии или желудочке (Mustard).
Отхождение левой венечной артерии от легочного ствола описано в отдельных случаях (А. И. Абрикосов, Bland et al.). Вследствие разницы давления в сосудах ток крови обратный. Дети погибали на первом или втором месяце после рождения. Это время они могли жить только потому, что давление в легочной артерии у новорожденных относительно высокое.
На втором месяце наступала недостаточность сердца. Рентгенологически обнаруживалось расширение его.
Дифференцировать данный порок сердца приходится с фиброэластозом, т. е. с сильным утолщением эндокарда, однако последний появляется в возрасте одного года или позднее, локализуется обычно в левом желудочке, не сопровождаясь воспалительными изменениями. Клинически проявляется внезапным наступлением недостаточности кровообращения, с расширением сердца, увеличением печени, рвотой, побледнением, цианозом.
Врожденное артерио-венозное соустье венечных сосудов встречалось в единичных случаях (Brown, Burnett, 1949; Gasul et al.). При наличии такого соустья отмечался постоянный шум в области легочного ствола. Диагноз подтверждался ретроградной аортографией. Дифференцировать врожденное артерио-венозное соустье венечных артерий от открытого артериального протока и от аорто-легочного «окна» позволяло небольшое повышение насыщения кислородом крови у выхода из правого желудочка и снижение у входа в легочный ствол.
Правая или левая венечная артерия может впадать в венечный синус, в правое предсердие, правый желудочек или в легочный ствол (Mustard).
Диагноз ставился на основании находок при операции или на секции.
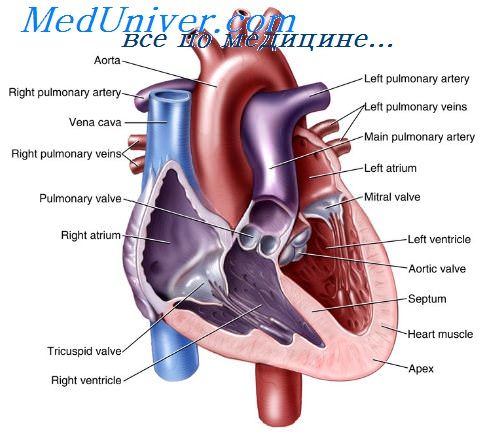
Аномалии полых вен у ребенка
Аномалии верхней полой вены относительно часты, нередко сопровождают другие врожденные пороки сердца и магистральных сосудов. Такие аномалии не вызывают нарушения кровообращения и обнаруживаются при ангиокардиографии или на секции.
В норме левый проток Кювье на периферическом участке закрывается, а его центральная часть участвует в образовании кровообращения сердца. В случае сохранения левого протока Кювье образуются две верхние полые вены, из которых левая открывается в правое предсердие. Иногда две верхние полые вены проходят по обеим сторонам тела и впадают в правое предсердие. Обе полые вены могут соединяться венозным сплетением.
Если правый проток закрывается, а левый остается незакрытым, то верхняя полая вена собирает венозную кровь всей верхней половины тела в правое предсердие (И. Литтманн, Р. Фоно).
Аномалии нижней полой вены встречаются реже. Левая может оставаться, правая закрывается или же развиваются две нижние полые вены. Такого рода аномалии не вызывают каких-либо нарушений.
Одна из полых вен, редко обе, впадают в левое предсердие. Кровь из левого желудочка частично или полностью возвращается обратно. Окисление крови возможно таким путем, что кровь из левого предсердия или левого желудочка через дефект перегородки попадает в правую половину сердца, а отсюда в легкие. В результате наступает понижение функции правого желудочка. Прижизненный диагноз невозможен (И. Литтманн, Р. Фоно).
Одна, несколько или все легочные вены впадают в правое предсердие.
Такое вливание может быть непосредственным или через верхнюю или нижнюю полые вены, или через коронарный синус.
Кровь, попадающая в малый круг кровообращения, возвращается частично или полностью в правую половину сердца. В большой круг кровообращения кровь поступает из правой половины сердца в левую через дефект перегородки — возникает картина синдрома Лютенбаше.
При аномалиях верхней и нижней полых вен и легочных вен вливающаяся в сердце артериальная и венозная кровь смешивается. Она попадает в большой круг кровообращения, насыщенность кислородом крови правого предсердия и в любой периферической артерии одинаковая.
Диагноз устанавливается с помощью ангиокардиографии и катетеризации сердца.
ЭКГ с отклонением оси вправо указывает на гипертрофию правого желудочка.
При рентгенологическом и выявляется расширение правого желудочка и предсердия с расширением легочного ствола.
На обзорных снимках характерна конфигурация средостения в виде восьмерки (Snellen; Albers), верхнюю часть которой слева образует восходящая аномальная легочная вена, а справа — контур растянутой верхней полой вены. Она напоминает также фигуру «снежной бабы» (Cooley).
– Также рекомендуем “Перемещение (транспозиция) магистральных сосудов у ребенка. Тетрада Фалло”
Оглавление темы “Комбинированные пороки сердца у детей”:
1. Аорто-легочное сообщение у ребенка. Сужение отверстия аорты
2. Врожденное сужение отверстия легочного ствола. Признаки стеноза легочного ствола
3. Врожденная аневризма аортального синуса. Аномалии полых вен у ребенка
4. Перемещение (транспозиция) магистральных сосудов у ребенка. Тетрада Фалло
5. Инструментальная диагностика тетрады Фалло. Оксигенация при тетраде Фалло
6. Триада Фалло у ребенка. Пентада (пенталогия) Фалло
7. Общий артериальный ствол у ребенка. Тетрада Фалло с атрезией легочного ствола
8. Комплекс Эйзенменгера у ребенка. Синдром (комплекс) Тауссиг — Бинга
9. Дефекты межпредсердной перегородки у ребенка. Открытое овальное окно
10. Незаращение общего атрио-вентрикулярного отверстия у ребенка. Синдром (комплекс) Лутембахера
Источник

Во время беременности организм женщины испытывает значительную нагрузку. Увеличивается объем циркулирующей крови, появляются условия для венозного застоя.
Растущая матка сдавливает кровеносные сосуды и окружающие органы, вызывая нарушение кровоснабжения. Одним из результатов этих изменений является синдром нижней полой вены. Его скрытые проявления имеются более чем у половины женщин, а клинически он проявляется у каждой десятой беременной женщины. Тяжелые случаи этого заболевания встречаются у одной из ста беременных.
Синонимы этого состояния:
- гипотензивный синдром на спине;
- синдром аорто-кавальной компрессии;
- постуральный гипотензивный синдром;
- гипотензивный синдром беременных в положении на спине.
Почему возникает это состояние
 Синдром сдавления нижней полой вены обычно проявляется в положении беременной лежа на спине.
Синдром сдавления нижней полой вены обычно проявляется в положении беременной лежа на спине.
Нижняя полая вена – сосуд большого диаметра, по которому от ног и внутренних органов отводится венозная кровь. Она располагается вдоль позвоночника. Стенки ее мягкие, давление в венозной системе низкое, поэтому вена легко подвергается сдавлению увеличенной маткой.
Признаки такого сдавления начинают периодически возникать в третьем триместре беременности, если женщина занимает положение лежа на спине.
При сдавлении этой крупной вены затрудняется отток по ней крови к сердцу, то есть снижается венозный возврат. В результате уменьшается объем крови, проходящий через легкие по малому кругу кровообращения. Снижается насыщение крови кислородом, возникает гипоксемия.
Уменьшается сердечный выброс – количество крови, выбрасываемое сердцем в аорту. В результате малого количества крови и сниженного содержания в ней кислорода возникает нехватка этого газа во всех тканях – гипоксия. Страдают все органы женщины и плода.
Внезапно быстро падает артериальное давление, в некоторых случаях до цифр 50/0 мм рт. ст.
С другой стороны, сдавленная нижняя полая вена не может пропустить весь объем венозной крови от ног и нижней части туловища к правому предсердию. Поэтому развивается венозный застой в венах нижних конечностей.
В развитии синдрома нижней полой вены имеет значение повышение внутрибрюшного давления из-за растущей матки, подъем диафрагмы и сдавление всех магистральных сосудов брюшной полости и забрюшинного пространства. У многих беременных развивается сеть коллатералей – обходных путей венозного оттока, в результате чего рассматриваемый синдром у них не возникает.
Как проявляется состояние
Нижняя полая вена сдавливается увеличенной маткой в положении женщины лежа на спине. На больших сроках гестации или при многоводии это может происходить и в вертикальном положении тела.
Первые симптомы появляются в сроке около 25 недель. Женщине становится тяжело лежать на спине, при этом она может испытывать головокружение, ощущать нехватку воздуха, слабость. Снижается артериальное давление. В некоторых случаях возникает даже коллапс с обморочным состоянием.
В тяжелых случаях женщина через 2 – 3 минуты после поворота на спину быстро бледнеет, жалуется на головокружение и потемнение в глазах, тошноту и холодный пот. Более редкие признаки – звон в ушах, тяжесть за грудиной, чувство сильного шевеления плода.
Внезапно развивающаяся бледность и гипотония очень напоминают признаки внутреннего кровотечения, поэтому врач может ошибочно заподозрить у такой беременной отслойку плаценты, разрыв матки, инфаркт миокарда.
Появление сосудистого рисунка и варикозно измененных вен на ногах также связано с описываемым синдромом. Одним из частых проявлений этого состояния является геморрой.
Описываемое патологическое состояние приводит к гипоксии плода и нарушению его сердцебиения. Страдает развитие органов и систем будущего ребенка. Если оно проявляется во время родов, то может вызвать асфиксию плода. Доказана связь этого заболевания с преждевременной отслойкой нормально расположенной плаценты.
Что делать при этом состоянии
 Оптимальное положение беременной во время сна — лежа на левом боку.
Оптимальное положение беременной во время сна — лежа на левом боку.
Что нельзя делать в третьем триместре беременности:
- беременной женщине на сроке более 25 недель нельзя спать на спине;
- запрещено заниматься физическими упражнениями, выполняемыми лежа на спине, в том числе с напряжением мышц брюшного пресса.
Какие рекомендации может дать врач:
- рекомендуется отдыхать, лежа на левом боку или в положении полусидя;
- полезно использовать специальные подушки для беременных, которые подкладывают под спину или между ног в положении лежа на боку. Изменение положения тела помогает предотвратить сдавление сосудов брюшной полости маткой;
- для нормализации венозного оттока и улучшения гемодинамики рекомендуется рациональная физическая нагрузка, особенно ходьба. Во время ходьбы активно сокращаются мышцы голеней, что способствует продвижению венозной крови вверх;
- полезны упражнения в воде. Вода обладает компрессионным эффектом, выдавливая кровь из вен нижних конечностей;
- во время родов предпочтительнее положение лежа на левом боку или с высоко поднятым головным концом кровати.
Источник
Важная информация для будущих мамочек о том, почему, начиная с определенных сроков беременности, нужно избегать положения лежа на спине.
Известно, что беременность сопровождается значительными изменениями в организме женщины. Сердечно-сосудистая система непосредственно вовлечена в процессы адаптации организма к вынашиванию ребенка. К началу третьего триместра в сердечно-сосудистой системе матери циркулирует дополнительно от одного до полутора литров крови, необходимой для переноса к плаценте кислорода и питательных веществ, обеспечивающих жизнь и рост ребенка. Как для сердца, так и для сосудов матери – это существенная дополнительная нагрузка. Еще одним фактором, влияющим (или, вернее, способным существенно повлиять) на работу сердца, сосудов и кровоснабжение плода является так называемый «синдром сдавления нижней полой вены».
Состояние это, нередко проявляющееся при изменении положения тела женщины, до сих пор не получило должного освещения и оценки ни в специальной, ни в популярной литературе.
Для начала немного анатомии. Нижняя полая вена – это крупный сосуд, собирающий венозную (т.е. несущую углекислый газ, а не кислород, как артериальная) кровь, оттекающую от нижних конечностей и некоторых органов таза. Эта вена проходит справа вдоль позвоночника и может быть легко сдавлена маткой беременной женщины в положении лежа на спине. При значительной степени сдавления нижней полой вены женщина может ощущать головокружение или чувство нехватки воздуха. Причиной этого является то, что при сдавлении вены приток крови к правому желудочку сердца уменьшается, а следовательно, и уменьшается поток крови, выбрасываемый правым желудочком к легким. Насыщение крови кислородом и артериальное давление снижаются и женщина чувствует головокружение и дискомфорт.
По данным литературы, до 80% женщин в сроке более 25 недель страдают синдромом сдавления в той или иной степени. Вторым, не менее важным, последствием синдрома сдавления нижней полой вены является повышение давления крови в венах нижних конечностей и нижних отделов прямой кишки (геморроидальных венах). Геморрой и варикозное расширение вен ног, к сожалению, нередко возникают у женщин во время беременности или после родов.
Не менее неприятны, но менее очевидны последствия синдрома сдавления для плода. На рисунке представлена кардиотокограмма (КТГ) плода в тот момент, когда во время исследования мама решила самостоятельно лечь на спину. Видно, как через несколько минут после этого частота сердцебиений плода резко упала со 130 ударов в мин. до 65. Лаборанты, обнаружившие это, немедленно заставили женщину перевернуться на бок и частота сердцебиений плода столь же стремительно восстановилась.
Следует сказать, что женщина в это время не испытывала никаких неприятных субъективных ощущений, хотя плод ее объективно страдал.
Какие выводы необходимо сделать и как профилактировать последствия сдавления нижней полой вены?
Вывод первый. После 25 недель женщина не должна спать или лежать на спине. Возможно полусидячее положение с отклонением спины на 45-30 градусов от горизонтали. Спать лучше на боку (желательно на левом) или в промежуточном (между <на спине> и <на боку>) положении, подложив под спину пару подушек. Очень удобным и физиологически правильным для кровообращения матки может быть положение на боку, когда между ног (или под верхнюю ногу) подкладывают подушку. Некоторые женщины подкладывают плоскую подушку под живот. Все это способствует более свободному кровообращению в сосудах матки.
Второй вывод – профилактический. Для профилактики застоя крови в нижних конечностях необходима ежедневная физическая нагрузка. Желательна ходьба. Дело в том, что у нас в венах нижних конечностей находятся клапаны, препятствующие стеканию крови вниз и перерастяжению нижних сегментов вен ног. В условиях синдрома сдавления и повышения венозного давления в ногах, стенки вен расходятся, а створки клапанов не смыкаются. Как следствие, столб крови еще сильнее давит на стенки вен и растягивает их. Единственным правильным решением для исправления этой ситуации является работа мышц ног. Сокращаясь, мышцы ног сдавливают вены и принудительно (за счет клапанов) выталкивают кровь наверх, к правому желудочку. Таким образом, работающие мышцы ног функционируют как дополнительное, добавочное сердце. Иногда эти мышцы так и называют – мышечное сердце>. Поэтому ежедневная физическая нагрузка (ходьба) в течение не менее 30 мин. являются реальным и эффективным способом профилактики отеков ног во время беременности и варикозного расширения вен после.
Беременные женщины, занимающиеся специальной гимнастикой или физическими упражнениями в зале, должны избегать упражнений в положении лежа на спине, особенно упражнений, направленных на <укрепление> пресса и подъем в этом положении вытянутых ног.
Павел Борисович Цывьян, руководитель Центра подготовки к партнерским родам «Партнер»
Автор: Павел Борисович Цывьян
Источник: Центр подготовки к партнерским родам «Партнер»
Источник
