Код арахноидита по мкб

Воспаление паутинной мозговой оболочки является аутоиммунным процессом. Собственные комплексы иммунной системы провоцируют патологический процесс. Клинические симптомы выраженного арахноидита достаточно типичны для постановки диагноза неврологами.
Дополнительная диагностика проводится цистернографией, электроэнцефалографией, КТ и МРТ головного мозга. Лечение комплексное, включающее нейропротекторы, противоэпилептические средства, рассасывающие средства, дегидратационные препараты.
Код арахноидита по МКБ 10
Серозный воспалительный процесс паутинной оболочки спинного и головного мозга не имеет много разновидностей. Код церебрального арахноидита по МКБ 10 – «G03.9». Неуточненную форму вылечить не удается вначале развития из-за отсутствия этиологического фактора. Комплексное лечение предотвращает распространение, ускоряет рассасывание инфильтрата.
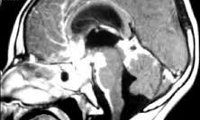
Арахноидит с гидроцефалией МРТ
Причины возникновения воспаления паутинной оболочки мозга
Этиологических факторов воспалительного процесса церебральной выстилки несколько. В зависимости от причин выделяют вид заболевания:
- Интоксикационный;
- Посттравматический;
- Инфекционный.
негативное действие на церебральные структуры токсических веществ наблюдается при инфекциях, вторичных болезнях, сопровождающихся попаданием внутрь крови токсинов (отравления, сахарный диабет, почечная недостаточность).
Посттравматические формы возникают после черепно-мозговых травм, ушибов мозга, кровоизлияний.
Бактериальные или вирусные инфекции, приводящие к возникновению синуситов, ринитов, тонзиллитов, отитов могут способствовать заносу инфекции внутрь головного мозга из-за близкого расположения мозговых артерий.
Примерно в десяти процентах случаев установить причину возникновения арахноидита не представляется возможным.
Виды церебрального арахноидита
Частые симптомы воспалительного процесса церебральных оболочек возникают из-за инфильтрации мягкотканой выстилки с локализацией в задней черепной ямке, выпуклой части. Вторичные церебральные внутримозговые изменения возникают из-за патологии циркуляции спинномозговой жидкости, повышения внутричерепного давления.
Особенности конвекситального арахноидита
Локализация нозологии обуславливает специфичную клиническую симптоматику. Располагается нозология в области центральных извилин, передней области полушарий. Избыточное давление на чувствительные и моторные центры вызывает фокальные припадки эпилепсии. Мышечные судороги возникают во всем теле.
Проявления спинальной формы
Посттравматическое повреждение оболочек спинного мозга приводит к воспалительному процессу при открытых травмах. Попадание инфекционных агентов обуславливает симптомы через несколько недель, месяцев, лет. Повреждение спинного мозга приводит к инвалидности за счет парезов конечностей, утрате разных видов чувствительности, нарушения иннервации внутренних органов, малого таза.
Провоцируют нозологию абсцессы, фурункулез, гнойники. Очаги бывают одиночными или множественными. В зависимости от вида поврежденных нервных корешков формируются клинические проявления. Для спинального арахноидита характерно хроническое течение.
Арахноидит оптико-хиазмальный
Выделение разновидности отдельной категории необходимо из-за особенной клиники. Необратимая потеря зрения вследствие воспаления зрительного нерва – частое проявление нозологии.
Причины возникновения оптико-хиазмального арахноидита:
- Инфекционные агенты (сифилис, малярия, условно-патогенная флора);
- Черепно-мозговые травмы.
Посттравматические варианты сопровождаются образованием рубцов, спаек, внешними дефектами. МРТ обнаруживает рубцовую ткань в области зрительного перекреста. Патологические изменения прослеживается также на значительном отдалении от первичной локализации оптохиазмального арахноидита (передняя черепная ямка).
Поражение оптического нерва травмами, инфекционными агентами – этиологические механизмы. Провоцирующим фактором нозологии является нарушение церебрального кровообращения. Дифференциальная диагностика проводится с целью определения глубины повреждения оптико-хиазмальных структур, исключения двухсторонней скотомы.
Особенности слипчивого менингоарахноидита
Патология характеризуется интенсивным гнойным воспалением. Образование гнойников между отдельными оболочками мозга является этиологическим фактором присутствия сильного болевого синдрома. Рубцовые спайки обуславливают необратимые изменения. Отсутствие терапии приводит к хроническому течению с постепенным нарастанием склеротических процессов.
Воспаление паутинной оболочки задней черепной ямки
Расположение воспалительного процесса внутри черепной ямки сзади формирует симптоматику, напоминающую злокачественное новообразование. Стволовые и мозжечковые расстройства определяются поражением непарных черепных нервов (3, 5, 7). Проявления характеризуются нарушением подвижности, дискоординацией движений. Сопутствующие нарушения циркуляции спинномозговой жидкости провоцируют увеличение внутричерепного давления с неврологическими расстройствами:
- Головокружение;
- Тошнота;
- Застой в области сосков зрительных нервов;
- Экстрапирамидальная и пирамидальная симптоматика;
- Неустойчивость позы Ромберга;
- Вестибулярные расстройства.
Неврологи регистрируют повреждение определенной пары черепных нервов при базальном виде патологии. Клинические симптомы определяются сопутствующими нарушениями из-за воспалительных процессов мозговых оболочек.
Кистозный арахноидит
Мультикистозные процессы внутри головного мозга инфицируются. Контактный переход бактерий из кистозного разрастания на мягкие оболочки провоцирует общемозговые расстройства. По течению выделяют острую, подострую и хроническую форму болезни.
Первые признаки инфильтрации паутинной оболочки мозга
Диагностические признаки ранней стадии:
- Возникновение клиники через неделю после перенесенной инфекции;
- Давящая боль головы;
- Рвота во время обострения;
- Эмоциональная возбудимость;
- Быстрая утомляемость;
- Постоянная слабость;
- Зрительные расстройства.
Особенности симптоматики определяются видом нозологии – оптохиазмальная, конвекситальная, спинальная, задней черепной ямки.
Симптомы арахноидита
Подострое течение арахноидита сопровождается самой выраженной клинической картиной с общемозговыми и очаговыми расстройствами:
- Интенсивные головные боли утром;
- Диспепсические проявления (со стороны желудочно-кишечного тракта);
- Раздражительность;
- Ослабление интеллекта;
- Эпилептический статус;
- Красный дерматографизм;
- Глазодвигательные нарушения;
- Атаксическая походка;
- Приступы головокружения;
- Блокада венозного оттока;
- Воспаление лицевого, отводящего, тройничного нервов;
- Менингеальные, экстрапирамидальные, пирамидальные нарушения.
При возникновении зрительных нарушений, кровотечениях глазного дна делают люмбальную пункцию для определения типа инфекции.
Принципы диагностики арахноидита
Вначале клиника заболевания проявляется единичными расстройствами. Неврологи способны диагностировать состояние на основе специфической клиники повреждений черепных нервов. Первоначальная задача специалиста – исключение злокачественного новообразования. Для этих целей проводят ряд диагностических методов:
- Обзорные краниограммы – для верификации внутричерепной гипертензии, переломов;
- Электроэнцефалография (ЭЭГ) определяет аномальные ритмы мозговой активности при наличии атипичных очагов;
- КТ и МРТ обнаруживают увеличение пространства желудочков, кисты, участки воспаления, расширение субарахноидальной полости.
Результаты компьютерной и магнитно-резонансной томографии позволяют исключить даже небольшие опухоли (несколько миллиметров диаметром). Высокая информативность, разрешение лучевой нейровизуализации помогает установить даже небольшие патологические очаги. Эхоэнцефалография, сцинтиграфия – исследования, характеризующиеся ремитирующим течением. На рентгеновских снимках обнаруживаются костно-деструктивные изменения костей черепа, обызвествленные мозговые участки, другую церебральную патологию.
В заключение отметим, что достоверная диагностика арахноидита затруднена вначале развития, когда инфильтрация оболочек незначительна, а симптомы не выражены. В такой ситуации врачи часто устанавливают диагноз астеноневротических расстройств и ипохондрии.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Дифференциальная диагностика
- Причины
- Лечение
- Прогноз
Названия
Арахноидит.

Арахноидит
Описание
Арахноидит – воспаление мягкой оболочки головного или спинного мозга с преимущественным поражением паутинной оболочки.
Симптомы
Заболевание развивается подостро с переходом в хроническую форму. Клинические про явления представляют собой сочетание общемозговых расстройств, чаще связанных с внутричерепной гипертензией, реже с ликворной гипотензией, и симптомов, отражающих преимущественную локализацию оболочечного процесса. В зависимости от преобладания общих или локальных симптомов первые проявления могут быть различными. Из общемозговых симптомов часто встречается головная боль, наиболее интенсивная в ранние утренние часы и иногда сопровождающаяся тошнотой и рвотой. Головная боль может быть локальной, усиливающейся при натуживании, напряжении или неловком движении с твердой опорой на пятки (симптом прыжка – локальная головная боль при подпрыгивании с неамортизированным опусканием на пятки). К общемозговым симптомам относятся также головокружения несистемного характера, ослабление памяти, раздражительность, общая слабость и утомляемость, нарушения сна.
Очаговые симптомы зависят от локализации арахноидита. Конвекситальные арахноидиты характериз уются большей частью преобладанием явлений раздражения головного мозга над признаками выпадения функций. Одним из ведущих симптомов являются генерализованные и джексоновские эпилептические припадки. При базальном арахноидите наблюдаются общемозговые симптомы и нарушения функций нервов, расположенных на основании черепа. Снижение остроты и изменение полей зрения могут выявляться при оптико-хиазмальном арахноидите. Клинические проявления и картина глазного дна могут напоминать симптомы неврита зрительного нерва. Эти проявления часто сопровождаются симптомами вегетативной дисфункции, резкий дермографизм, усиленный пиломоторныйрефлекс, обильное потоотделение, акроцианоз, иногда жажда, усиленное мочеиспускание, гипергликемия, адипозогенитальное ожирение). В некоторых случаях может быть выявлено снижение обоняния. Арахноидит в области ножек мозга характеризуется появлением пирамидных симптомов, признаками поражения глазодвигательных нервов, менингеальными знаками. При арахноидите мостомозжечкового угла возникают головная боль в затылочной области, шум в ухе и приступообразное головокружение, иногда рвота. Больной пошатывается и падает в сто рону по ражения, особенно при попытке сто ять на одной ноге. Отмечаются атактическая походка, горизонтальный нистагм, иногда пирамидные симптомы, расширение вен на глазном дне в результате нарушения венозного оттока. Могут наблюдаться симптомы поражения слухового, тройничного, отводящего и лицевого нервов. Арахноидит большой (затылочной) цистерны развивается остро, повышается температура, появляются рвота, боли в затылке и шее, усиливающиеся при поворотах головы, резких движениях и кашле; поражение черепных нервов (IX, X, XII пары), нистагм, повышение сухожильных рефлексов, пирамидные и менингеальные симптомы. При арахноидите задней черепной ямки возможно поражение V, VI, VII, VIII пар черепных нервов. Нередко наблюдаются внутричерепная гипертензия, мозжечковые и пирамидные симптомы.
Вялость. Раздражительность. Рвота. Тошнота. Шум в ушах. Эмоциональная лабильность.
Арахноидит
Дифференциальная диагностика
Обязательна дифференциальная диагностика с опухолями задней черепной ямки. Люмбальную пункцию производят только при отсутствии застойных явлений на глазном дне.
Причины
Арахноидит – полиэтиологическое заболевание. Причинными факторами являются грипп, ревматизм, хронический тонзиллит, риносинуситы, отиты, общие инфекции (корь, скарлатина), перенесенные менингиты и черепно-мозговая травма.
Лечение
Необходимо устранить источник инфекции (отит, синусит и ). Назначают антибиотики в терапевтических дозах. Показаны десенсибилизирующие и антигистаминные препараты (димедрол, диазолин, супрастин, тавегил, пипольфен, хлорид кальция, гистаглобулин). Патогенетическая терапия рассчитана на длительное курсовое лечение рассасывающими средствами, нормализацию внутричерепного давления, улучшение мозгового кровообращения и метаболизма. Применяют биогенные стимуляторы (алоэ, стекловидное тело, ФиБС) и йодистые препараты (бийохинол, йодид калия). Используют также лидазу в виде подкожных инъекций по 0,1 г сухого вещества, растворенного в 1 мл 0,5% раствора новокаина через день, на курс 15 инъекций. Курсы повторяют через 4–5 мес. Рассасывающее действие оказывает пирогенал. Первые внутримышечные инъекции пирогенала начинают с дозы 25 МПД, в последующие дни дозу увеличивают ежедневно на 50 МПД и доводят ее до 1000 МПД; на курс лечения до 30 инъекций. При повышении внутричерепного давления применяют противоотечные и мочегонные средства (маннитол, фуросемид, диакарб, глицерин и ). При судорожных синдромах используют противоэпилептические препараты. Проводят метаболическую терапию (глутаминовая кислота, пирацетам, аминалон, церебролизин). По показаниям применяют симптоматические средства. Отсутствие улучшения после проведения лечения, нарастание внутричерепного давления и очаговой симптоматики, оптикохиазмальный арахноидит с неуклонным снижением зрения являются показаниями к хирургическому вмешательству.
Прогноз
Прогноз. В отношении жизни обычно благоприятный. Опасность может представлять арахноидит задней черепной ямки с окклюзионной гидроцефалией. Трудовой прогноз ухудшается при частых рецидивах или прогрессирующем течении с частыми гипертоническими кризами, эпилептическими припадками, при оптико-хиазмальной форме.
Трудоспособность. Больные признаются инвалидами III группы, если трудо устройство или перевод на легкую работу ведет к уменьшению объема производственной деятельности. Инвалидность II группы устанавливается при наличии частых эпилептических припадков, значительном снижении остроты зрения на оба глаза (от 0,04 до 0,08 с коррекцией). Инвалидами Iгруппы признаются больные с оптико-хиазмальным арахноидитом, сопровождающимся слепотой. Больным с ликвородинамическими нарушениями, эпилептическими припадками и вестибулярными кризами противопоказана работа на высоте, у огня, около движущихся механизмов, на транспорте. Противопоказаны работа в неблагоприятных метеорологических условиях, в шумных помещениях, в контакте с токсичными веществами и в условиях измененного атмосферного давления, а также труд, связанный с постоянной вибрацией, изменениями положения головы.
Основные медуслуги по стандартам лечения |
Клиники для лечения с лучшими ценамиНе найдено ни одной клиники для оказания выбранных услуг |
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Спинальный арахноидит.

Спинальный арахноидит
Описание
Спинальный арахноидит. Асептическое или инфекционное воспаление арахноидальной оболочки спинного мозга. Может сочетаться с церебральным арахноидитом. Клинические проявления варьируют в соответствии с топикой и распространенностью арахноидита, зачастую имеют картину радикулита, сопровождающегося неврологическим дефицитом сегментарного и проводникового характера. Диагноз «спинальный арахноидит» выставляется после проведения миелографии или МРТ спинного мозга. Лечение острых и подострых форм преимущественно консервативное. Не поддающийся терапии хронический спинальный арахноидит является показанием к хирургическому рассечению спаек и удалению кист.
Дополнительные факты
Впервые спинальный арахноидит с миелографическим подтверждением был описан в 1929 г. В средине XX века он рассматривался преимущественно как осложнение операций на позвоночнике. В период с 1960 г. По 1980 г. Отмечалось существенное увеличение частоты встречаемости арахноидита, связанное с использованием для контрастирования в ходе миелографии йодфенилундецилатов. Позже выяснилось, что жировые капли этих контрастных веществ способны длительное время сохраняться в субдуральном спинальном пространстве, обрастать фибрином и провоцировать асептический воспалительный процесс в паутинной оболочке. Замена миелографии современными методами нейровизуализации спинного мозга, а также техническое усовершенствование операционных вмешательств на позвоночнике, в т. Благодаря применению микрохирургии, привели к значительному снижению заболеваемости. Однако по сей день спинальный арахноидит остается актуальной проблемой практической нейрохирургии и неврологии.

Спинальный арахноидит
Причины
Среди триггерных факторов развития арахноидита спинного мозга существенная доля принадлежит травмам позвоночника. Травмирование спинного мозга и его оболочек может произойти во время хирургических вмешательств на позвоночном столбе, в результате многократного проведения эпидуральных блокад и люмбальных пункций. Вторичный спинальный арахноидит может возникнуть на фоне стеноза позвоночного канала, дегенеративных заболеваний (спондилеза, остеохондроза, спондилоартроза), опухолей позвоночника, гематомиелии. Асептический арахноидит может сформироваться вследствие введения в позвоночный канал различных химических веществ, например, контрастов для миелографии.
Инфекционный спинальный арахноидит может быть вызван специфическим возбудителем и являться следствием сифилиса, генерализованного туберкулеза или туберкулеза позвоночника, бруцеллеза, риккетсиоза, системной грибковой инфекции у лиц с ВИЧ или ослабленных пациентов и тд Неспецифический инфекционный арахноидит в половине случаев обусловлен золотистым стафилококком; описана роль стрептококковой инфекции, протея, эшерихий. В 37% случаев арахноидита острого и подострого течения выявить возбудителя не удается.
Классификация
По протяженности поражения спинальный арахноидит классифицируется на ограниченный и диффузный. Ограниченный вариант обычно возникает вследствие микротравмы, диффузный — обусловлен позвоночно-спинномозговой травмой, инфекционно-воспалительным поражением ЦНС или системным инфекционным процессом. По этиологии спинальный арахноидит может быть асептическим и инфекционным (специфическим и неспецифическим).
Морфологически спинальный арахноидит разделяют на слипчивый (адгезивный), кистозный и смешанный кистозно-слипчивый. Для слипчивой формы характерно утолщение арахноидальной оболочки и наличие ее спаек с твердой спинальной оболочной; иногда наблюдается оссифицирование арахноидальной оболочки. Кистозная форма протекает медленно с постепенным образованием арахноидальных кист, которые могут быть экстрадуральными (включающими и не включающими нервные корешки) и интрадуральными. Наиболее часто наблюдается кистозно-слипчивая форма арахноидита, сочетающая в себе образование кист наряду со спаечным процессом.
В соответствии с клинической классификацией выделяют 4 варианта арахноидита: корешково-чувствительный, корешково-заднестолбовой, двигательно-спинномозговой, корешково-спинномозговой. По своему течению спинальный арахноидит бывает острым, подострым и хроническим, хотя временные рамки этих форм течения точно не установлены и по-разному описаны в неврологической литературе.
Симптомы
Клинические проявления арахноидита спинного мозга зависят от локализации и распространенности воспаления по паутинной оболочке. Ограниченный арахноидит чаще имеет субклиническое течение и может быть случайно диагностирован при обследовании или на вскрытии. Острый и подострый диффузный спинальный арахноидит манифестирует высокой температурой, оболочечными симптомами, островоспалительными изменениями в крови и ликворе. Часто сопровождается церебральным арахноидитом.
Боль в шейном отделе позвоночника. Слабость мышц (парез).
Диагностика
Диагностический поиск при арахноидите спинного мозга состоит из изучения анамнеза, осмотра невролога, лабораторных исследований, люмбальной пункции, миелографии или томографии. Острый спинальный арахноидит отражается в анализе крови подъемом уровня лейкоцитов и С-реактивного белка, ускорением СОЭ. О ликвороциркуляторных нарушениях свидетельствует повышенное давление цереброспинальной жидкости, ее быстрое вытекание при люмбальной пункции. При исследовании цереброспинальной жидкости наблюдается белково-клеточная диссоциация, незначительное увеличение концентрации белков.
Как правило, однозначно установить диагноз арахноидита не представляется возможным без применения миелографии или томографических исследований. Патогномоничным признаком арахноидита при проведении контрастной миелографии является задержка контраста в виде отдельных капель. Визуализировать изменения спинальной арахноидальной оболочки стало возможным после внедрения в неврологическую практику МРТ позвоночника. МРТ позволяет также исключить опухоли и другие органические поражения спинного мозга.
Дифференциальная диагностика
Дифференциальный диагноз проводится с менингомиелитом, миелитом, эпидуральным абсцессом, посттравматической гематомой, грыжей межпозвонкового диска и прочей позвоночно-спинномозговой патологией.
Лечение
Фармакотерапия инфекционного арахноидита предусматривает назначение антибиотиков, при необходимости — противотуберкулезных и противосифилитических препаратов. Применяются противовоспалительные препараты, по показаниям — кортикостероиды. Проводится противоотечная терапия мочегонными средствами (триамтереном, гидрохлоротиазидом, фуросемидом, спиронолактоном), сосудистое (никотиновая к-та, пентоксифиллин) и нейрометаболическое (витамины В, неостигмин) лечение. При спастических параличах используют миорелаксанты (толперизона гидрохлорид), при тазовых нарушениях — уросептики (уротропин). Основу восстановительной терапии составляет адекватная лечебная физкультура, физиотерапевтические процедуры (электростимуляция, рефлексотерапия, электрофорез, магнитотерапия ), массаж и водолечение (радоновые, йодобромные, хлоридно-натриевые лечебные ванны).
Вопрос о хирургическом лечении арахноидита возникает при неэффективности консервативной терапии, в основном при хроническом течении болезни с формированием кист и спаек. Решение о целесообразности операции обсуждается совместно с нейрохирургом. Задачей оперативного вмешательства является опорожнение арахноидальных кист и рассечение спаек. Операционный доступ осуществляется путем ламинэктомии. Однако открытое хирургическое вмешательство зачастую не приносит ожидаемых результатов из-за своей травматичности, частых осложнений в виде образования повторных сращений и активации дремлющей инфекции. Более эффективными являются малоинвазивные техники операции, предусматривающие разъединение спаек при помощи манипуляторов эндоскопа, введенного в пространство дурального мешка.
Прогноз
Острый спинальный арахноидит имеет относительно благоприятный прогноз. При адекватном и своевременно проведенном консервативном лечении возможно полное восстановление неврологических функций. Хроническая форма менее благоприятна, зачастую приводит к инвалидности и плохо поддается терапии. Внедрение новых операционных техник несколько улучшило послеоперационный прогноз, и работа в этом направлении продолжается.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
