Код диагноза по мкб дисплазия
Дисплазией гинекология признаёт неинвазивные изменения шейки матки в зоне перехода однослойного цилиндрического эпителия шеечного канала в многослойный плоский эпителий влагалищной части шейки, часто возникающие после инфицирования ВПЧ и ВПГ 2 типа. Причем цервикальная интраэпителиальная неоплазия (CIN), как еще называют врачи дисплазию шейки матки, подразумевают процессы структурной и клеточной атипии (нарушение дифференцировки клеток) с нарушением слоистости эпителия без вовлечения базальной мембраны.
Эти атипические изменения относятся к предраковым процессам, у которых индекс малигнизации (онкологической трансформации) может достигать 50%. На ранних стадиях своего развития диспластические изменения являются обратимыми, поэтому их своевременное обнаружение и устранение врачи гинекологи считают надежным способом профилактики риска онкологии на шейке матки, особенно при эрозии у нерожавших женщин и молодых девушек.
Код по МКБ-10 N87
«Дисплазия шейки матки»
Степени дисплазии
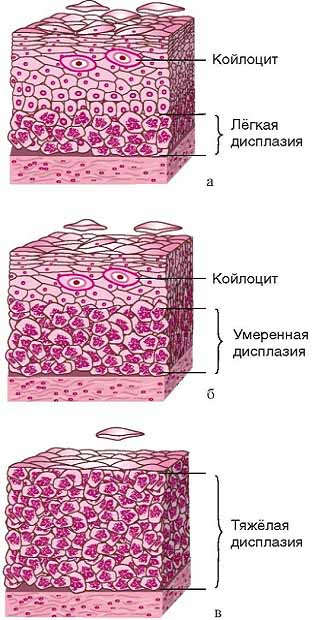
Болезнь может затрагивать различные слои клеток поверхностного эпителия. В зависимости от глубины патологического процесса, выделяют несколько степеней выраженности дисплазии шейки матки, лечение которых имеет свои принципиальные различия. Чем больше слоев эпителия на шейке поражено, тем тяжелее степень дисплазии.
Согласно МКБ-10 • N87 в настоящее время врачи выделяют следующие степени развития дисплазии шейки матки (1, 2 и 3):
✔ Дисплазия шейки матки 1 степени (легкая, сквамозное интраэпителиальное повреждение малой, слабой степени) – умеренная пролиферация эпителиальных клеток базального и парабазального слоев.
✔ Дисплазия шейки матки 2 степени (умеренная, средней тяжести) – патологические изменения захватывают всю нижнюю половину эпителиального пласта.
✔ Дисплазия шейки матки 3 степени (тяжёлая, carcinoma in situ) – патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания. Данная форма относится уже к предраковым состояниям. Объединение тяжёлой дисплазии шейки матки и рака in situ в одну категорию оправдано ввиду сложности их цитологической дифференцировки. Окончательный диагноз врачи устанавливают после биопсии на основании гистологического заключения.
Как степень дисплазии шейки матки определяет возможное течение заболевания?
Анализ исходов диспластических изменений плоского эпителия шейки матки показывает, что при дисплазии 1 степени регрессия наблюдается в 57%, персистенция – в 32%, прогрессия – в 11%, а развитие инвазивного рака происходит только в одном – трёх процентов случае. В то же время при тяжелой дисплазии шейки матки (3 степень регрессия прослеживается в 32%, а малигнизация происходит более чем в 12 % случаев.

Причины заболевания
Выявлена тесная связь диспластических процессов с герпесом и ВПЧ типов 6, 11, 16, 18, 31, 33 и 35. Дисплазия эпителия шейки матки может быть обнаружена на фоне других заболеваний (псевдоэрозия, рубцовая деформация с эктропионом, лейкоплакия, полипы), но она может быть и на визуально неизмененной шейке.
Наличие факторов риска многократно повышают риск по развитию на шейке матки диспластических процессов. Такими провоцирующими агентами могут выступать:
• Беременности и/или роды до 20 лет,
• Ранний возраст первого полового сношения,
• Наличие остроконечных кондилом,
• HSV-2 (ВПГ2) – вирус простого герпеса, тип 2,
• Курение, в т.ч. пассивное,
• Беспорядочные половые связи,
• Хронический цервицит,
• Генетический онкофактор в анамнезе,
• Сниженный иммунитет,
• Травмы шейки матки.
Помимо вышеописанных факторов риска в развитии дисплазии есть значимость генетической предрасположенности, бактериального вагиноза, абсолютной или относительной гиперэстрогении.
Клинические проявления
Симптомы дисплазии шейки матки не имеют определенной клинической картины. Абсолютно бессимптомно патология развивается у 10-25% женщин, остальная категория пациентов имеет возможность остановить процесс благодаря диспансеризации и регулярным профосмотрам у гинеколога. При наличии микробного инфицирования половых путей могут быть жалобы на выделения, иногда с примесью крови, боли при интимной близости и т.д. Чаще всего, при наличии на шейке матки дисплазии той или иной степени выраженности, больные имеют такие признаки:
- Зуд во влагалище;
- Ощущение жжения;
- Нетипичные выделения;
- Боль при половом контакте;
- Тянущие боли внизу живота;
- Видимые кондиломы, папилломы;
Анализ на дисплазию шейки матки
Какие анализы надо сдать для диагностики дисплазии шейки матки? Гинекология учитывает отсутствие выраженных клинических симптомов, поэтому на первый план ставит инструментальные и лабораторные способы. Первичное цитологическое обследование шейки матки и цервикального канала является классическим скрининговым методом.
Диагностический алгоритм выявления патологии шейки матки сводится к сбору анамнеза, общему осмотру пациентки, осмотру в зеркалах и цитологическому исследованию методом Пап-тест на первом этапе. При отсутствии патологии плоского и железистого эпителия шейки матки по результатам общепринятого цитологического исследования рекомендуется дальнейшее наблюдение. При выявлении подозрения на патологию шейки матки пациентка подлежит углубленной диагностике. Анализы при дисплазии шейки матки сдают для диагностики состояния экзо- и эндоцервикса и выявления возможной цервикальной патологии.
Анализы для диагностики дисплазии:
- Осмотр гинекологическим зеркалом,
- Расширенная и видеокольпоскопия,
- Онкоцитология из 2-х точек,
- Анализы на ЗППП,
- Анализ на онкотипы ВПЧ,
- Прямая биопсия.
Проведение анализа “ПАП тест” + ВПЧ является «золотым стандартом» в диагностике дисплазии на шейке матки. Анализ определяет клинически значимые концентрации вируса ВПЧ, при которых происходит развитие онкологического процесса. Соответственно, используя различные методы лечения, его можно предотвратить.
Как лечить дисплазию шейки матки
При определении тактики ведения больной с данной патологией учитывают выраженность обнаруженных изменений, возраст пациентки, репродуктивную функцию и дальнейшие планы на деторождение. Современные методы диагностики диспластических изменений шейки матки, оптимизация лечения является надежным методом профилактики серьёзных осложнений.
1. Операция при дисплазии шейки матки
При легкой степени дисплазии (1 ст.) это – радиоволновое лечение путем создания термического повреждения на глубину 5-7 мм для уничтожения потенциально диспластического эпителия, лежащего под зоной трансформации. Специалисты, в том числе и врачи нашей клиники, не рекомендуют использование метода криодеструкции или лазерной вапоризации для лечения дисплазии шейки матки 2 и 3 степени ввиду не всегда предсказуемой глубины некроза и невозможности послеоперационного гистологического контроля. Пациенткам старше 40 лет показаны методы эксцизии или конизация дисплазии шейки матки тяжелой степени или при раке in situ, с обязательным исследованием ступенчатых срезов удалённой части органа.
При тяжелой дисплазии и внутриэпителиальной онкологии (рак in situ), показана консультация онкогинеколога с последующим выполнением конизации экзоцервикса с выскабливанием оставшейся части цервикального канала и, по показаниям, полости матки. У пациенток в постменопаузе с раком in situ, расположенным в переходной зоне в цервикальном канале, методом выбора является экстирпация матки.
2. Петлевая электроконизация
Петлевая электроконизация шейки матки или LEEP (Loop Electrosurgical Excision Procedure) или LLEETZ (Large Loop Electrosurgical Excision of Transformation Zone). Это хирургическое вмешательство, состоящее в иссечении тонкого слоя аномальной ткани при помощи электрического тока и радиоволны, поступающего через тонкие петли – электроды. Полученный образец ткани направляется на гистологию. В нашей клинике процедура конизации при дисплазии шейки матки проводится современным радиоволновым методом.
3. Конизация шейки матки при дисплазии
Эта лечебная процедура включает удаление конического участка ткани шейки матки с явлениями дисплазии. Основание конуса образуют ткани экзоцервикса (влагалищной части шейки матки), а вершину – ткани цервикального канала. Зона трансформации (граница между экзо- и эндоцервиксом) включена в конический образец тканей. При гистологическом подтверждении диагноза и отсутствии опухолевых клеток в краях резекции и соскобе из цервикального канала проведенный объем хирургического вмешательства считается адекватным.
4. Медикаментозное лечение
Вспомогательный метод, применяется при лечении шейки или цервикального канала с начальной (легкой) степенью дисплазии, либо в качестве дополнения к оперативному.
ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД
После деструктивных методов лечения дисплазии осмотр шейки матки и кольпоскопию проводят через 6-8 недель. При дисплазии 1 степени показано наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) каждые 6 мес в течение 2 лет. Наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) за пациентками, лечившимися по поводу ЦИН 1, 2 показано 1 раз в 3 мес. в течение первого года и 2 раза в год в последующем. При хороших результатах кольпоскопии и жидкостной онкоцитологии, отсутствии онкотипов ВПЧ пациентку можно перевести на обычный режим скрининга шейки матки.
Наличие признаков дисплазии в краях эпителия удаленного образца шейки матки свидетельствует о высоком риске рецидива, но не является поводом для повторной эксцизии, если:
- зона трансформации полностью визуализируется;
- нет признаков железистой патологии;
- нет признаков инвазии;
- возраст женщины менее 50 лет.
Женщины старше 50 лет с неполным удалением дисплазии и позитивными эндоцервикальными краями – группа риска по остаточному (резидуальному) заболеванию шейки матки. Адекватное наблюдение – минимальное требование в данной ситуации. Альтернативным методом лечения дисплазии шейки матки при остаточных явлениях процесса является повторная конизация. Удаление матки показано пациенткам со стойкими тяжёлыми поражениями, отягощенными наличием осложненного гинекологического анамнеза.
Есть необходимость попасть к хорошему специалисту по дисплазии шейки матки? Клиника на Кутузовском и ее гинекологи предлагают полный спектр услуг от диагностики и удаления патологии до ежегодной профилактики. Не откладывайте на завтра заботу о собственном здоровье!
Источник
ДИСПЛАЗИИ ШЕЙКИ МАТКИ
К предраковым состояниям относят дисплазии эпителия (ЦИН или ПИП), предшествующие инвазивному РШМ.
СИНОНИМЫ
Дисплазия шейки матки, цервикальная инттраэпителиальная неоплазия (ЦИН), плоскоклеточные интраэпителиальные повреждения (ПИП) .
КОДЫ ПО МКБ-10
- N87 Дисплазия шейки матки. Исключена карцинома in situ шейки матки.
- N87.0 Слабо выраженная дисплазия шейки матки. ЦИН I степени.
- N87.1 Умеренная дисплазия шейки матки. ЦИН II степени.
- N87.2 Резко выраженная дисплазия шейки матки, не классифицированная в других рубриках.
- N87.9 Дисплазия шейки матки неуточнённая.
- D06 Карцинома in situ (CIS) шейки матки. ЦИН III степени.
ЭПИДЕМИОЛОГИЯ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
По данным ВОЗ, в мире распространённость ЦИН I степени составляет 30 млн случаев, а ЦИН II–III степени — 10 млн. Средний возраст больных ЦИН — 34,5–34,7 года. Наиболее часто диагностируют ЦИН II степени. Частота перехода ЦИН в CIS варьирует от 40 до 64%.
ПРОФИЛАКТИКА ДИСПЛАЗИИ ШЕЙКИ МАТКИ
- Вакцинация против высокоонкогенных типов ВПЧ женщин из групп риска по РШМ.
- Использование барьерных методов контрацепции.
- Ранняя диагностика и рациональное лечение фоновых заболеваний шейки матки.
- Целенаправленное консультирование женщин из группы риска ПВИ половых органов.
- Своевременная диагностика и лечение инфекционных и вирусных заболеваний половых органов.
- Отказ от курения.
СКРИНИНГ
Авторитетными организациями по борьбе с РШМ (ВОЗ, ACOG, AGS) даны конкретные рекомендации, касающиеся возраста начала скрининга РШМ. Начиная с 18летнего возраста или с первого года после первого сексуального контакта, женщина должна проходить ежегодные гинекологические осмотры, включающие Паптесты (см. раздел «Цитологический метод в диагностике заболеваний шейки матки»). В дальнейшем, при наличии трёх и более отрицательных результатов Паптестов, проводимых ежегодно, цитологический скрининг можно осуществлять реже (1 раз в 2–3 года).
Целесообразность включения идентификации и типирования ВПЧ в программы скрининга РШМ не определена. Массовое проведение ПЦРдиагностики ВПЧ 16го и 18го типов более экономично, чем осуществление цитологического скрининга.
Прогностическая ценность ВПЧтестирования с возрастом повышается, в то время как ценность цитологического метода снижается. Наличие у женщин старше 35 лет онкогенных типов ВПЧ означает стойкую инфекцию с высокой степенью риска возникновения ЦИН III.
КЛАССИФИКАЦИЯ ДИСПЛАЗИИ
Термин «дисплазия» для обозначения большой группы эпителиальных поражений шейки матки предложен J.W. Reagan в 1953 г. Дисплазия включает в себя цитологический и гистологический спектр поражений, занимающих промежуточное положение между CIS и нормальным эпителием шейки матки. По степени атипии и выраженности клеточных изменений дисплазию подразделяют на 3 категории — слабую, умеренную и тяжёлую. Терминология, включающая 3 степени дисплазии и CIS, была принята и утверждена ВОЗ в 1972 г. в качестве цитологической и гистологической классификаций. Для обозначения морфологической непрерывности дисплазии и CIS в 1968 г. R.M. Richart предложил термин «ЦИН». ЦИН подразделяют на три категории:
- ЦИН I (соответствует слабой дисплазии);
- ЦИН II (соответствует умеренной дисплазии);
- ЦИН III (соответствует тяжёлой дисплазии и CIS).
Объединение тяжёлой дисплазии и CIS в одну категорию оправдано ввиду сложности их дифференцировки. Морфологическая классификация изменений шейки матки, вызываемых ВПЧ, предложена M.N. Schiffman (1995). Она соответствует цитологической классификационной системе Bethesda:
- доброкачественная атипия (воспаление и т.п.);
- LSIL (Lowgrade Squamous Intraepitelial Lesions) —ПИП низкой степени, соответствует дисплазии лёгкой степени и ЦИН I (без койлоцитоза или с признаками койлоцитоза);
- HSIL (Highgrade Squamous Intraepitelial Lesions) — ПИП высокой степени, соответствует умеренной дисплазии и ЦИН II;
- выраженная дисплазия или интраэпителиальный рак — ЦИН III, CIS.
В нашей стране до настоящего времени имеет широкое распространение классификация фоновых процессов, предрака и РШМ И.А. Яковлевой, Б.Г. Кукутэ (1977). Согласно данной классификации, к предраковым изменениям относят:
- Дисплазию, возникшую на неизменённой шейке матки или в области фоновых процессов: —слабо выраженную; —умеренно выраженную; —выраженную.
- Лейкоплакию с признаками атипии.
- Эритроплакию.
- Аденоматоз.
Клиникоморфологическая классификация ВПЧассоциированных поражений нижнего отдела половых органов — см. раздел «Папилломавирусная инфекция половых органов».
ЭТИОЛОГИЯ (ПРИЧИНЫ) ДИСПЛАЗИИ ШЕЙКИ МАТКИ
Информационный бюллетень ВОЗ от 09.07.1996 г. официально подтвердил, что причина возникновения предрака и РШМ — ВПЧ. ДНК ВПЧ обнаруживают более чем в 90% зарегистрированных в мире случаев РШМ. У женщин, инфицированных ВПЧ, ЦИН возникает в 10 раз чаще, чем у неинфицированных. ДНК ВПЧ обнаруживают при ЦИН любой степени тяжести.
Характеристики ВПЧ, пути трансмиссии и этиология ПВИ — см. раздел «Папилломавирусная инфекция половых органов».
ПАТОГЕНЕЗ
Критический фактор в патогенезе ЦИН и РШМ — инфицирование ВПЧ.
Патогенез ПВИ — см. в разделе «Папилломавирусная инфекция половых органов».
В тканях ЦИН обнаруживают эписомальные формы, в большинстве случаев РШМ вирусные последовательности находятся в интегрированной форме.
Интеграция вирусной ДНК индуцирует нестабильность клеточного генома и хромосомные нарушения. Интеграция ДНК ВПЧ — активационный механизм прогрессии ЦИН III в РШМ. Решающее значение для развития РШМ имеет персистенция вирусного генома. В процессе опухолевой трансформации ключевую роль играют вирусные гены Е6 и Е7, активность которых контролируется регуляторным участком вирусного генома.
Наиболее значимые факторы риска ЦИН и РШМ:
- раннее начало половой жизни;
- ранняя первая беременность и роды до 18 лет;
- частая смена половых партнёров;
- курение;
- некоторые ИППП.
Возможным этиологическим фактором считают коканцерогенное действие белков смегмы. Обсуждают значимость в развитии ЦИН и РШМ генетической предрасположенности, социальноэкономического уровня и образовательного ценза; влияние ЗГТ и роль травмы, связанной с родами и абортами. Среди ИППП у пациенток с ЦИН наиболее часто обнаруживают:
- ВПГ2;
- ЦМВ;
- Gardnerella vaginalis;
- Candida spp;
- Mycoplasma hominis;
- Chlamydia trachomatis.
Определена ассоциация ЦИН с бактериальным вагинозом.
Среди эндогенных модифицирующих факторов в генезе ЦИН и РШМ немаловажную роль играют нарушения иммунного и гормонального гомеостаза.
Подтверждена роль абсолютной или относительной гиперэстрогении в генезе ЦИН: нарушение метаболизма эстрогенов с преобладанием содержания эстрадиола, изменение соотношения дезоксигенированных и оксигенированных форм 17кетостероидов в сторону увеличения содержания последних. Стероидные гормоны способствуют увеличению количества белков E2 и E7, синтезируемых в поражённых ВПЧ эпителиальных клетках. Обнаруживают прогрессирование степени ЦИН на фоне гиперэстрогенемии.
СИМПТОМЫ И КЛИНИЧЕСКАЯ КАРТИНА ДИСПЛАЗИИ ШЕЙКИ МАТКИ
Течение бессимптомное, специфические жалобы отсутствуют.
ДИАГНОСТИКА
- Осмотр шейки матки при помощи зеркал. Симптоматические ЦИН (см. классификацию Н.И. Кондрикова, Л.С. Ежовой в разделе «Папилломавирусная инфекция половых органов») определяют невооружённым глазом, они представлены участками очаговой гиперплазии эпителия (в виде белёсых бляшек). Проба Шиллера позволяет обнаружить участки многослойного плоского эпителия, неравномерно окрашенные Люголя раствором с глицерином©.
- Цитологическое исследование. Для ЦИН I–II характерен 2–3й тип Папмазков (ПИП низкой степени по Bethesda системе), для ЦИН III — 3–4й тип (ПИП высокой степени). См. раздел «Цитологический метод в диагностике заболеваний шейки матки».
- Расширенная кольпоскопия. Для ЦИН характерны следующие кольпоскопические критерии: лейкоплакия (более характерна толстая лейкоплакия), пунктация (нежная и грубая), мозаика (нежная и грубая), ацетобелый эпителий и йоднегативные участки (не реагирующие на тест с уксусной кислотой), а так же варианты сочетаний различных видов аномальных кольпоскопических признаков. Проба Шиллера, как правило, отрицательная. Ацетобелый эпителий характерен для всех степеней ЦИН и позволяет заподозрить патологию на самых ранних стадиях развития. Типичным для ЦИН I–II считают относительный мономорфизм кольпоскопических изменений: одинаковые цвет, уровень расположения, незначительное различие форм и размеров эпителиальных комплексов. При кольпоскопическом обнаружении полиморфизма эпителиальных и сосудистых изменений предполагают ЦИН III.
- Прицельная биопсия шейки матки и выскабливание слизистой оболочки цервикального канала с гистологическим исследованием — основной метод диагностики ЦИН. Ревизия цервикального канала показана всем пациенткам с ЦИН и необходима для исключения предраковых изменений и злокачественной трансформации эндоцервикса.
- Диагноз ЦИН базируется на следующих морфологических критериях: —увеличение размера и изменение формы ядра; —увеличение плотности ядерной окраски; —ядерный полиморфизм; —увеличение количества митозов; —атипичные митозы; —нарушение или отсутствие созревания.
- ЦИН подразделяют на три стадии. При ЦИН I недифференцированные клетки располагаются на протяжении трети расстояния от базальной мембраны до поверхности эпителия; при ЦИН II — на протяжении двух третей этого расстояния; при ЦИН III — на протяжении более чем две трети толщины эпителиального пласта.
- Клиниколабораторная диагностика: тестирование ВПЧ, бактериоскопический и бактериологический методы.
- Изучение функции яичников: обследование по тестам функциональной диагностики, исследование гормонов крови (по показаниям).
- Иммунограмма (по показаниям).
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику проводят с:
- дистрофическими процессами;
- лейкоплакией шейки матки без атипии;
- цервицитами;
- децидуальной тканью при беременности.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
- Консультация онкогинеколога при ЦИН III.
- Консультация иммунолога в случае сложных нарушений иммунного гомеостаза, рецидивов ПВИ.
- Консультация гинекологаэндокринолога показана в случае сложных гормональных нарушений.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
ЦИН II степени.
ЛЕЧЕНИЕ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
ЦЕЛИ ЛЕЧЕНИЯ
- Деструкция патологически изменённой ткани шейки матки.
- Лечение ПВИ и сопутствующих воспалительных заболеваний половых органов.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
- биопсия шейки матки;
- хирургическое лечение.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
- Этиотропная противовоспалительная терапия по общепринятым в клинической практике схемам (при сочетании ЦИН с воспалительными процессами).
- Коррекция гормональных нарушений.
- Коррекция иммунных нарушений.
- Коррекция микробиоценоза влагалища.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
К деструктивным методам лечения относят диатермокоагуляцию, криодеструкцию и лазерное выпаривание атипических участков эктоцервикса.
Для проведения любого деструктивного метода обязательны точная идентификация поражения и его полная визуализация в области эктоцервикса.
Все методы деструкции можно проводить в амбулаторных условиях без анестезиологического пособия (см. раздел «Хирургичексие вмешательства на шейке матки»).
Иссечение атипически изменённого эпителия шейки матки выполняют хирургическим, лазерным или ультразвуковым скальпелем, диатермической петлёй, электрорадиоволновым прибором.
Показания к эксцизии или конизации:
- невозможность полной визуализации патологического участка при его распространении по цервикальному каналу;
- ЦИН II, III и CIS по результатам цитологического исследования и биопсии.
Кроме того, хирургическое лечение показано при выраженной деформации шейки матки независимо от степени предракового поражения, а также в качестве повторного лечения при отсутствии эффекта от деструктивных методов.
Обязательное условие проведения любого варианта иссечения — исключение инвазивной карциномы при клиническом обследовании, кольпоскопии, цитологическом и морфологическом исследованиях. Кроме того, необходимо исключить ложноположительные результаты цитологического исследования.
Все методики эксцизии проводят под внутривенной анестезией в условиях стационара одного дня.
Деструктивное и хирургическое лечение проводят в ранние сроки после менструации, после предварительной санации влагалища и иммунокоррекции (по показаниям).
Выбор метода лечения ЦИН основывается на сопоставлении результатов клинических, эндоскопических и морфологических исследований и зависит от сущности диагностированного патологического процесса, его распространённости в пределах шейки матки, степени клеточной атипии, возраста пациентки, состояния менструальной и репродуктивной функций. Характер лечебных мероприятий у больных молодого возраста носит преимущественно органосохраняющий характер. Но основной критерий в определении уровня радикальности вмешательства — степень тяжести ЦИН.
Тактика ведения пациенток с ЦИН I зависит от результатов ВПЧтипирования, величины поражения эктоцервикса, мотивации пациентки. При наличии онкогенных типов ВПЧ и больших по площади поражений предпочтительны деструктивные методы лечения. При отсутствии персистенции онкогенных типов ВПЧ и небольшом участке поражения допустимо оставить пациентку под наблюдением. При отсутствии регрессии патологических изменений в течение 2 лет динамического наблюдения пациенткам с ЦИН I показана деструкция изменённого участка эктоцервикса.
При обнаружении ЦИН II у больных в возрасте до 40 лет могут быть проведены деструктивные методы лечения. Не рекомендуют использование метода криодеструкции для лечения ЦИН II и особенно ЦИН III, ввиду не всегда предсказуемой глубины некроза. Пациенткам с деформацией шейки матки в возрасте старше 40 лет показаны методы эксцизии или конизация шейки матки с обязательным исследованием ступенчатых срезов удалённой части органа. При наличии сопутствующей гинекологической патологии в виде ММ, изменений в области придатков, выраженного опущения матки, элонгации шейки матки объём операции может быть увеличен до пангистерэктомии.
При обнаружении ЦИН III необходимо безотлагательное проведение лечебных мероприятий, больной показана консультация онкогинеколога.
ПРИМЕРНЫЕ СРОКИ НЕТРУДОСПОСОБНОСТИ
- После биопсии шейки матки и конизации, произведённых амбулаторно, больная трудоспособна или освобождается от работы на 1–2 дня. После биопсии шейки матки и выскабливания слизистой оболочки цервикального канала (или раздельного диагностического выскабливания), произведённых в условиях стационара, больной выдают лист нетрудоспособности сроком до 10 дней.
- После экстирпации матки больной выдают лист нетрудоспособности сроком до 60 дней.
ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ
Пациенткам с ЦИН I показано наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) каждые 6 мес в течение 2 лет.
После деструктивных методов и хирургического лечения осмотр шейки матки и кольпоскопию проводят через 6–8 нед.
Дальнейшее наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) за пациентками, лечившимися по поводу ЦИН II, III целесообразно осуществлять с периодичностью 1 раз в 3 мес в течение первого года и 2 раза в год в последующем; по поводу ЦИН I — каждые 6 мес в течение 2 лет. При эффективности лечения, удовлетворительных данных кольпоскопии и цитологического исследования, отрицательных данных тестирования на ВПЧ пациентку можно перевести на обычный режим скрининга.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Патологические изменения на шейке матки в большинстве случаев протекают бессимптомно. Необходимы регулярные профилактические осмотры (1 раз в год).
РШМ — полностью предотвратимое заболевание.
ПРОГНОЗ
При рациональном лечении прогноз благоприятный.
СПИСОК ЛИТЕРАТУРЫ
Козаченко В.П. Диагностика и лечение эпителиальных дисплазий и преинвазивной карциномы шейки матки // Заболевания
шейки матки, влагалища и вульвы (Клинические лекции) / Под ред. В.Н. Прилепской: 2е изд. — М.: МЕДпресс, 2000. —С. 139–152.
Минкина Г.Н., Манухин И.Б., Франк Г.А. Предрак шейки матки. — М.: Аэрографмедиа, 2001. — 112 с.
Новикова Е.Г. Диагностика предраковых заболеваний и начальных форм рака шейки матки // Заболевания шейки матки, влагалища и вульвы (Клинические лекции) / Под ред. В.Н. Прилепской: 2е изд. — М.: МЕДпресс, 2000. — С. 153–159.
Фролова И.И. Аспекты этиологии и патогенеза цервикальных интраэпителиальных неоплазий и рака шейки матки //Вопросы гинекологии, акушерства и перинатологии. — 2003. — Т. 2, №1. — С. 78–86.
Фролова И.И. Сравнительная характеристика радикальных методов лечения цервикальных интраэпителиальных неоплазий // Вопросы гинекологии, акушерства и перинатологии. — 2003. — Т. 2, № 2. — С. 43–47.
Фролова И.И. Диагностика цервикальных интраэпителиальных неоплазий: реальность и перспективы // Вопросы гинекологии, акушерства и перинатологии. — 2003. — Т. 2, № 4. — С. 80–83.
Хайнцль С. Лазерная хирургия // Оперативная гинекология: Пер. с англ. / Под ред. В.И. Кулакова. — М.: ГЭОТАРМедицина,1999. — С. 35–40.
Хирш Х.А., Кезер О., Икле Ф.А. Операции на шейке матки // Оперативная гинекология: Пер. с англ. / Под ред.В.И. Кулакова. — М.: ГЭОТАРМедицина, 1999. — С. 21–28.
Хмельницкий О.К. Цитологическая и гистологическая диагностика заболеваний шейки и тела матки. — СПб.: SOTIS,2000. — С. 82–100.
Яковлева И.А., Кукутэ Б.Г. Морфологическая диагностика предопухолевых процессов и опухолей матки по биопсиям и соскобам. — Кишинёв: Штиинца, 1979. — С. 5–77.
Schiffman M.N., Brinton L.A. The epidemology of cervical carcinogenesis // Cancer. — 1995. — Vol. 76. — P. 1888–1901.
Источник
