Код диагноза по мкб к91 5

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
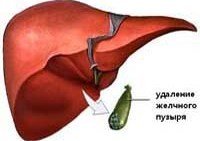
K91,5 Постхолецистэктомический синдром.
K91.5 Постхолецистэктомический синдром
Описание
Постхолецистэктомический синдром – это синдром функциональной перестройки работы желчевыделительной системы после оперативного вмешательства. Он включает нарушения моторики сфинктера Одди (мышечный жом выходного отверстия общего желчного протока в двенадцатиперстную кишку) и нарушение двигательной функции самой двенадцатиперстной кишки. Чаще всего возникает нарушение тонуса сфинктера Одди по типу гипотонии или гипертонии. Однако, к постохолецистэктомическому синдрому относят и состояния, причины которых не были устранены во время операции. Это оставленные в протоках камни, стенозирующий папиллит или стеноз желчного протока, кисты желчных протоков и другие механические препятствия в желчных протоках, которые могли быть устранены во время операции, но по различным причинам остались незамеченными. Вследствие оперативного вмешательства могли произойти повреждения желчных путей, сужения и рубцовые изменения желчных протоков. Иногда встречается неполное удаление желчного пузыря, или патологический процесс развивается в культе протока желчного пузыря.
Классификация
Общепризнанной классификации постхолецистэктомического синдрома нет. Чаще в повседневной практике используется следующая систематизация:
1. Рецидивы камнеобразования общего желчного протока (ложные и истинные).
2. Стриктуры общего желчного протока.
3. Стенозирующий дуоденальный папиллит.
4. Активный спаечный процесс (ограниченный хронический перитонит) в подпеченочном пространстве.
5. Билиарный панкреатит (холепанкреатит).
6. Вторичные (билиарные или гепатогенные) гастродуоденальные язвы.
K91.5 Постхолецистэктомический синдром
Симптомы
* тяжесть и тупые боли в правом подреберье,.
* непереносимость жирной пищи,.
* отрыжка горечью,.
* сердцебиение,.
* потливость.
Причины
Причиной постхолецистэктомического синдрома могут стать заболевания желудочно-кишечного тракта, которые развились вследствие длительного существования желчнокаменной болезни, которые протекают дальше после оперативного лечения. Это хронический панкреатит, гепатит, холангит, дуоденит и гастрит. Считается, что наиболее частой причиной постхолецистэктомического синдрома бывают камни в желчных протоках. Камни могут быть незамеченными и оставленными в протоках во время операции или вновь образованными. Пациенты жалуются на боли в правом подреберье, которые носят приступообразный характер и сопровождаются или не сопровождаться желтухой. В период приступа может обнаруживаться потемнение мочи. При оставленных камнях первые признаки болезни появляются вскоре после оперативного лечения, а для вновь образованных камней требуется время.
Причиной постхолецистэктомического синдрома может стать нарушение тонуса и двигательной функции двенадцатиперстной кишки или непроходимость двенадцатиперстной кишки.
Лечение
Лечение больных с постхолецистэктомического синдрома должно быть комплексным и направлено на устранение тех функциональных или структурных нарушений со стороны печени, желчевыводящих путей (протоки и сфинктеры), желудочно-кишечного тракта и поджелудочной железы, которые лежат в основе страдания, явились поводом для обращения к врачу.
Назначается частое дробное питание (5–7 раз в день), соблюдение диеты с низким содержанием жира (40–60 г в сутки растительных жиров), исключение жареных, острых, кислых продуктов. Для обезболивания можно применять дротаверин, мебеверин. В случаях, когда испробованы все медикаментозные варианты, а эффект от лечения отсутствует, для восстановления проходимости желчных путей проводится оперативное лечение. Для устранения относительной ферментативной недостаточности, улучшения переваривания жиров применяют ферментные препараты, содержащие желчные кислоты (фестал, панзинорм форте) в среднесуточных дозах. Наличие скрытых, а тем более явных нарушений переваривания жиров подразумевает длительное применение ферментов как с лечебной, так и с профилактической целями. Поэтому продолжительность курса лечения индивидуальна. Нередко удаление желчного пузыря сопровождается нарушением кишечного биоценоза. Для восстановения кишечной микрофлоры вначале назначаются антибактериальные лекарственные средства (доксициклин, фуразолидон, метронидазол, интетрикс), короткими 5–7-дневными курсами (1–2 курса). Затем проводится лечение препаратами, восстанавливающими кишечный микробный пейзаж, способствующими росту нормально микрофлоры (например, бифидумбактерин, линекс). В течение 6 месяцев после удаления желчного пузыря больные должны находиться под врачебным контролем. Санаторно-курортное лечение целесообразно рекомендовать не ранее чем через 6–12 месяцев после операции.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Постхолецистэктомический синдром – заболевание, включающее в себя целый комплекс различных клинических проявлений, возникших на фоне операции, суть которой заключалась в иссечении желчного пузыря или в извлечении конкрементов из желчевыводящих протоков.
В качестве пускового механизма выступает нарушение циркуляции желчи после удаления желчного пузыря. Также клиницистами выделяется ряд иных причин, среди которых не последнее место занимает неадекватное осуществление холецистэктомии.
Клиническая картина такого расстройства неспецифична и выражается в возникновении повторяющихся болей в животе и области под правыми рёбрами. Кроме этого, наблюдается расстройство стула, метеоризм, понижение массы тела и слабость организма.
Диагностика направлена на осуществление широкого спектра лабораторно-инструментальных обследований, которым в обязательном порядке должно предшествовать изучение истории болезни для установления факта, перенесённой ранее холецистэктомии.
Лечение полностью диктуется тяжестью протекания недуга, отчего может быть как консервативным, так и хирургическим.
Международная классификация заболеваний десятого пересмотра отводит для подобной патологии отдельный шифр. Код постхолецистэктомического синдрома по МКБ-10 – К91.5.
Окончательный патогенез развития такого недуга остаётся до конца не изученным, тем не менее считается, что основной причиной выступает неправильный процесс циркуляции желчи, который возникает на фоне хирургического удаления желчного пузыря или камней, локализованных в желчных проходах. Диагностируется такая патология в 10-30% ситуаций после перенесённой ранее холецистэктомии.
Среди предрасполагающих факторов, которые вызывают постхолецистэктомический синдром принято выделять:
- неполноценную предоперационную подготовку, делающую невозможной адекватное осуществление холецистэктомии;
- недостаточную диагностику;
- неквалифицированное проведение операции – сюда стоит отнести неправильное введение дренажей, травмирование сосудов желчного пузыря или желчевыводящих путей, а также частичное удаление конкрементов;
- снижение объёмов вырабатываемой желчи и желчных кислот;
- хронические заболевания органов пищеварительной системы;
- протекание болезней, которые негативно отражаются на нарушении оттока желчи в кишечник;
- микробное поражение 12-перстной кишки и иных органов ЖКТ;
- частичный стеноз или полная обструкция фатерова сосочка ДПК.
Помимо этого, повлиять на возникновение ПХЭС могут патологии, сформировавшиеся как до, так и после проведения операции. К таким заболеваниям стоит отнести:
- дуоденит и панкреатит;
- дискинезию сфинктера Одди и ГЭРБ;
- язвенное поражение ДПК или желудка;
- дуоденогастральный рефлюкс и СРК;
- спаечный процесс, локализованный под печенью;
- дивертикулы и фистулы;
- грыжу пищеводного отверстия диафрагмы;
- стеноз или фиброз печени;
- папиллостеноз;
- дисбактериоз кишечника;
- образование кисты в общем желчном протоке;
- реактивная форма гепатита;
- инфицирование желчных протоков.
Стоит отметить, что примерно у 5% пациентов причины появления подобного заболевания выяснить не представляется возможным.
Термин «постхолецистэктомический синдром» включает в себя целый ряд патологических состояний, а именно:
- нарушение нормального функционирования сфинктера Одди;
- истинное образование конкрементов в желчных путях, повреждённых во время холецистэктомии;
- ложное повторное возникновение камней или их неполноценное удаление;
- стенозирующее течение дуоденального папиллита, т. е. сужение просвета большого дуоденального сосочка;
- активный спаечный процесс с локализацией в подпеченочном пространстве;
- хроническое протекание холепанкреатита – это одновременное воспалительное поражение желчевыводящих путей и поджелудочной железы;
- гастродуоденальные язвы или иные дефекты, нарушающие целостность слизистой желудка или ДПК, имеющие различную глубину;
- рубцовое сужение общего желчного протока;
- синдром длинной культи, т. е. части пузырного протока, оставшейся после хирургического вмешательства;
- персистирующий перихоледохеальный лимфаденит.
Несмотря на то что постхолецистэктомический синдром обладает большим количеством клинических проявлений, все они являются неспецифичными, отчего не могут с точностью указывать на протекание именно этого недуга, что также усложняет процесс установления правильного диагноза.
Поскольку главным симптомом недуга считается болевой синдром, то клиницистами принято разделять его на несколько типов:
- желчный – очагом выступают верхние отделы живота или область под правыми рёбрами. Нередко происходит иррадиация болей в зону спины и в правую лопатку;
- панкреатический – локализуется ближе к левому подреберью и распространяется на спину. Помимо этого, отмечается уменьшение интенсивности симптома при наклоне туловища вперёд;
- сочетанный – зачастую носит опоясывающий характер.
В независимости от этиологического фактора симптоматическая картина подобной патологии включает в себя:
- внезапное возникновение сильнейших приступов желчной колики – в подавляющем большинстве ситуаций продолжаются примерно 20 минут и могут повторяться на протяжении нескольких месяцев. Нередко такой болевой синдром появляется после употребления пищи в ночное время суток;
- расстройство акта дефекации, что выражается в обильной диарее – позывы могут достигать 15 раз в сутки, фекалии при этом обладают водянистой консистенцией и зловонным запахом;
- повышенное газообразование;
- увеличение размеров передней стенки брюшной полости;
- появление характерного урчания;
- формирование трещин в уголках ротовой полости;
- понижение массы тела – может быть лёгким (от 5 до 8 килограмм), умеренным (от 8 до 10 килограмм) и тяжёлым (от 10 килограмм вплоть до крайнего истощения);
- слабость и быструю утомляемость;
- постоянную сонливость;
- понижение работоспособности;
- приступы тошноты, заканчивающиеся рвотными позывами;
- лихорадку и озноб;
- напряжение и чувство тревоги;
- горький привкус во рту;
- выделение большого количества пота;
- развитие синдрома мальабсорбции;
- изжогу и отрыжку;
- желтушность склер, слизистых и кожных покровов – такой симптом постхолецистэктомического синдрома развивается достаточно редко.
В случаях возникновения такого заболевания у детей симптоматика будет полностью соответствовать вышеуказанной.
Назначением и изучением лабораторно-инструментальных обследований, а также осуществлением мероприятий первичной диагностики занимается врач-гастроэнтеролог. Комплексное диагностирование начинается с проведения клиницистом таких манипуляций:
- изучение истории болезни – для поиска хронических недугов ЖКТ или печени, повышающих шансы на развитие ПХЭС;
- анализ жизненного и семейного анамнеза;
- тщательный физикальный осмотр, предполагающий пальпацию и перкуссию передней стенки брюшной полости, оценивание состояния внешнего вида и кожи пациента, а также измерение температурных показателей;
- детальный опрос больного – для составления полной симптоматической картины и установления степени выраженности клинических признаков.
Лабораторная диагностика заключается в осуществлении:
- биохимии крови;
- общеклинического анализа крови и урины;
- микроскопических изучений каловых масс;
- анализа фекалий на яйца глистов.
Наибольшей диагностической ценностью обладают следующие инструментальные процедуры:
- рентгенография и ультрасонография;
- МСКТ брюшины;
- КТ и МРТ;
- сцинтиграфия и гастроскопия;
- ФГДС и РХПГ;
- манометрия и сфинктеротомия;
- ЭКГ.

Сфинктеротомия
Как было указано выше терапия постхолецистэктомического синдрома может носить как консервативный, так и хирургический характер.
Неоперабельное лечение недуга в первую очередь направлено на применение таких медикаментов:
- препаратов нитроглицерина;
- спазмолитиков и обезболивающих;
- антацидов и ферментов;
- антибактериальных веществ;
- витаминных комплексов;
- иммуномодуляторов;
- адаптогенов.
Основное место в устранении недуга отводится диете при постхолецистэктомическом синдроме, обладающей несколькими правилами:
- потребление пищи небольшими порциями;
- количество трапез в сутки может достигать 7 раз;
- обогащение меню пищевыми волокнами, витаминами и питательными микроэлементами;
- полный отказ от жареных и острых блюд, сдобы и кондитерских изделий, кулинарного жира и сала, жирных сортов мяса, птицы и рыбы, полуфабрикатов и копчёностей, маринадов и крепкого кофе, мороженого и иных сладостей, а также от спиртных напитков;
- употребление в пищу большого количества диетических разновидностей мяса и рыбы, бобовых культур и рассыпчатых каш, зелени и некислых ягод, овощей и фруктов, обезжиренной молочной продукции и пшеничного хлеба, некрепкого чая и компотов;
- приготовление блюд наиболее щадящими способами – варкой и пропариванием, тушением и запеканием, но без использования жира и без получения золотистой корочки;
- обильный питьевой режим;
- контроль над температурой еды – она не должна быть сильно горячей или чрезмерно холодной;
- сведение к минимуму использование соли.
За основу диетотерапии берётся щадящее меню №5.
Не исключается применение в процессе терапии ПХЭС физиотерапевтических процедур, среди которых:
- диадинамометрия;
- гальванизация;
- амплипульсометрия;
- лекарственный электрофорез;
- высокочастотная магнитотерапия;
- парафинотерапия;
- аппликации озокерита;
- электросонтерапия;
- иглорефлексотерапия.

Что такое гальванизация
После консультирования с лечащим врачом разрешается использование нетрадиционных методик терапии. Народные средства предполагают приготовление целебных отваров на основе:
- календулы и сушеницы;
- валерианы и хмелевых шишек;
- золототысячника и корня аира;
- кукурузных рылец и чистотела;
- птичьего горца и цветков ромашки;
- зверобоя и корней девясила.
Хирургическое лечение постхолецистэктомического синдрома заключается в иссечении вновь сформировавшихся или не полностью удалённых во время предыдущей операции конкрементов или рубцов, а также в дренировании и восстановлении проходимости желчевыводящих протоков.
Игнорирование клинических признаков или нежелание обратиться за повторной медицинской помощью чревато развитием:
- синдрома избыточного бактериального роста;
- атеросклероза;
- малокровия;
- истощения или кахексии;
- гиповитаминоза;
- деформации скелета;
- импотенции у мужчин;
- нарушение цикла менструаций у женщин.
Кроме этого, не исключается возможность возникновения таких послеоперационных осложнений:
- расхождение операционных швов;
- инфицирование раны;
- формирование абсцессов;
- воспалительное поражение лёгких.
Основными профилактическими мероприятиями, предупреждающими развитие подобного заболевания, принято считать:
- тщательную диагностику и подготовку пациента перед проведением холецистэктомии;
- своевременное обнаружение и устранение гастроэнтерологических болезней или патологий печени, которые могут спровоцировать ПХЭС;
- правильное и сбалансированное питание;
- полный отказ от вредных привычек;
- регулярное прохождение полного профилактического осмотра в медицинском учреждении.
Прогноз постхолецистэктомического синдрома напрямую диктуется этиологическим фактором, спровоцировавшим развитие подобного симптомокомплекса. Однако в подавляющем большинстве ситуаций наблюдается благоприятный исход, а развитие осложнений отмечается примерно у каждого 5 пациента.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Источник
Частная клиника «Спасение» уже 19 лет осуществляет эффективное лечение различных психиатрических заболеваний и расстройств. Психиатрия – сложная область медицины, требующая от врачей максимума знаний и умений. Поэтому все сотрудники нашей клиники – высокопрофессиональные, квалифицированные и опытные специалисты.
Когда обращаться за помощью?
Вы заметили, что Ваш родственник (бабушка, дедушка, мама или папа) не помнит элементарных вещей, забывает даты, названия предметов или даже не узнает людей? Это явно указывает на некое расстройство психики или психическое заболевание. Самолечение в таком случае не эффективно и даже опасно. Таблетки и лекарства, принимаемые самостоятельно, без назначения врача, в лучшем случае на время облегчат состояние больного и снимут симптомы. В худшем – нанесут здоровью человека непоправимый вред и приведут к необратимым последствиям. Народное лечение на дому также не способно принести желаемых результатов, ни одно народное средство не поможет при психических заболеваниях. Прибегнув к ним, Вы лишь потеряете драгоценное время, которое так важно, когда у человека нарушение психики.
Если у Вашего родственника плохая память, полная потеря памяти, иные признаки, явно указывающие на психическое расстройство или тяжелую болезнь – не медлите, обращайтесь в частную психиатрическую клинику «Спасение».
Почему выбирают именно нас?
В клинике «Спасение» успешно лечатся страхи, фобии, стресс, расстройство памяти, психопатия. Мы оказываем помощь при онкологии, осуществляем уход за больными после инсульта, стационарное лечение пожилых, престарелых пациентов, лечение рака. Не отказываемся от больного, даже если у него последняя стадия заболевания.
Многие государственные учреждения не желают браться за пациентов в возрасте за 50-60 лет. Мы помогаем каждому обратившемуся и охотно осуществляем лечение после 50-60-70 лет. Для этого у нас есть все необходимое:
- пансионат;
- дом престарелых;
- лежачий хоспис;
- профессиональные сиделки;
- санаторий.
Старческий возраст – не причина пускать болезнь на самотек! Комплексная терапия и реабилитация дает все шансы на восстановление основных физических и мыслительных функций у подавляющего большинства пациентов и значительно увеличивает продолжительность жизни.
Наши специалисты применяют в работе современные способы диагностики и лечения, самые эффективные и безопасные лекарственные препараты, гипноз. При необходимости осуществляется выезд на дом, где врачами:
- проводится первичный осмотр;
- выясняются причины психического расстройства;
- ставится предварительный диагноз;
- снимается острый приступ или похмельный синдром;
- в тяжелых случаях возможно принудительное помещение больного в стационар – реабилитационный центр закрытого типа.
Лечение в нашей клинике стоит недорого. Первая консультация проводится бесплатно. Цены на все услуги полностью открытые, в них заранее включена стоимость всех процедур.
Родственники больных часто обращаются с вопросами: «Подскажите что такое психическое расстройство?», «Посоветуйте как помочь человеку с тяжелой болезнью?», «Сколько с ней живут и как продлить отведенное время?» Подробную консультацию Вы получите в частной клинике «Спасение»!
Мы оказываем реальную помощь и успешно лечим любые психические заболевания!
Проконсультируйтесь у специалиста!
8 (495) 664-40-40
Мы будем рады ответить на все Ваши вопросы!
Источник
