Код мкб последствия энцефаломиелита
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рассеянный энцефаломиелит.
Рассеянный энцефаломиелит
Описание
Рассеянный энцефаломиелит (РЭМ). Острый аутоиммунный воспалительный процесс, диффузно поражающий различные участки центральной и периферической нервной системы и приводящий к обратимой демиелинизации. Клинически рассеянный энцефаломиелит характеризуется быстро нарастающей вариабельной полиморфной неврологической симптоматикой (сенсорными и моторными нарушениями, расстройством функции ЧМН и тазовых органов, нарушением сознания и речи). Основу диагностики составляет сопоставление клинических данных и результатов МРТ головного мозга. Лечение рассеянного энцефаломиелита комплексное, осуществляется стационарно, в остром периоде может потребовать проведения реанимации.
Дополнительные факты
Рассеянный энцефаломиелит – острая аутоиммунная воспалительно-демиелинизирующая патология с диссеминированным поражением как центральной, так и периферической нервной системы. Отличием РЭМ от ряда других демиелинизирующих заболеваний является обратимый характер патологических изменений и возможность полного исчезновения образовавшегося неврологического дефицита под действием терапии. Впервые рассеянный энцефаломиелит был описан еще 250 лет назад английским терапевтом, наблюдавшим признаки энцефаломиелита у перенесших оспу пациентов. В современной неврологии это достаточно распространенное заболевание. Так, по данным 2011 года только среди взрослого населения Москвы было диагностировано 50 случаев РЭМ. Рассеянный энцефаломиелит может поражать людей различных возрастных групп, но у детей наблюдается чаще, чем у взрослых. В детском возрасте он имеет обычно более легкое течение.

Рассеянный энцефаломиелит
Причины
Первичный рассеянный энцефаломиелит, как правило, имеет вирусную этиологию. Попытки идентифицировать специфического возбудителя привели к тому, что отечественными учеными из крови и ликвора пациентов был выделен вирус, близкий к вирусу бешенства и не имеющий аналогов среди известных вирусов. Он получил название вирус ОРЭМ. Однако подобный вирус определяется далеко не у всех заболевших.
Зачастую рассеянный энцефаломиелит возникает после перенесенной ОРВИ: ветряной оспы, краснухи, гриппа, кори, инфекционного мононуклеоза, герпетической или энтеровирусной инфекции. Вторичный рассеянный энцефаломиелит может носить токсический, поствакцинальный или постинфекционный характер. Поствакцинальный РЭМ может развиваться после вакцинации против бешенства, коклюша, дифтерии, кори. Известны случаи энцефаломиелита после введения антигриппозной вакцины. В редких случаях РЭМ возникает через некоторое время после перенесенной бактериальной инфекции (микоплазменной пневмонии, токсоплазмоза, хламидиоза, риккетсиоза).
Помимо указанных этиофакторов, важное значение в возникновении рассеянного энцефаломиелита имеет неблагополучный преморбидный фон — истощение иммунной системы вследствие хронических стрессов, переохлаждения, перенесенной травмы, болезни или операции. Кроме того, исследователи полагают наличие наследственной предрасположенности, выражающейся в сходстве белков нервных тканей с белками некоторых инфекционных агентов или в особенностях функционирования иммунной системы.
Патогенез
Основным патогенетическим субстратом РЭМ является аутоиммунная реакция. В результате сходства белковых антигенов, входящих в состав инфекционных агентов, с миелином и другими белками нервной ткани, иммунная система начинает продуцировать антитела к собственным структурным элементам нервной системы. Этот процесс имеет системный характер и приводит к разрушению миелина как в спинном и головном мозге, так в спинномозговых корешках и периферических нервных волокнах. В результате демиелинизации утрачивается функция пораженных нервных структур.
Морфологически отмечается периваскулярная инфильтрация макрофагами, лимфо- и моноцитами, диссеминированное воспаление, периваскулярная демиелинизация, дегенерация олигодендроцитов. Поражается преимущественно белое вещество церебральных и спинальных структур, но возможно вовлечение и серого мозгового вещества. Очаги демиелинизации в ЦНС могут быть визуализированы при помощи МРТ.
Следует отметить, практически полное патогенетическое сходство РЭМ и рассеянного склероза. Основное отличие между ними состоит в том, что первый является острым и преимущественно обратимым процессом, а второй — хроническим прогрессирующим заболеванием с периодами ремиссий и обострений. Однако дебют рассеянного склероза может полностью имитировать картину РЭМ. Рассеянный энцефаломиелит, в свою очередь, может приводить к хронизации демиелинизирующего процесса с исходом в рассеянный склероз.
Симптомы
В типичных случаях рассеянный энцефаломиелит манифестирует тяжелой энцефалопатией. У 50-75% больных развиваются нарушения сознания, варьирующие от оглушенности до комы. Отмечается психомоторное возбуждение, головокружение, головная боль, тошнота, менингеальный синдром. Нередко развернутой клинической картине предшествует период продрома в виде миалгий, лихорадки, головной боли, общей разбитости. Характерно быстрое нарастание неврологической симптоматики, выраженность которой в течение нескольких дней достигает максимума.
Очаговая симптоматика рассеянного энцефаломиелита весьма вариабельна и зависит от топики очагов поражения. Может наблюдаться атаксия, гемиплегия, глазодвигательные расстройства и поражение других черепно-мозговых нервов, ограничения зрительных полей, афазия или дизартрия, сенсорные нарушения (гипестезия, парестезия), тазовые расстройства. Поражение зрительного нерва протекает по типу ретробульбарного неврита. По различным данным от 15% до 35% случаев РЭМ сопровождаются генерализованными или парциальными эпиприпадками. Примерно в четверти случаев отмечается спинальная симптоматика (периферические парезы, синдром Броун-Секара). Может возникать корешковый болевой синдром, полиневропатия, полирадикулопатия. При развитии тяжелых поражений ствола мозга с бульбарными нарушениями пациентам необходимо реанимационное пособие.
Недомогание. Разбитость. Судороги. Тошнота.
Диагностика
Яркая клиническая картина, острое течение, полиморфность и полисистемность симптомов, указания на предшествующую инфекцию или иммунизацию дают неврологу возможность предварительно диагностировать РЭМ.
Дифференциальная диагностика
Дифференцировать рассеянный энцефаломиелит необходимо от энцефалита, вирусного менингита, миелита, внутримозговой опухоли, ОНМК, рассеянного склероза, концентрического склероза Бало, ревматических поражений ЦНС вследствие системного васкулита и тд.
Дополнительно проводится консультация офтальмолога, офтальмоскопия, периметрия. Люмбальная пункция может выявить повышенное давление ликвора. Исследование цереброспинальной жидкости определяет повышение уровня белка, лимфоцитарный плеоцитоз. ПЦР-исследование ликвора, как правило, дает отрицательный результат. Примерно в 20% случаев цереброспинальная жидкость остается без изменений.
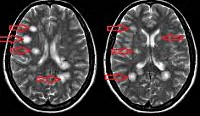
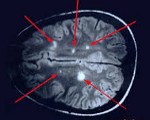
Наиболее достоверным методом, позволяющим диагностировать рассеянный энцефаломиелит, является МРТ головного мозга. В режимах Т2 и FLAIR определяются плохо очерченные асимметричные гиперинтенсивные очаги в белом, а нередко и в сером веществе мозга. Они могут иметь малый (менее 0,5 см), средний (0,5-1,5 см) и крупный (более 2 см) размер. В некоторых случаях регистрируются крупные сливные очаги с перифокальным отеком, вызывающие масс-эффект — смещение окружающих структур. Возможно дополнительное вовлечение зрительных бугров. В крупных воспалительных участках могут отмечаться кровоизлияния. Накопление контрастного вещества в очагах имеет различную интенсивность. В 10-30% случаев очаги выявляются в спинном мозге.
Всем пациентам, перенесшим острый эпизод РЭМ, через 6 мес. Рекомендовано повторное прохождение МРТ. Исчезновение или уменьшение участков демиелинизации за этот период является основным подтверждением диагноза «рассеянный энцефаломиелит» и позволяет исключить рассеянный склероз. При этом полное исчезновение воспалительных участков регистрируется в 37-75% случаев, а сокращение их площади — в 25-53%.
Лечение
Базовая патогенетическая терапия РЭМ проводится противовоспалительными стероидными препаратами. В зависимости от тяжести состояния лечение начинают высокими или средними возрастными дозами преднизолона. По мере регресса симптоматики осуществляют постепенное снижение дозы. Лечение кортикостероидами продолжают от 2-х до 5-ти недель. Отрицательным эффектом стероидной терапии является иммуносупрессия. Для его нивелирования параллельно назначают внутривенное введение иммуноглобулинов. В тяжелых случаях необходим плазмаферез — аппаратное удаление из крови иммунных комплексов и антител.
Этиологическое лечение рассеянного энцефаломиелита проводят противовирусными препаратами (аналогами интерферона). В редких случаях доказанной бактериальной этиологии РЭМ назначают антибиотики (ампициллин+оксациллин, цефазолин, гентамицин и пр. ). При развитии заболевания на фоне ревматизма проводят бициллинотерапию.
Симптоматическая терапия является жизненно необходимым элементом лечения. По показаниям осуществляют реанимационные мероприятия, ИВЛ, нормализацию гемодинамики. Если рассеянный энцефаломиелит сопровождается выраженными общемозговыми симптомами, то необходима профилактика отека мозга (введение магнезии, ацетазоламида или фуросемида). Выраженная дисфагия является показанием к зондовому питанию, задержка мочи — к катетеризации мочевого пузыря, парез кишечника — к клизмам, судороги — к назначению антиконвульсантов.
Терапия неврологических нарушений в острой фазе рассеянного энцефаломиелита включает введение витаминов гр. В, аскорбиновой к-ты, антихолинэстеразных средств (галантамина, неостигмина), при мышечной спастике — толперизона гидрохлорида. В период реконвалесценции применяют рассасывающие препараты (гиалуронидазу, экстракт алоэ), ноотропы (пиритинол, пирацетам, гинкго билобу), нейропротекторы (мельдоний, семакс, этилметилгидроксипиридина сукцинат). Для восстановления двигательной функции прибегают к массажу и ЛФК, транскраниальной магнитной стимуляции.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: G04.9
МКБ-10 / G00-G99 КЛАСС VI Болезни нервной системы / G00-G09 Воспалительные болезни центральной нервной системы / G04 Энцефалит, миелит и энцефаломиелит
Определение и общие сведения[править]
Менингит, энцефалит
Менингит – воспаление оболочек головного и спинного мозга. Воспаление твёрдой мозговой оболочки обозначают термином “пахименгит”, а воспаление мягкой и паутинной мозговых оболочек – “лептоменингит”.
Наиболее часто встречают воспаление мягких мозговых оболочек, при этом используют термин “менингит”. Его возбудителями могут быть различные патогенные микроорганизмы: вирусы, бактерии, простейшие.
Классификация
а) По этиологии различают бактериальные (менингококковый, пневмококковый, стафилококковый, туберкулёзный и др.), вирусные (острый лимфоцитарный хориоменингит, вызванный энтеровирусами Коксаки и ЕСНО, эпидемического паротита и др.), грибковые (кандидозный, криптококкозный и др.), протозойные (при токсоплазмозе, малярии) и другие менингиты.
б) По характеру воспалительного процесса в оболочках и изменений в ликворе различают серозный и гнойный менингит. При серозном менингите в ликворе преобладают лимфоциты, при гнойном – нейтрофилы.
в) По патогенезу менингиты разделяют на первичные и вторичные. Первичный менингит развивается без предшествующей общей инфекции или инфекционного заболевания какого-либо органа, а вторичный бывает осложнением инфекционного заболевания (общего или локального).
г) По распространённости процесса в оболочках мозга выделяют генерализованные и ограниченные менингиты (например, на основании головного мозга – базальные менингиты, на выпуклой поверхности больших полушарий головного мозга – конвекситальные менингиты).
д) В зависимости от темпа начала и течения заболевания выделяют молниеноносные, острые, подострые (вялотекущие) и хронические менингиты.
е) По степени тяжести клинической картины выделяют лёгкую, средней тяжести, тяжёлую и крайне тяжёлую формы.
Энцефалит – воспаление вещества головного мозга. В настоящее время энцефалитом называют не только инфекционное, но и инфекционно-аллергическое, аллергическое и токсическое поражение головного мозга.
Классификация
Классификация энцефалитов отражает этиологические факторы, связанные с ними клинические проявления и особенности течения.
а) По срокам возникновения
• Первичные – самостоятельные заболевания, вызываемые преимущественно нейротропными вирусами:
– вирусные:
– вирусные (полисезонные): герпетический, энтеровирусный, гриппозный, цитомегаловирусный, при бешенстве и др.;
– арбовирусные (трансмиссивные): клещевой, комариный (японский), австралийский долины Муррея, американский Сент-Луис;
– вызванные неизвестным вирусом: эпидемический (Экономо);
– микробные и риккетсиозные:
– при сифилисе;
– боррелиозе;
– сыпном тифе и др.
• Вторичные – заболевания, возникающие на фоне основного заболевания:
-постэкзантемные:
– коревые;
– краснушные;
– ветряночные;
– поствакцинальные:
– после АКДС;
– после коревой, краснушной, паротитной вакцинации;
– бактериальные и паразитарные:
– стафилококковый;
– стрептококковый;
– туберкулёзный;
– токсоплазменный;
– хламидийный;
– малярийный и др.;
-демиелинизирующие:
– энцефаломиелит острый;
– рассеянный склероз.
б) По темпу развития и течению:
• сверхострое;
• острое;
• подострое;
• хроническое;
• рецидивирующее.
в) По локализации:
• корковый;
• подкорковый;
• стволовый;
• поражение мозжечка.
г) По распространённости:
• лейкоэнцефалит (поражение белого вещества);
• полиоэнцефалиты (поражение серого вещества);
• панэнцефалит.
д) По морфологии:
• некротический;
• геморрагический.
е) По тяжести:
• средней тяжести;
• тяжёлый;
• крайне тяжёлый.
ж) Осложнения:
• отёк-набухание головного мозга;
• дислокация;
• мозговая кома;
• эпилептический синдром;
• кистоз.
Исходы:
• выздоровление;
• вегетативное состояние;
• грубые очаговые симптомы.
Энцефалитам, вызванным нейротропными вирусами, свойственны эпидемичность, контагиозность, сезонность и климатогеографические особенности распространения. В зависимости от преимущественной локализации энцефалиты делятся на стволовые, мозжечковые, мезэнцефальные, диэнцефальные. Часто наряду с веществом головного мозга страдают и некоторые отделы спинного мозга; в таких случаях говорят об энцефаломиелите. Энцефалиты могут быть диффузными и очаговыми, по характеру экссудата – гнойными и серозными.
Этиология и патогенез[править]
Микрофлора, высеваемая из первичного источника инфекции в основном смешанная и непостоянная. Чаще всего преобладает кокковая флора: стафилококки, стрептококки, реже – пневмококки и диплококки, ещё реже – протей и синегнойная палочка. Возникновение осложнений и вариант развития воспалительной реакции зависят от вирулентности возбудителя.
Отогенные внутричерепные осложнения возникают, когда воспалительный процесс проникает из уха в полость черепа контактным (через верхнюю стенку барабанной полости, антрум, лабиринтит) или сосудистым (через вены и пазухи твердой мозговой оболочки) путем.
Клинические проявления[править]
Клиническая картина энцефалита характеризуется менингеальными и очаговыми неврологическими проявлениями. При энцефалите регистрируют признаки поражения паренхимы головного мозга, симптомы очагового поражения нервной системы (поражения черепно-мозговых нервов).
Энцефалит, миелит или энцефаломиелит неуточненный: Диагностика[править]
Дифференциальный диагноз[править]
Энцефалит, миелит или энцефаломиелит неуточненный: Лечение[править]
Срочная элиминация основного очага воспаления в органе слуха и абсцесса в веществе головного мозга.
Профилактика[править]
Прочее[править]
Миелит
Определение и общие сведения
Миелит – воспаление спинного мозга, при котором поражено как белое, так и серое вещество.
Этиология и патогенез
Выделяют инфекционные, интоксикационные и травматические миелиты.
• Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Неrреs zostеr, вирусы полиомиелита, бешенства, энтеровирусы), обусловленными туберкулёзным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса. Нередки случаи поствакцинального миелита.
• Интоксикационные миелиты встречают редко, они могут развиваться вследствие тяжёлых экзогенных отравлений или эндогенной интоксикации.
• Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции.
Клиническая картина
Клиническая картина миелита развивается остро или подостро на фоне общеинфекционных симптомов: повышения температуры тела до 38-39 °C, озноба, недомогания. Неврологические проявления миелита начинаются с умеренных болей и парестезий в нижних конечностях, спине и груди, носящих корешковый характер. Затем в течение 1-3 дней появляются, нарастают и достигают максимума двигательные, чувствительные и тазовые расстройства.
Характер неврологических симптомов зависит от уровня патологического процесса.
• При миелите поясничной части спинного мозга выявляют периферический парапарез или параплегию нижних конечностей с атрофиями, реакцией перерождения, отсутствием глубоких рефлексов, тазовые расстройства в виде истинного недержания мочи и кала.
• При миелите грудной части спинного мозга возникают спастический паралич ног с гиперрефлексией, клонусами, патологическими рефлексами, выпадением брюшных рефлексов, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание.
• При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза.
• При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегии.
• Миелит в верхнешейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарными нарушениями.
Нарушения чувствительности в виде гипестезии или анестезии носят проводниковый характер, всегда с верхней границей, соответствующей уровню поражённого сегмента. Быстро, иногда в течение первых дней, развиваются пролежни на крестце, в области больших вертелов, бедренных костей, стоп. В более редких случаях воспалительный процесс охватывает только половину спинного мозга, что даёт картину синдрома Броун-Секара.
Описаны формы подострого некротического миелита, для которого характерно поражение пояснично-крестцовой части спинного мозга с последующим распространением патологического процесса вверх, развитием бульбарных нарушений и летальным исходом. В ликворе при миелитах обнаруживают повышенное содержание белка и плеоцитоз. Среди клеток могут быть полинуклеары и лимфоциты. При ликвородинамических пробах блок отсутствует. В крови отмечают увеличение СОЭ и лейкоцитоз со сдвигом формулы влево.
Течение и прогноз
Течение заболевания острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остаётся стабильным. Восстановительный период продолжается от нескольких месяцев до 1-2 лет. Быстрее и раньше всего восстанавливается чувствительность, затем функции тазовых органов. Двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжёлыми по течению и прогнозу бывают шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятный прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжёлого поражения, плохого восстановления функций тазовых органов, присоединения вторичной инфекции.
Диагностика
Острое начало заболевания с быстрым развитием поперечного поражения спинного мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в ликворе при отсутствии блока субарахноидального пространства делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, его клиническая картина в большинстве случаев неотличима от миелита, но при этом заболевании показано неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. СГБ отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Опухоли спинного мозга отличаются медленным течением, с чётко очерченной стадией корешковых болей, наличием белково-клеточной диссоциации в ликворе, блока при ликвородинамических пробах. Гематомиелия и гематорахис возникают внезапно, не сопровождаются подъёмом температуры тела.
При остром поперечном поражении спинного мозга необходима дифференциация от острого нарушения спинномозгового кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры тела и нередко обусловлен сифилитическим поражением, что устанавливают с помощью серологических реакций.
Лечение
Во всех случаях следует назначать антибиотики широкого спектра действия в максимально высоких дозах. Для уменьшения болей и при высокой температуре тела показаны антипиретики. Применяют глюкокортикоиды. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции.
В первый период заболевания задержку мочи иногда удаётся преодолеть применением антихолинэстеразных препаратов; если же это оказывается недостаточным, необходима катетеризация с промыванием мочевого пузыря антисептическими растворами.
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную лечебную физкультуру и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используют валики и специальные шины. После острого периода (2-4 нед в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной лечебной физкультуре, иглотерапии, физиотерапии. Показаны витамины группы В, неостигмина метилсульфат, бендазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют диазепам, хлордиазепоксид, баклофен, толперизон, тизанидин. В дальнейшем рекомендовано санаторно-курортное лечение.
Источники (ссылки)[править]
“Неврология [Электронный ресурс] : национальное руководство / Под ред. Е.И. Гусева, А.Н. Коновалова, В.И. Скворцовой, А.Б. Гехт. – М. : ГЭОТАР-Медиа, 2016. – (Серия “Национальные руководства”).” – https://www.rosmedlib.ru/book/ISBN9785970436202.html
Клиническая микробиология [Электронный ресурс] / Донецкая Э.Г.-А. – М. : ГЭОТАР-Медиа, 2011.
Болезни уха, горла, носа в детском возрасте [Электронный ресурс] / Под ред. М.Р. Богомильского, В.Р. Чистяковой – М. : ГЭОТАР-Медиа, 2008.
Оториноларингология [Электронный ресурс] / Под ред. В.Т. Пальчуна – М. : ГЭОТАР-Медиа, 2009.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
