Код мкб симптоматической нефрогенной гипертензии
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Почечная гипертензия.
Описание
Нефрогенная гипертензия – это повышение артериального давления, возникающее вследствие патологии почек. Отличается крайне высокими цифрами диастолического давления, стойкостью к гипотензивным препаратам и злокачественностью течения.
Нефрогенная гипертензия делится на 2 типа:
1. Вазоренальная.
2. Паренхиматозная.
Вазоренальная – врожденное или приобретенное одно- или двустороннее поражение а. Renalis.
Паренхиматозная – обусловлена паренхиматозными заболеваниями и поражениями почек (пиелонефрит, опухоли, гломерулонефрит, МКБ, ТВС, кисты, гидронефроз, поликистоз и ).
Симптомы
У 33% возраст моложе 50 лет, атеросклеротические поражения чаще мужчины в возрасте более 40 лет, фибромускулярный стеноз у женщин молодого возраста.
Характерно полное отсутствие жалоб, случайно выявленное повышение АД.
При НП – повышение АД стоя + головная боль+ боль в пояснице.
НГГ характеризуется внезапным возникновением и злокачественным течением (18-30%). Характерно резкое увеличение диастолического давления (выше 110-120 ), редко сопровождается кризами.
Причины
Причины:
1. Стеноз артерии чаще всего за счет отложения атеросклеротических бляшек в просвете артерии;
2. Фибромускулярная дисплазия мышечной стенки артерии (дефицит эластической ткани приводит к компенсаторной гипертрофии и пролиферации фиброзной ткани, вследствие чего – к множественному циркулярному фиброзу).
3. Нефроптоз. До недавнего времени как причине НГГ ему отводили мало внимания. Однако в последнее время установлено, что чрезмерное натяжение и перекручивание поч. Артерии при НП приводит к стенозу ее, фибромускулярному стенозу (ортостатическая АГ), исчезающему в гориз. Положении. Гипертония, сохраняющаяся в гориз. Положении свидетельствует об органическом сужении артерии.
Лечение
1. Ангиопластика.
Удаление бляшки. Чрезаортальное удаление бляшки, резекция артерии, заплата аутовеной.
2. При нефроптозе операция нефропексии по Пытелю – Лопаткину в сочетании с пластикой артерии.
3. При ФМС – резекц. Артерии, аутопластика (бедр. И подчревной), обх. Анастомоз с аортой, аллопластика. Сплено-ренальный анастомоз.
4. При расположении внутри почки. Отсечение почки от сосудов без пересечения мочеточника, операция на отключенной почке, пересадка ее в подвздошную ямку.
5. Нефрэктомия.
Показания:
-инфаркт почки без надежды на восстановление.
-множественные поражения,.
-сочетание стеноза с пиелонефритом или атрофией,.
-отсутствие эффекта от ранее проведенной операции,.
-бесперспективность пластики,.
-тяжесть состояния по сопутствующей патологии,.
-гипоплазия почки.
Противопоказания: двусторонний стеноз почечных артерий, наличие артериолосклероза противоположной почки.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Гипертонический криз в МКБ 10: список заболеваний
Гипертонический, или гипертензивный, криз – приступ резкого повышения артериального давления, который может привести к летальному исходу или необратимому повреждению тканей и инвалидности и, соответственно, требует вызова скорой помощи. В МКБ 10 нарушения давления помещены в девятый раздел (класс IX «Расстройства системы кровообращения»), которому соответствует буква I, далее в подраздел I10–15 (блок «Расстройства, связанные с повышением кровяного давления»).
Сам по себе гипертонический криз код по МКБ 10 будет иметь в зависимости от того, к какому заболеванию он отнесен. Таким образом, произошедшему «чистому» гипертоническому кризу может в истории болезни соответствовать код I10 по МКБ 10, и, кроме того, гипертонический криз может быть проявлением заболеваний, имеющих по МКБ 10 коды I11–I15, то есть являться пиковой фазой гипертонической болезни, либо производным других – не сосудистых – заболеваний. В западной медицине в качестве синонима такого приступа используется понятие «критической гипертензии». Гипертензивные кризы по статистике встречаются примерно у 40% населения России.
Заболевания, проявляющиеся гипертоническим кризом, и их шифры по МКБ 10
Болезни, которые могут проявляться или диагностируются после фиксации гипертензивного сосудистого криза, представляют собой различные виды хронического повышенного сердечного давления (гипертензия) с разными типами осложнений и имеют в МКБ 10 следующие шифры и классификации:
- I10 включает эссенциальную, или первичную, гипертензию – зафиксированное повышение давления.
- I11 включает гипертензию с осложнениями на сердце.
- I12 включает ГБ с осложнениями на почки.
- I13 включает осложнения на почки и на сердце, а также их более и менее тяжелые сочетания – вплоть до сердечной и почечной недостаточности.
- I14 отсутствует.
- Коды I15 содержат вторичную гипертонию, то есть те случаи, когда повышение давления вплоть до криза вызывается другими заболеваниями:
- эндокринными: например, феохромоцитомой или другими гормональными новообразованиями, а также сахарным диабетом;
- почечными: реноваскулярными (почечно-сосудистыми) нарушениями, и другими – нарушения оттока жидкости и отечность напрямую связаны с тонусом сосудов.
- неуточненными причинами: повышение АД вплоть до кризового состояния может вызываться стрессовыми ситуациями и чрезмерными физическими нагрузками, приемом некоторых препаратов, реакцией на погоду, задержкой жидкости в организме, в том числе на фоне употребления соленой пищи или недостатка питья.
Гипертонический криз: как протекает
Основным способом установления криза являются показания тонометра, поскольку его симптоматика может совпадать с симптоматикой мигрени и других видов головных болей, с проявлениями дистонии, нарушений мозгового кровообращения другого происхождения, сердечных заболеваний (без повышения АД) и др.
Симптомы гипертонического криза
При приступе артериальной гипертензии будут наблюдаются следующие симптомы:
- абсолютный симптом: показатели тонометра выше 140/90. При этом следует учитывать особенности: у молодой девушки, имеющей обычное давление около 100/60, показателем приступа может быть давление 140/90, а у пожилого мужчины с гипертонической болезнью, который регулярно имеет давление 160/90, симптомом критической гипертензии будет повышение давления относительно его «нормы»;
- наиболее частые симптомы (могут отсутствовать или соответствовать другому заболеванию): ощутимое повышение пульса, головная боль, боль в груди и одышка, слабость, озноб и ощущение холода в конечностях, потливость, головокружение, тошнота, пятна и вспышки перед глазами, судороги, предобморочное состояние.
Важно также помнить, что, хотя приступы критической гипертензии обычно сопутствуют гипертонической болезни у пожилых, они могут встречаться также и в детском, и в юном возрасте, и у взрослых, не имеющих по состоянию здоровья очевидных предпосылок для сосудистых заболеваний.
Гипертензивный церебральный криз
Хроническое повышенное давление может приводить к гипертонической энцефалопатии, особенно при сочетании с различными нарушениями мозгового кровотока, например, на фоне так называемых остеохондрозов, то есть проблем с пережатием сосудов в области шеи. В итоге приступ повышенного давления может проявляться неврологически и вести к церебральному кризу, иначе – преходящему нарушению мозгового кровообращения (ПНМК), которое по симптомам, кроме вышеперечисленных, может напоминать инсульт. ПНМК может также приводить к инсультам в ближайшее время после приступа, поскольку подразумевает временную гипоксию мозга. Не следует путать церебральный криз с вертебробазилярным приступом (головокружением при перемене положения тела).
Основными симптомами церебрального криза, кроме общих гипертензивных симптомов, указанных выше, могут быть:
- потеря равновесия;
- нарушения сознания: проблемы с памятью, называнием предметов, речью, заторможенность;
- нарушения зрения: двоение в глазах, временная слепота;
- мышечная скованность половины тела или лица: этот симптом, как известно, может также указывать на инсульт, но также может сопровождать и мигрени, поэтому он требует обязательного вызова скорой помощи, но еще не означает инсульта.
Эти симптомы могут развиваться в том числе спустя сутки после начала чрезмерного повышения давления и «разворачиваться» во времени так же в течение нескольких часов. Если вовремя не будут приняты меры, состояние может перейти в инсульт или кому.
Церебральный криз имеет в МКБ 10 код I67.4.
Гипертонический криз – неотложное состояние
Многие люди переживают повышенное давление «на ногах», иногда даже не подозревая о сильном превышении нормы, но результатом может быть необратимое повреждение внутренних органов, вплоть до отеков или отмирания тканей сердца (инфаркт) и мозга (инсульт). Каждая минута в состоянии критической гипертензии может быть минутой кислородного голодания и затем отмирания этих или других органов, прежде всего тканей почек и легких. Поэтому гипертонический криз требует незамедлительного принятия мер и относится к неотложным состояниям, то есть предполагает вызов скорой помощи.
Если это не первый криз, то человек уже обычно знает и о своей ГБ, и о том, какие лекарства следует принять до приезда скорой, тем не менее каждый не купируемый серьезными медикаментами приступ повышения давления является основанием для срочной госпитализации.
Артериальная гипертензия (код по МКБ-10: I10)
Характеризуется стойким повышением артериального давления выше границ физиологической нормы (140/90 мм рт. ст.) у лиц, не получающих гипотензивную терапию. Под изолированной систолической артериальной гипертензией понимают стойкое повышение систолического давления выше 140 мм рт. ст. при нормальном диастолическом давлении.
Эссенциальная артериальная гипертензия составляет 92-95% всех случаев хронического повышения артериального давления и является результатом невроза регулирующих артериальное давление центров, что в конечном итоге и приводит к повышению мышечного тонуса артериальной стенки, сужению просвета мелких артерий и артериол и повышению артериального давления.
Вторичные механизмы, участвующие в повышении артериального давления включают почечно-ишемический и эндокринный факторы. В настоящее время существует несколько видов классификации артериальной гипертензии. Достаточно удобна классификация объединенного национального комитета европейского общества по гипертонии (JNC-7-2003).
Определение и классификация уровня артериального давления по JNC-7-2003
Артериальное давление, мм рт. ст.
АГ I степени (мягкая)
АГ II степени (умеренная)
АГ III степени (тяжелая)
Больше или равно 180
Больше или равно 110
Изолированная систолическая АГ
Больше или равно 140
Противопоказанием для выполнения лазерной терапии является острое нарушение мозгового кровообращения.
На начальных этапах лечения лиц с высоким артериальным давлением целесообразно использование оригинальной методики коррекционного воздействия на симпатическую активность доступных центров вегетативной нервной системы. Она заключается в одно- или двукратном облучении в день парасимпатикотропных рефлексогенных зон центров продолговатого мозга, позиционирующихся в субокципитальной области и зонах рефлекторного снижения артериального давления, находящихся в области каротидных синусов.
Рис. 88. Зоны основного воздействия при лечении первичной артериальной гипертензии. Условные обозначения: поз. «1» – субокципитальная зона, поз. «2» – проекция каротидных артерий.
Методика реализуется с использованием импульсных инфракрасных лазеров. Выбор частоты при воздействии на субокципитальную зону определяется тяжестью заболевания: при умеренной артериальной гипертензии избирается частота 150 Гц, при более выраженной степени артериальной гипертензии избирается частота 1500 Гц.
Режимы лазерного воздействия на зоны дополнительного воздействия
| Зона облучения | Излучатель | Мощность | Частота, Гц | Экспозиция, мин | Насадка |
| Область сердца, рис. 86 | БИ-1 | 4 Вт | 1500 | 2-4 | КНС-Уп, №4 |
| НЛОК локтевого сосуда, рис. 83, поз. «6» | БИК | 15-20 мВт | – | 4-6 | КНС-Уп, №4 |
| Проекция почек, рис. 89 | БИ-2 | 14 Вт | 1500 | 4 | МН60, МН110 |
| Волосистая часть головы | БИ-2 | 6-10 Вт | 1500 | 4-6 | ЛОНО, М1 |
| Рецепторные зоны | БИМ | 20 Вт | 150 | 4 | – |
Продолжительность курсового лечения не менее 10-12 процедур. Рекомендуется выполнение повторного лечебного курса через 3-5 недель, затем следует выполнение противорецидивных курсов с интервалом 2-6 месяцев. Интервалы между курсами терапии определяются индивидуально для каждого больного на основании тяжести заболевания, а также результативности проводимой терапии.
Вторичные артериальные гипертензии (код по МКБ-10: I15)
Составляют около 5% случаев хронического или часто повторяющегося повышения артериального давления. Их возникновение связано с патологической модификацией органов или систем, прямо или опосредованно влияющих на уровень артериального давления. В зависимости от степени участия этих органов в механизмах, принимающих участие в повышении артериального давления вторичные артериальные гипертензии классифицируются следующим образом:
1) Почечные (паренхиматозные, реноваскулярные и после трансплантации почек).
3) Гемодинамические (кардиоваскулярные, механические).
4) Нейрогенные (очаговые).
Продолжительность курсовой лазерной терапии с дальнейшим планированием повторных курсов лечения при лечении данных заболеваний аналогична тактики, принятой при лечении первичной артериальной гипертензии.
Оценка статьи:
Загрузка…
Adblock
detector
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Гипертензивная нефропатия.

Гипертензивная нефропатия
Описание
Гипертензивная нефропатия. Группа патологических состояний, объединенных сочетанием стойкого повышения артериального давления и поражением выделительной системы вплоть до развития хронической почечной недостаточности. Проявления зависят от формы патологии, обычно наблюдаются симптомы гипертензии (кардиалгии, головные боли, нарушения сердечного ритма) и аномалии водно-солевого обмена (изменения диуреза, появление отеков). Диагностика – анализы, мониторинг давления, ЭКГ, УЗИ, УЗДГ органов мочевыделительной системы. Лечение определяется этиологией и степенью повреждения выделительной системы, включает антигипертензивные средства, ограничение потребления соли, поддерживающие мероприятия.
Дополнительные факты
Гипертензивная нефропатия является сборным названием почечных патологических состояний, обусловленных стойкой гипертензией первичного характера. Некоторые авторы включают в эту группу также повреждения почек, вызванные вторичным повышением артериального давления. В частности, под данный критерий подходит так называемый «почечный порочный круг» – увеличение артериального давления провоцирует поражение почек, а повреждение юкстагломерулярного аппарата еще больше увеличивает АД. Данный тип нефропатии является вторым по распространенности, в основном поражает лиц пожилого возраста. Женщины страдают несколько чаще мужчин, однако у последних нефропатия осложняется уродинамическими расстройствами. Распространенность и половое распределение заболевания соответствуют эпидемиологии гипертонической болезни.
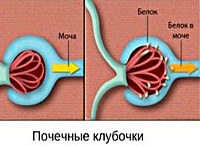
Гипертензивная нефропатия
Причины
Главной причиной патологии выступает стойкое повышение артериального давления в течение длительного периода (месяцы и годы). Возникает первичный склероз (первично-сморщенные почки), который и лежит в патогенетической основе нефрологических нарушений. Однако далеко не у всех больных гипертонической болезнью выявляются подобные расстройства, что свидетельствует о наличии определенных сопутствующих факторов, делающих почечные элементы более подверженными влиянию повышенного артериального давления. К таковым относят следующие обстоятельства:
• Пожилой возраст. У лиц старше 40-50 лет выше вероятность развития гипертензии, изменяется ряд метаболических процессов, уменьшается эластичность сосудистой стенки, снижается регенеративный потенциал. В результате повреждения нефронов из-за высокого АД восстанавливаются не в полном объеме, нефроны замещаются соединительной тканью, что и ведет к нефропатии.
• Вредные привычки. Табакокурение, употребление алкогольных напитков, переедание повышают нагрузку на многие системы организма, включая выделительную. При наличии гипертензии это служит дополнительным фактором, увеличивающим вероятность гипертензивной нефропатии.
• Генетическая предрасположенность. Как и в отношении гипертонической болезни, поражение почек от высокого кровяного давления у одних лиц происходит легче, нежели у других. В ряде случаев доказан семейный тип наследования таких особенностей, что говорит об их генетической природе.
• Наличие сопутствующих патологий. Наличие сахарного диабета, заболеваний мочевыделительной системы, хронических инфекционных патологий иных органов облегчает развитие нефропатии от повышенного давления крови.
Патогенез
Процессы патогенеза в случае гипертензивной нефропатии сложны и многообразны, что обуславливает богатую и разнообразную клиническую картину этого состояния. Согласно наиболее общепринятому мнению, повышенное артериальное давление негативно влияет на стенки почечных сосудов мелкого калибра, сначала снижая их эластичность, а затем приводя к гиалинозу и склерозу. Это затрудняет питание почечной ткани, стимулирует образование в ней соединительнотканных рубцовых элементов. На поздних этапах происходит отмирание и склероз нефронов и канальцев, количество функционирующих единиц уменьшается, что клинически приводит к развитию ХПН, а морфологически – к картине первично-сморщенной почки.
Дополнительные и сопутствующие патологические процессы (атеросклероз почечных сосудов, ангиопатия при диабете, уродинамические расстройства, воспалительные изменения при пиелонефрите и гломерулонефрите) ускоряют и усугубляют нефропатию. При вовлечении в процесс элементов юкстагломерулярного аппарата увеличивается производство ренина, который повышает уровень давления в артериях посредством активации ренин-ангиотензин-альдостероновой системы. Это ведет к образованию «порочного круга» и также является фактором, ухудшающим состояние больных с данной патологией.
Симптомы
Проявления патологии зачастую стертые, так как нефрогенные симптомы долгое время маскируются жалобами, обусловленными гипертензией, и сопутствующими заболеваниями. Одной из первых жалоб больных данной нефропатией является никтурия – увеличение доли ночного диуреза. Это приводит к тому, что пациент может просыпаться ночью (нередко несколько раз) по причине позывов к мочеиспусканию. Следствием становится снижение качества сна, недосыпание и связанные с ним проявления – понижение трудоспособности, головные боли, раздражительность. Выраженность никтурии тем выше, чем сильнее поражение почек.
По мере прогрессирования гипертензивной нефропатии к симптомам присоединяется задержка жидкости в организме, что проявляется отеками лица. Изначально они возникают по утрам и исчезают в течение нескольких часов после пробуждения, постепенно становятся все более стойкими, сохраняются длительное время. Отеки усугубляет употребление продуктов, способных действовать как осмотический фактор – соленых и пряных блюд, алкогольных напитков. Развитие отеков отражает нарушения водно-солевого обмена, которые могут негативно влиять на течение основного заболевания – артериальной гипертензии. Из-за замедления вывода жидкости и электролитов возрастает объем циркулирующей крови, что усиливает давление на сосудистые стенки.
Раздражительность. Сильная жажда.
Возможные осложнения
Наиболее частым осложнением (по мнению ряда авторов – закономерным исходом) гипертензивной нефропатии является хроническая почечная недостаточность (ХПН). Она возникает по причине гибели большинства функциональных единиц почки – нефронов и ишемии органа из-за сосудистых расстройств, приводит к азотемии и ряду метаболических нарушений. Острые формы недостаточности на фоне только лишь гипертензии развиваются крайне редко. Сложные патогенетические взаимоотношения при данной патологии также могут стимулировать развитие мочекаменной болезни, облегчают инфицирование и воспаление (гломерулонефрит, нефрит), уродинамические нарушения.
Диагностика
Определением наличия гипертензивной нефропатии занимается врач-нефролог или кардиолог в зависимости от превалирования проявлений со стороны той или иной системы. В любой ситуации важна тесная кооперация между специалистами для уточнения вопросов диагностики, лечения и составления прогноза заболевания. В целом диагностический процесс можно разделить на две части – определение причин стойкого увеличение уровня АД и наличия обусловленных этим ренальных поражений. С этой целью применяют ряд инструментальных и лабораторных методик:
• Расспрос и сбор анамнеза. У больного уточняют, как давно у него имеются признаки гипертензии (головные боли, сердцебиения и другие), есть ли установленный диагноз гипертонической болезни. Диагностическим критерием нефропатии вследствие высокого уровня АД является его наличие на протяжении не менее 10 лет у больных, не достигших пятидесятилетнего возраста, и 5 лет – у более пожилых лиц. При осмотре обращают внимание на наличие или отсутствие отеков, их выраженность, характер распределения (преимущественно – на лице в первую половину дня).
• Биохимия крови. На начальных этапах нефропатии патологических изменений нефрогенного генеза в крови не определяется. При сильном уменьшении клубочковой фильтрации и нарастании признаков ХПН возникает снижение уровня общего белка, гипорегенеративная анемия, рост значений азота, мочевины, креатинина и липидов. В моче отмечается наличие белка (до 1-3 г/л), выраженность протеинурии напрямую зависит от степени повреждения почек.
• Функциональные почечные пробы. Наиболее информативным методом является проба мочи по мочи по Зимницкому – с ее помощью оценивается объем суточного диуреза, плотность выделяемой жидкости, соотношение дневного и ночного объема мочи. При гипертензивной нефропатии возникает никтурия (увеличение ночного диуреза), уменьшение общего суточного количества мочи. Проба Проба Реберга позволяет выяснить скорость клубочковой фильтрации: при нефропатии ее значение будет менее 60, чем сильнее выражены повреждения нефронов – тем ниже показатели.
• Инструментальные исследования. Экскреторная урография подтверждает замедление скорости фильтрации – контраст выводится почками значительно дольше референсных значений. На УЗИ почек первоначально может не отмечаться никаких изменений, при длительно протекающем состоянии размеры органов уменьшаются, их поверхность становится бугристой, деформируется чашечно-лоханочная система.
Дифференциальная диагностика
Дифференциальную диагностику производят с другими видами нефропатии воспалительного и невоспалительного характера. На стадии возникновения ХПН крайне сложно дифференцировать собственно гипертензивную нефропатию от других схожих состояний, поскольку достоверно неизвестно, что возникло первично – заболевание почек или увеличение АД. Для подтверждения диагноза могут назначить определение уровня гормонов, радиоизотопные исследования, другие типы диагностических мероприятий.
Лечение
Терапия данного поражения почек комплексная, неразрывно связанная с лечением основной патологии – артериальной гипертензии. Поэтому многие специалисты разрабатывают терапевтические мероприятия в первую очередь с учетом устранения повышенного АД, учитывая факт наличия пониженной клубочковой фильтрации в фармакокинетике применяемых лекарственных средств. Таким образом, лечебная схема при гипертензивной нефропатии является модифицированной версией антигипертензивной терапии и состоит из следующих нелекарственных и фармакологических компонентов:
• Нелекарственные мероприятия. Больным артериальной гипертензией с признаками поражения почек важно соблюдать оптимальный водный режим, уменьшать потребление хлорида натрия в рационе (максимально – 2,4 грамма в сутки). В то же время, полная отмена поваренной соли способна вызывать гипонатриемию, увеличивать уровень азота крови, снижать интенсивность почечного кровотока. Поэтому разработка диеты при гипертензивных формах поражения выделительной системы должна осуществляться индивидуально, с учетом показателей конкретного больного.
• Ингибиторы ангиотензинпревращающего фермента. Ингибиторы АПФ наиболее эффективны при ряде форм артериальной гипертензии, обладают нефропротективным действием. Их применение не только способствует снижению белка в моче, но и активирует процессы почечного кровотока.
• Блокаторы ангиотензиновых рецепторов. Включают группу средств, эффект от применения которых во многом схож с ингибиторами АПФ, поскольку целью их воздействия является блокирование того же механизма увеличения артериального давления. При тяжелых формах нефропатии возможно совместное применение медикаментов из двух перечисленных групп.
• Антагонисты кальция. Эти препараты способствуют усилению кровоснабжения почек, что позволяет снизить скорость деградации нефронов, процессов склерозирования почечной ткани. Их прием в сочетании с блокаторами ангиотензиновых рецепторов и ингибиторами АПФ эффективно уменьшает выраженность протеинурии.
• Вспомогательные средства. Лечение патологии должно обязательно включать препараты для борьбы с сопутствующими нарушениями. Чаще всего назначаются диуретики для нормализации суточного объема мочи и снижения отеков, статины и антиагреганты для улучшения реологических свойств крови, гипогликемические препараты – при наличии диабета и уменьшения толерантности к глюкозе.
До начала и во время лечения необходим обязательный мониторинг выделительной функции почек посредством контроля биохимических показателей мочи и крови, требуется регулярная оценка уровня артериального давления. Эффективность лечебных мер максимальна при стойком сохранении уровня АД не более 130/60 и протеинурии не выше 0,5 г/л, даже кратковременные периодические нарушения схемы терапии значительно ухудшают течение заболевания. При развитии признаков ХПН показано назначение гемодиализа и инфузионной терапии.
Прогноз
Прогноз относительно благоприятный при соблюдении правил диеты и схемы лечения, регулярном контроле уровня АД, метаболических процессов и биохимических показателей работы почек. Пренебрежение предписаниями специалиста чревато нарастанием почечных нар ушений до уровня ХПН и уремии, возможны осложнения со стороны сердечно-сосудистой и нервной систем из-за гипертензивных явлений (инфаркты, инсульты).
Профилактика
Профилактические мероприятия показаны всем лицам со стойким увеличением уровня АД. К ним относят сдачу общих и биохимических анализов крови и мочи не реже одного раза в 6 месяцев с их последующей интерпретацией врачом-нефрологом. Такой мониторинг позволяет рано выявить признаки поражения почек и скорректировать основную антигипертензивную терапию.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
|
