Код по мкб цитопения
Цитостатические лекарственные средства применяются для сдерживания и уничтожения злокачественных клеток. Однако после химиотерапии такими препаратами проявляется негативный побочный эффект: ухудшение работы костного мозга и последующее уменьшение в организме кровяных частиц, называемое цитопенией. Отличие патологии выделяется из её названия (греч. cyto – клетка, penia – недостаток). Обычно наблюдается изолированная нехватка лейкоцитов и тромбоцитов, реже – эритроцитов.
Причины возникновения и развития цитопении
Проявление заболевания выражается в двух факторах: разрушение кровяных телец в сосудах, а также ухудшение синтеза новых клеток.
Не считая воздействия на организм ряда медикаментов, причинами возникновения цитопении являются:
- Анемия (в том числе постцитостатическая), вызванная нехваткой железа и витаминов группы B.
- Инфекционные заболевания (туберкулёз, сифилис, гепатит, пневмония)
- Высокая скорость кровяного цикла.
- Миелодиспластический синдром и причины его образования (негативная генетика, вредное производство, курение, радиация).
- Онкологии, вызывающие ухудшение кровяного цикла: все виды лейкоза, метастазы костного мозга, миелома, лимфосаркома.
- Депрессия, частые стрессы, проявления шизофрении и другие ухудшения работы нервной системы.
- Дифференциация стволовых клеток в костном мозге, нарушающая его деятельность.
- При увеличении селезёнки – секвестрация в ней кровяных тел.
- Наследственная нейтропения (замедление роста и снижение концентрации отдельного вида белых тел в крови).
- Уничтожение эритроцитов антителами (аутоиммунная гемолитическая анемия).
- Цитомегалия и мононуклеоз, провоцирующие проблемы с балансом гормона роста и приводящие к остановке роста клеток крови.
- Пароксизмальная ночная гемоглобинурия (в кровеносных сосудах появляются склонные к гемолизу клоны эритроцитов).
Следствие развития цитопении – характерные для неё клинические признаки:
- уменьшение синтеза клеток крови и замедление их выхода;
- ускорение цикла кровообращения;
- поглощение и перераспределение кровяных тел в сосудах.
Виды цитопении и их характеристики
Цитопения – это ощутимый для организма дефицит клеток крови в организме. Болезнь обнаруживает разновидности: названия и особенности обусловлены нехваткой конкретного компонента системы кровообращения.
Двух-, трёхростковая, рефрактерная цитопения, панцитопения считаются симптомами миелодиспластического синдрома (МДС) – неспособности костного мозга воспроизводить клетки крови. Группа заболеваний МДС располагает кодом по МКБ-10 D46.
Эритроцитопения
Нехватка красных кровяных тел. Патология вынуждает уменьшать количество гемоглобина и кислорода в организме, приводящее к утомлению и ухудшению состояния больного. По признакам патология характерна типичному оголоданию человека: озноб, слабое внимание, потеря массы, головокружение. Все видимые покровы портятся (растрескивание губ, бледность или пожелтение кожи, кариес и рыхлые дёсны на зубах).
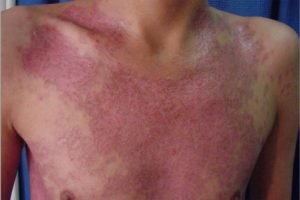
Видимые проявления тромбоцитопении
Лейкопения
Лейкопения – пониженный уровень лейкоцитов в системе кровообращения. Уменьшение их количества негативно сказывается на иммунной системе человека: сопротивление болезням слабеет, даже незначительные недуги протекают в тяжёлой форме. Сопровождается частыми инфекционными заболеваниями, недомоганием и высокой температурой тела. На теле появляются прыщи, болячки, фурункулы, нагноения.
Тромбоцитопения
Тромбоцитопения представляет собой изолированный дефицит тромбоцитов в цикле кровообращения. Имеет код по МКБ-10 D69. Внешне распознаётся частыми кровотечениями из носа, кровохарканием, черным калом (кровоизлияния в кишечнике). Телесные повреждения (и сильные, и слабые) вызывают синяки. Причины – ухудшение свёртываемости и меньшая вязкость крови: как итог, кровотечение (как внутреннее, так и наружное) занимает больше времени для остановки.
Другие виды
Пониженное содержание всех видов составляющих цикла кровообращения приводит к панцитопении.
Угнетение работы нескольких ростков кроветворения означает заболевание двухростковой или трёхростковой цитопенией. Также возможна рефрактерная цитопения – поражение всех ростков: нехватка гемоглобина, тромбоцитов и лейкоцитов. Тяжёлым видам недуга подвержены люди старше 70 лет.
Диагностика
Обнаружить и искоренить сразу недуг не получится: на первых порах заметных признаков нет. Количество элементов крови уменьшается постепенно: к плавным переменам организм стремится приспосабливаться. Симптомы проявляются только при длительном развитии патологии.
Электронная фотография эритроцита крови
Диагностика цитопении
Вероятное развитие цитопении возможно отследить при долгом наблюдении ряда общих симптомов: по частой заболеваемости, утомлению, недомоганиям, ломким ногтям, выпадению волос.
Точное определение наличия и разновидности патологии устанавливается специалистами. Диагностика заболевания проходит в ряд последовательных шагов:
- Началом послужит беседа больного с врачами. Затем, собрав необходимые сведения (анамнез, вероятность наследственных патологий) и проведя полный клинический осмотр, устанавливается характер заболевания.
- Следующий шаг – внутренний осмотр. Включает общий и биохимический анализ крови и мочи. Проводится иммунологическая и серологическая экспертиза (на уровень сопротивляемости организма и стадию развития уже имеющейся болезни).
- Забор пункции костного мозга, анализ полученных тканей.
- Выведение миелограммы (результатов анализа состояния костного мозга): изучение хода кроветворения.
- УЗИ брюшной полости (проверка на увеличение органов), МРТ и ПЭТ при необходимости.
Диагностика МДС
Обнаруживается и устанавливается диагноз МДС после гистологического и цитологического изучения поражённого органа.
Двухростковая цитопения – синдром рефрактерной цитопении с мультилинейной дисплазией (РЦМД): 10% клеток с нарушенным развитием, дефект двух или трёх ростков кроветворения.
Цитопения конкретного вида клеток – неклассифицированный МДС (с одноростковой дисплазией и отсутствием бластов) или рефракторная анемия (при наличии бластов).
Панцитопения вкупе с повышенным числом кольцевых сидеробластов (свыше 15%) говорит о РЦМД с кольцевыми сидеробластами.
Лечение цитопении
В случае подтверждения заболевания врачом-гематологом проводится лечение. Оно требует стационарных условий, а также регулярно сдавать кровь на анализ. Важно помнить: указанная болезнь – не самостоятельный недуг, а сопровождение другой патологии. Курс, нацеленный только на применении мер против цитопении, будет бесполезным.
Общее лечение заболевания
Обычное лечение (на предмет сниженного иммунитета) предусматривает употребление пациентом гормональных кортикостероидов и глюкокортикостероидов. Также гематологами выявляется нехватка минералов и иных компонентов крови: составляются курсы употребления витаминов и правильного питания, сравнение состояния пациента до, во время и после терапии. При острой необходимости допускается переливание крови. Результат терапии непредсказуем: возможен как положительный, так и негативный итог. Во время лечения процедуры и препараты подбираются с учётом особенностей патологии.
Лечить пациента стандартным курсом достаточно, если основной болезнью стала лёгкая или средняя степень анемии: восполняется недостаток железа, белков и витамина В12.
Цитопения обнаруживается не только у взрослых, но и у детей всех возрастов. Их комплекс лечения предполагает принятие Цитозара – предусматривается как дифференциальная, так и комбинированная терапия. Универсальность препарата делает его ключевым средством в достижении ремиссии раковых опухолей.
Специфическое лечение цитопении
По сравнению с консервативной терапией, к углублённому варианту лечения недуга прибегают, если заболевание-источник признан тяжёлой патологией.
При лейкозе, миеломе, метастазах костного мозга и иных онкологических заболеваниях в развитой форме стационарного лечения и насыщения организма становится недостаточно. Если применение цитозара также не привело к желаемым результатам, проводится хирургическое вмешательство: выполняется пересадка костного мозга. Эта операция считается наиболее действенным способом избавления от цитопении. Другой возможной процедурой (при соответствующих медицинских показаниях) считается удаление селезёнки.
После выполненных хирургических процедур назначается симптоматическое лечение. От правильно организованной диеты, восполняющей послеоперационную бедность организма питательными веществами, витаминами и минералами, и распределения физических нагрузок зависит восстановление организма и возвращение полноценной жизнедеятельности человека. Симптомы проходят, состояние нормализуется.
Профилактика и прогноз жизни
Методы, предупреждающие развитие цитопении на ранних сроках, отсутствуют: из-за адаптации организма начальную стадию невозможно распознать. Цель профилактических мер – уменьшить число обострений.
Предупреждающие мероприятия
Для профилактики переболевшему патологией нужно регулярно сдавать анализ крови и проходить обследование у врача-гематолога. Норма посещений – не реже 1 раза в полгода (или каждые 4 месяца, если риск рецидива велик).
Выздоровевший пациент для профилактики цитопении должен соблюдать каждый элемент здорового образа жизни:
- Здоровое питание: обогащение рациона свежими фруктами, ягодами, орехами, злаками, нежирным мясом и молоком, избегание жареной и жирной еды.
- Занятия лечебной физкультурой, двигательная активность: развивается кровообращение, улучшается иммунитет, стабилизируется работа сердца и лёгких.
- Полный отказ от вредных привычек: курения, алкоголя, переедания.
- Следование рекомендациям лечащего врача, регулярное употребление прописанных препаратов.
Сроки жизни после хирургической и химической терапии
Прогноз жизни и возможность полноценной жизнедеятельности зависит от общего физического состояния пациента, его возраста и заболевания, послужившего причиной развития цитопении. Практика показывает: после химиотерапии и остальных необходимых мер 4 из 5 переболевших гарантировано восстановление до нормы и пятилетний срок жизни.
При лейкозе в ранней стадии, анемии, инфекционных заболеваниях в случае их успешного преодоления обычно даётся положительный прогноз жизни.
Лечение миелодиспластического синдрома в тяжёлой форме зависит от своевременного переливания крови и трансплантации костного мозга (в особых случаях – стволовых клеток). Но, учитывая, что 80% больных – люди старше 60 лет (с ожидаемым сроком жизни до 12 лет), вопрос о применении хирургических мер почти не поднимается. Основной метод – лечение низкой интенсивности (переливание эритроцитов, белковое питание, химиотерапия) и поддерживающие меры для улучшения состояния и посильного продления существования.
В сравнении с довольно «лёгкими» патологиями, на поздних сроках онкологических недугов и метастазов в системе кровообращения также применяются лишь общие лечебные процедуры по поддержанию внешнего качественного состояния здоровья пациента. Неизлечимые патологии неизбежно ведут к смерти больного.
Выберите город, желаемую дату, нажмите кнопку “найти” и запишитесь на приём без очереди:
Источник
 Использование в химиотерапии цитостатических средств сконцентрировано на уничтожении онкоклеток. Но такие лекарственные средства имеют побочный эффект, который выражается в резком снижении количества элементов крови – эритроцитов, тромбоцитов, лейкоцитов, возникает цитопения. Кроме применения подобных препаратов, имеются и другие факторы риска возникновения этого заболевания.
Использование в химиотерапии цитостатических средств сконцентрировано на уничтожении онкоклеток. Но такие лекарственные средства имеют побочный эффект, который выражается в резком снижении количества элементов крови – эритроцитов, тромбоцитов, лейкоцитов, возникает цитопения. Кроме применения подобных препаратов, имеются и другие факторы риска возникновения этого заболевания.
Чем опасна цитопения
Цитопения опасна по следующим причинам:
- нехватка эритроцитов уменьшает уровень гемоглобина, из-за этого внутренние органы чувствуют кислородное голодание;
- недостаточный уровень лейкоцитов повышает восприимчивость больного к инфекциям, а позже иммунитет полностью утрачивается, что делает человека совершенно открытым для болезней;
- низкий уровень тромбоцитов может спровоцировать внутреннее кровотечение, очень опасное для жизни.
Ведущие клиники в Израиле
Причины развития цитопении
Подавление в костном мозге синтеза кровяных клеток и разрушение их в кровеносных сосудах чаще встречается при:
- онкологических заболеваниях, сопровождающихся нарушением синтеза кроветворения. К таким заболеваниям можно причислить острые и хронические лейкозы, миеломы, лимфосаркомы, метастазы головного мозга, миелолейкозы, миелофиброзы;
- заражении пациента цитомегаловирусом или у него мононуклеоз. Здесь блокируются факторы роста кровяных клеток;
- железодефицитной анемии и авитаминозе В12;
- нейропении наследственного характера (из-за специфического строения организма клетки крови медленно покидают пределы костного мозга);
- слишком быстрого движения кровяных клеток (тромбоцитопения);
- наличии инфекционных заболеваний – туберкулеза и бруцеллеза;
- стрессах (клетки крови быстро всасываются в процессе свертывания в сосудах);
- токсическое воздействие фармпрепаратов – цитостатиков. Они угнетают работу костного мозга, ответственного за состав крови.
Виды цитопении
Согласно международной классификации болезней Мкб10 цитопению (Cytopenia) подразделяют на такие виды:
- панцитопения, это означает, что все составляющие крови в недостаточном количестве;

- лейкопения (недостаточно лейкоцитов);
- эритроцитопения (erythrocytopenia) (нехватка эритроцитов);
- тромбоцитопения (недостаточно тромбоцитов).
Но допускаются не только эти виды, но и их комбинации. К комбинированным видам можно отнести двухростковую и трехростковую цитопении. Также есть рефрактерная цитопения, при которой одновременно снижаются показатели гемоглобина, лейкоцитов и тромбоцитов (такой вид цитопении характерен для тех, кто старше 70 лет).
Симптоматика заболевания
В ранней стадии это заболевание проходит бессимптомно, все из-за того, что уровень кровяных телец снижается медленно, при этом человеческий организм старается адаптироваться к этим переменам в организме. В связи с этим недомогания могут начать проявляться еще нескоро.
При прогрессировании заболевания могут появиться следующие ярко выраженные симптомы:
- недомогания, усталость, сонливость, снижение работоспособности;
- постоянная легочная недостаточность;
- побледнение кожи;
- внутренние кровотечения;
- частые инфекции.
В зависимости от того, какого элемента будет не доставать организму, симптомы будут проявляться по-разному.
Если происходит нехватка тромбоцитов, то возможны: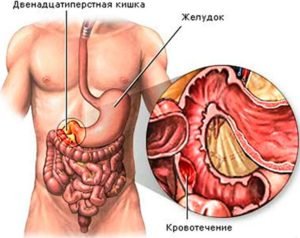
- кашель с кровью;
- кишечные кровотечения;
- появление синяков при слабом ударе.
Если падает уровень лейкоцитов, то могут появляться:
- частые ангины;
- стоматиты и различные воспаления десен;
- фурункулы;
- ОРЗ и простуды.
При недостаточном количестве эритроцитов могут возникать:
- озноб;
- головокружения;
- боль в брюшной полости;
- увеличение селезенки.
Диагностика заболевания
Диагностирование для выяснения, какого из элементов крови недостаточно в организме, заключается в следующем:
- проводится внешний осмотр и выясняется анамнез заболевания;
- делаются анализы мочи и крови (общий и биохимический);
- проводятся иммунологическое и серологическое исследования
- составляется миелограмма, которая является развернутой формулой костного мозга, где видны процессы кроветворения;
- проводится пункция костного мозга для гистологического исследования, где видно состояние кровеносного органа;
- делается УЗИ брюшной полости;
- проводятся КТ, МРТ, ПЭТ.
Хотите узнать стоимость лечения рака за рубежом?
* Получив данные о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Лечение
При диагностировании цитопении ее лечение проводится только под наблюдением врача-гематолога в стационаре. В процессе лечения пациенту постоянно проводят лабораторный анализ крови.
Консервативное лечение заключается в воздействии на пациента гормональных препаратов. В основном, используются глюкокортикостероиды и кортикостероиды. После такого лечения можно ожидать как позитивный, так и негативный результат. Из-за непредсказуемости и сложности лечения курс для каждого пациента разрабатывается индивидуально.
 Если эффект от консервативного лечения отсутствует, врачами рекомендуется пересадка костного мозга. Такой вид терапии считается самым результативным для лечения цитопении. Недостатков у этого вида терапии два – сложность в нахождении донора и цена операции.
Если эффект от консервативного лечения отсутствует, врачами рекомендуется пересадка костного мозга. Такой вид терапии считается самым результативным для лечения цитопении. Недостатков у этого вида терапии два – сложность в нахождении донора и цена операции.
Цитопения встречается не только у взрослых, но и у детей. Их лечат при помощи препарата цитозара, который выступает и как самостоятельный способ терапии и в составе комбинированного лечения.
Важно! Для того чтобы получить положительный результат от лечения, надо обязательно выяснить первоначальное заболевание.
Если есть показания, то могут назначить удаление селезенки, и используют симптоматическое лечение для поддержания нормальной деятельности организма. Врачом также прописывается реабилитационный комплекс, включающий в себя диету, физическую активность для быстрого восстановления пациента. Правильно подобранное лечение и восстановительная терапия после него поможет вернуться к нормальной жизни.
Профилактика
Специальных мер по профилактики цитопении нет, такого рода мероприятия направлены на предотвращение и сокращение числа рецидивов. Пациентам, которые находятся в зоне риска, каждые полгода следует посещать гематолога для профилактических осмотров. Также советуется правильно питаться, вести здоровый образ жизни и заниматься лечебной гимнастикой.
Прогноз заболевания
Последствия цитопении и прогноз заболевания зависят от вида первичного заболевания. Лейкоз в первых стадиях, если его лечение проводилось при помощи химиотерапии, обещает благоприятный прогноз. Пятилетняя выживаемость при нем составляет 80%. Также большое значение в эффективности лечения и выживаемости имеет возраст пациента, сопутствующие заболевания и его общее состояние здоровья.
При поздних стадиях раковых поражений кровеносной системы и метастазах в костный мозг прогнозы неблагоприятны – их итогом становится смерть пациента. В таких случаях лечение носит только паллиативный характер для улучшения качества жизни пациента, так как в этих случаях цитопения — неизлечима.
Вопрос-ответ
Что такое цитопенический синдром?
Это ряд заболеваний, которые обладают схожими характеристиками, и имеют сниженные показатели эритроцитов, лейкоцитов и тромбоцитов.
Что означает полицитопения?
Это повышение уровня эритроцитов в крови.
Источник
Цитопения – это сниженное содержание одного или нескольких форменных элементов в крови. К изолированным цитопениям относится эритроцитопения (количество эритроцитов в крови меньше 4,0×10 12 /л), тромбоцитопения (количество тромбоцитов – меньше 150×10 9 /л), лейкопения (снижение количества лейкоцитов менее 4,0×10 9 /л, чаще за счет нейтропении). Может наблюдаться и панцитопения, то есть снижение количества в крови всех ее форменных элементов.
Стойкая цитопения – симптом, часто встречающийся при самых различных гематологических заболеваниях, а преходящая – при многих вирусных и бактериальных инфекциях у детей и взрослых, болезнях внутренних органов, суставов, системных заболеваниях соединительной ткани, последствиях лекарственного лечения, в том числе химиотерапии при злокачественных новообразованиях и др. патологии.
Основные заболевания, приводящие к цитопении
- Болезни, при которых происходит вытеснение нормального кроветворения – острые лейкозы, хронический миелолейкоз в стадии обострения, прогрессирование лимфогранулематоза, миеломы, миелофиброза, развитие метастатического поражения костного мозга при злокачественных опухолях различной локализации.
- Заболевания, приводящие к подавлению кроветворной функции – наследственная и приобретенная апластическая анемия, миелодисплазии различного генеза.
- Расстройства синтеза цитокинов и факторов роста при цитомегаловирусной инфекции, инфекционном мононуклеозе.
- Нарушения липидного метаболизма при болезни Ниманна-Пика и Леттерера-Сиве.
- Цитопения при В12 – дефицитной анемии.
- Побочное действие лекарственных препаратов: антиметаболиты, алкилирующие агенты, противоопухолевые антибиотики (цитопения после химиотерапии), растительные алкалоиды.
- Туберкулез легких, бруцеллез, сифилис и некоторые другие инфекционные заболевания.
- Разрушение клеток крови при аутоиммунной гемолитической анемии, системной красной волчанке, пароксизмальной ночной гемоглобинурии. различных заболеваниях, сопровождающихся спленомегалией.
Почему при цитопении снижается продукция клеток крови?
- Кроветворные клетки разрушаются вследствие воздействия токсинов
- Имеется первичная опухоль кроветворной ткани, метастатическое поражение кроветворных клеток
- Изменяется чувствительность опухолевых клеток к ростовым факторам
- Нарушается синтез ростовых факторов при подавлении процессов развития клеток костного мозга.
Цитопения: основные причины разрушения клеток крови
- Развитие иммунного конфликта (аутоиммунная гемолитическая анемия)
- Секвестрация форменных элементов крови в селезенке при ее увеличении
- Появление клонированных клеток, легко разрушающихся в кровеносном русле при пароксизмальной ночной гемоглобинурии.
Клинические проявления цитопении
- Если преобладает тромбоцитопения, характерно появление петехий, подкожных кровоизлияний, кровохарканья, кровотечения из различных отделов желудочно-кишечного тракта
- При снижении количества лейкоцитов в крови возникают частые респираторные инфекции, ангины, стоматиты, энтеропатии, фурункулез
- Эритропения при выраженном снижении уровня гемоглобина проявляется слабостью, головокружением, желтухой, ознобом, болями в животе, увеличением селезенки.
Диагностика цитопении
- Изучение жалоб, семейного анамнеза, данных клинического осмотра
- Клинический анализ крови
- Биохимический анализ крови
- Серологические исследования (пробы Кумбса, агрегат-гемагглютинационные пробы)
- Пункция костного мозга с последующим исследованием полученных тканей
- Иммунологические исследования
- Ультразвуковое исследование органов брюшной полости (увеличение печени, селезенки), по показаниям – других органов
- При необходимости – компьютерная томография (КТ), а также МРТ, ПЭТ.
Принципы лечения цитопений
- Своевременное выявление заболевания, вызвавшего цитопению и проведение специализированного лечения в отделении гематологии.
- Патогенетическое лечение при иммунных цитопениях с использованием современных глюкокортикостероидных гормонов, иммуноглобулинов, при необходимости – переливание крови и ее компонентов.
- Симптоматическое лечение, направленное на поддержание функции пораженных органов и систем.
- Трансплантация костного мозга.
- По показаниям могут выполняться хирургические операции (удаление селезенки, в том числе лапароскопически).
- Тщательно продуманная программа реабилитации, рекомендации по диете, трудовой и физической активности, выполнению врачебных назначений при цитопении.
При правильном подходе цитопения успешно корригируется, главное – установить точную причину расстройства и использовать комплексный подход в лечении.
Общие сведения
Лейкопения – это состояние, для которого характерно уменьшение количества лейкоцитов в единице объема крови. Она определяется, если количество лейкоцитов составляет меньше 4000 в 1 мкл крови. Также при лейкопении нарушается двигательная активность зрелых нейтрофилов и их выход в кровь из костного мозга (это состояние называется синдромом «ленивых лейкоцитов»). Код лейкопении по МКБ-10 — D72 (другие нарушения белых кровяных клеток).
Говоря о том, что значит уровень лейкоцитов в крови ниже нормы, следует отметить, что выраженная лейкопения – это свидетельство нарушения нормального процесса кроветворения. Если лейкоциты в крови понижены, это значит, что причинами такого явления могут быть серьезные патологии. Однако лейкоцитопения может развиваться и вследствие других причин – влияния ряда лекарств, радиоактивного воздействия, нехватке витаминов. Такое состояние иногда связано с наследственным фактором. Иногда количество лейкоцитов может быть сниженным и у здоровых людей.
Почему у человека может развиваться лейкопения, как она проявляется, и как лечить это патологическое состояние, речь пойдет в этой статье.
Что такое лейкоциты?
Лейкоциты – это белые кровяные клетки, различные по своим функциям и внешнему виду. Они продуцируются в красном костном мозге, существуют от нескольких часов до нескольких лет. Основная их функция – защищать организм от атак инфекционных агентов, инородных тел, чужеродных белков. Лейкоциты обеспечивают специфическую и неспецифическую защиту от патогенов, как внешних, так и внутренних.
Лейкоциты определяются не только в крови, но и по всему организму – в том числе и в лимфатической системе. Содержание их в крови варьируется в разные времена суток. Также их количество зависит и от состояния организма.
Часть лейкоцитов могут захватывать и перерабатывать чужеродные микроорганизмы (процесс фагоцитоза), еще часть – вырабатывают антитела.
Лейкоциты подразделяют на несколько разновидностей:
- зернистые (гранулоциты) — они, в свою очередь, подразделяются на нейтрофильные, эозинофильные и базофильные;
- незернистые (агранулоциты) — к этой категории относятся лимфоциты и моноциты.
Лейкоцитарная формула – это соотношение разных видов белых клеток крови.
Эозинофилы — это лейкоциты, которые содержат двудольчатое ядро и гранулы, окрашиваемые эозином в красный цвет. Эти клетки регулируют аллергические реакции.
Патогенез
Патогенез лейкопении определяют три главных механизма. Суть первого – в угнетении лейкопоэтической функции костного мозга, вследствие чего нарушается выработка лейкоцитов, их созревание и выход в периферическую кровь. Второй механизм состоит в чрезмерном разрушении клеток в сосудистом русле. Третий – в перераспределении лейкоцитов в крови и задержке их в органах депо.
Нейтропения – процесс, при котором отмечается снижение выработки нейтрофилов в костном мозге. Это происходит вследствие нарушения пролиферации, дифференцировки и созревания стволовых гемопоэтических клеток. Этот процесс происходит при иммунном и миелотоксическом влиянии токсических веществ и медикаментозных препаратов. Также его обуславливает наличие внутреннего дефекта клеток-предшественников гранулоцитопоэза, когда отмечается потеря их способности к дифференцировке в клетки нейтрофильного ряда и при этом сохраняется способность к нормальной дифференцировке в базофильные, эозинофильные и моноцитарные клетки.
Костно-мозговая выработка нейтрофилов также снижается вследствие уменьшения плацдарма гранулоцитопоэза, что отмечается при вытеснении гемопоэтических клеток опухолевыми клетками у больных с лейкозами и карцинозами (при метастазах в костный мозг). Причиной этого также может стать недостаток тех веществ, которые необходимы для нормального процесса пролиферации, дифференцировки и созревания этих клеток. Это ряд витаминов, аминокислоты и др.
Нейропения может быть связана и с активным разрушением нейтрофилов, происходящим под воздействием антител, которые образуются в случае переливания крови вследствие воздействия определенных лекарственных препаратов. Механизм развития этого состояния может быть связан и с развитием заболеваний, которые сопровождаются ростом иммунных комплексов, циркулирующих в крови (лимфома, опухоли, аутоиммунные болезни и др.). Также развитие этого состояния может быть связано с воздействием токсических факторов при тяжелых инфекционных болезнях и воспалительных процессах.
Нейропения развивается и вследствие слишком активного разрушения нейтрофилов в селезенке. Это происходит при ряде болезней, отличительной особенностью которых является гиперспленизм. Нейтропения как результат перераспределения нейтрофилов внутри сосудистого русла отмечается при неврозах, шоке, острой малярии и др. Такое состояние имеет временный характер, его сменяет лейкоцитоз.
Агранулоцитоз – это синдром, при котором нейтрофильные гранулоциты в крови исчезают полностью или почти полностью. Механизм его развития чаще всего связан с приемом лекарств (сульфаниламидов, некоторых антибиотиков, цитостатических лекарств и др.). Часто этиологические факторы, приводящие к такому состоянию, остаются неустановленными. Происхождение агранулоцитоза может быть иммунным или миелотоксическим. Патогенез иммунных агранулоцитозов основывается на появлении антител, действие которых направлено против собственных лейкоцитов.
Классификация
Если у больного низкие лейкоциты, это состояние классифицируется в зависимости от ряда показателей.
С учетом механизма развития определяются такие разновидности лейкопении:
- Временная (перераспределительная) – при таком состоянии лейкоциты собираются в легких, селезенке.
- Постоянная (истинная) – связанная со снижением продукции лейкоцитов из-за нарушения их дифференциации и созревания или с ускоренным разрушением лейкоцитов и их выведением.
С учетом причины развития такого состояния определяются такие типы лейкопении:
- Инфекционно-токсические – развиваются вследствие влияния ядов, применения ряда лекарств, инфекционных болезней, острых вирусных инфекций.
- Как следствие влияния ионизирующей радиации.
- Как следствие системных поражений кроветворного аппарата.
- Дефицитные – развиваются из-за недостаточного поступления в организм аминокислот, белков, витаминов группы В.
В зависимости от особенностей течения лейкопении выделяются:
- Острая.
- Хроническая.
- Циклическая.
- Рецидивирующая.
В зависимости от типа лейкоцитов, количество которых уменьшается, определяются такие типы этого состояния:
- Нейтропения – снижается количество нейтрофилов (
Включена: красноклеточная аплазия (приобретенная) (взрослых) (с тимомой)
Исключена: врожденная анемия вследствие кровопотери у плода (P61.3)
Исключены: рефрактерная анемия:
- БДУ (D46.4)
- с избытком бластов (D46.2)
- с трансформацией (C92.0)
- с сидеробластами (D46.1)
- без сидеробластов (D46.0)
Поиск в MKБ-10
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Источник
