Код по мкб лейкоэнцефалопатия
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Прогрессирующая мультифокальная лейкоэнцефалопатия.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Описание
Прогрессирующая мультифокальная лейкоэнцефалопатия — редкое демиелинизирующее заболевание, обусловленное реактивацией находящегося в организме большинства людей вируса JC. Патология возникает на фоне угнетения иммунитета у больных СПИДом, гемобластозами, наследственными иммунодефицитами, у пациентов, получающих иммуносупрессивную терапию. Диагностика базируется на клинических данных, результатах томографии головного мозга, ПЦР-исследования ликвора на вирусную ДНК, гистологии церебральных биоптатов. Специфическая терапия не разработана.
Дополнительные факты
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) ассоциирована с JC-вирусом (JCV), возникает у иммунокомпрометированных пациентов, 85% из которых составляют ВИЧ-инфицированные. Заболевание относится к оппортунистическим инфекциям, носителями вируса являются 90% человечества. До 90-х годов ХХ века заболеваемость ПМЛ не превышала 1 случая на 100 тыс. Населения. С ростом числа больных СПИДом этот показатель увеличился до 1 на 20 тыс. Человек. Сегодня прогрессирующая лейкоэнцефалопатия наблюдается у 5% больных СПИДом. Некоторые авторы сообщают о снижении заболеваемости за последнее десятилетие в связи с успешным применением антиретровирусной терапии. Одновременно отмечается увеличение распространённости ПМЛ среди лиц с аутоиммунными заболеваниями, что обусловлено использованием в их лечении агрессивной иммунотерапии.

Прогрессирующая мультифокальная лейкоэнцефалопатия
Причины
Прогрессирующая мультифокальная лейкоэнцефалопатия развивается в результате реактивации полиомавируса JC. Вирус распространён повсеместно. Источником инфекции является человек, заражение происходит воздушно-капельным, алиментарным путём. Подавляющее большинство людей заражаются в детстве, являются здоровыми носителями. В течение жизни вирус находится в латентном состоянии, персистирует в почках, селезёнке, костном мозге. Реактивация возбудителя происходит на фоне резко сниженного иммунитета. В группу риска развития заболевания входят следующие состояния:
• ВИЧ. Инфекция, протекающая в виде СПИДа. Сопровождается угнетением клеточного иммунитета. Выступает самой частой причиной ПМЛ.
• Гемобластозы. Миелопролиферативные (лейкемия) и лимфопролиферативные (лимфомы) процессы приводят к развитию иммунодефицита.
• Аутоиммунная патология. Системная красная волчанка, склеродермия, ревматоидный артрит. Иммунодефицит формируется на фоне активного иммуносупрессивного лечения, особенно препаратами моноклональных антител.
• Наследственные заболевания с иммунодефицитом. Синдром Ди Джорджи, Вискотта – Олдрича, атаксия – телеангиэктазия.
• Иммуносупрессия на фоне трансплантации органов.
• Вторичный иммунодефицит в результате цитостатической терапии при онкологических заболеваниях.
Патогенез
Расстройство клеточного иммунитета провоцирует перестройку последовательности ДНК JC-вируса, приводит к его активации. Вирус обладает тропностью к клеточным элементам нейроглии (олигодендроцитам, астроцитам), поражение которых сопровождается разрушением миелина. В результате в веществе головного мозга происходит мультифокальная прогрессирующая демиелинизация с ростом и слиянием очагов поражения. Микроскопически обнаруживается увеличение астроцитов, деформация их ядер, окрашивание олигодендроцитов выявляет ядерные включения — скопления частиц JCV. Первостепенную роль в иммунной антивирусной реакции играют цитотоксические Т-лимфоциты, убивающие инфицированные активным вирусом клетки. Снижение выработки специфических Т-лимфоцитов вследствие иммунодефицита обуславливает развитие ПМЛ.
Симптомы
Дебют заболевания носит подострый (2-3 дня) или постепенный (1-3 недели) характер. На первый план выходит патопсихологическая симптоматика и очаговый неврологический дефицит. В типичном варианте прогрессирующая мультифокальная лейкоэнцефалопатия протекает без свойственных нейроинфекциям общемозговых симптомов, менингеального синдрома. Отмечается изменение поведения, агрессивность, эмоциональная лабильность, подозрительность, прогрессирующее ослабление когнитивной сферы (памяти, мышления, внимания). Очаговый дефицит представлен мышечной слабостью конечностей одной половины тела (гемипарезом), афазией, гемианопсией, атаксией, парестезиями в паретичных конечностях. Вначале гемипарез может отсутствовать, в дальнейшем наблюдается у 75% больных. 20% случаев протекают с пароксизмами эпилепсии. Психические расстройства отмечаются у 38% пациентов. Прогрессирование когнитивного дефицита приводит к деменции.
Ассоциированные симптомы: Агрессивность. Эмоциональная лабильность.
Диагностика
Прогрессирующая лейкоэнцефалопатия диагностируется специалистами в области неврологии на основании клинических данных, результатов нейровизуализирующего исследования, обнаружения специфической ДНК. Диагностический алгоритм включает:
• Осмотр невролога. В классическом варианте в неврологическом статусе определяется гемипарез, гемигипестезия, шаткость, неустойчивость в позе Ромберга, дискоординация, сенсомоторная афазия, когнитивные нарушения. Наблюдается лабильность психики, психопатологические симптомы, возможно неадекватное поведение.
• Осмотр офтальмолога. У большинства пациентов диагностируют снижение зрения, периметрия выявляет гомонимную гемианопсию.
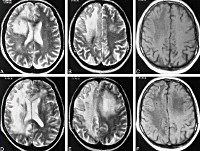
• МРТ головного мозга. Обнаруживается диффузная мультифокальная демиелинизация, очаги имеют различный размер, асимметрично располагаются в белом веществе, таламусе, базальных ядрах.
• ПЦР. Исследование. Направлено на выявление ДНК вируса JC в цереброспинальной жидкости, полученной путём люмбальной пункции. Специфичность анализа 90-100%, чувствительность — 70-90%. Проведение антиретровирусной терапии больным СПИДом понижает чувствительность исследования до 58%, отрицательный результат не исключает наличие заболевания.
• Биопсию мозговых тканей. Инвазивная методика, проводится в диагностически затруднительных случаях. Гистологическое исследование образцов церебральных тканей позволяет подтвердить специфические для лейкоэнцефалопатии морфологические изменения.
Точный диагноз «прогрессирующая мультифокальная лейкоэнцефалопатия» правомочен, когда классические клинические проявления, изменения МРТ сочетаются с положительным результатом ПЦР или имеют подтверждение по данным гистологии. Наличие только клинических и МРТ признаков позволяет трактовать диагноз как вероятный.
Дифференциальная диагностика
Дифференциальная диагностика проводится с первичным нейроСПИДом, нейроревматизмом, вирусными энцефалитами.
Лечение
В настоящее время не существует препаратов для лечения прогрессирующей лейкоэнцефалопатии с доказанной эффективностью. Специфическая терапия находится в стадии разработки. Попытки лечения интерфероном, иммуностимуляторами, цитарабином, их комбинациями оказались безрезультатными. Окончились неудачей клинические испытания препарата цидофовир, показывающего анти-JC эффективность на опытах с мышами. Недавно был предложен кардинально новый метод лечения антидепрессантом миртазапином, блокирующим распространение JCV благодаря связыванию рецепторов, через которые вирус инфицирует клетки нейроглии. Способ требует клинических испытаний.
Прогноз
Прогрессирующая мультифокальная лейкоэнцефалопатия отличается неуклонно усугубляющимся течением с исходом в кому. Продолжительность жизни варьирует от 1 мес. (острая форма) до 10-12 мес. С момента заболевания.
Профилактика
Профилактика подразумевает меры предупреждения инфицирования ВИЧ, осторожное проведение терапии аутоиммунных заболеваний, мониторинг неврологической симптоматики у больных, получающих лечение моноклональными препаратами.
Источник
Также:
хроническая прогрессирующая субкортикальная энцефалопатия, подострая артериосклеротическая энцефалопатия Бинсвангера, артериосклеротическая энцефалопатия, гипертоническая энцефалопатия бинсвангеровского типа
Версия: Справочник заболеваний MedElement
Категории МКБ:
Прогрессирующая сосудистая лейкоэнцефалопатия (I67.3)
Разделы медицины:
Кардиология
Общая информация
Краткое описание
Прогрессирующая сосудистая лейкоэнцефалопатия (болезнь Бинсвангера) – это хроническое прогрессирующее заболевание головного мозга, развивающееся при гипертонической болезни. Клинико-морфологическим выражением заболевания является субкортикальная артериосклеротическая
энцефалопатия
, приводящая в конечном итоге к
деменции
и протекающая с эпизодами острого развития очаговой симптоматики или с прогрессирующими неврологическими расстройствами, связанными с поражением белого вещества полушарий головного мозга.
В некоторых случаях термином “болезнь Бинсвангера” обозначают подострое развитие диффузного поражения белого вещества головного мозга с клинической картиной быстро прогрессирующей
деменции
и других проявлений разобщения на фоне неблагоприятного течения артериальной гипертонии.
Примечание. Из данной подрубрики исключена “Субкортикальная сосудистая деменция (F01.2).
Этиология и патогенез
Факторами риска развития болезни (энцефалопатии) Бинсвангера являются:
– стойкая
артериальная гипертензия
(отмечается у 75-90 % больных с этой патологией);
–
артериальная гипотензия
(у лиц старческого возраста);
– нарушение циркадного ритма артериального давления (повышение или резкое снижение артериального давления в ночное время) при отсутствии изменений со стороны магистральных артерий головы (у лиц старческого возраста).
Описаны семейные случаи заболевания с началом до 40 лет, без артериальной гипертензии. Более чем в 80% случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
В основе развития болезни Бинсвангера могут лежать такие этиологические факторы, как амилоидная
ангиопатия
и наследственная церебральная аутосомно-доминантная
ангиопатия
с субкортикальными инфарктами и лейкоэнцефалопатией (САDАSIL), которая (в отличие от большинства случаев субкортикальной артериосклеротической энцефалопатии) возникает в относительно молодом возрасте.
В основе патологии белого вещества при болезни Бинсвангера лежит артериосклероз артериол и мелких артерий (менее 150 мкм в диаметре), выражающийся следующими факторами:
– гипертрофия меди;
–
гиалиноз
;
– резкое утолщение сосудистой стенки с сужением просвета.
Страдают также и более крупные артерии диаметром до 500 мкм, и все микроциркуляторное русло.
Морфологическая картина болезни Бинсвангера:
1. Области диффузного поражения белого вещества, преимущественно перивентрикулярного (
лейкоареоз
– “перивентрикулярное свечение” или “сияние”) со множеством очагов неполного некроза, потерей миелина и частичным распадом осевых цилиндров, очагами энцефалолизиса, диффузной пролиферацией астроцитов.
2. Диффузный
спонгиоз
, более выраженный перивентрикулярно.
3. Лакунарные инфаркты в белом веществе, базальных ганглиях, зрительном бугре, основании варолиева моста, мозжечке.
4. Утолщение и гиалиноз мелких артерий (артериосклероз) в белом веществе и сером веществе базальных ганглиев, расширение периваскулярных пространств (etat crible – “статус криброзус”).
5. Гидроцефалия за счет уменьшения объема белого вещества (заместительная гидроцефалия на фоне атрофии белого вещества головного мозга).
Эпидемиология
Болезнь (энцефалопатия) Бинсвангера встречается довольно часто. По данным клинико-компьютерно-томографического исследования, она составляет около 1/3 всех случаев сосудистой деменции.
Возраст. Более чем в 80% случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
Факторы и группы риска
Основными факторами риска развития болезни (энцефалопатии) Бинсвангера являются:
– стойкая
артериальная гипертензия
(отмечается у 75-90 % больных с этой патологией);
–
артериальная гипотензия
(у лиц старческого возраста);
– нарушение циркадного ритма артериального давления (повышение или резкое снижение артериального давления в ночное время) при отсутствии изменений со стороны магистральных артерий головы (у лиц старческого возраста).
Клиническая картина
Cимптомы, течение
Клиническая картина болезни Бинсвангера характеризуется прогрессирующими когнитивными нарушениями, нарушениями функции ходьбы и тазовыми расстройствами. На последнем этапе заболевания клиническая картина представлена слабоумием, полной беспомощностью больных (не ходят, не обслуживают себя, не контролируют функцию тазовых органов).
Картина слабоумия может значительно варьироваться по степени тяжести и особенностям симптоматики.
Наблюдаются синдромальные варианты деменции, практически аналогичные таковым при сосудистом слабоумии (за исключением асемического варианта):
–
дисмнестическое слабоумие
(торпидный и общеорганический варианты);
– амнестическое слабоумие;
–
псевдопаралитическое слабоумие
.
При этой картине у больных часты в той или иной степени выраженные явления
аспонтанности
, эйфории. Вместе с тем нейропсихологический анализ
деменции
указывает на доминирование признаков подкорковой и лобной дисфункции, представленных в различных пропорциях: при более легкой
деменции
преобладают признаки подкорковой дисфункции, при более тяжелой – лобной (Медведев А. В., Корсакова Н. К. и др., 1996).
Описаны также случаи с эпилептическими припадками (Babikian V., Popper A., 1987).
В целом для болезни Бинсвангера характерно неуклонно-прогредиентное течение, но возможны и периоды длительной стабилизации. Причинами слабоумия в этих случаях считаются разобщение корково-подкорковых связей, наступающее в результате поражения подкоркового белого вещества, а также дисфункция базальных ганглиев и таламуса.
Изменение походки на начальных стадиях болезни Бинсвангера заключаются в следующем: походка шаркающая или семенящая, мелкими шажками, «магнитная» (ноги как бы прилипают к полу). На следующей стадии она становится «осторожной», увеличивается опорная площадь стояния, распадается автоматизм ходьбы (диспраксия или апраксия ходьбы) и все более включается произвольный контроль за ходьбой – походка такого больного напоминает походку здорового человека, оказавшегося на ледяном поле.
Основные характеристики лобной диспраксии ходьбы, связанной с дезавтоматизацией ходьбы, следующие:
• замедление ходьбы;
• укорочение шага;
• затруднение в начале ходьбы (инициация ходьбы);
• неустойчивость при поворотах (постуральная дисфункция);
• расширение базы опоры;
• снижение длины шагов.
Для нарушения тазовых функций при болезни Бинсвангера характерно развитие «гиперактивности» («гиперрефлекторности») мочевого пузыря, что проявляется повышенной сократительной активностью детрузора. Гиперактивность мочевого пузыря характеризуется: учащенным мочеиспусканием; императивными позывами на мочеиспускание, которые по мере прогрессирования заболевания переходят в случаи императивного недержания мочи.
Двигательные нарушения могут также характеризоваться (помимо нарушения ходьбы): другой экстрапирамидной патологией в виде паркинсоноподобной симптоматики, а также легкими или умеренными центральными моно- или гемипарезами, часто быстро регрессирующими (регресс очаговой двигательной симптоматики становится неполным по мере прогрессирования заболевания). Характерен псевдобульбарный синдром.
Эмоционально-волевые нарушения представлены астеническим, неврозоподобным или астено-депрессивным синдром. По мере прогрессирования заболевания на первый план выходят не астения и депрессия, а нарастание эмоционального оскудения, сужение круга интересов и спонтанности.
Согласно критериям, предложенным D.A. Benett и соавт. (1990), для диагностики болезни Бинсвангера необходимо наличие у пациента:
1 –
деменции
;
2 – двух признаков из следующих:
• сосудистые факторы риска или признаки системного сосудистого заболевания;
• признаки сосудистого поражения головного мозга (очаговая неврологическая симптоматика);
• «субкортикальные» неврологические расстройства (нарушения ходьбы – паркинсонического характера, сенильная походка или «магнитная походка», паратонии, недержание мочи при наличии «спастического» мочевого пузыря);
3 – двухстороннего лейкоареоза по данным КТ или двухсторонних множественных или диффузных участков в белом веществе полушарий головного мозга размерами более 2 см.
В критериях подчеркивается, что у пациента должны отсутствовать множественные или двухсторонние корковые очаги по данным КТ и МРТ, и тяжелая деменция.
Диагностика
На КТ, МРТ отмечается снижение плотности белого вещества, особенно выраженное вокруг передних рогов боковых желудочков; феномен «лейкоареоза» и множественные постинфарктные кисты (после лакунарных инфарктов, иногда клинически «немых») в белом веществе и подкорковых узлах.
Осложнения
- 1) Транзиторная ишемическая атака .
Транзиторные ишемические атаки (ТИА, преходящие нарушения мозгового кровообращения) характеризуются кратковременными симптомами локальной ишемии мозга.
ТИА обычно связаны с гемодинамической недостаточностью, возникающей при выраженном атеросклеротическом стенозе сонных или позвоночных артерий в их дистальных ветвях или артериальной эмболией.
В большинстве случаев транзиторные ишемические атаки разрешаются в течение 5-20 минут.
Клиническое значение ТИА состоит в том, что они служат предвестниками не только инсульта, но и инфаркта миокарда и представляют собой сигналы опасности, требующие от врача быстрых действий. Больных с ТИА необходимо госпитализировать в инсультное отделение для наблюдения, всестороннего обследования и проведения профилактики ишемического инсульта.
ТИА часто проявляются при снижении АД, физической нагрузке, натуживании, приеме пищи; при этом очаговые неврологические симптомы нередко проявляются на фоне предобморочного состояния, иногда по нескольку раз в день. Больные часто жалуются на предобморочное состояние, головокружение, нарушения зрения, слабость в конечностях, тошноту и рвоту, нарушения памяти, шум в ушах, нарушения чувствительности, неожиданную утрату равновесия.
- 2) Инсульты – острые нарушения мозгового кровообращения (ОНМК) .
Различают инсульты – ишемический инсульт и внутримозговое (паренхиматозное) кровоизлияние .
Ишемический инсульт возникает в результате критического снижения или прекращения кровоснабжения участка мозга с последующим развитием очага некроза мозговой ткани.
Внутримозговое кровоизлияние возникает в результате разрыва патологически измененных сосудов мозга, приводящего к кровоизлияниям.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Лечение болезни Бинсвангера должно включать воздействия, направленные на основное заболевание, на фоне которого она развивается – артериальная гипертония и др. (этиопатогенетическая терапия), улучшения церебральной циркуляции, метаболических процессов (патогенетическая терапия), устранение неврологических и психопатологических синдромов (симптоматическая терапия). Учитывая, что большая часть больных с болезнью Бинсвангера находится в пожилом и старческом возрасте, необходимо проводить адекватную терапию сопутствующих соматических заболеваний, течение которых по физиогенным или психогенным механизмам оказывает существенное влияние на нервно-психический статус больных. Лечение атеросклероза, артериальной гипертонии, сопутствующих соматических заболеваний должно проводиться совместно с соответствующими специалистами.
Информация
Информация
1. Верещагин Н.В., Моргунов В.А., Гулевская Т.С. Патология головного мозга при атеросклерозе и артериальной гипертонии. М., Медицина, 1997, с. 288
2. Гудкова В.В., Стаховская Л.В., Кирильченко Т.Д. и др. Применение Актовегина на разных этапах лечения больных с ишемическим инсультом. Ж. CONSILIUM MEDICUM/ т. 9 / № 8 с 22-25.
3. Гусев Е.И., Белоусов Ю.Б., Бойко АН. и др. Общие принципы проведения фармакоэкономических исследований в неврологии: Метод. рекомендации. М.; Издатель Е. Разумова, 2003.-56 с.
4. Камчатнов ПР., Чугунов А.В., Воловец С.А., Умарова Х.Я. Комбинированная терапия дис циркуляторной энцефалопатии. Сonsilium medicum. 2005; 7 (8): 686-92
5 Камчатнов П.Р Хронические расстройства мозгового кровообращения возможности метаболической терапии. – РМЖ, том 16, № 5, 2008 – с. 274-276.
6. Пирадов М.А. Антиагрегантная терапия в профилактике повторных ишемических инсультов. – РМЖ, 2003 г, том 11, № 12 с. 696-698
7. Рекомендации Российского медицинского общества по артериальной гипертонии и Всероссийского научного общества кардиологов. – Приложение 2 к журналу “Кардиоваскулярная терапия и профилактика” 2008; 7(6).
8 Янсен В., Брукнер Г.В. Лечение хронической цереброваскулярной недостаточности с использованием драже Актовегин форте. Рос. мед. журн. 2002; 10 (12): 1-4.
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
