Код по мкб пффп
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Фибрилляция (мерцание) предсердий.
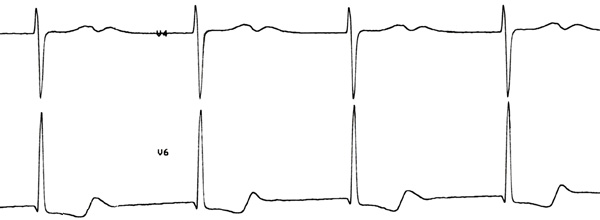
Фибрилляция (мерцание) предсердий (ЭКГ)
Описание
Фибрилляция предсердий (ФП, синоним: мерцательная аритмия) — разновидность наджелудочковой тахиаритмии с хаотической электрической активностью предсердий с частотой импульсов 350—700 в минуту, что исключает возможность их координированного сокращения. Это одна из наиболее распространённых аритмий. Часто ФП может быть обнаружена при определении пульса и обнаружении, что сердцебиения происходят с нерегулярным интервалом. Однако окончательный диагноз выставляется по ЭКГ-признакам: отсутствие зубцов P, которые присутствуют при нормальном ритме сердца и характеризуют электрическую активность при сокращении предсердий. Вместо них появляется множество волн f, которые характеризуют фибрилляцию (то есть мерцание, дрожание) предсердий.
Частота сокращений желудочков при мерцательной аритмии зависит от электрофизиологических свойств предсердно-желудочкового узла, уровня активности симпатической и парасимпатической нервной системы, а также действия лекарственных препаратов. Риск возникновения ФП увеличивается с возрастом. Данная аритмия нередко связана с органическими заболеваниями сердца. Нарушение гемодинамики и тромбоэмболические осложнения, связанные с фибрилляцией предсердий, приводят к значительному повышению заболеваемости, смертности и стоимости медицинского обслуживания. Хроническое течение ФП приводит к увеличению риска смерти примерно в 1,5—2 раза.
Причины
Фибрилляция предсердий — одна из самых распространённых аритмий. Этим заболеванием страдают 1—2 % общей популяции, и этот показатель растёт в последние годы и вероятно будет увеличиваться в ближайшие 50 лет в связи со старением населения. Число больных ФП в США оценивают более чем в 2,2 миллиона человек, в странах Европейского союза — 4,5 миллиона. По данным фрамингемского исследования, риск развития ФП у мужчин и женщин старше 40 лет составляет 26 и 23 % соответственно. ФП выявляется примерно у 6—24 % пациентов с инсультом. Распространённость ФП также увеличивается с возрастом, составляя около 8 % у пациентов старше 80 лет.
Фибрилляция предсердий связана с различными сердечно-сосудистыми заболеваниями, которые способствуют развитию и поддержанию аритмии. К ним относятся:
Артериальная гипертензия;
Сердечная недостаточность II—IV функционального класса по NYHA;
Приобретённые пороки (чаще митральные) клапанов сердца;
Врождённые пороки сердца (дефект межпредсердной перегородки, единственный желудочек, операция Мастарда при транспозиции крупных артерий, операция Фонтейна);
Кардиомиопатии (особенно дилатационная);
Ишемическая болезнь сердца — встречается у 20 % больных с ФП;
Воспаление (перикардит, миокардит);
Опухоль сердца (миксома, ангиосаркома).
Около 30—45 % случаев пароксизмальной ФП и 20—25 % случаев персистирующей ФП возникают у молодых лиц без патологии сердца (изолированная форма ФП).
Также существуют факторы риска, не связанные с патологией сердца. К ним относят гипертиреоидизм, ожирение, сахарный диабет, ХОБЛ, апноэ во сне, хроническая болезнь почек. Наличие ФП у близких родственников пациента в анамнезе может увеличить риск развития ФП. Исследование более чем 2200 пациентов с ФП показало, что 30 % из них имеют родителей с ФП. Различные генетические мутации могут быть ответственны за развитие ФП.
ФП также может развиваться при чрезмерном употреблении алкоголя (синдром праздничного сердца), хирургической операции на сердце, ударе электрического тока. При таких состояниях лечение основного заболевания часто приводит к нормализации ритма. Фактором риска ФП является ВИЧ-инфекция.
Симптомы
В зависимости от выраженности гемодинамических нарушений клиническая картина варьирует от бессимптомного течения до тяжёлых проявлений сердечной недостаточности. При пароксизмальной форме эпизоды фибрилляции предсердий иногда протекают бессимптомно. Но обычно больные ощущают учащённое сердцебиение, дискомфорт или боли в грудной клетке. Также возникает сердечная недостаточность, которая проявляется слабостью, головокружением, одышкой или даже предобморочными состояниями и обмороками. Приступ ФП может сопровождаться учащённым мочеиспусканием, что обусловлено повышенной выработкой предсердного натрийуретического пептида.
Пульс аритмичный, может возникать дефицит пульса (ЧСС на верхушке сердца больше, чем на запястье) вследствие того, что при частом желудочковом ритме ударный объём левого желудочка недостаточен для создания периферической венозной волны. У пациентов с бессимптомной ФП или с минимальными проявлениями ФП тромбоэмболия (чаще в виде инсульта) может стать первым проявлением заболевания.
Диагностика
При наличии характерных жалоб собирают анамнез заболевания с целью определения его клинической формы (например, выясняют начало первого приступа или дату обнаружения), причины и факторов риска, эффективности антиаритмических препаратов для данного больного при предыдущих приступах.
Для диагностики ФП применяют стандартную ЭКГ в 12 отведениях. При этом обнаруживают следующие ЭКГ-признаки: отсутствие зубцов P, волны фибрилляции f с разной амплитудой и формой, абсолютно неодинаковые интервалы RR (комплексы QRS обычно не изменены). Также по ЭКГ определяют ассоциированную патологию сердца (инфаркта миокарда в прошлом, других аритмий и ). При подозрении пароксизмальной формы и отсутствии ЭКГ во время приступа проводят холтеровское мониторирование.
Кроме того, выполняют эхокардиографию для выявления органической патологии сердца (например, патологии клапанов), размеров предсердий. Также этим методом определяют тромбы в ушках предсердий, однако для этого чреспищеводная Эхо-КГ информативнее трансторакальной. При впервые выявленной ФП, трудности контроля ритма желудочков или неожиданном рецидиве после кардиоверсии оценивают функцию щитовидной железы (уровень тиреотропного гормона в сыворотке крови).
Лечение
В лечении ФП существует 2 типа стратегий:
Стратегия контроля ритма — с помощью кардиоверсии восстанавливают нормальный синусовый ритм и затем проводят профилактику рецидивов;
Стратегия контроля ЧСС — сохранение ФП с лекарственным урежением частоты сокращений желудочков.
Также для профилактики тромбоэмболий проводят антикоагулянтную терапию.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
“Если болезнь не захвачена в начале, то запоздалые средства бесполезны” Овидий
ОПРЕДЕЛЕНИЕ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
Фибрилляция предсердий — прогрессирующая тахиаритмия с некоординированной активацией и неэффективными сокращениями предсердий, ассоциирующаяся с повышением риска тромбоэмболий (AHA/ACC/HRS, с дополнением).
Электрофизиологические факторы
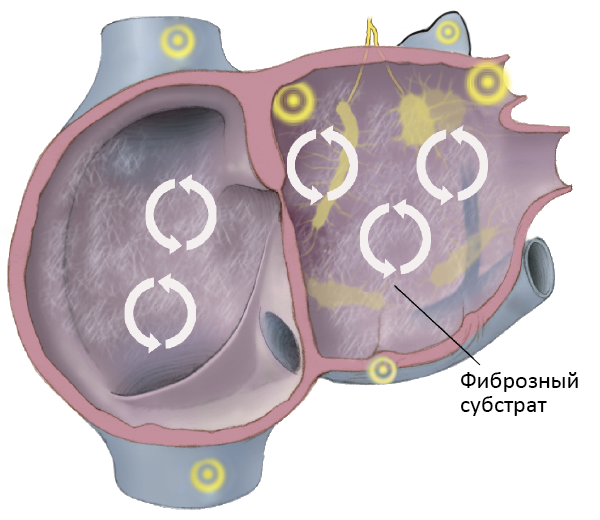
ФАКТОРЫ РИСКА ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
Поражение предсердий
• Гипертоническое сердце.
• Кардиомиопатии (первичные, вторичные), миокардит, перикардит.
• Пороки сердца: митрального клапана, дефект межпредсердной перегородки.
• Легочное сердце (острое, хроническое).
• Операции на сердце: коронарное шунтирование, митральная вальвулотомия, протезирование митрального клапана.
Другие аритмии
• Синдром слабости синусового узла.
• Дополнительные АВ пути (синдром WPW).
• Тахиаритмии: трепетание предсердий, предсердные тахикардии, АВ реципрокная тахикардия.
Системные нарушения
• Гипертиреоз, феохромоцитома, диабет, ХОБЛ, хроническая болезнь почек.
• Метаболические нарушения: гипокалиемия, гипоксия, алкогольная интоксикация.
• Субарахноидальное кровоизлияние, большой инсульт.
• Лекарства: сердечные гликозиды, симпатомиметики, теофиллин.
Врожденные
• Моногенные: кардиомиопатии (синдромы короткого/удлиненного QT, Бругады, гипертрофическая кардиомиопатия).
• Полигенные (идиопатические): около 30%.
Фиброз предсердий и течение аритмии
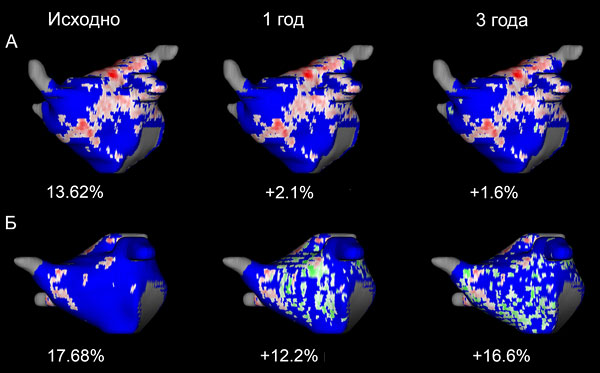
Отсутствие роста фиброза и рецидивов (А), прогрессирование фиброза с рецидивами (Б) после абляции. Gal P, Marrouche N. Eur Heart J. 2017;38:14–9.
СИМПТОМЫ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
• Утомляемость.
• Сердебиение.
• Одышка.
• Гипотензия.
• Головокружение, синкопе.
• Сердечная недостаточность.
Прогноз фибрилляции предсердий
Proietti M, et al. EP Europace. 2017;19:72.
КЛАССИФИКАЦИЯ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ (ESC; EHRA)
Течение (МКБ-10)
• Пароксизмальная (I48.0): <7 сут.
• Персистирующая (I48.1): >7 сут.
• Длительно персистирующая (I48.1): >12 мес.
• Постоянная (I48.2): отказ от восстановления синусового ритма.
Симптомы (EHRA)
• 1 класс: нет симптомов.
• 2а класс: повседневная активность не ограничена симптомами.
• 2b класс: повседневная активность не ограничена, но симптомы ФП беспокоят пациента (показан контроль ритма).
• 3 класс: повседневная активность ограничена симптомами.
• 4 класс: повседневная активность невозможна.
Осложнения
• Кардиоэмболический инсульт.
• Периферические тробомбоэмболии (почек, селезенки, нижних конечностей).
• Кардиомиопатия.
• Сердечная недостаточность.
Изменение индекса массы тела и риск фибрилляции предсердий
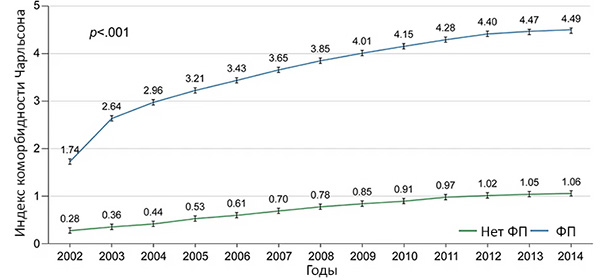
Feng T, et al. Europ Heart J. 2019;34:2859–66.
ДИАГНОСТИКА АРИТМИИ
• ЭКГ покоя (длительная запись в отведении II или V1).
• Tонометры с детектором фибрилляции предсердий.
• Холтеровское мониторирование ЭКГ 24 ч – 7 сут (длительность эпизода ≥30 с).
• Событийное мониторирование ЭКГ.
• Регистрация ЭКГ с помощью мобильных устройств.
• Многодневная регистрация с помощью портативных мониторов ЭКГ.
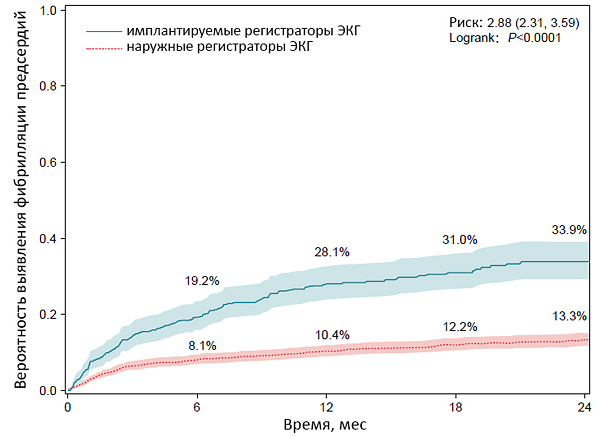
• Имплантируемые устройства для длительной регистрации ЭКГ (Reveal).
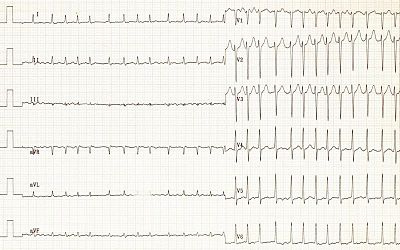
Электрокардиограмма
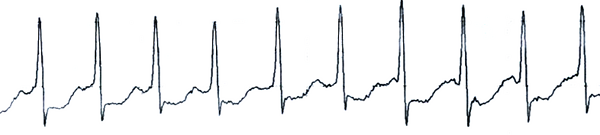
Сердцебиение, слабость, пресинкопе у женщины 73 лет.
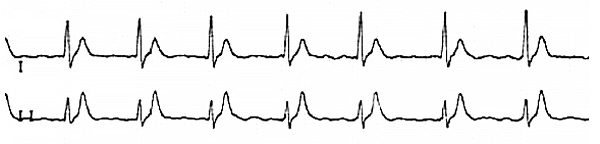
Фибрилляция предсердий у пациента с синдромом короткого интервала QT.

Мелковолновая форма ФП с полной АВ блокадой и замещающим ритмом из АВ соединения.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Эхокардиография трансторакальная.
• Эхокардиография чреспищеводная (по показаниям).
• Магнитно-резонансная томография головного мозга.
• Тропонин, мозговой натриуретический пептид.
• Тиреотропный гормон, свободный тироксин (Т4), (свободный трийодтиронин (Т3)).
• Коагулограмма: МНО (варфарин), разведенное тромбиновое или экариновое время (дабигатран), анти-Ха активность (апиксабан, ривароксабан).
• Калий, магний, глюкоза, креатинин плазмы.
Двунаправленная связь инсульта и фибрилляции предсердий
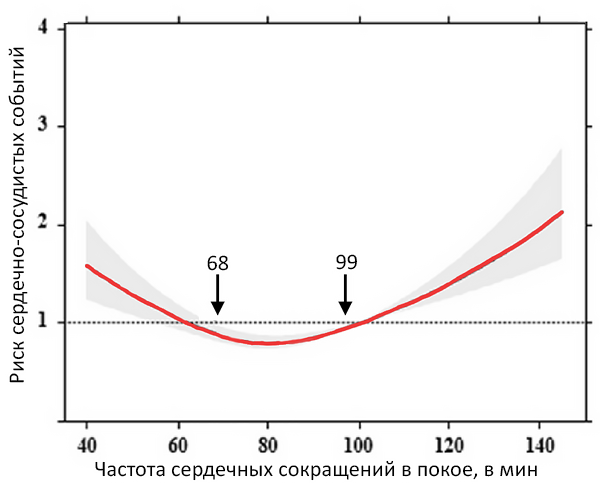
Camen S, et al. EP Europace. 2020;4:522–9.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Длительно персистирующая фибрилляция предсердий, тахиаритмическая кардиомиопатия, ХСН III ФК. [I48.1]
□ Гипертоническая болезнь. ХСН с сохраненной ФВЛЖ, II ФК. Пароксизмальная фибрилляция предсердий, EHRA 2b. [I48.1]
□ Стабильная стенокардия III ФК, инфаркт миокарда (2017). СССУ: брадикардия 20–40 в мин, паузы 3–6 сек с синкопе, персистирующая фибрилляция предсердий, EHRA 3. [I20.8]
□ Синдром WPW: пароксизмальная фибрилляция предсердий с ЧСС до 280 в мин, частые синкопе. [I45.6]
□ Ревматический тяжелый стеноз митрального клапана (ΔP 80 мм рт. ст.), постоянная фибрилляция предсердий, ХСН III ФК, IIA. Ишемический инсульт, правосторонний гемипарез (2019).
□ Кардиоэмболический инсульт в бассейне средней мозговой артерии слева (гемипарез, моторная афазия). Постоянная фибрилляция предсердий. [I63.4]
Симптомы фибрилляции предсердий и пол
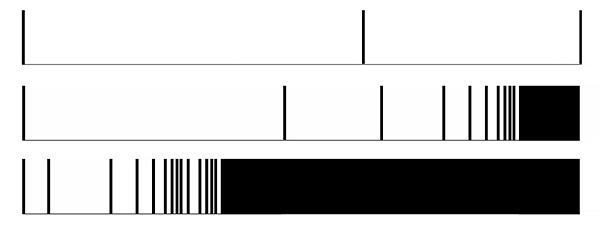
Gillis A. Circulation. 2017;135:593.
ОСНОВНЫЕ ПОДХОДЫ К ЛЕЧЕНИЮ
• Контроль ритма: кардиоверсия (электрическая или медикаментозная) и поддержание синусового ритма (антиаритмики, абляция, хирургия).
• Контроль ЧСС: сохранение ФП со снижением частоты сокращений желудочков (медикаменты, деструкция АВ узла + кардиостимулятор).
• Профилактика тромбоэмболий: оральные антикоагулянты (варфарин, прямые), предсердные окклюдеры.
Рецидивы у принимавших антикоагулянты до ишемического инсульта
Tanaka K, et al. Stroke. 2020;4:1150–7.
КОНТРОЛЬ ЧСС
• Бета-блокаторы: атенолол, метопролол, карведилол.
• Антагонисты кальция: верапамил, дилтиазем.
• Другие препараты: дигоксин, амиодарон.
• Катетерная абляция с деструкцией АВ соединения и имплантацией кардиостимулятора.
Восстановление синусового ритма
Эффективность парентеральных антиаритмиков при недавней фибрилляции предсердий
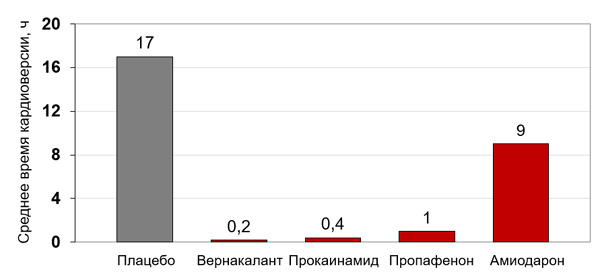
Kochiadakis G., et al., 2007; Ritz B. et al., 2019; Stiell I. et al., 2020.
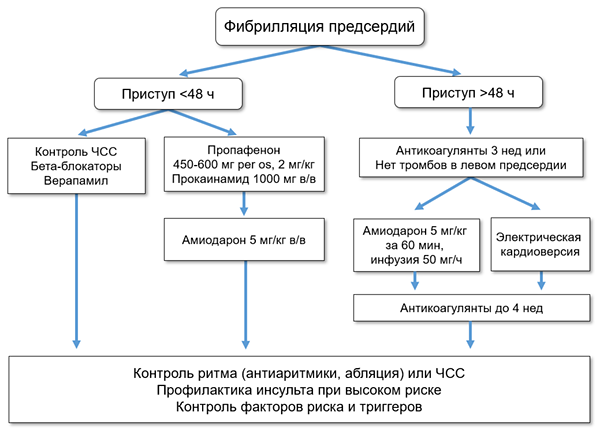
ВОССТАНОВЛЕНИЕ СИНУСОВОГО РИТМА (ESC; AHA/ACC/HRS)
• Амиодарон: 5 мг/кг в/в за 1 ч и далее инфузия 50 мг/ч.
• Амиодарон: 600 мг 4 нед, 400 мг 4 нед, далее 200 мг/сут per os.
• Прокаинамид: 1000 мг в/в, скорость 20–30 мг/мин.
• Пропафенон: 2 мг/кг в/в за 10 мин.
• Пропафенон: внутрь 600 мг при массе тела ≥70 кг и 450 мг остальным однократно.
• Электроимпульсная терапия: 200–360 дж монофазного разряда или 100–200 дж бифазного разряда.
Тромб в предсердии после кардиоверсии на фоне “оглушения”
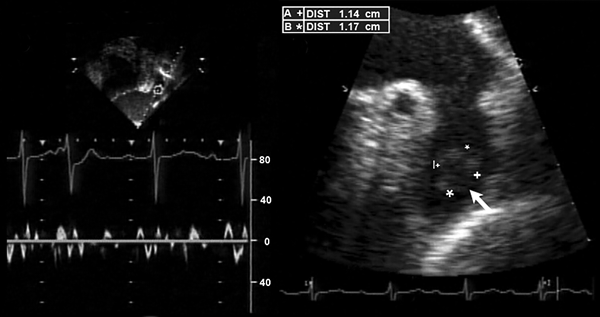
Melduni R, et al. Circulation. 2008;118:e699–e700.
КОНТРОЛЬ СИНУСОВОГО РИТМА (ПРОФИЛАКТИКА АРИТМИИ)
• Контроль триггеров: алкоголь, медикаменты, электролитный баланс, коморбидность.
• Снижение массы тела.
• Отказ от курения (фактор риска госпитализаций и смертности).
• Соталол (80–160 мг 2 раза), амиодарон.
• Пропафенон (150–300 мг 3 раза), аллапинин (25 мг 3 раза или на ночь), этацизин (50–75 мг 3 раза), ранолазин (500–1000 мг 2 раза).
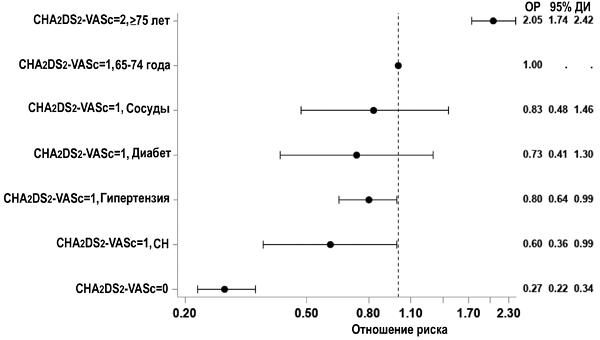
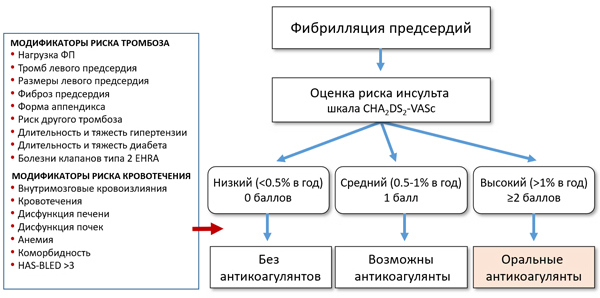
Шкала CHA2DS2-VASc и риск тромбоэмболий
Friberg L, et al. JACC. 2015;65:225–32.
ПОКАЗАНИЯ К ОРАЛЬНЫМ АНТИКОАГУЛЯНТАМ
• Кардиоэмболический инсульт, транзиторная ишемическая атака, тромбоэмболия.
• Шкала CHA2DS2-VASc ≥2 (без учета пола).
• Стеноз митрального клапана.
Выбор оральных антикоагулянтов
ЖК — желудочно-кишечные, МНО — международное нормализованное отношение, ХБП — хроническая болезнь почек.
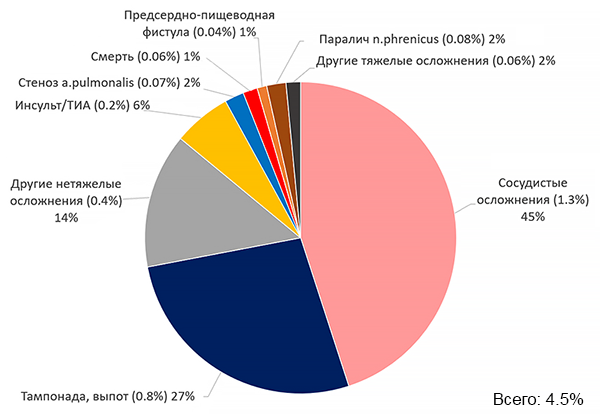
ПРОФИЛАКТИКА ТРОМБОЭМБОЛИЙ
• Варфарин 5–7,5 мг/сут (с контролем МНО каждые 1–3 мес, цель: 2.0–3.0).
• Апиксабан 5 мг 2 раза (2.5 мг 2 раза если 2 критерия [возраст ≥80 лет, вес ≤60 кг, креатинин ≥132 ммоль/л]).
• Ривароксабан 20 мг 1 раз.
• Эдоксабан 30–60 мг 1 раз.
• Дабигатран 110–150 мг 2 раза.
• Аспирин ± клопидогрел (недостаточный эффект).
• Окклюзия ушка (аппендикса) левого предсердия.
Катетерная абляция против медикаментов
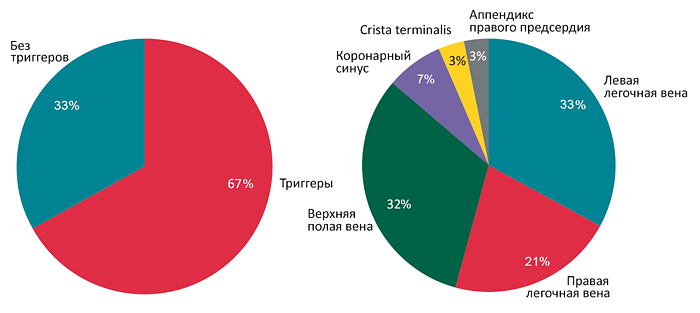
Poole J, et al. J Am Coll Card. 2020;25:3105–18.
ПРИЧИНЫ ИЗМЕНЕНИЯ АКТИВНОСТИ ВАРФАРИНА
Снижение эффекта
• Медикаменты: азатиоприн, антациды, барбитураты, карбамазепин, метимазол, циклоспорин.
• Продукты с высоким содержанием витамина К1: белокочанная капуста, шпинат, салат, брокколи, зеленые бобы, фасоль, зеленый чай.
• Употребление алкоголя.
• Курение.
• Гипотиреоз.
• Почечная недостаточность.
• Отсутствие приверженности лечению.
• Нарушение всасывания при заболеваниях кишечника.
• Врожденный повышенный метаболизм.
• Полиморфизм гена VKORC1, кодирующего витамин-K-эпоксидредуктазу (генотип AA) и гена CYP2C9 цитохрома P450 (генотип *1/*1).
Повышение эффекта
• Медикаменты: аллопуринол, антибактериальные (ко-тримоксазол, макролиды, метронидазол, цефалоспорины, фторхинолоны), антиаритмики (амиодарон, пропафенон, хинидин), антидепрессанты (амитриптилин, сертралин, пароксетин, флуоксетин, флувоксамин, зверобой), глибенкламид, дигоксин, левотироксин, метотрексат, омепразол, статины, фибраты.
• Лихорадка.
• Гипертиреоз.
• Декомпенсация сердечной недостаточности.
• Печеночная недостаточность.
• Употребление алкоголя.
• Полиморфизм гена VKORC1, кодирующего витамин-K-эпоксидредуктазу (генотип GG) и гена CYP2C9 цитохрома P450 (генотипы *2/*2, *2/*3, *3/*3).
Сравнение радиочастотной и криогенной абляции
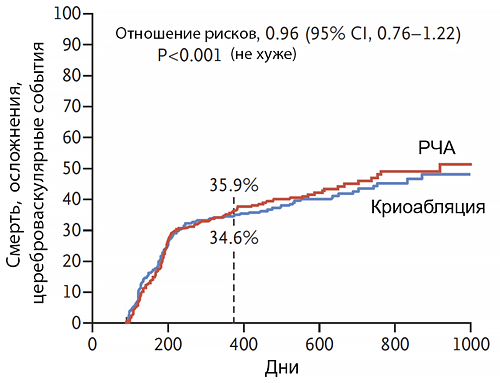
FIRE AND ICE. N Engl J Med 2016;374:2235–45.
ЛЕЧЕНИЕ ИНВАЗИВНОЕ
• Катетерная абляция (радиочастотная, криогенная): циркулярная изоляция легочных вен (Haissaguerre M, 1998).
• Полная АВ блокада + кардиостимулятор.
• Хирургическое создание “лабиринта” в предсердиях.
Фиброз вокруг легочной вены после абляции
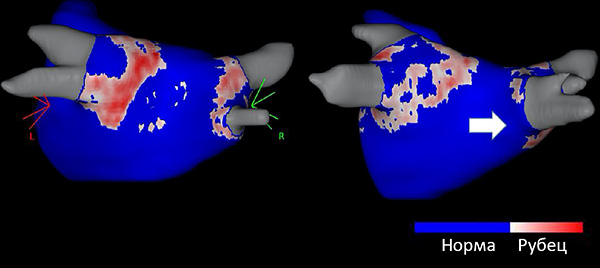
Фиброз с просветами около легочной вены после абляции. Gal P, Marrouche N. Eur Heart J. 2017;38:14–9.
ПОКАЗАНИЯ ДЛЯ КАТЕТЕРНОЙ АБЛЯЦИИ (HRS/EHRA)
Рекомендовано
• Симптомная пароксизмальная фибрилляция предсердий с рефрактерностью или непереносимостью минимум одного антиаритмического препарата I или III класса.
Целесообразно
• Симптомная персистирующая фибрилляция предсердий с рефрактерностью или непереносимостью минимум одного антиаритмического препарата I или III класса.
• Симптомная пароксизмальная или персистирующая фибрилляция предсердий до начала лечения препаратами I или III класса.
Динамика эффективности абляции
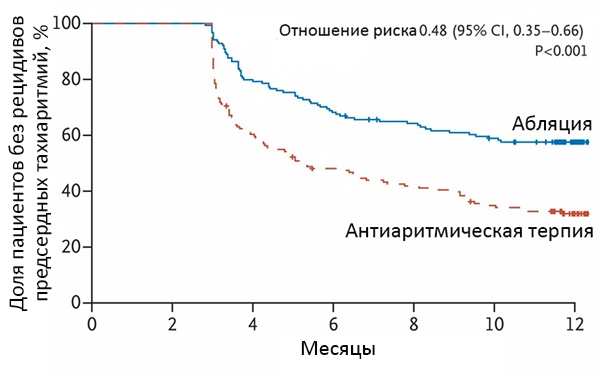
Рецидив – госпитализация, кардиоверсия, повторная абляция, антиаритмик после 90 сут. Pallisgaard J, et al. Eur Heart J. 2018;39:442–9.
Источник
