Коды диагнозов по мкб прививки

 Для того, чтобы врачебные учреждения могли нормально отслеживать различные заболевания и предотвращать их, существует современная международная классификация болезней. Она известна как МКБ 10 и содержит в себе массу различных кодов, каждый из которых присуждается определенной инфекции или вирусу, а также прививкам, которые от них нужно делать.
Для того, чтобы врачебные учреждения могли нормально отслеживать различные заболевания и предотвращать их, существует современная международная классификация болезней. Она известна как МКБ 10 и содержит в себе массу различных кодов, каждый из которых присуждается определенной инфекции или вирусу, а также прививкам, которые от них нужно делать.
На различные прививки у отдельных индивидуумов различная же и реакция, что тоже учтено по МКБ 10 и отражено в подробном описании отдельных кодов. Следовательно, перед постановкой вакцины или прививки ребенку (и взрослому) можно самостоятельно ознакомиться с актуальным перечнем классификации и знать, что поможет в вашем конкретном случае.
На данный момент МКБ 10 всё еще является актуальным списком кодов, но в 2017 году планируется выход в свет МКБ 11, на который перейдут все врачебные учреждения по всему миру.
Вакцинация по кодам МКБ 10 — что нужно знать о этих непонятных цифрах
Коды по вакцинации в системе МКБ 10 достаточно разнообразны и для того, чтобы в них разобраться, вам понадобится действующая таблица, согласно которой и нужно смотреть, сверять значения, после чего читать уже непосредственно о болезни или о вакцине, в зависимости от необходимой информации. В качестве примера можно привести некоторые коды и категории, наиболее распространенные на данный момент:
- Вакцинация туберкулез МКБ 10 проходит под кодам от А15 до А19. При этом, каждый код имеет свои категории, десятые доли, например, А15,8 или А17,3. Каждая категория сама по себе означает тот или иной вид туберкулеза (на нашем примере). Например, А15 означает туберкулез дыхательных органов, а А17 — туберкулез нервной системы. Малые категории, десятые доли, означают конкретное заболевание. Например, А17.9 — не уточненный туберкулез нервной системы или А16,4 — туберкулез гортани и трахеи. Таким образом, зная нужный код, можно легко понять, вакцину от чего именно вам прописали или какая именно болезнь должна быть вылечена;
- Прививка МКБ 10 может быть от того же брюшного типа, от дизентерии, от гепатита С или других опасных инфекционных и вирусных заболеваний, которых нужно избегать всеми силами. В зависимости от необходимости той или иной прививки, врач непременно выпишет на больничном листе те или иные коды. Вы можете просто пойти с ними на вакцинацию или же дома в официальном каталоге кодов почитать о них подробнее. В нашей статье, чуть ниже, тоже об этом будет;
- В качестве примера еще можно привести коды не буквенные, а цифровые, например, от 100 до 102 идут болезни кровяной системы организма, конкретно — острые ревматические лихорадки, а вот от 170 до 179 — болезни из этой же категории, но уже касающиеся артерий, капилляров и прочих подобных узлов в организме.
Как можно видеть, каждая болезнь имеет свой код и вакцины чаще всего делаются именно по такому обозначению, например, 189,7 или B24,1.
Какие коды прививок нужно знать и как распознать написанное врачом
Естественно, на память знать все коды прививок невозможно — никто этого не знает и все руководствуются официальными таблицами. Вакцинация МКБ проходит по соответствующим кодам, каждый из которых, как мы уже выше писали, означает конкретное заболевание, вирус или инфекцию, с которыми нужно бороться. Но если сами коды знать не нужно, то их категории желательно запомнить — таким образом можно на ходу узнать о том, что же именно с вами происходит даже в том случае, если доктор темнит и ничего не говорит. Итак, по МКБ 10 есть различные коды и в этой системе следует выделить следующее:
- Коды МКБ вакцинации принято делить на 22 крупных категории. Каждая из них отвечает за те или иные заболевания тех или иных частей организма. Сами коды, в свою очередь, тоже делятся на различные разделы, подробнее о которых желательно узнать на официальном портале, где они и расположены. Это крупные таблицы, но ориентироваться в них не сложно — все сделано в древовидном стиле, с удобной навигацией;
- Коды принято делить алфавиту английского языка — с А00 по Каждый код в каждой категории означает определенное заболевание. Чаще всего в одной категории есть порядка 100 кодов, на каждую букву приходится от 80 до 99 единиц кодов. Каждая буква означает определенную сферу заболевания;
- Наиболее распространенными в этом плане являются бактериальные вакцины, которые принято относить к категории с кодом Это самые распространенные вакцины от холеры, чумы, столбняка, тифа и прочих заболеваний. Коды МКБ вакцинации можно узнать непосредственно в этих таблицах, но вероятнее всего это будут все позиции по Y58 от непосредственно Y58.0 до Y58.9 — всего 9 штук.
Следовательно, узнать нужный код вакцинации очень легко даже в том случае, если врач написал только конкретное заболевание или же прописал профилактическую прививку, но не проставил номер. Пользуясь официальным каталогом кодов МКБ 10 вы легко сможете определить нужную вам вакцину.
Какая реакция на вакцинацию по МКБ 10 бывает чаще всего
 Говоря о реакции на вакцинацию по кодам МКБ 10 сложно сказать что-то конкретное и определенное. Каждый человек имеет индивидуальный организм, работающий по определенным законам и только лечащий врач сможет определить, какие прививки можно колоть, а какие нежелательно или же вовсе запрещено.
Говоря о реакции на вакцинацию по кодам МКБ 10 сложно сказать что-то конкретное и определенное. Каждый человек имеет индивидуальный организм, работающий по определенным законам и только лечащий врач сможет определить, какие прививки можно колоть, а какие нежелательно или же вовсе запрещено.
Реакция на вакцины у человеческого организма может быть самой разнообразной, начиная от полного её отсутствия, до достаточно серьезных осложнений. Реакция тем хуже будет, чем более серьезно болеет организм, поэтому при хронических или острых заболеваниях вакцинацию по МКБ 10 делать не рекомендуется — ничего хорошего из этого не выйдет. Однако в некоторых случаях врач может сделать исключение, например, для беременной и определить максимально щадящую вакцину для того, чтобы она смогла поправить своё здоровье и на этапах вынашивания ребенка защитить свой организм от возможных заболеваний.
Но узнать точную реакцию на вакцинацию можно только сделав её в первый раз, так как действие организма на различные прививки, даже по кодам МКБ 10, может быть различным.
(9160)
Источник

В 2018 году отделом образовательных проектов и развития кадрового потенциала НИИОЗММ ДЗМ был организован цикл повышения квалификации «Правила кодирования заболеваемости и смертности населения. Международная классификация болезней (МКБ-10)». В июне состоялся второй курс из запланированных в этом году. О том, как должна собираться медицинская статистика, зачем врачам нужны дополнительные знания в этой области и почему существуют несоответствия в интерпретации полученных результатов, мы поговорили с преподавателем курса, ведущим научным сотрудником ЦНИИОИЗ Минздрава России, доктором медицинских наук Давидом Вайсманом.
– Что представляет собой МКБ-10? Зачем потребовалось создание международной классификации?
– Прежде всего для унификации имеющейся информации. Лечебный процесс должен быть зафиксирован статистически. Для того чтобы перевести диагнозы в статистические коды и полученные результаты были сопоставимы между разными странами, Всемирной организацией здравоохранения и была разработана Международная классификация болезней (МКБ). Первый такой документ появился в начале XIX века. Каждые десять лет МКБ обновляется, сейчас действует 10-й пересмотр классификации. В Российской Федерации классификация была внедрена в практику здравоохранения с 1 января 1999 года, и в соответствии с приказом Минздрава России является нормативно-правовым актом, обязательным к исполнению во всех субъектах Российской Федерации.
Необходимо отметить, что не все страны одинаково пользуются международной классификацией, кто-то еще руководствуется 9-й редакцией документа. В ближайшее время планируется 11-й пересмотр МКБ, но это полностью электронный документ, и для работы с ним требуется автоматизация всех процессов в медицине – создание электронных сетей, специальных рабочих мест, чего у нас пока еще нет.
Последняя редакция классификации достаточно универсальна и построена таким образом, что ее структура позволяет вносить дополнения без полного пересмотра документа. Всемирная организация здравоохранения ежегодно вносит изменения в МКБ-10, часто они бывают достаточно существенными, и отдельные новые правила кодирования и выбора первоначальной причины смерти направляются в регионы письмами Минздрава России. Но, к сожалению, мы сильно отстаем в этом аспекте от других развитых стран мира. Второе издание МКБ-10 в России только готовится, в то время как в англоязычном варианте уже существует пять версий этого документа.
– Кто должен заниматься сбором такой информации?
– В Российской Федерации функции по сбору статистической информации возложены на врачей. На мой взгляд, это является изначально неверным решением. Основная задача клинициста заключается в том, чтобы лечить пациента. У него нет достаточных знаний и навыков для подобного рода деятельности. Ведь международная классификация болезней – это не просто перечень диагнозов с кодами, а целая наука, которой нужно серьезно обучаться.
За рубежом сбором, обобщением и анализом статистической информации по заболеваемости и смертности занимается специальная служба, в штате которой работают кодировщики. Существуют автоматизированные системы регистрации соблюдения правил МКБ. В России такая система также создана, но она пока широко не используется в регионах, и сбор статистической информации производится по старинке вручную, при этом основываются в большей степени на субъективных оценках. Поэтому, когда мы начинаем сравнивать наши данные с международными показателями, к сожалению, очень часто они оказываются несопоставимыми.
– В чем заключаются основные сложности при сборе и обработке статистических данных?
– Выбирая посмертный диагноз в качестве первоначальной причины, врач руководствуется своей профессиональной логикой, но это неправильно в части достоверности статистики. Самый сложный раздел классификации – статистика смертности. Наиболее показательный пример, свидетельствующий о различных подходах к оценке состояния пациента и кодированию причин смерти (несмотря на единые для всех правила, описанные в МКБ), – показатели смертности от болезней системы кровообращения.
В Российской Федерации в структуре смертности эти заболевания превалируют и ранее составляли 55 %, а по последним данным – 48 %. Для сравнения: во всем мире этот показатель не превышает 30–35 %. Такое расхождение в данных в большей степени обусловлено не истинной картиной заболеваемости, а погрешностями в статистике. У нас в стране изначально неверно трактуют первоначальную причину смерти пациента, который на самом деле умирает совсем от других заболеваний. Таким образом, недостоверная медицинская статистика искажает истинную картину заболеваемости и смертности в стране. В этой связи основная задача на сегодняшний день – обучить врачей основам этой деятельности.
– Расскажите, пожалуйста, о самом курсе. Как строился образовательный процесс, какие специалисты приняли в нем участие?
– Когда я начинаю курс, то всегда знакомлюсь с его слушателями. Состав участников курса был достаточно разноплановым: руководители отделений стационаров и поликлиник, врачи-статистики, всего в нем приняли участие 40 слушателей. Очень важно, чтобы полученные знания были отработаны на практике, поэтому учебная программа была построена таким образом, чтобы в ней сочетались в равной степени теоретическая и практическая части.
Слушатели приобрели навыки правильного кодирования, выбора первоначальной причины смерти и правильного оформления медицинских свидетельств о смерти. Все это поможет им в дальнейшей работе для повышения достоверности статистических показателей, с одной стороны, и даст в руки организаторов здравоохранения необходимую, и, что важно, достоверную информацию для принятия соответствующих управленческих решений – с другой.
– Что вызывает в ваших лекциях наибольший отклик и интерес со стороны слушателей?
– Трудно выделить какой-то отдельный раздел, поскольку этот цикл совершенно уникальный. Дело в том, что получить знания по МКБ-10 сегодня практически негде – этому не учат ни в институтах, ни на циклах повышения профессиональной квалификации. Это тот пробел, который мы восполняем. И я всегда предупреждаю слушателей, что им придется перестроить свое мышление, отвлечься от укоренившихся понятий и руководствоваться не личным опытом и знаниями, которые, конечно, необходимы клиницистам в их лечебной деятельности, а определенным жестким алгоритмом, четко выполняя правила классификации. Только так можно получить действительно объективную информацию по заболеваемости и смертности.
Конечно, обучить всех врачей основам статистики не предоставляется возможным, да это и не нужно. Достаточно, чтобы в каждой медицинской организации был ответственный за кодирование и выбор первоначальной причины смерти. Это может быть любой клиницист (начмед, заместитель главного врача по клинико-экспертной работе, врач-статистик или патологоанатом), который возьмет на себя эти функции. В рамках образовательного курса мы как раз и готовим таких специалистов.
Автор: Ирина Степанова
Источник: Газета “Московская медицина”
Источник
Вакцина – препарат, созданный из ослабленных бактерий или частей бактерий, которые “несут” информацию для иммунной системы о возбудителях инфекционных заболеваний. При попадании микробов в вакцинированный организм они разрушаются иммунной системой.
| |
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Возможные осложнения
- Причины
- Классификация
- Характеристика
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Поствакцинальные осложнения.
Поствакцинальные осложнения
Описание
Поствакцинальные осложнения. Различные стойкие или тяжелые нарушения здоровья, развившиеся вследствие проведения профилактической вакцинации. Поствакцинальные осложнения могут быть местными (абсцесс в месте инъекции, гнойный лимфаденит, келоидный рубец и тд ) или общими (анафилактический шок, БЦЖ-инфекция, энцефалит, менингит, сепсис, вакцино-ассоциированный полиомиелит и тд ). Диагностика поствакцинальных осложнений основана на анализе клинических данных и их связи с недавно проведенной прививкой. Лечение поствакцинальных осложнений должно включать этиотропную, патогенетическую и симптоматическую общую и местную терапию.
Дополнительные факты
Поствакцинальные осложнения – патологические состояния, имеющие причинную связь с профилактической прививкой, нарушающие состояние здоровья и развитие ребенка. Проведение профилактической вакцинации в педиатрии направлено на формирование протективного иммунитета, не позволяющего развиться инфекционному процессу при повторном контакте ребенка с патогенном. Кроме индивидуального типоспецифического иммунитета, массовая вакцинация детей преследует цель создания коллективного (популяционного) иммунитета, призванного прекратить циркуляцию возбудителя и развитие эпидемий в обществе. С этой целью в России принят Национальный календарь профилактических прививок, регламентирующий перечень, сроки и порядок проведения обязательной и дополнительной вакцинации детей от рождения и до совершеннолетия.
В некоторых случаях у ребенка возникает неожидаемый, патологический ответ организма на вакцинацию, который расценивается как поствакцинальное осложнение. Частота поствакцинальных осложнений сильно варьируется в зависимости от вида прививки, используемых вакцин и их реактогенности. Согласно имеющимся в литературе данным, «лидером» по развитию поствакцинальных осложнений является прививка против коклюша, дифтерии и столбняка – частота осложнений составляет 0,2-0,6 случаев на 100 тыс. Привитых. При вакцинации против полиомиелита, против кори, против паротита нежелательные последствия наступают в 1 и менее случае на 1 млн. Вакцинированных.
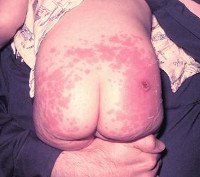
Поствакцинальные осложнения
Симптомы
Ассоциированные симптомы: Боль в колене. Общая слабость. Галлюцинации. Озноб. Рвота. Судороги.
Возможные осложнения
Возникновение поствакцинальных осложнений может быть связано с реактогенностью препарата, индивидуальными особенностями организма ребенка, ятрогенными факторами (техническими погрешностями и ошибками при проведении иммунизации).
Реактогенные свойства той или иной вакцины, т. Е способность при введении в организм вызывать поствакцинальные реакции и осложнения, зависят от ее компонентов (бактериальных токсинов, консервантов, стабилизаторов, растворителей, адъювантов, антибиотиков и тд ); иммунологической активности препарата; тропности вакцинных штаммов к тканям организма; возможного изменения (реверсии) свойств вакцинного штамма; контаминации (загрязнения) вакцины посторонними веществами. Различные вакцины значительно отличаются по количеству и тяжести побочных реакций; наиболее ректогенными из них считаются БЦЖ и АКДС-вакцины, наименее «тяжелыми» – препараты для прививок против полиомиелита, против гепатита В, против паротита, против краснухи и тд.
Индивидуальные особенности организма ребенка, обусловливающие частоту и тяжесть поствакцинальных осложнений, могут включать фоновую патологию, обостряющуюся в постпрививочном периоде; сенсибилизацию и изменение иммунной реактивности; генетическую предрасположенность к аллергическим реакциям, аутоиммунной патологии, судорожному синдрому и пр.
К числу патологических состояний, сопровождающих вакцинальный процесс, относятся:
• интеркуррентные инфекции или хронические заболевания, присоединившиеся либо обострившиеся в поствакцинальном периоде;
• вакцинальные реакции;
• поствакцинальные осложнения.
Повышенная инфекционная заболеваемость в поствакцинальном периоде может быть обусловлена совпадением болезни и прививки во времени либо транзиторным иммунодефицитом, развивающимся после вакцинации. В этот период у ребенка может возникать ОРВИ, обструктивный бронхит, пневмония, инфекции мочевыводящих путей и тд.
К вакцинальным реакциям относятся различные нестойкие расстройства, возникающие после прививки, сохраняющиеся кратковременно и не нарушающие жизнедеятельность организма. Поствакцинальные реакции однотипны по клиническим проявлениям, обычно не нарушают общего состояния ребенка и проходят самостоятельно.
Местные вакцинальные реакции могут включать гиперемию, отек, инфильтрат в месте инъекции и пр. Общие вакцинальные реакции могут сопровождаться повышением температуры, миалгией, катаральными симптомами, кореподобной сыпью (после вакцинации против кори), увеличением слюнных желез (после вакцинации против паротита), лимфаденитом (после вакцинации против краснухи).
Чрезмерные по силе токсические реакции расцениваются как поствакцинальные осложнения, если развиваются в первые трое суток после вакцинации, характеризуются выраженным нарушением состояния ребенка (подъемом температуры выше 39,5°С, ознобами, вялостью, нарушением сна, анорексией, возможно – рвотой, носовыми кровотечениями и тд ) и сохраняются в течение 1-3 суток. Обычно такие поствакцинальные осложнения развиваются после введения АКДС, Тетракока, живой коревой вакцины, противогриппозных сплит-вакцин и тд В отдельных случаях гипертермия может сопровождаться кратковременными фебрильными судорогами и галлюцинаторным синдромом.
Поствакцинальные осложнения, протекающие в форме аллергических реакций, делятся на местные и общие. Критериями локального поствакцинального осложнения выступает гиперемия и отек тканей, которые распространяются за область ближайшего сустава либо на площадь более 1/2 анатомической зоны в месте введения вакцины, а также гиперемия, отек и болезненность, сохраняющиеся свыше 3-х дней не зависимо от размеров. Наиболее часто местные аллергические реакции развиваются после введения вакцин, содержащих сорбент гидроксид алюминия (АКДС, Тетракок, анатокисны).
Среди поствакцинальных осложнений также встречаются общие аллергические реакции: анафилактический шок, крапивница, отек Квинке, синдром Лайелла, синдром Стивенса-Джонсона, многоморфная экссудативная эритема, манифестация и обострение бронхиальной астмы и атопического дерматита у детей. Иммунизация может вызвать инициацию иммунокомплексных поствакцинальных осложнений – сывороточной болезни, геморрагического васкулита, узелкового периартериита, гломерулонефрита, тромбоцитопенической пурпуры и тд.
К поствакцинальным осложнениям с аутоиммунным механизмом развития относятся поражения центральной и периферической нервной системы (поствакцинальный энцефалит, энцефаломиелит, полиневрит, синдром Гийена-Барре), миокардит, ювенильный ревматоидный артрит, аутоиммунная гемолитическая анемия, системная красная волчанка, дерматомиозит, склеродермия и тд.
Своеобразным посвакцинальным осложнением у детей первого полугодия жизни является пронзительный крик, имеющий упорный (от 3 до 5 часов) и монотонный характер. Обычно пронзительный крик развивается после введения коклюшной вакцины и обусловлен связанным с этим изменением микроциркуляции в головном мозге и острым приступом внутричерепной гипертензии.
Наиболее тяжелые по своему течению и последствиям поствакцинальные осложнения представляют так называемые вакциноассоциированные заболевания – паралитический полиомиелит, менингит, энцефалит, клиническая симптоматика которых не отличается от таковых заболеваний с другим механизмом возникновения. Вакциноассоциированные энцефалиты могут развиваться после вакцинации против кори, против краснухи, АКДС. Доказана вероятность заболевания вакциноассоциированным менингитом после получения прививки против эпидемического паротита.
Поствакцинальное осложнение может быть заподозрено педиатром на основании появления в разгар вакцинального процесса тех или иных типичных клинических признаков.
При выраженной гипертермии показано обильное питье, физическое охлаждение (обтирания, лед на голову), жаропонижающие препараты (ибупрофен, парацематол), парентеральное введение глюкозо-солевых растворов. При аллергических поствакцинальных осложнениях объем помощи диктуется тяжестью аллергической реакции (введение антигистаминных препаратов, кортикостероидов, адреномиметиков, сердечных гликозидов и пр. ).
В случае поствакцинальных осложнений со стороны нервной системы назначается посиндромная терапия (противосудорожная, дегидратационная, противовоспалительная ). Лечение поствакцинальных БЦЖ-осложнений проводится с участием детского фтизиатра.
Профилактика поствакцинальных осложнений предусматривает комплекс мероприятий, среди которых первое место занимает правильный отбор детей, подлежащих вакцинации, и выявление противопоказаний. С этой целью проводится предвакцинальный осмотр ребенка педиатром, при необходимости – консультации детских специалистов, наблюдающих ребенка по основному заболеванию (детского аллерголога-иммунолога, детского невролога, детского кардиолога, детского нефролога, детского пульмонолога и тд ). В поствакцинальном периоде за привитыми детьми должно быть организовано наблюдение. Важное значение имеет соблюдение техники иммунизации: к проведению вакцинации детей должен допускаться только опытный, специально обученный медперсонал.
Причины
Как показывает практика, частой причиной поствакцинальных осложнений выступают ошибки медицинского персонала, нарушающего технику прививки. К их числу может относиться подкожное (вместо внутрикожного) введение вакцины и наоборот, неправильное разведение и дозировка препарата, нарушение асептики и антисептики при проведении инъекции, ошибочное использование в качестве растворителей других лекарственных веществ.
Классификация
Поствакцинальные осложнения делятся на специфические (вакциноассоциированные заболевания) и неспецифические (чрезмерно сильные токсические, аллергические, аутоиммунные, иммунокомплексные). По выраженности патологического процесса поствакцинальные осложнения бывают местными и общими.
Характеристика
Поствакцинальные осложнения после введения вакцины БЦЖ включают локальные поражения, персистирующую и диссеминированную БЦЖ-инфекцию. В числе локальных осложнений наиболее часто встречаются подмышечный и шейный лимфадениты, поверхностные или глубокие язвы, холодные абсцессы, келоидные рубцы. Среди диссеминированных форм БЦЖ-инфекции описаны остеиты (оститы, остеомиелиты), фликтенулезные конъюнктивиты, иридоциклиты, кератиты. Тяжелые генерализованные поствакцинальные осложнения обычно возникают у детей с иммунодефицитом и нередко заканчиваются летальным исходом.
Диагностика
Обязательным для дифференциальной диагностики поствакцинальных осложнений и осложненного течения вакцинального периода является лабораторное обследование ребенка: общий анализ мочи и крови, вирусологические и бактериологические исследования крови, мочи, кала. Для исключения внутриутробных инфекций (цитомегалии, герпеса, хламидиоза, токсоплазмоза, микоплазмоза, краснухи и тд ) у детей первого года жизни используются методы ИФА, ПЦР, РНГА, РСК и тд Биохимический анализ крови позволяет исключить судорожные состояния, обусловленные снижением уровня кальция при рахите и спазмофилии; гипогликемией при сахарном диабете.
По показаниям (при признаках поражения ЦНС) назначается люмбальная пункция с исследованием ликвора, проводится электроэнцефалография и электромиография, нейросонография, МРТ головного мозга.
Дифференциальная диагностика
Дифференциальная диагностика поствакцинальных осложнений в этих случаях осуществляется с эпилепсией, гидроцефалией, опухолями мозга и пр.
Диагноз поствакцинального осложнения устанавливается только после того, как исключаются все другие возможные причины нарушения состояния ребенка.
Лечение
В рамках комплексной терапии поствакцинальных осложнений проводится этиотропное и патогенетическое лечение; организуется щадящий режим, тщательный уход и рациональная диета. С целью лечения локальных инфильтратов назначаются местные мазевые повязки и физиотерапия (УВЧ, ультразвуковая терапия).
Профилактика
Детям, перенесшим поствакцинальное осложнение, вакцина, вызвавшая реакцию, больше не вводится, однако в целом плановая и экстренная иммунизация не противопоказаны.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
