Кондиломы вульвы код по мкб
Рубрика МКБ-10: A63.0
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / A50-A64 Инфекции, передающиеся преимущественно половым путем / A63 Другие болезни, передающиеся преимущественно половым путем, не классифицированные в других рубриках
Определение и общие сведения[править]
Папилломавирусная инфекция гениталий (ПВИ)
Эпидемиология
По данным МЗСР РФ за 2001 г., заболеваемость наиболее известной формы ПВИ – остроконечных кондилом – 26 на 100 000 населения. В мире около 300 млн инфицированных ВПЧ. Папилломавирусная инфекция гениталий выявлена у 30,3% населения европейской части РФ.
Пик заболеваемости ПВИ половых органов регистрируют у 15-25 летних сексуально активных женщин. Через три года после начала половой жизни 70% женщин инфицированы ВПЧ. Частота ПВИ прямо пропорциональна числу половых партнёров.
Международное агентство по исследованию рака объявило ВПЧ типов 16 и 18 канцерогенными факторами, а типов 31, 33 и 35 – возможными канцерогенами.
Этиология и патогенез[править]
Возбудитель – Вирус папилломы человека (ВПЧ).
Известно более 100 типов ВПЧ, подробно описано около 80 типов. Из всех идентифицированных типов 34 поражают аногенитальную область.
ВПЧ относится к семейству паповавирусов, к группе ДНК-содержащих вирусов с двухцепочечной ДНК. Геном ВПЧ функционально делят на два основных фрагмента: поздний (L) и ранний (Е). Ранний участок составляет около 70% генома и контролирует реализацию двух его основных функций: репродукцию вируса и трансформацию поражённых клеток.
Патогенез
Вирус папилломы человека (ВПЧ) – мукозотропные высококонтагиозные вирусы с инкубационным периодом 1-8 мес.
Передача ВПЧ происходит при непосредственном контакте кожных покровов и слизистых оболочек, преимущественно при половом контакте (в том числе нетрадиционном): ВПЧ-носители передают половому партнёру в 46-67% случаев, причём при гомосексуальных контактах в 5-10 раз чаще, чем при гетеросексуальных. Кроме того, ВПЧ передаётся от матери к плоду, вызывая папилломатоз гортани плода; поражает клетки трофобласта, приводя к спонтанным абортам. Не исключена возможность контактной трансмиссии ВПЧ через руки и медицинские инструменты.
Вирус папилломы человека (ВПЧ) попадает в клетки слизистых оболочек и (или) кожных покровов при контакте через микроповреждения и поражает базальные слои эпителия.
В заражённых клетках вирусный геном может существовать в двух формах: эписомальной (вне хромосом) и интегрированной в клеточный геном. Интеграция вирусной ДНК ведёт к нестабильности клеточного генома и хромосомным нарушениям.
Присутствуя в макроорганизме, вирусы не всегда вызывают заболевание. Установлено транзиторное и постоянное носительство ВПЧ. На трансформацию латентного носительства ВПЧ в клинические и субклинические формы влияют следующие факторы:
- вирусный фактор (типы 16 и 18 персистируют в организме дольше, чем низкоонкогенные);
- иммунологическая реакция организма женщины на внедрение вируса (генетически детерминированная или приобретённая под влиянием факторов окружающей среды);
- кофакторы опухолевой трансформации (гормональный фон и курение).
Носительство ВПЧ не пожизненное. По данным ВОЗ (1997), при отсутствии отягощающих факторов в течение 3 лет ПИП низкой степени, содержащие ВПЧ, подвергаются регрессии в 50-62% наблюдений. У 70% молодых ВПЧ-инфицированных женщин ДНК ВПЧ перестают обнаруживать на протяжении первых 24 месяцев наблюдения, у пожилых пациенток ВПЧ персистирует более продолжительное время. Скорость элиминации зависит от иммунореактивности клеток организма хозяина и значительно снижается при инфицировании несколькими типами ВПЧ.
Клинические проявления[править]
Клиникоморфологическая классификация ВПЧ-ассоциированных поражений нижнего отдела половых органов:
Клинические формы (видимые невооружённым глазом):
-Экзофитные кондиломы (остроконечные типичные, папиллярные, папуловидные).
-Симптоматические ЦИН.
Субклинические формы (невидимые невооружённым глазом и бессимптомные, выявляемые только при кольпоскопии и/или при цитологическом или гистологическом исследовании):
-Плоские кондиломы (типичная структура с множеством койлоцитов).
-Малые формы (различные поражения многослойного плоского и метапластического эпителия с единичными койлоцитами).
-Инвертирующие кондиломы (с локализацией в криптах).
-Кондиломатозный цервицит/вагинит.
Латентные формы (обнаружение ДНК ВПЧ при отсутствии клинических, морфологических или гистологических изменений):
-ЦИН или ПИП:
-ЦИН I (ПИП низкой степени) – слабовыраженная дисплазия +/- койлоцитоз, дискератоз;
-ЦИН II (ПИП высокой степени) – выраженная дисплазия +/- койлоцитоз, дискератоз;
-ЦИН III или CIS – тяжёлая дисплазия или карцинома in situ +/- койлоцитоз, дискератоз;
-микроинвазивная плоскоклеточная карцинома.
Клиническая картина обусловлена типом вируса и состоянием иммунитета.
ПВИ половых органов – полиморфная многоочаговая патология кожи и слизистых оболочек нижнего отдела полового тракта.
Экзофитные кондиломы могут быть бессимптомными или сопровождаться такими симптомами, как зуд, бели, болезненность. Во время беременности наблюдают склонность к росту кондилом, после родов – к спонтанной регрессии.
Субклинические формы ПВИ обычно бессимптомны, в редких случаях наблюдают зуд, жжение, бели.
Малые формы ПВИ характеризует небольшая выраженность цитопатического действия ВПЧ (наличие единичных койлоцитов) на фоне различных изменений многослойного плоского и метапластического эпителия, включая гипер и паракератоз, гиперплазию базального слоя, акантоз, цервицит. Предполагают, что малые формы ПВИ – одна из стадий развития или регресса плоской кондиломы.
Латентные формы ПВИ (бессимптомное вирусоносительство) выявляют при обследовании здоровых женщин или пациенток, обратившихся по поводу другого заболевания.
Аногенитальные (венерические) бородавки: Диагностика[править]
Клиниковизуальный метод
Локализация очагов ПВИ: шейка матки, влагалище, вульва, промежность, перианальная область, уретра и другие эпителиальные покровы половых органов.
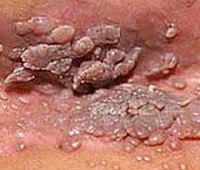
По визуальнокольпоскопическим характеристикам различают остроконечные, папиллярные и папуловидные кондиломы, их объединяют под общим термином “экзофитные кондиломы”. Макроскопически экзофитные формы ПВИ имеют различную величину: от пятна с мелкой точечностью и низким шиповидным выпячиванием до обширных опухолей типа гигантских кондилом.
Симптоматические ЦИН определяют невооружённым глазом, они представлены участками выраженного ороговения (в виде белёсых бляшек), экзофитными образованиями или изъязвлениями.
При кондиломатозном цервиците и вагините при осмотре отмечают волнистую (негладкую) поверхность эпителия шейки матки и влагалища.
Субклинические формы диагностируют при кольпоскопическом и цитологическом исследованиях.
Расширенная кольпоскопия
Специфического комплекса кольпоскопических признаков ПВИ нет. Наиболее характерными кольпоскопическими признаками субклинических форм ПВИ считают: ацетобелый эпителий, мозаика, пунктация, атипичная зона трансформации (см. компактдиск).
Выраженные (грубые) кольпоскопические признаки ПВИ:
-грубая лейкоплакия;
-грубые мозаика и пунктация.
Малые кольпоскопические признаки ПВИ:
-тонкая лейкоплакия;
-нежные мозаика и пунктация.
При кондиломатозном цервиците и вагините после окраски Люголя раствором с глицерином© поражённый участок эктоцервикса окрашивается в виде белёсой точечности – “манной крупы”.
Цитологическое исследование
Основной цитологический признак ПВИ – наличие в мазке клеток с койлоцитозом и дискератозом. Обнаружение в мазке клеток с дискариозом предполагает наличие ЦИН. Койлоциты образуются в тканях в результате цитоспецифического эффекта ВПЧ и представляют собой клетки многослойного плоского эпителия промежуточного типа с увеличенными ядрами и обширной околоядерной зоной просветления за счёт дегенеративных изменений и некроза разрушенных цитоплазматических органелл.
Лабораторные исследования
Для идентификации и типирования ВПЧ целесообразно использовать ПЦР с типоспецифическими и видоспецифическими праймерами для количественной оценки риска малигнизации – тест Digene Capture. Метод Digene Hybrid Capture II (метод “двойной генной ловушки”) позволяет определить ту критическую концентрацию вируса (вирусную нагрузку), которая напрямую связана с риском малигнизации. При показателях уровня ДНК ВПЧ выше 5000 геномов вероятность развития РШМ высока. Метод позволяет обнаружить всю группу онкогенных типов ВПЧ. Для Digeneтеста пригоден клеточный материал, взятый с помощью щёточкиэндобранша, препарат на предметном стекле для цитологического исследования, а также биоптаты.
-Выявление сопутствующих генитальных инфекций и дисбиоза влагалища.
-Прицельная биопсия шейки матки и выскабливание слизистой оболочки цервикального канала с гистологическим исследованием показаны:
- при выявлении атипии при цитологическом исследовании;
- при выраженных кольпоскопических признаках ПВИ (независимо от данных типирования ВПЧ);
- при слабовыраженных кольпоскопических признаках ПВИ в сочетании с высокоонкогенными типами ВПЧ.
Дифференциальный диагноз[править]
Экзофитные кондиломы дифференцируют с другими кожными заболеваниями (широкими кондиломами при сифилисе, плоскоклеточными кондиломами, псориазом, контагиозным моллюском и др.), небольшие кондиломы у входа во влагалище – с разрастаниями гимена.
Субклинические формы дифференцируют с доброкачественными процессами вульвы (воспалительными и дистрофическими).
Аногенитальные (венерические) бородавки: Лечение[править]
Пациентки с латентной формой ПВИ в лечении не нуждаются. Таким больным показано наблюдение, кратность которого зависит от наличия или отсутствия персистенции высокоонкогенных типов ВПЧ.
Пациентки с ЦИН III и CIS должны лечиться и наблюдаться у онкогинеколога.
Показаниями к лечению являются клинические, субклинические формы ПВИ, ЦИН и РШМ. Выбор тактики лечения дифференцирован в зависимости от результатов обследования, характера и локализации очагов ПВИ. Полного излечения от ПВИ в настоящее время достичь невозможно.
Цели лечения
-Деструкция экзофитных кондилом и атипически изменённого эпителия.
-Коррекция иммунного гомеостаза.
-Лечение сопутствующих генитальных инфекций и дисбиоза влагалища.
-Лечение половых партнёров.
Показания к госпитализации
Для биопсии, для хирургического лечения.
В большинстве случаев лечение проводят амбулаторно или в стационаре одного дня.
Немедикаментозное лечение
Для деструкции атипически изменённого эпителия применяют физические методы (диатермо крио, лазерный и радиоволновый методы), в ряде случаев – химическую коагуляцию и лечение цитотоксическими препаратами.
Деструкцию экзофитных кондилом проводят после локальной инфильтрационной анестезии 0,5% раствором лидокаина (или в виде спрея).
Эффективность деструктивных методов 45-97%, частота рецидивирования достигает 50%.
Медикаментозное лечение
Показаниями к иммуномодуляции и противовирусной терапии являются рецидивы ПВИ, обширные и множественные поражения.
Иммуномодулирующие препараты
Иммуномодулирующие препараты (системного и локального действия) при ПВИ гениталий применяются как в монотерапии, так и в сочетании с деструктивными методами. Иммуномодулирующую терапию проводят под контролем иммунограммы. Применяют интерфероны и их индукторы, синтетические иммуномодуляторы, иммуноглобулины. Патогенетически обоснованным является применение иммуномодуляторов с противовирусным и антипролиферативным действием. Иммуномодуляторы применяются за 10 дней до деструкции патологического очага. По показаниям второй курс иммуномодулирующей терапии проводят после деструкции экзофитных кондилом и атипически изменённого эпителия. Иммуномодулирующие и противовирусные препараты не рекомендуют применять во время беременности и лактации.
Противовирусные препараты
Инозин пранобекс по 2 таблетке (1000 мг) 3 раза день 14-28 дней в монотерапии при лечении остроконечных кондилом и папилломатоза. В комбинации с деструктивными методами лечения остроконечных кондилом или лечением цитотоксическими препаратами назначают по 2 таблетке (1000 мг) 3 раза день в течение 5 дней (3 курса с перерывами в 1 мес). При ЦИН IIII, ассоциированных с ВПЧ 16 и 18 типов, препарат применяют в комбинации с деструктивными методами лечения по 2 таблетки (1000 мг) 3 раза день в течение 10 дней; проводят 3 курса с интервалами в 10-14 дней.
Хирургическое лечение
Показано при гигантских экзофитных кондиломах и ЦИН.
Прогноз
При адекватном лечении прогноз благоприятный.
Профилактика[править]
Барьерные методы контрацепции.
Вакцинация против высокоонкогенных типов ВПЧ группы риска развития РШМ.
Целенаправленное консультирование женщин из групп риска развития ПВИ.
Отказ от курения.
Прочее[править]
Показания к консультации других специалистов
-Дерматовенеролог – при наличии экзофитных кондилом атипичного вида.
-Иммунолог – при рецидивирующих и обширных повреждениях.
-Онкогинеколог – пациенткам с ЦИН III.
Источники (ссылки)[править]
Гинекология [Электронный ресурс] / Под ред. В.И. Кулакова, И.Б. Манухина, Г.М. Савельевой – М. : ГЭОТАР-Медиа, 2011. – https://www.rosmedlib.ru/book/ISBN9785970418970.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Имиквимод
- Интерферон альфа-2a
- Подофиллотоксин
- Поликрезулен
- Тетрагидроксиглюкопиранозилксантен
- Фенол/трикрезол
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Кондиломы у женщин.
Кондиломы у женщин
Описание
Это доброкачественные опухоли женских половых органов, связанные с инфекцией онкогенного вируса. Заболевание может быть бессимптомным эскритом или проявляться в вульве, влагалище, шейке матки. Видимые новообразования обычно сопровождаются кровотечением и зудом. Диагноз устанавливается на основании результатов клинического обследования, кольпоскопии, цитологического и ДНК-анализа. Комплексное лечение включает иммунотерапию, применение цитостатических препаратов, методы деструктивного воздействия.
Дополнительные факты
Кондиломы у женщин (генитальная папилломавирусная инфекция, аногенитальные или венерические бородавки) представляют собой фиброзные эпителиальные образования, расположенные на поверхности или в толще слизистых половых органов. Заболевание регистрируется в любом возрасте, от детства до старости. Пик заболеваемости приходится на период максимальной сексуальной активности (от 18 до 30 лет), частота генитальных бородавок среди пациентов этой возрастной группы составляет от 45 до 81%. Возбудитель патологии обладает онкогенным потенциалом, что обусловлено большей вероятностью возникновения злокачественных опухолей генитального эпителия у пациентов, страдающих кондиломатозом.

Кондиломы у женщин
Причины
Кондиломы у женщин имеют инфекционную этиологию. Возбудителями заболевания являются различные типы вируса папилломы человека (ВПЧ). Кондиломатоз относится к антропоническим инфекциям (распространяется только среди людей), заражение происходит при контакте. Вирус папилломы очень заразен, у 60% женщин инфекция развивается после первого контакта с инфекционным агентом. Есть два способа передачи: Передача вируса при половом контакте является основным путем заражения. Следующие характеристики сексуального поведения значительно повышают вероятность заражения: раннее (до 17 лет) начало половой жизни, незащищенный половой акт, частая смена половых партнеров.
• Обратитесь в свою семью. Из-за несоблюдения личной гигиены (использование личных вещей других людей). Вирус передается через зараженное белье, банные принадлежности. При таком способе заражения это в основном относится к анальной и генитальной области. Домашняя инфекция у взрослых регистрируется гораздо реже, чем гениталии.
После того, как вирус попадает в организм, болезнь не всегда развивается. Основным предрасполагающим условием заражения является снижение иммунной активности. Чувствительность к вирусу повышена у беременных, в детском возрасте (до 10–12 лет) и старческого возраста, у заядлых курильщиков. Значительно возрастает риск возникновения инфекций, местных патологий (воспалительные гинекологические заболевания, бактериальный вагиноз, дистрофические изменения в слизистой оболочке половых органов) и соматических (диабет, ожирение, гиповитаминоз A, C, B9).
Патогенез
ВПЧ относится к ДНК-содержащим онкогенным (способным вызывать развитие опухоли) вирусам человека. Вирус папилломы поражает базальные эпителиальные клетки и оказывает на них продуктивное и (или) трансформирующее действие. Если ДНК вируса не интегрируется в ДНК клетки-хозяина, инфекция развивается продуктивно: после инфекции клетки начинают интенсивно делиться, что приводит к росту так называемых продуктивных бородавок – доброкачественных новообразований, которые видны невооруженным глазом видны Риск их малигнизации довольно низок.
Для трансформирующей инфекции качественные изменения в пораженных клетках более характерны, что приводит к нарушению дифференцировки. Образуются микроскопические непродуктивные бородавки, которые несут повышенный риск трансформации рака. Форма инфекции во многом зависит от типа ВПЧ. Онкогенные вирусы высокого риска, которые в большинстве случаев приводят к трансформирующей инфекции, включают типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68. ВПЧ а низкий онкогенный риск, среди которых чем больше типов 6 и 11, тем чаще они связаны с развитием продуктивной формы.
Заболевание может иметь два пути развития, обычно в зависимости от иммунного статуса пациента. При наличии преходящих иммунных нарушений через 3-9 месяцев вирус ликвидируется и самопроизвольно восстанавливается. Спонтанная регрессия образований не отмечена. Если реакция иммунной системы остается слабой, выявляется персистирующая инфекция с возможным дальнейшим образованием предраковых изменений в эпителии и в последующем – карциномы.
Классификация
Кондиломы классифицируются по различным критериям. В зависимости от клинического течения проводится различие между клинической, субклинической и скрытой формами инфекции. Из-за локализации патологических изменений возникает кондиломатоз шейки матки, вульвы и влагалища (часто наблюдается поражение вследствие разрастания различных областей). В зависимости от клинических признаков и внешнего вида, генитальные бородавки можно разделить на два типа: Это преобладающая форма заболевания. Обнаружены хорошо видимые наросты различных форм (заостренные, папиллярные, папулоидные), выступающие из слизистой оболочки. Наросты редко бывают злокачественными (за исключением гигантских бородавок-гигантских бородавок Бушке-Левенштейна), чаще поражается область наружных половых органов. Образования расположены в толще эпителия, обычно они не поднимаются над поверхностью, они невидимы без использования инструментальных методов. Различают плоские и перевернутые (проникающие глубоко в строму, шейные железы) кондиломы. Эндофитные формы чаще всего связаны с дисплазией, раком и в основном наблюдаются в шейном и вагинальном отделах.
В дополнение к этим типам некоторые врачи выделяют кондиломатозный вагинит и цервицит. Эти формы характеризуются очаговыми линиями без четких границ или широко распространенными поражениями эпителия всей анатомической области (вульвы, влагалища или шейки матки). Иногда их можно определить без специальных инструментов визуализации, таких как небольшие заостренные наросты на фоне отечной слизистой по всей ее поверхности.
Симптомы
Кондиломатоз проявляется в течение от 3 недель до шести месяцев (в среднем через 3 месяца) после воздействия вируса. Субъективные проявления отмечаются только в экзофитных формах, эндофитные образования характеризуются субклиническим течением (без видимых проявлений). Одиночные папилломы (кондиломы) шейки матки, влагалища почти бессимптомны, единственным признаком может быть пятнистость во время полового акта из-за повреждения опухоли. При многих новообразованиях, серозно-слизистых или гнойных лейкореях может наблюдаться диспареуния.
Экзофитная кондилома вульвы сопровождается развитием определенных образований, которые женщина может обнаружить самостоятельно. Любимые поражения – это области больших половых губ и их уздечка, отверстие уретры и влагалище. Нередко патологические изменения локализуются в перианальной зоне, промежности. Во-первых, появляются отдельные небольшие образования в виде папилл, которые по цвету не отличаются от нормальной слизистой оболочки. Со временем приросты растут, приобретают разнообразный вид.
Генитальные бородавки выглядят как папиллярные отростки с тонким стеблем или широким основанием, представленным отдельными узлами или колониями, такими как цветная капуста. Папиллярные бородавки похожи на обычные кожные бородавки. При малейшей травме образования начинают кровоточить. Впоследствии их поверхность становится ярко-красной, присоединяются зуд, боль, неприятный запах вестибулярной лейкореи. При повреждении устья уретры отмечаются признаки уретрита – боль при мочеиспускании, частые позывы.
Регрессивные генитальные бородавки постепенно бледнеют, их размер уменьшается до тех пор, пока они полностью не исчезнут и не исчезнет сопровождающий их дискомфорт. Есть временное выздоровление или ремиссия. Постоянная папилломавирусная инфекция, которая может длиться годами, характеризуется чередующимися периодами ремиссии и обострения (часто этот процесс вызывает гипотермию, сопутствующую инфекцию и психоэмоциональный стресс). Скрытая форма заболевания не сопровождается ни субъективными проявлениями, ни гисто- и цитоморфологическими изменениями.
Выделения из влагалища (бели). Кровянистые выделения из влагалища. Прозрачные выделения из влагалища.
Возможные осложнения
Наиболее серьезным осложнением кондиломатоза является гинекологический рак, который развивается у 10% пациентов с эндофитными бородавками через два года после постановки диагноза и у 5% против экзофитных образований, которые существуют в течение по крайней мере пяти лет. Чаще всего это рак шейки матки, реже – плоскоклеточный рак вульвы, влагалища. В результате травмы экзофитных разрастаний и фиксации бактериальной инфекции у пациентов часто возникает воспалительный процесс (вульвит, колит, цервицит). Гигантские бородавки могут разрушить окружающие ткани.
Опасной инфекцией нелеченной папилломавирусной инфекции у беременных является инфекция плода во время родов через естественные половые пути с последующим развитием папилломатоза гортани у детей. Это заболевание представляет угрозу для жизни, приводит к нарушению развития ребенка, поскольку из-за узости дыхательных путей, связанных с возрастом, патологические образования могут перекрывать большую часть просвета трахеи и, вследствие Поэтому вызывают дыхательную недостаточность, удушье.
Диагностика
Диагноз крупных экзофитных бородавок аногенитальной области, как правило, не сложен, поскольку патологические изменения легко визуализируются при гинекологическом осмотре. Возможное присутствие плоских цервикальных или вагинальных бородавок можно заподозрить на основании анамнестических данных о существующих вульварных бородавках. Чтобы уточнить диагноз, необходимо провести следующие исследования: Кольпоскопия с окрашиванием может обнаружить небольшие индивидуальные эндофитные и экзофитные кондиломы, что свидетельствует об эпителиальной дисплазии. Признаки плоских бородавок включают рисунок в виде «мозаики и пунктуации», эпителиальные разрастания в форме позвоночника, атипичные сосуды, разрастания в форме пальцев с увеличенной сосудистой петлей свидетельствуют о генитальных бородавках. Положительный ПЦР-тест подтверждает, что поражение вызвано вирусом папилломы. Тип ВПЧ определяется методом ОТ-ПЦР. Это позволяет выбрать подходящее лечение и сделать прогноз. Молекулярный анализ является единственным методом диагностики скрытых инфекций.
• Микроскопический анализ. Цитологическое исследование мазка позволяет диагностировать клинические и субклинические формы генитальных бородавок и выявлять предраковые изменения. Основой для диагностики папилломавирусной инфекции является выявление коилоцитоза и дискератоза в мазке из пораженного участка.
Кондиломы следует отличать от предраковых (дисплазия), интраэпителиального и инвазивного рака половых органов (включая невирусную этиологию). В случае сомнений для этой цели назначается дополнительная целевая биопсия пораженного участка с последующим гистологическим исследованием материала в консультации с гинекологом-онкологом.
Лечение
В настоящее время не существует конкретного эффективного лечения генитальных бородавок. При эндофитных папилломах, не осложненных тяжелой дисплазией, применяется тактика ожидания при регулярном гинекологическом наблюдении. Экзофитные поражения обычно удаляются, потому что они легко травмируются, вызывая физический и психологический дискомфорт. Иммунологическая терапия используется в сочетании с различными разрушительными методами, чтобы уменьшить вероятность рецидива. Медикаментозное лечение генитальных бородавок включает в себя следующие методы:
• Нехирургическое разрушение. Для разрушения патологических образований нефизическими методами применяют цитотоксические средства (подофиллин, колхамин, 5-фторурацил), препараты на основе кислотных растворов (трихлоруксусная, ацетилсалициловая, молочная, щавелевая, азотная). Область кондиломы. Лечение рака иногда проводится для улучшения терапевтического эффекта после хирургического удаления.
• Неспецифическая противовирусная терапия. Противовирусные препараты ингибируют репликацию вируса, замедляют пролиферацию клеток и могут использоваться в качестве монотерапии или в дополнение к абляционным методам. Для лечения генитальных бородавок альфа- и бета-интерфероны используются в виде аппликаций, локальных и внутриочаговых инъекций, а также системно.
• Иммуномодулирующая терапия. Иммуномодуляторы корректируют деятельность иммунной системы человека – они стимулируют синтез интерферонов и иммунных клеток, повышают их активность. При лечении кондиломатоза используются инозинплекс и т. Д. ; Лекарственные препараты назначаются для адъювантной и неоадъювантной терапии до или после хирургического лечения. Существуют оральные и ректальные инъекционные формы высвобождения этих средств.
Хирургическое лечение сложных форм кондилом (с признаками тяжелой дисплазии, эндотелиального рака) должно проводиться гинекологом. Неосложненные бородавки лечат лечащий гинеколог. Перед использованием методов абляции злокачественная природа опухоли должна быть исключена. Для лечения кондиломы используются следующие хирургические методы: Разрушение папиллярного роста происходит с неосложненными кондиломами, при наличии легкой или умеренной дисплазии. Для устранения патологических новообразований проводят лазерное испарение, криодеструкцию, абляцию с использованием радиочастоты. Радио и лазерные методы являются наиболее экономичными, но наименее доступными. В случае цервикальной кондиломы, в сочетании с дисплазией от средней до тяжелой степени, неинвазивный рак чаще всего проводится для сохранения иссечения конуса органа. Резекция может быть выполнена с помощью обратных мыщелков и гигантской вульвы. Объем операции варьируется от широкого удаления пораженного участка до прямой вульвы.
Прогноз
Прогноз зависит от иммунного статуса пациента. В 80% случаев самопроизвольное выздоровление наступает в течение 1-2 лет, иногда заболевание трудно поддается лечению, повторяется. Наиболее эффективным методом первичной профилактики генитальных бородавок у женщин в современной гинекологии является активная иммунизация вакцинами Gardasil или Cervarix для девушек и молодых женщин в возрасте от 9 до 26 лет. Другие меры включают исключение беспорядочного незащищенного полового акта и использование инородных тел для интимной гигиены, а также лечение патологий, ослабляющих иммунную систему.
Профилактика
Для своевременного выявления заболевания и его осложнений (предрака, рака) пациентам с высоким риском и персистирующей инфекцией необходимо регулярно (не реже 1 раза в 1–3 года) гинекологическое обследование с обязательной кольпоскопией и цитологическим анализом мазка. Доставка беременных с ВПЧ-инфекциями осуществляется посредством кесарева сечения с целью предотвращения заражения ребенка.
Список литературы
1. Папилломавирусная инфекция урогенитального тракта женщин (эпидемиология, клинико-патогенетические особенности, методы диагностики, лечение, профилактика). Информационно-методическое пособие/ Фоляк Е. В. , Соколова Т. М. , Макаров К. Ю. , Якимова А. В. , Мухамедшина В. Р. , Усова А. В. – 2010.
2. Ошибки в онкогинекологической практике/ Вишневская Е. Е. , Бохман Я. В. – 1994.
3. Папилломавирусная инфекция – клиника, диагностика, лечение/ Долгополова И. А. // Педиатрическая фармакология – 2007 – Т. 4, №1.
Источник
