Корешковый синдром при спондилезе лечение
Над статьей доктора
Пинаева Н. В.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина
Дата публикации 30 марта 2020Обновлено 30 марта 2020
Определение болезни. Причины заболевания
Поясничный спондилёз — одно из осложнений дегенеративных заболеваний позвоночника, которое проявляется изменениями костно-связочных структур поясничного отдела.
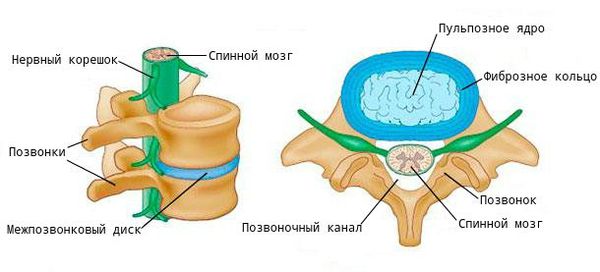
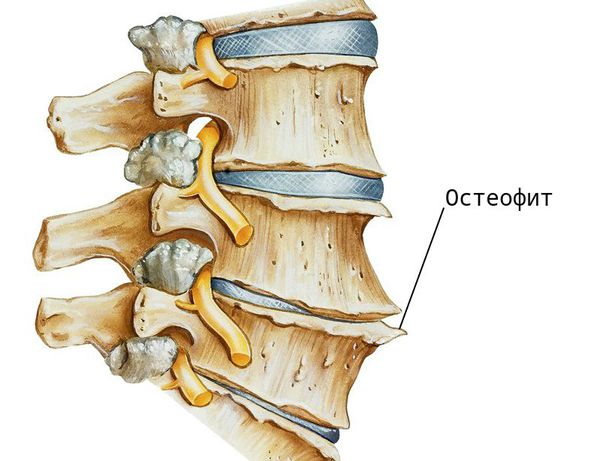
При заболевании на поверхности костной ткани образуются остеофиты — наросты в виде выступов и шипов. К основным причинам их появления относят деформирующие нагрузки и нарушение обмена кальция в костной ткани.
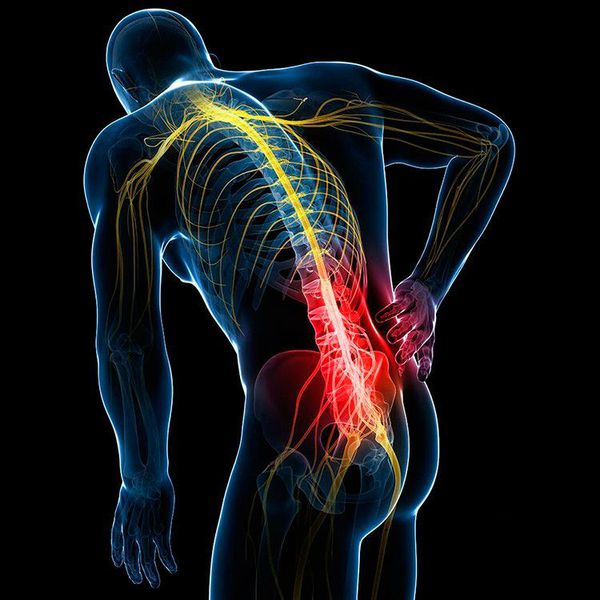
Заболевание ограничивает движение в поражённом сегменте и причиняет боль. Её характер может быть различным: от периодического дискомфорта в области поясницы и парестезий (“мурашек“ в ногах, “ложной хромоты“) до частых простреливающих приступов и полной обездвиженности нижних конечностей. Эти симптомы могут возникать и при других заболеваниях, поэтому для постановки диагноза следует обратиться к специалисту — врачу-неврологу.
Согласно исследованию, проведённому в Германии в 2007 году:
- боль в спине регулярно испытывают 31,7 % населения, а хотя бы раз в течение года — 76 %;
- примерно 7 % людей на момент исследования страдали от выраженной боли в спине, а у 9 % она значительно затрудняла движения;
- боли в спине хотя бы раз в течение жизни испытывали 85,5 % опрошенных;
- боли в поясничном отделе позвоночника составляют 52,9 % от всех болей в спине [1].
В России боли в нижней части спины составляют до 76 % всех случаев обращений за медицинской помощью и 72 % дней временной нетрудоспособности [2]. Как правило, спондилёз поражает людей старше 40 лет (преимущественно мужчин), однако в последнее время заболевание всё чаще встречаются среди молодёжи. Это вызвано тем, что всё больше молодых людей страдает от патологического искривления позвоночника. В группе риска по развитию спондилёза находятся спортсмены, парикмахеры, продавцы, строители, фермеры, музыканты и люди, чья деятельность связана не только с поднятием тяжестей, но и с вынужденной неудобной позой. К основным факторам развития заболевания относятся:
- Питание — недостаток фруктов и овощей при избытке жиров и углеводов.
- Малоподвижный образ жизни в сочетании с эпизодическими физическими нагрузками. Во время сезонных работ на даче или при редких посещениях спортивного зала могут возникнуть микротравмы, которые приводят к разрушению связочного аппарата. В дальнейшем для компенсации этого дефекта разрастается костная ткань.
- Врождённые заболевания суставов, травмы, метаболические, аутоиммунные и эндокринные расстройства, такие как сахарный диабет, ревматоидные нарушения, снижение функции яичников при менопаузе.
Кроме того, в организме постоянно идут два противоположных процесса: образование новых клеток и отмирание старых. Соответственно, спондилёз возникает, если механическое воздействие на хрящ больше, чем он может выдержать и/или его разрушение идёт быстрее, чем восстановление.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы поясничного спондилеза
Основной симптом спондилёза — боль в области поражённых позвонков. На начальных стадиях она возникает нечасто и проходит самостоятельно или при незначительном терапевтическом воздействии. В дальнейшем пациенту может потребоваться интенсивное лечение с большими дозами лекарственных препаратов.
Другой тревожный симптом — хруст при движениях в поражённых сегментах. Он появляется из-за патологического соприкосновения сочленений и костных разрастаний.
И, наконец, на запущенных стадиях в результате грубой деформации позвоночника возникает ограничение движений, вплоть до их отсутствия в поражённых отделах и частичного или полного обездвиживания конечности.
Давление костно-мышечных структур на нервные корешки часто уменьшает или наоборот усиливает чувствительность. При этом возникает онемение или ощущение, похожее на ожог крапивы.
Патогенез поясничного спондилеза
При ходьбе, беге, прыжках и других движениях возникают толчки и сотрясения, воздействующие на позвоночник. В норме межпозвоночные диски (МПД) и мелкие дугоотростчатые (фасеточные) суставы смягчают их и обеспечивают подвижность шейного и поясничного отделов.
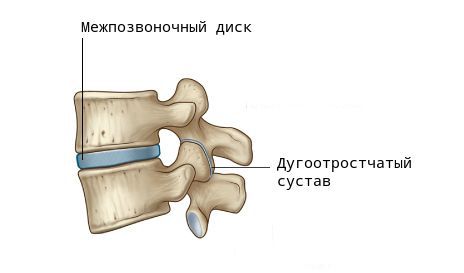
Но уже после 20 лет в сосудах начинаются возрастные изменения, постепенно ухудшается кровоснабжение. МПД теряют эластичность, нарушаются механизмы их регенерации [5]. Кроме того, в хряще (диске) снижается уровень гликозамингликанов: хондроитинсульфата, кератансульфата, гиалуроновой кислоты. Это приводит к постепенному обезвоживанию хряща, вторичному “сморщиванию” и последующему разрушению. Такой диск хуже выдерживает нагрузку, сдавливается и не выполняет свои функции.
Помимо этого, при деградации хрящевой ткани, нарушается выделение цитокинов — молекул, обеспечивающих передачу сигналов между клетками. В результате образуются аутоантитела (соединения, которые борются против клеток организма), и возникает местное воспаление. В ответ на это костная ткань разрастается — формируются остеофиты. Организм “выращивает” их для защиты, чтобы ограничить движения в позвоночнике и уменьшить нагрузку. Выраженные остеофитные комплексы могут обездвижить некоторые отделы, а их воздействие на окружающие мягкие ткани вызывает боль.
Классификация и стадии развития поясничного спондилеза
В зависимости от уровня поражения позвоночника спондилёз делится на шейный, грудной, поясничный и многоуровневый — с поражением двух и более отделов.
По происхождению выделяют:
- травматический;
- дегенеративный;
- воспалительный.
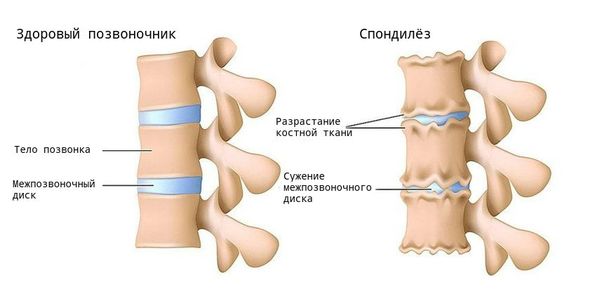
Степень тяжести спондилёза оценивают по критериям Minesterium fur Gesundheitswesen [7]. Важный показатель для оценки — высота МПД (уплотнение дисков со временем приводит к её уменьшению):
- 0-я стадия — норма, МПД не уменьшены;
- 1-я стадия — минимальный спондилёз, незначительное снижение высоты МПД и/или малые (до 2 мм) единичные передние или боковые остеофиты;
- 2-я стадия — умеренный спондилёз, снижение высоты МПД (не менее 50 % от высоты одного из смежных незатронутых дисков) и/или остеофиты размером 3-5 мм передний или боковой, 1-2 мм задний;
- 3-я стадия — тяжёлый спондилёз, значительное снижение высоты МПД (> 50 %), и/или крупные остеофиты (> 5 мм передний или боковой, > 2 мм задний).
Осложнения поясничного спондилеза
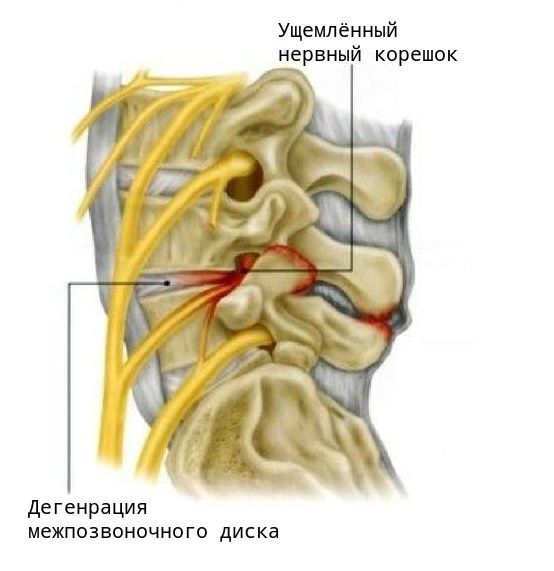
Самое распространённое осложнение поясничного спондилёза — это деформация позвоночного столба, которая приводит к выраженному ограничению движений в нём. Часто пациенты не могут совершить даже элементарные действия, например наклонить туловище вперёд и в сторону или самостоятельно завязать шнурки. Но самое грозное осложнение спондилёза — это корешковый синдром, возникающий в результате сдавливания спинномозговых корешков. В зависимости от степени поражения корешка это могут быть различные чувствительные, двигательные и трофические нарушения, вплоть до полной парализации конечности и нарушения функций тазовых органов.
Первым и наиболее характерным проявлением корешкового синдрома является боль в месте сдавления корешка и по ходу соответствующего ему нерва. Болевые ощущения распространяются от позвоночника к ноге. Боль обычно интенсивная, пронизывающая и, как правило, односторонняя. Она возникает в виде “прострелов” в области позвоночника с “отдачей” в разные части тела, либо может быть постоянной, усиливающейся при неосторожном движении, наклоне, подъёме тяжести, даже при кашле или во время чихания. Приступ боли при корешковом синдроме может быть спровоцирован физическим или эмоциональным напряжением, переохлаждением. Другие проявления синдрома — нарушения чувствительности по ходу определённого нерва, снижение силы мышц и их гипотрофия.
Диагностика поясничного спондилеза
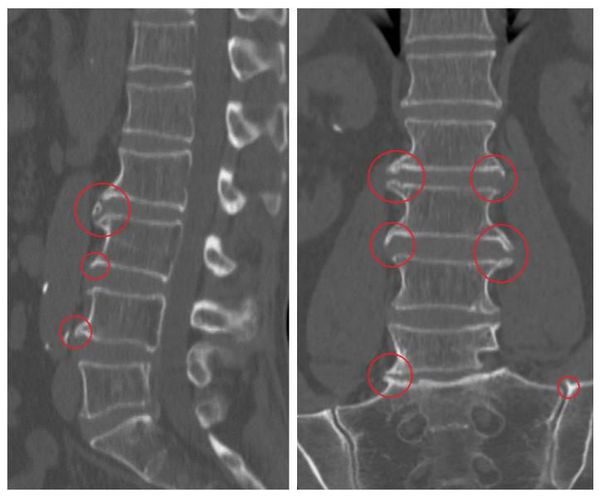
Основной метод диагностики — это рентгенография: на снимках заметно снижение высоты позвоночных дисков, деформация, наличие остеофитов. В зависимости от степени развития заболевания эти признаки прогрессивно увеличиваются.
Диагностика спондилёза не вызывает сложностей, гораздо труднее определить первичную причину патологии. Для этого проводят следующие обследования:
- анализ крови на воспалительные, ревматические, эндокринологические и обменные процессы;
- при поражении нервных корешков рекомендовано проведение магнитно-резонансной томографии (МРТ) позвоночника, а также электронейромиографии (ЭНМГ) вовлечённых конечностей.
В зависимости от стадии заболевания рентгенологические признаки выражены в разной степени:
- Сомнительные рентгенологические признаки.
- Минимальные изменения (небольшое снижение высоты дисков, единичные остеофиты).
- Умеренные проявления (умеренное снижение высоты дисков, множественные остеофиты).
- Выраженные изменения (практически полное отсутствие диска, грубые остеофитные комплексы).
Лечение поясничного спондилеза
Лечение спондилёза можно разделить на две группы, которые будут зависеть от фазы заболевания:
1. Острая. Применяют нестероидные противовоспалительные препараты (НПВС), миорелаксанты и витамины группы В. Терапия может приводить к побочным эффектам со стороны желудочно-кишечного тракта, поэтому необходимо принимать препараты, регулирующие кислотность (омез, омепразол, нольпаза и др.). На данной стадии эффективным будет физиотерапевтическое лечение: магнитотерапия, лазеротерапия, лечение электрическим током, рефлексотерапия.
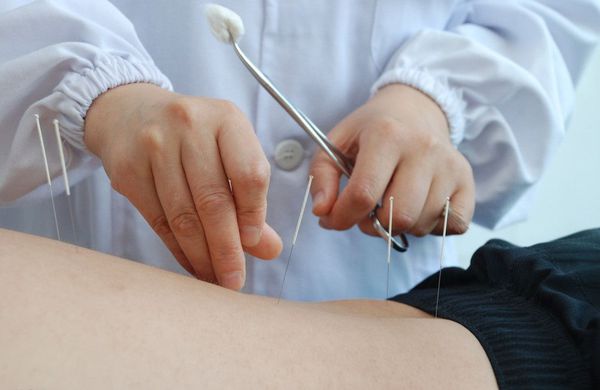
2. Хроническая. При хронической боли в спине к лечению добавляют антидепрессанты, слабые опиоиды (Трамадол), препараты капсаицина [6]. Применение антидепрессантов обусловлено тесной связью между хронической болью и депрессией: по разным данным, депрессией страдают 30-87 % пациентов. Также для лечения и профилактики рекомендованы следующие меры:
- Лечебная физкультура (ЛФК). Не стоит путать её с фитнесом или со спортом — спортивные нагрузки и некоторые упражнения не всегда полезны для организма. Индивидуальный комплекс упражнений составляет врач ЛФК, делая акцент на укрепление и растяжение мышц. Если возможности подобрать данный комплекс с дипломированным специалистом нет, то можно проконсультироваться с неврологом по основным полезным и нежелательным видам физической активности.

- Хондропротекторы. Существует целый ряд препаратов, содержащих в себе основные компоненты хрящевой ткани: хондроитины, глюкозамины, гиалуроновую кислоту. В нашей стране и странах СНГ популярен препарат Алфлутоп с экстрактом из морских организмов. По заявлению производителей, он стимулирует регенерацию интерстициальной ткани и тканей суставного хряща. (В некоторых российских исследованиях есть данные об ослаблении болевого синдрома или полном его устранении, уменьшение контрактур при внутримышечном использовании [9]. Однако клинических доказательств эффективности препарата недостаточно, а эксперты отмечают, что хондропротекторы не имеют значительного преимущества в сравнении с плацебо [4] — Прим. ред.).
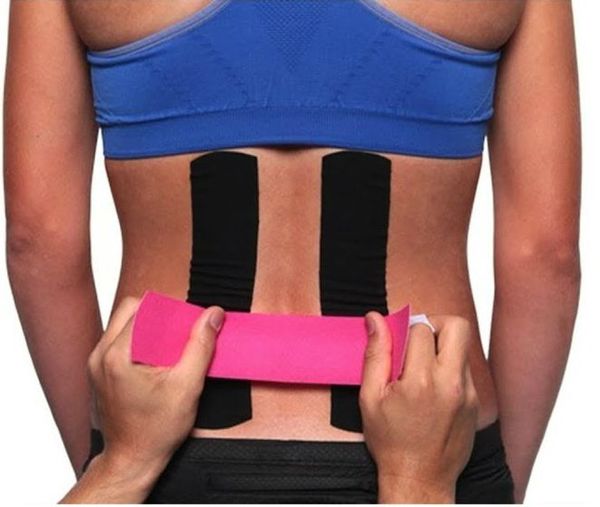
- Кинезиотейпирование — наложение специального эластичного пластыря (тейпа) на поражённые участки тела. Эластичный тейп, приклеенный к коже, приподнимает её и приводит к образованию складок. Таким образом, увеличивается расстояние между кожей и мышечной тканью. Происходит уменьшение давления на сосуды, расположенные в этой области, их просвет расширяется, это вызывает улучшение местного кровообращения и лимфооттока [10]. (Согласно данным современных исследований, метод кинезиотейпирования не приносит существенной пользы, либо его эффект слишком мал, чтобы быть клинически значимым [11] — Прим. ред.).
Для улучшения состояния важно лечить сопутствующие патологии, которые способны вызывать обострение спондилёза. В случае неэффективности консервативной терапии проводят хирургическое лечение — операцию на позвоночнике. Необходимость операции и тактику проведения определяет нейрохирург, к которому направляет лечащий врач. Хирургическое вмешательство показано, если:
- есть явные признаки защемления нервного ствола межпозвонковым диском или костным отростком;
- определено сдавление спинного мозга;
- без операции произойдет непоправимое повреждение участков нервной системы;
- хроническая боль не устраняется другими методами.
Важно знать, что операция не приведёт к полному излечению, она только предотвратит дальнейшее ухудшение. Возможны следующих типы хирургических вмешательств:
- Передняя дискэктомия — частичное или полное удаление поражённого межпозвоночного диска. Метод применяют, если деформированный межпозвоночный диск давит на нерв.
- Декомпрессионная ламинэктомия — удаление дужки одного или нескольких позвонков с целью уменьшения давления костной ткани на спинной мозг.
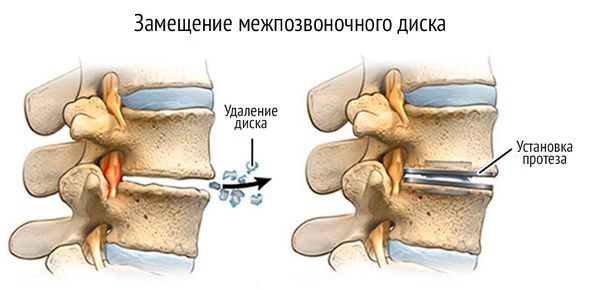
- Протезирование позвоночного диска — метод, при котором изношенный диск заменяют искусственным. Поврежденный диск удаляется и при помощи специальных высокоточных инструментов, а в межтеловый промежуток вставляется имплант.
После операции важную роль играет лечебная физкультура. Она помогает преодолеть атрофию мышц и нормализует кровообращение. Комплекс упражнений ЛФК подбирают в зависимости от степени и характера оперативного вмешательства и времени, прошедшего после него, а также возраста больного и состояния его сердечно-сосудистой системы.
Прогноз. Профилактика
Болевой синдром даже на ранних стадиях значительно снижает качество жизни, а со временем прогрессирующие корешковые синдромы, снижение гибкости и ограничение движений в позвоночнике могут стать причиной инвалидности.
На данный момент не существует способа полностью излечить дегенеративные заболевания позвоночника. Снятие болевого синдрома — это лишь временное симптоматическое облегчение. Основная же задача заключается в приостановлении дальнейшего процесса разрушения. Добиться этого можно лишь регулярными и планомерными лечебно-профилактическими мероприятиями:
- вести здоровый образ жизни (не нагружать позвоночник, правильно и полноценно питаться, умеренно заниматься физкультурой и спортом);
- своевременно обращаться к врачу и соблюдать его рекомендации;
- при необходимости проходить профилактические курсы лечения.
Источник
Спондилез – дегенеративный процесс, который поражает анатомические структуры позвоночника. Это состояние, которое обычно развивается с возрастом, когда кости постепенно изнашиваются от длительного использования, что приводит к образованию костных шпор (остеофитов). Спондилез – общий термин, используемый для описания общего ухудшения состояния позвоночника.
При рентгенологических исследованиях у более 80% людей старше 40 лет отмечаются признаки спондилеза. Считается, что большинство случаев связано с генетической предрасположенностью и наличием перенесенных травм .
Спондилез в грудном отделе позвоночника развивается значительно реже, чем в поясничном или шейном отделах, что связано с анатомической ригидностью этой области позвоночника. Тем не менее, необходима своевременная диагностика и лечение спондилеза грудного отдела позвоночника, что позволяет избежать неврологических осложнений.
Что такое грудной спондилез?

Основное определение спондилеза грудного отдела позвоночника заключается в том, что это состояние, которое может привести к сужению спинномозгового канала в верхней и средней части позвоночного столба, что приводит к компрессии спинного мозга и нервных корешков. В долгосрочной перспективе эта компрессия может привести к повреждению этих структур, вызывая такие симптомы, как слабость и онемение в верхних конечностях, нарушение ходьбы и даже боли, которые иррадиируют в руки.
Боль в спине является одним из наиболее распространенных видов боли, которые беспокоят людей при старении. Эти болевые проявления часто появляются из-за естественного ухудшения состояния костей позвоночника в результате возрастного изнашивания опорно – двигательного аппарата.
Грудные позвонки находятся в середине позвоночника, и объем движений в этом отделе позвоночного столба значительно меньше, чем в шейном и поясничном отделах.
Дегенерация торакального отдела позвоночника не так распространена, как в шее или пояснице. Основной причиной дегенерации являются возрастные факторы риска. Позвоночный столб состоит из нескольких костных сегментов, разделенных подушечками хряща( дисками), которые смягчают удары позвонков друг о друга и снижают общую нагрузку на позвоночник . Эти гелеобразные хрящевые подушечки называются дисками, и со временем естественные инволюционные изменения в организме приводят к обезвоживанию хрящевой ткани дисков и потере функциональности, что приводит к появлению боли в спине. Существует также риск формирования протрузий или грыж дисков, так как спондилез постепенно прогрессирует.
Уменьшение толщины защитного хряща также позволяет позвонкам сближаться друг с другом, что приводит к прогрессирующему повреждению структур позвоночника.
Спондилез грудного отдела позвоночника может также приводить к состоянию, называемому спинальным стенозом, при котором возникает сужение позвоночного канала, что приводит к компрессии нервных структур с развитием боли и другой неврологической симптоматики. Развитие костных шипов ( остеофитов ) может приводить к давлению на спинномозговые нервные корешки , что также приводит к боли.
Причины и симптомы грудного спондилеза
Причины спондилеза грудного отдела позвоночника
Возраст является основной причиной торакального спондилеза. Большинство случаев спондилеза грудного отдела позвоночника развиваются у лиц старше 45 лет. Из-за естественного инволюционного процесса старения, диски в позвоночнике начинают изнашиваться и теряют свою прочность и функции. Это может привести к разрыву фиброзного кольца дисков и формированию грыж дисков или протрузий. Эти деградирующие диски не выполняют свои амортизационные функции, что приводит к чрезмерной нагрузки на суставы, мышцы, связки и к появлению болей в спине.
Симптомы
Поскольку функционально грудной отдел позвоночника не так нагружен, как шейный и поясничный отдел, торакальный спондилез развивается как эффект дегенерации позвоночника в других отделах. Некоторые из распространенных симптомов торакального спондилеза:
- Боль в верхней части спины, особенно утром, когда человек встает
- Скованность в середине или верхней части спины
- Онемение и покалывание в верхних и нижних конечностях
- Слабость мышц
- Дискоординация
- Проблемы с ходьбой
Диагностика торакального спондилеза
Специалистами, которые занимаются диагностикой и лечением спондилеза грудного отдела позвоночника, являются – неврологи, нейрохирурги, ортопеды, врачи физиотерапевты, врачи ЛФК.
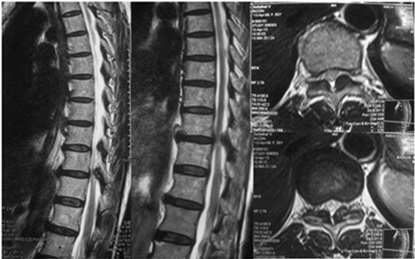
Торакальный спондилез можно диагностировать с помощью физикального осмотра и методов медицинской визуализации :
- Врач проведет сбор анамнеза и истории болезни, а также подробное физическое обследование позвоночника и неврологические тесты.
- Для подтверждения диагноза могут быть назначены методы визуализации, такие как рентген, компьютерная томография или МРТ грудного отдела позвоночника, что позволит определить степень дегенерации грудного отдела позвоночника
Лечение спондилеза грудного отдела позвоночника
Консервативное лечение
Симптомы при спондилезе грудного отдела позвоночника могут варьироваться от легкого и эпизодического дискомфорта, до интенсивного и хронического болевого синдрома. Спондилез поражает фасеточные суставы в позвоночнике, значительно снижая мобильность в двигательных сегментах . К счастью, большинство людей с грудным спондилезом не нуждаются в хирургическом вмешательстве. Наиболее распространены следующие консервативные методы лечения
• Иглоукалывание – популярный метод лечения, используемый для облегчения боли в спине и шее. Крошечные иглы, размером с человеческий волос, вставляются в определенные точки на теле. Каждая игла может быть закручена, электрически стимулирована или нагрета для усиления эффекта лечения. Считается, что акупунктура действует (частично), за счет стимуляции выработки организмом определенных химических веществ, которые помогают уменьшить боль.
• Постельный режим: в тяжелых случаях спондилеза может потребоваться постельный режим (не более 1-3 дней). Долгосрочного постельного режима необходимо избегать, так как увеличивается риск тромбоза глубоких вен.
Использование корсетов: временная фиксация (1 неделя) может помочь облегчить симптомы, но долгосрочное использование корсета не рекомендуется. Корсеты, которые носят длительное время, ослабляют мышцы спины и могут увеличивать боль, если не носить постоянно. Физическая терапия ( ЛФК) более полезна, так как она усиливает мышцы.
• Мануальная терапия: хиропрактики считают, что здоровая нервная система является синонимом здорового тела. Подвывих или нарушение соосности позвонка могут привести к расстройству нервной системы и развитию боли в спине и шее. Спинальные манипуляции, которые врач мануальный терапевт проводит руками, позволяют устранить подвывихи и увеличить мобильность двигательных сегментов.
• Модификация образа жизни: снижение и поддержание здорового веса, употребление полезных питательных продуктов, регулярные физические упражнения, избегание курения являются важными «здоровыми привычками», помогающими функционированию позвоночника в любом возрасте.
Медикаменты
- Мышечные релаксанты: Миорелаксанты помогают облегчить мышечный спазм и боль.
- Наркотики (опиоиды) могут назначаться на короткие промежутки времени для уменьшения острой боли.
- НПВП: нестероидные противовоспалительные препараты (НПВП) облегчают воспаление, которое часто способствует развитию т боли.
Не рекомендуется самостоятельно принимать НПВП, особенно длительно, так как это может привести к серьезным побочным эффектам и неблагоприятному воздействию на организм.
• Физическая терапия – сочетает в себе пассивное лечение с лечебными упражнениями. Пассивные методы лечения включают тепло / лед, ультразвук и электрическую стимуляцию для облегчения мышечного спазма и боли. Терапевтические упражнения позволяют пациенту повысить гибкость и диапазон движений при наращивании мышечной силы.
Пациенты не должны бояться физической терапии. Даже пациенты, испытывающие боль и нарушения при ходьбе, обнаружили, что изометрические упражнения имеют определенную эффективность.
• Спинномозговые инъекции: существует множество типов спинальных инъекций, включая эпидуральное введение стероидов и инъекции в фасеточные суставы. Эти инъекции используют сочетание местных анестетиков и стероидных препаратов для уменьшения воспалительного процесса в нервных тканях и, тем самым, часто помогают уменьшить боль.
•Гидротерапия: благодаря использованию смягчающего воздействия воды, гидротерапия может лечить различные костные и суставные боли. Она отличается от плавания тем, что включает упражнения, которые пациент делает в теплой воде, обычно при температуре от 35-37 градусов.
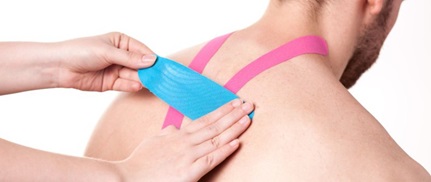
•Тейпинг: Это метод, который используется для предотвращения травм или реабилитации. Специалисты ЛФК специально обучены тому, как эффективно наносить ленту на кожу, чтобы сохранить устойчивость определенных мышц или костей. Преимущества использования этого метода лечения включают:
- Предотвращение травматизма
- Возможность быстрее вернуться в спорт или к работе
- Защита поврежденных мягких тканей, таких как связки, сухожилия или фасции
- Улучшение подвижности
- Уменьшение боли
- Снижение риска повторного повреждения
- Улучшение устойчивости суставов
- Уменьшение отека
•Постуральная перестройка: если симптомы являются результатом многолетней плохой осанки, перестройка позвоночных костей в сочетании с постуральными упражнениями может помочь уменьшить боли в спине. Часто это включает в себя оценку текущей позы, помогая выявлять любые плотные или слабые мышцы, которые могут вызывать боль в спине. Далее врач дает советы о том, как можно внести изменения в осанке – в положении сидя, стоя и управляя объектами должным образом. Также проводится подбор упражнений с растяжением и укреплением мышц спины, что помогает улучшить осанку.
•Воздействие на мягкие ткани: включает в себя оценку и лечение любого повреждения мягких тканей, вызывающего боль и нарушений функций. Мягкие ткани включает связки, сухожилия, мышцы и фасции. Виды лечения мягких тканей включают миофасциальный релизинг, массаж, теплотерапию, растяжение и электротерапию.
Преимущества лечения мягких тканей включают:
- Более быстрое восстановление после травмы
- Снижение риска повторного повреждения
- Увеличение функциональных возможностей
- Ускоренный процесс заживления
- Повышение мобильности
- Увеличение мышечной силы
- Уменьшение отека
- Увеличение длины мягких тканей
- Увеличение диапазона движений
- Уменьшение боли
Хирургическое лечение
Очень немногим пациентам со спондилезом грудного отдела позвоночника требуется операция, так как консервативные методы лечения, как правило, позволяют добиться уменьшения симптоматики.
Однако у некоторых пациентов может быть стойкий неврологический дефицит; такие симптомы как слабость, нарушения ходьбы или развитие спинальной нестабильности. Тип операции определяется причиной стойкой неврологической симптоматики. Например, может потребоваться хирургическое удаление костных шипов ( остеофитов) или части диска , сжимающих спинномозговые нервные корешки или вызывающих компрессию спинного мозга. В зависимости от объема операции может потребоваться спинальное слияние для стабилизации позвоночника.
К счастью, современные минимально инвазивные хирургические методы лечения позвоночника значительно снижают риски оперативного вмешательства, ускоряют восстановлению функций позвоночника и позволяют пациентам вернуться к нормальной деятельности раньше, чем при использовании традиционной хирургии.
Источник
