Кожные проявления при синдроме рейтера

Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже – женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.

Синдром (болезнь) Рейтера
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
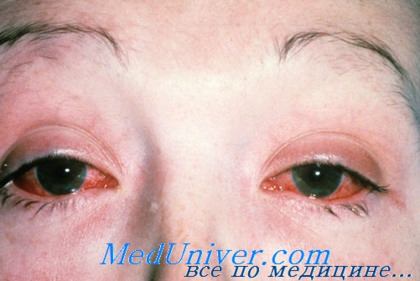
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже – ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов – сакроилеит.
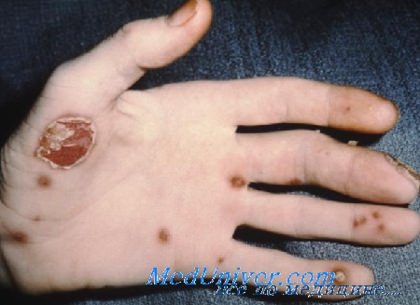
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов – односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Источник
Репутация «несерьезных» болезней, закрепившаяся за половыми инфекциями, не соответствует действительности. Заболев хламидиозом, уреаплазмозом или микоплазмозом, можно потерять здоровье.
Печальные последствия «нехороших» болезней вызывает синдром Рейтера – ревматическое поражение, наступившее в ответ на попадание в организм возбудителей ЗППП. Заболевание в основном регистрируется у мужчин – женщины болеют крайне редко.
Половые инфекции могут вызывать боли в суставах, покраснение глаз, поражения кожи и почек.
Как возникает синдром Рейтера
Через некоторое время после заражения ЗППП у мужчины возникает воспаление мочеиспускательного канала, сопровождающееся типичными симптомами – жжением, болезненным учащенным мочеиспусканием, кровянистыми выделениями из уретры. Спустя время при отсутствии лечения или самолечении болезнь переходит в хроническую форму. Беспокоящие симптомы стихают. Остаётся только небольшой дискомфорт при мочеиспускании и периодическое выделение мутной мочи.
Улучшение состояния не означает победу над болезнью. Из мочевыводящих путей микробы распространяются с током крови по всему организму, который начинает с ними бороться. Иногда иммунитет срабатывает неправильно – развивается иммунопатологическая реакция, при которой организм атакует собственные клетки с помощью особого оружия – антител. В результате возникает воспалительный процесс, затрагивающий все органы и системы.
Вначале поражаются глаза, а затем проявления синдрома переходят на суставы, кожу, ногти и охватывают весь организм. Болезнь развивается не у всех мужчин, а только у имеющих наследственную предрасположенность к ревматическим поражениям.
Проявления синдрома Рейтера
Вначале заболевание затрагивает мочеполовую систему. У больного появляются:
- Резь и боль при мочеиспускании, ощущение неполного опорожнения мочевого пузыря.
- Моча с примесью крови и гноя.
- Болезненные эрекции, кровь в семенной жидкости.
- Слизистые или гнойные выделения из мочеиспускательного канала.
- Воспаление, красные пятна и болезненные трещины на слизистой половой зоны.
Следом поражаются глаза. Возникают следующие жалобы:
- Резь, ощущение «песка», покраснение конъюнктивы и склер.
- Слезотечение, иногда достаточно обильное.
- Отек век, сопровождающийся зудом, воспалением и жжением.
- Светобоязнь.
- Расширение глазных сосудов, воспаление роговицы (кератит). Глаза становятся красными – «кроличьими».
- Иногда через 5-7 дней эти явления проходят сами, но порой воспалительный процесс становится постоянным, вызывая снижение зрения.
Примерно через один-два месяца после воспаления глаз и мочевыделительной системы у больного поражаются суставы. Воспаление развивается по принципу лестницы – снизу вверх. Поэтому на ногах оно начинается с пальцев, а затем переходит на голеностоп, колени и бедра. На руках процесс распространяется с кистей на локти и плечи.
В отличие от других суставных заболеваний, при синдроме Рейтера поражения не симметричны. Они возникают с одной стороны. Поэтому, например, одно колено может воспалиться, а другое остаться здоровым.
Больные суставы опухают, отекают, что вызывает скованность движений. Становится больно ходить. Поражение кистей не позволяет совершать привычные движения, а воспаление стоп приводит к плоскостопию. Развивается деформация пальцев на руках и ногах. Позже синдром захватывает тазовые сочленения и позвоночник, вызывая боли в пояснице, крестце и копчике.
На ступнях и ладонях возникают плотные наросты, иногда отличающиеся по цвету от здоровой кожи. Это состояние называется кератодермией. Пятки уплотняются и трескаются.
На коже также могут появляться пузырьки, наполненные жидкостью. При их разрыве образуются болезненные язвы, покрывающиеся корками. На слизистых возникают красные болезненные зудящие пятна, во рту высыпают язвочки, распространяющиеся на язык, десны и маленький язычок.
Ногтевые пластинки становятся непрозрачными, иногда приобретают жёлтый оттенок. Под ногтями скапливается белое вещество, похожее на муку или мел.
Заболевание может затрагивать и другие органы и системы:
- Сердечно-сосудистую с возникновением сердечных болей и аритмий. Больные жалуются на «трепетание» и «замирание» сердца.
- Почки – нарушение почечной функции приводит к отекам, повышению давления, ухудшению отхождения мочи.
- Дыхательную с развитием одышки, хронических воспалительных процессов – бронхитов, пневмоний.
В итоге молодой мужчина за достаточно короткое время превращается в хронического больного с большим количеством проблем со здоровьем.
Болезнь характеризуется частыми обострениями и возникающими между ними периодами стихания симптомов. Постепенно проявления болезни усиливаются, поэтому синдром Рейтера может приводить к инвалидности. Ее причиной становятся снижение зрения и ограничение движения из-за больных суставов.
Диагностика
Из-за разнообразия и многочисленности симптомов заболевание очень тяжело диагностируется. Больные годами лечатся от заболеваний суставов, глаз, кожи, не понимая, что всё это – проявления одной болезни. Почти никто не связывает ухудшение своего состояния с заражением половой инфекцией. Тем более что возникший уретрит иногда имеет стертые и слабовыраженные симптомы.
Поэтому врач очень внимательно расспрашивает пациента об имеющихся жалобах и порядке их появления. Только в этом случае можно заподозрить синдром Рейтера, откинув другие диагнозы.
Для подтверждения диагноза пациенту назначают:
- Общий анализ крови, в котором снижено количество красных кровяных телец, повышено содержание белых и ускорено СОЭ. Эти симптомы вызывает воспаление, сопровождающее синдром.
- Анализ мочи, в котором из-за уретрита обнаруживаются примеси крови. При поражении почек выявляется белок, которого в норме быть не должно.
- Мазок из уретры на микроскопию и посев на питательную среду. В анализах выявляются разнообразные возбудители половых инфекций. Назначается исследование на антитела к хламидиям, микоплазме и уреаплазме.
- Патогенные микробы также выявляются с помощью ПЦР-реакции, которая обнаруживает даже скрытые ЗППП.
Лечение
Лечение заболевания направлено на устранение инфекции, ставшей причиной синдрома. Назначаются антибактериальные препараты, подбираемые по результатам анализов на флору и чувствительность к антибиотикам.
При смешанном инфицировании больной проходит несколько антибактериальных курсов с последующей сдачей анализов. Тяжело выявляется и лечится хламидиоз, особенно в сочетании с другими инфекциями. Хламидии паразитируют внутри клеток слизистых оболочек, поэтому уничтожить их достаточно сложно, особенно если заболевание запущено.
Поскольку синдром вызван нарушением работы иммунной системы, больному назначают иммуномодуляторы, адаптогены и другие препараты, нормализующие иммунитет. Показаны противовоспалительные препараты, а в тяжелых случаях – гормональные средства. В качестве местного лечения применяются мази и гели, снимающие воспаление, устраняющие сыпь и заживляющие язвочки.
При правильно начатом лечении симптомы заболевания через некоторое время стихают. Синдром Рейтера гораздо легче лечится на ранней стадии, поэтому при подозрении на его развитие надо сразу обратиться к врачу, чтобы не допустить неприятных осложнений.
Поделиться ссылкой:
Источник
Синдром Рейтера. Диагностика и лечение• Синдром Рейтера, как правило, представляет собой реактивный иммунный ответ, причиной которого служит одна из множества различных инфекций. • У ВИЧ-инфицированных заболеваемость может быть повышена.
Диагностика синдрома Рейтера• Классическая триада представлена уретритом, конъюнктивитом и артритом и наблюдается у меньшей части пациентов; данный синдром нередко диагностируется при периферическом артрите длительностью более месяца и сопутствующем уретрите (или цервиците). Кожные признаки (псориазиформные) в типичных случаях наблюдаются па ладонях, подошвах (бленнорагическая кератодерма) и головке полового члена (цирцинарный баланит). Могут поражаться другие участки тела, включая волосистую часть кожи головы, интертригинозпые зоны (рис. 47-4) и слизистую полости рта. Также наблюдаются дистрофия, утолщение и деструкция ногтей. На языке и твердом небе отмечаются эрозивные очаги. Специфических лабораторных тестов, подтверждающих синдром Рейтера, не существует; вместе с тем, иногда отмечаются анемия, лейкоцитоз, тромбоцитоз и повышение СОЭ. Для выявления источника инфекции обычно исследуются мазок из уретры и посев кала на культуру. Тесты на аптинуклеарные антитела, ревматоидный фактор и ВИЧ-инфекцию позволяют исключить другие заболевания. В биоптате кожи наблюдается картина, напоминающая псориаз (акантоз эпидермиса, нейтрофильный периваскулярный инфильтрат и спонгиоформные пустулы). Дифференциальная диагностика синдрома Рейтера• Спондило- и реактивная артропатия проявляется острой болью в суставах, однако кожные признаки, встречающиеся при синдроме Рейтера, обычно отсутствуют.
Лечение синдрома Рейтера• На высыпания на слизистых оболочках и коже можно наносить местные кортикостероидные препараты. • При торпидном течении заболевания хороший терапевтический эффект дают иммуносупрессивные препараты, такие как сульфасалазин в дозе 2 г/день или подкожные инъекции этанерцепта но 25 мг два раза в неделю. У большинства пациентов заболевание разрешается самостоятельно через 3-12 месяцев. У одной трети пациентов оно может рецидивировать в течение многих лет. В редких случаях развивается хронический деформирующий артрит. Клинический пример синдрома Рейтера. 29-летний мужчина-латиноамериканец обратился к врачу с жалобами па распространенные высыпания, появившиеся у него месяц тому назад и покрывающие волосистую часть кожи головы, живот, половой член, руки и ноги. Пациента также беспокоит сильная боль в суставах, включая позвоночник, колени и стопы. Кроме того, он описал приступы недавних ночных лихорадок. При опросе больного выяснилось, что год тому назад он лечился по поводу «болезни, передаваемой половым путем». Других значимых заболеваний у мужчины не выявлено, прием каких-либо неразрешенных препаратов или медикаментозных средств он отрицает. Молодой возраст пациента, быстрое начало заболевания, дерматологические признаки, артрит и другие симптомы указывают па синдром Рейтера. Было начато лечение НПВС и местными кортикостероидами. Антибиотики не назначались, поскольку не было выявлено признаков текущей инфекции. После консультации с дерматологом было проведено лечение псориазиформных очагов ацитретином в дозе 25 мг ежедневно. – Также рекомендуем “Эритродермия – эксфолиативный дерматит. Причины и механизмы развития” Оглавление темы “Поражения кожи”:
|
Источник