L04 код мкб 10
Рубрика МКБ-10: L04.0
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L00-L08 Инфекции кожи и подкожной клетчатки / L04 Острый лимфаденит
Определение и общие сведения[править]
Шейный лимфаденит. Наиболее распространенные причины увеличения лимфоузлов — местные и диссеминированные инфекции. Значительное увеличение (3 см и более) и болезненность узла, гиперемия кожи над ним свидетельствуют о прогрессировании лимфаденита.
Этиология и патогенез[править]
Этиология зависит от локализации инфекции.
а. Заглоточные лимфоузлы, расположенные за углом нижней челюсти, инфицируются микроорганизмами, обитающими в глотке.
б. Поднижнечелюстные лимфоузлы поражаются при инфекциях рта и лица. В отсутствие этих инфекций одностороннее увеличение поднижнечелюстных лимфоузлов без признаков активного воспаления свидетельствуют в пользу инфекции, вызванной атипичными микобактериями.
в. Поверхностные шейные лимфоузлы поражаются при инфекциях близлежащих участков кожи.
г. Двустороннее выраженное увеличение шейных лимфоузлов встречается при инфекционном мононуклеозе, токсоплазмозе, вторичном сифилисе, инфильтративных поражениях и лечении фенитоином.
д. Рецидивирующий лимфаденит может быть признаком лимфогранулематоза или иммунодефицита.
Клинические проявления[править]
Острый лимфаденит лица, головы и шеи: Диагностика[править]
Обследование и диагностика. Причину лимфаденита устанавливают на основании анамнеза, исследования области, откуда происходит отток лимфы в пораженные лимфоузлы, а также с помощью лабораторных исследований (общий анализ крови, экспресс-тест на инфекционный мононуклеоз, определение титра антистрептолизина O, реакция VDRL).
а. Простой и безопасный метод диагностики — пункционная биопсия лимфоузла. Полученный материал окрашивают по Граму и на кислотоустойчивые бактерии, а также высевают на различные среды для получения культур аэробных, анаэробных бактерий и микобактерий.
б. Хотя лимфаденит, вызванный Mycobacterium tuberculosis, в настоящее время встречается редко, показаны туберкулиновые пробы (проба Манту). Проба положительна, если диаметр папулы превышает 15 мм. При положительном результате кожной пробы проводят рентгенографию грудной клетки. При лимфадените, вызванном атипичными микобактериями, диаметр папулы меньше 15 мм.
в. Вскрытие или эксцизионная биопсия лимфоузлов показаны при флюктуации пораженного узла, а также при неэффективности препаратов широкого спектра действия. Кроме того, эксцизионная биопсия — метод выбора при лечении лимфаденита, вызванного атипичными микобактериями.
г. У детей шейный лимфаденит часто бывает причиной кривошеи.
Дифференциальный диагноз[править]
Острый лимфаденит лица, головы и шеи: Лечение[править]
а. До получения результатов бактериоскопии и посева назначают пенициллины, устойчивые к пенициллиназе, или цефалоспорины первого поколения, поскольку они активны в отношении самых распространенных возбудителей — Staphylococcus aureus и стрептококков группы A. Иногда при лимфадените обнаруживают анаэробы полости рта, крайне редко — Haemophilus influenzae типа B.
б. Стрептококковый лимфаденит. В тяжелых случаях назначают бензилпенициллин в/м или в/в. Парентеральное введение продолжают до тех пор, пока не исчезнут острое воспаление и лихорадка (обычно для этого требуется 2—3 сут). Затем переходят на пенициллины для приема внутрь: бензилпенициллин, 50 000 МЕ/кг/сут, или феноксиметилпенициллин, 50 мг/кг/сут; курс лечения — 10 сут. Полезны горячие компрессы и жаропонижающие средства.
в. Стафилококковый лимфаденит. Стафилококки нередко устойчивы к пенициллинам, поэтому применяют полусинтетические пенициллины, устойчивые к пенициллиназе, или цефалоспорины первого поколения. В тяжелых случаях показаны госпитализация и в/в введение препаратов.
1) Схемы лечения
а) В/в введение. Нафциллин, оксациллин или метициллин (100—200 мг/кг/сут, дозу разделяют и вводят каждые 4 ч) либо цефазолин (80 мг/кг/сут, дозу разделяют и вводят каждые 8 ч).
б) Прием внутрь. Диклоксациллин, 25 мг/кг/сут в 4 приема, или цефалексин, 25—50 мг/кг/сут в 4 приема.
2) Продолжительность лечения зависит от его эффективности и, как правило, не превышает 10—14 сут.
г. Туберкулез лимфоузлов. Антимикобактериальные препараты — см. табл. 14.8.
д. Лимфаденит, вызванный атипичными микобактериями. Чаще всего лечение не требуется. Атипичные микобактерии не передаются от человека человеку, поэтому больные не нуждаются в изоляции.
1) Атипичные микобактерии обычно устойчивы in vitro к большинству антимикобактериальных препаратов, поэтому медикаментозное лечение не показано.
2) При прогрессировании лимфаденита и ухудшении состояния необходимо хирургическое иссечение пораженных лимфоузлов. После операции назначают антимикобактериальные препараты. Лечение прекращают, когда при посеве микобактерии не обнаруживают.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Шейный лимфаденит (МКБ 10 – L04) представляет собой воспаление лимфатических узлов в хронической или острой форме. Шейная локализация практически сразу проявляется в виде типичных симптомов, что делает возможным своевременное начало терапии и, соответственно, быстрое выздоровление.
Чаще всего шейный лимфаденит возникает на фоне заболевания ротовой полости, причиной которого может стать инфицирование микроорганизмами, вирусами или бактериями. Отдаленный гнойный очаг также может стать предпосылкой для лимфаденита.

Причины лимфаденита
Довольно часто воспалению лимфоузлов предшествует процесс нагноения в районе лица. Стафилококки и стрептококки являются самыми распространенными возбудителями болезни. В зависимости от причины возникновения лимфаденит подразделяется на специфический и неспецифический.
Причиной специфического лимфаденита могут стать тяжелые инфекционные заболевания, такие как дифтерия, туберкулез и другие. Неспецифическая форма заболевания возникает ввиду прямого попадания инфекции в лимфоузел. Это может произойти через рану на шее.
В группу риска заболевания шейным лимфаденитом (МКБ 10 – L04) входят пациенты с ослабленной иммунной системой, часто болеющие инфекционными заболеваниями дети, работающие с животными, землей и грязной водой взрослые. Больше всего случаев встречается у пациентов старше 18 лет.
Провоцирующие факторы

Существует несколько факторов, которые обуславливают риск заболевания:
- инфекционное заболевание носоглотки и полости рта;
- нарушения эндокринной системы, включая щитовидную железу;
- вирус иммунодефицита человека;
- аллергическая реакция с осложнениями;
- патология процесса обмена веществ;
- чрезмерное употребление алкогольных напитков.
Шейный лимфаденит (МКБ 10 – L04) не является заразным, это вторичный процесс, который возникает как осложнение вирусной или бактериальной инфекции. В зависимости от сопутствующих заболеваний, терапию лимфаденита проводят отоларинголог, инфекционист, хирург и т. д.
На начальном этапе лимфаденит проявляется в острой форме, постепенно переходя в хроническую стадию. Иногда на вступительной стадии симптомы болезни не проявляются. Это зависит от состояния иммунитета пациента.
Виды
Виды шейного лимфаденита (МКБ 10 – L04) представлены ниже:
- неспецифическое воспаление происходит на фоне попадания в лимфоузел грибковой или вирусной инфекции, легче поддается лечению, реже приводит к осложнениям;
- специфическое воспаление является признаком тяжелой патологии, включая туберкулез, сифилис, брюшной тиф и чуму
В этом случае диагностика проходит уже на этапе хронического течения. Выделяются несколько стадий болезни в острой форме:
- Серозная. Не вызывает интоксикации и сильной лихорадки. Начальная стадия проникновения вредоносного микроорганизма в лимфоузел.
- Гнойная. Обозначает заражение бактериями. Сопровождается высокой температурой и требует оперативного вмешательства.
- Осложненная. Требует экстренного хирургического вмешательства, так как может привести к заражению всего организма.
Течение неспецифической формы шейного лимфаденита (код по МКБ 10 – L04) характеризуется распространением по лимфоузлу вирусов и грибков. Данная форма хорошо поддается терапии и редко вызывает осложнения. Распространение заболевания на другие лимфоузлы может привести к развитию тяжелой патологии под названием генерализованный лимфаденит.
Признаки шейного лимфаденита
Общими симптомами, указывающими на лимфаденит, являются:
- повышение температуры в острой стадии протекания заболевания;
- нарушение сна, потеря аппетита, слабость;
- нарушения неврологического характера, апатия, головокружение, мигрени;
- интоксикация.
В начале острого шейного лимфаденита (код по МКБ 10 – L04) отмечается уплотнение и увеличение лимфатических узлов. Пальпация болезненная. Это считается серозной стадией и требует обращения к врачу. В ином случае заболевание будет прогрессировать и перейдет в хроническую форму.
Признаками, характеризующими хроническую форму лимфаденита, являются:
- отечность лимфатических узлов;
- повышение температуры тела;
- сонливость, общее недомогание, нарушение сна;
- небольшая болезненность при пальпации.
На этапе хронического течения лимфаденита шейных лимфоузлов (МКБ 10 – L04) симптомы становятся невыраженными. Это связано с тем, что организм снижает количество ресурсов, которое тратится на борьбу с болезнью и привыкает к имеющемуся состоянию. В итоге происходит интоксикация организма продуктами распада и участками, подвергшимися некрозу.
Гнойное поражение тканей приводит к нарастанию внешних проявлений болезни и в итоге быстро обостряется. На гнойную стадию укажет пульсация и сильная боль, а также сильная припухлость лимфатических узлов. Подобное состояние считается угрожающим жизни и требует немедленного вмешательства.
Методы диагностики
Как выявляют шейный лимфаденит (МКБ 10 – L04)? Во время осмотра специалист пальпирует пораженные лимфатические узлы, а также окружающие их ткани на предмет определения причины болезни. Общее исследование крови даст информацию о наличии воспалительного процесса, сопровождающегося повышением количества лимфоцитов.

Если лимфаденит диагностируется без сопутствующих осложнений, то потребуется немедленное лечение. В случае, если доктор наблюдает изменения в других органах и системах, требуется провести дополнительное обследование, включающее такие тесты:
- общий и биохимический анализ крови;
- исследование на гистологию материала лимфоузла посредством пункции;
- рентгенологическое изучение грудной клетки (проводится при подозрении на туберкулез);
- УЗИ брюшной полости, если причина воспалительного процесса не была установлена;
- исследование крови на вирус иммунодефицита и гепатиты.
Вне зависимости от стадии заболевания, посещение врача является строго обязательной процедурой. Обострение лимфаденита может произойти в любой момент.
Лечение
Гнойный шейный лимфаденит (МКБ 10 – L04) лечится исключительно хирургическим путем. Очаг вскрывается, содержимое удаляется, рана обрабатывается и дренируется. После этого проводится симптоматическая терапия. Консервативное лечение проводится в зависимости от фактора, вызвавшего заболевание. Чаще всего назначаются анальгетики, общеукрепляющие препараты и противовоспалительные средства. В период ремиссии допускается проведение физиотерапии.
Профилактические меры
Что касается профилактики, то необходимо сразу лечить гнойные и воспалительные заболевания, возникающие в области грудной клетки и лица. Так как заболевание может возникнуть на фоне заражения полости рта, следует регулярно посещать стоматолога в профилактических целях.
Помимо этого, профилактика лимфаденита предполагает прием витаминно-минеральных комплексов, своевременную обработку царапин и ран на коже, а также лечение абсцессов, фурункулов и т. д. Лечить лимфаденит в домашних условиях недопустимо. Воспаленные лимфоузлы нельзя прогревать или прикладывать к ним компрессы!
Источник
Всемирная организация здравоохранения в 2007 году осуществила 10 пересмотр классификации болезней, чтобы подчинить их международной кодировке диагнозов, и в итоге получилось 22 подраздела. Согласно общепринятому нормативу по МКБ 10 код лимфаденита L04, за исключением некоторых заболеваний, которые мы рассмотрим ниже.
Что такое лимфаденит
Лимфаденитом называют заболевание лимфатических узлов, связанное с их воспалением, доходящее до инфекционно-гнойной формы. Патология неприятна не только болезненными ощущениями, дискомфортом, а также тем, что сказывается на внешнем виде. Наиболее часто можно встретить воспалительные процессы в области шеи, челюсти, подмышечных впадин.
 Пусковым сигналом служит попадание в лимфоузел инфекции или гноеродного микроорганизма. Они поступают в систему из крови или лимфатической жидкости. Первыми симптомами чаще всего становятся болевые ощущения, сопровождающиеся слабостью, недомоганием, повышенной температурой, головной болью, увеличением лимфоузлов в размерах.
Пусковым сигналом служит попадание в лимфоузел инфекции или гноеродного микроорганизма. Они поступают в систему из крови или лимфатической жидкости. Первыми симптомами чаще всего становятся болевые ощущения, сопровождающиеся слабостью, недомоганием, повышенной температурой, головной болью, увеличением лимфоузлов в размерах.
Виды
Можно выделить несколько классификаций данной болезни, которые также отражены в МКБ 10. В зависимости от времени протекания существует острая и хроническая форма. В зависимости от места расположения различают:
- подчелюстной лимфаденит;
- патология в области шеи;
- воспаление узлов подмышечных впадин;
- паховый лимфаденит.
Пациенты с подобными диагнозами подлежат госпитализации. Врач назначает медикаментозное лечение, физиотерапевтические процедуры, покой.
По природе инфекции можно выделить гнойную стадию, сопровождающуюся постоянной, пульсирующей болью, уплотнением, покраснением кожных покровов в области воспаления. Такой вид может привести к серьезным осложнениям, сепсису, так как быстро распространяется на соседние лимфоузлы, проникает в близлежащие ткани и клетки. Гнойная патология требует обязательного оперативного вмешательства, дренирования. При отсутствии гноя, заболевание проходит значительно легче, не требует хирургического вмешательства, не меняет состояние кожи.
Классификация согласно МКБ10
Лимфаденит в МКБ 10 можно встретить в трех разделах:
- Болезни системы кровообращения предусматривают в своем составе хронический вид болезни под номером I1, неспецифический брыжеечный в острой или хронической форме – I88.0, неспецифический неуточненный – I88.9, а также другие формы неспецифической патологии – I88.8.
- Болезни кожи и подкожной клетчатки L04 включают в свой состав острую форму патологии, пронумерованную в соответствии с местом локализации: 0 – область лица, головы и шеи, 1 – туловище, 2 – верхние конечности (в том числе подмышечные впадины, плечо), 3 – нижние конечности, области таза, 8 – другие локализации, 9 – неуточненный.
- Увеличение лимфатических узлов можно отнести скорее к симптоматике, чем к диагнозу, однако, оно также имеет отдельную классификацию: R59.0 – четко выраженная локализация, R59.1 – генерализованное увеличение, лимфаденопатия БДУ (кроме ВИЧ, который включен в B23.1), R59.9 – неуточненная форма.
Исходя из приведенной классификации, можно четко определить, куда относится тот или иной диагноз. Например, шейный лимфаденит в МКБ 10 относится к L04.0. Такой подход позволяет стандартизировать медицинские документы по всему миру.
Оцените статью
Загрузка…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
I67,4 Гипертензивная энцефалопатия.
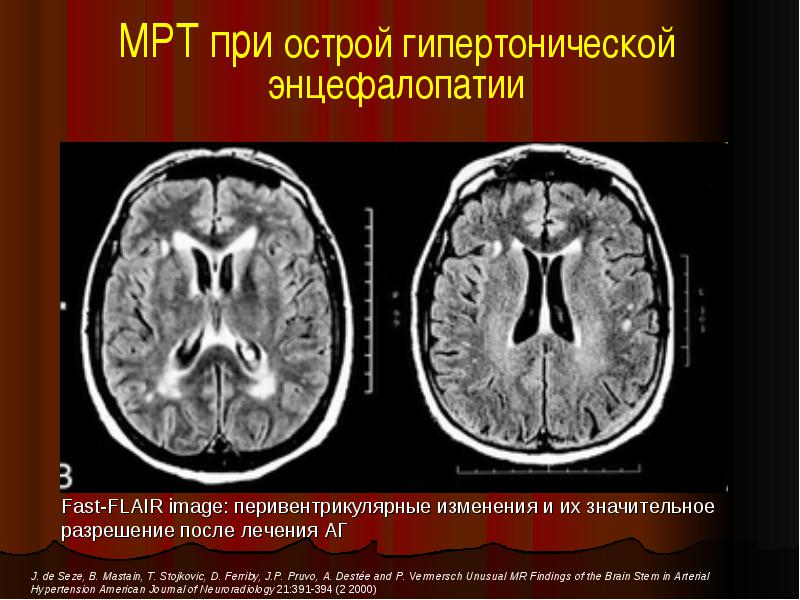
Гипертоническая энцефалопатия
Синонимы диагноза
Гипертензивная энцефалопатия, энцефалопатия гипертензивная.
Описание
Гипертоническая энцефалопатия – это неврологическая дисфункция, индуцированная злокачественной гипертензией. Термин «гипертоническая энцефалопатия» был введен в использование Оппенгеймером (Oppenheimer) и Фишбергом (Fishberg) в 1928 году для того, чтобы описать именно этот конкретный тип энцефалопатии.
Этот термин (острая гипертоническая энцефалопатия) описывает расстройство мозга (как правило оборотное), которое вызвано внезапным и стало выраженным повышением артериального давления. Гипертоническая энцефалопатия встречается при эклампсии, остром нефрите и гипертоническом кризисе. Симптомы гипертонической энцефалопатии включают в себя: головной боль, тревожность, тошноту, нарушение сознания, судороги, кровоизлияния в сетчатку и отек диска зрительного нерва. Поражения мозга могут быть связаны с конкретными неврологическими симптомами, следствием влияния которых может быть кома. Дисфункция лечится с помощью препаратов, снижающих артериальное давление.
Причины
Гипертоническая энцефалопатия вызвана повышенным кровяным давлением. Такое резкое и длительное повышение артериального давления может быть вызвано следующими расстройствами: острым нефритом, эклампсией, гипертоническим кризисом, резким прекращением антигипертензивной терапии. Кроме того, гипертоническая энцефалопатия может возникать при феохромоцитоме, синдроме Кушинга, тромбозе почечной артерии.
Вопрос о том, что в основе гипертонической энцефалопатии лежит нарушение мозгового кровообращения, на сегодня остается спорным. Как правило, мозговой кровоток поддерживается механизмом саморегуляции, который расширяет артерии в ответ на снижение давления и приводит к сужению артерий в ответ на повышение АД.
Эти ауторегуляционные колебания при гипертонии становятся чрезмерными. Из-за такой чрезмерной регуляции в ответ на острую гипертонию, происходит спазм сосудов головного мозга, что приводит к ишемии головного мозга и появлению цитотоксических отеков.
При нарушение ауторегуляции, церебральные артериолы вынуждены расширяться, что приводит к вазогенному отеку мозга.
Отек мозга может быть обобщенным или координационным. Желудочки мозга при этом – сжимаются, а корковые извилины сплюскиваються.
Симптомы
Гипертоническая энцефалопатия (острая) чаще встречается у молодых людей и лиц среднего возраста, страдающих артериальной гипертензией. В общем, это заболевание встречается очень редко, даже у пациентов с гипертензией. Разные врачи сообщают, что у 0,5-15% пациентов со злокачественной гипертонией развивается острая гипертоническая энцефалопатия.
С развитием методов диагностики и лечения артериальной гипертензии, гипертоническая энцефалопатия стала возникать все реже.
Симптомы гипертонической энцефалопатии обычно возникают через 12-48 часов после внезапного и длительного повышения артериального давления. Первым проявлением этих симптомов является сильная головная боль. Она возникает более чем у 75% пациентов. Кроме того, больной становится беспокойным. Через несколько часов у человека могут возникать нарушения суждений и памяти, спутанность сознания, сонливость и сопор (глубокое угнетение сознания с утратой произвольной и сохранностью рефлекторной деятельности). Если это расстройство не лечить, то вышеуказанные неврологические симптомы могут ухудшаться и в конечном итоге приводят к коме.
К другим симптомам гипертонической энцефалопатии относятся: повышенная раздражительность, рвота, судороги, конвульсии и миоклонус конечностей. Распространенными среди больных есть также проблемы со зрением, особенно, такие как: размытое изображение, дефекты поля зрения, дальтонизм, корковая слепота (полная или частичная потеря зрения). Такие нарушения встречаются в 4 из 11 случаев (Еллинек и. 1964). Гемипарез и афазия также возможны, однако они менее распространены. Электроэнцефалографическое исследования, как правило, показывает отсутствие альфа-волн, что означает нарушение сознания. У больных с нарушениями зрения, в затылочной области оказываются медленные волны.
Лечение
Острые случаи гипертонической энцефалопатии требуют срочного лечения, которое осуществляется преимущественно в отделениях интенсивной терапии, где могут быть отслежены жизненно важные функции и электроэнцефалографические характеристики. Первым этапом лечения такой энцефалопатии является – снижение АД с помощью лекарственных препаратов. При этом следует помнить, что снижение АД контролируется для того, чтобы предупредить возникновение повреждений сосудов через их чрезмерное сокращение. Ведь, чрезмерное резкое снижение артериального давления может привести к инфаркту мозга, слепоты и сердечной ишемии.
Введение диазоксида является эффективным для 80% пациентов с гипертонической энцефалопатией. Этот препарат нормализует кровяное давление в течение 3-5 мин, и действует в течение 6-18 часов. Одним из преимуществ диазоксида является то, что он не вызывает сонливости, т. Е. Не влияет на состояние сознания больного. Рефлекторная тахикардия, вызванная этим препаратом, является его основным недостатком, который не позволяет использовать его для лечения пациентов с ишемической болезнью сердца. Фуросемид вводят одновременно с диазоксидом для того, чтобы повысить как антигипертензивный эффект, так и его продолжительность.
Гидралазин также вводят внутривенно или внутримышечно для снижения артериального давления. Его действие аналогично диазоксида, но он менее стойкий.
Другой препарат, используемый для снижения артериального давления – это нитропруссид натрия, который вводится в организм путем внутривенного вливания.
Для снижения кровяного давления у пациентов с гипертонической энцефалопатией иногда используется нитроглицерин.
Другой класс препаратов, используемых для снижения артериального давления при гипертонической энцефалопатии – это ганглиоблокаторы, к которым относят: лабеталол, пентолиниум (pentolinium), фентоламин и триметафан. Эти агенты дают быстрый эффект и не вызывают сонливости. Однако они могут приводить к появлению серьезных побочных эффектов, таких как атония кишечника и мочевого пузыря. Эти препараты, за исключением лабеталола, не используются, если гипертоническая энцефалопатия, связанная с гестационной эклампсией, ведь эти лекарства могут нанести вред плоду.
Резерпин, метилдопа и клонидин применяют значительно реже при чрезвычайных случаях гипертонии, ведь действуют они значительно медленнее (действие препарата начинается через 2-3 ч после приема) и, кроме того они влияют на сознание пациента.
Оральные антигипертензивные препараты принимаются после того, как у пациента исчезают первые тяжелые симптомы расстройства и внутривенные инъекции становятся не нужными.
Кроме антигипертензивных препаратов пациентам с судорогами, как правило, назначаются противосудорожные препараты, такие как фенитоин. Однако, как правило, антигипертензивных лекарств, вполне, достаточно для лечения неврологических симптомов.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
