Метаболический синдром с резистентностью к глюкозе
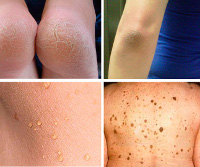
Инсулинорезистентность – это снижение восприимчивости инсулин-чувствительных тканей к действию инсулина при достаточной его концентрации в крови. Специфических симптомов у инсулинорезистентности нет. Частыми сопутствующими признаками являются: висцеральное ожирение, артериальная гипертензия, жировой гепатоз, атеросклероз, черный акантоз (пигментированные морщинистые области кожи). Для диагностики используются лабораторные исследования: пероральный глюкозо-толерантный тест, внутривенный вариант теста глюкозной толерантности, расчет индекса HOMA-IR. Основные способы коррекции инсулинорезистентности – соблюдение правил сбалансированного питания, системные физические тренировки.
Общие сведения
Термин «синдром инсулинорезистентности» был введен в медицину в 1992 году для обозначения фактора, обуславливающего комплекс обменных нарушений, которые включают гипертоническую болезнь, сахарный диабет, гипертриглицеридемию и висцеральное ожирение. С 1999 года в том же значении используется понятие «метаболический синдром». Согласно исследованиям 2001 года, распространенность патологической резистентности к инсулину среди здоровых женщин составляет 10%, среди мужчин – 15%. У лиц с нарушением толерантности к глюкозе показатели составляют 42% и 64%, у больных СД – 78% и 84% соответственно. Высокие эпидемиологические данные указывают на необходимость разработки экспресс-методов диагностики и внедрения их в клиническую эндокринологию.

Инсулинорезистентность
Причины инсулинорезистентности
Сниженная инсулиновая реактивность тканей может быть спровоцирована многими факторами – возрастными изменениями, беременностью, гиподинамией, пубертатным периодом, набором веса, инфекционным процессом, стрессом, голоданием, уремией, циррозом печени, кетоацидозом, эндокринными заболеваниями. К наиболее частым причинам инсулинорезистентности относят:
- Избыточное поступление сахара. При употреблении продуктов, содержащих большое количество рафинированного сахара, организм начинает активнее вырабатывать инсулин. Чувствительность клеток к его воздействию снижается, и количество глюкозы остается повышенным.
- Ожирение. Жировая ткань обладает эндокринной и паракринной функцией – производит вещества, которые влияют на инсулиновую восприимчивость клеток. При ожирении нарушается взаимодействие гормона с рецепторами и внутриклеточный транспорт глюкозы.
- Генетическую отягощенность. Фактором предрасположенности к инсулиновой резистентности является наследственность. Нарушения углеводного обмена обнаруживаются у людей, чьи прямые родственники имеют диагноз сахарного диабета, ожирения или артериальной гипертонии.
Патогенез
Инсулинорезистентность развивается тогда, когда наиболее инсулин-чувствительные ткани – печень, жировая и мышечная ткань – утрачивают способность воспринимать действие этого гормона. Выделено несколько ведущих патологических механизмов: повышение уровня свободных жирных кислот, хроническая гипергликемия, хроническое воспаление жировых тканей, окислительный метаболический стресс, изменение экспрессии генов и митохондриальная дисфункция.
Свободные жирные кислоты (СЖК) – субстрат для синтеза триглицеридов, которые являются антагонистами инсулина. Когда увеличивается концентрация СЖК и изменяется метаболизм триглицеридов в миоцитах, количество глюкозных транспортеров уменьшается, глюкоза расщепляется медленнее. В печени чрезмерное поступление СЖК тормозит процессы переноса и фосфорилирования глюкозы. Инсулин не ингибирует глюконеогенез, производство глюкозы гепатоцитами повышается. При инсулинорезистентности усиливается синтез и секреция ЛПОНП, снижается концентрация ЛПВП. Из-за высокого уровня СЖК липиды аккумулируются в клетках поджелудочной железы, нарушая их гормональную функцию. В жировой ткани редуцируется антилиполитическое действие инсулина. Ожирение характеризуется асептическим воспалительным процессом в адипоцитах, формируется оксидантный стресс, гипергликемия.
Классификация
Чувствительность тканей организма к воздействию инсулина определяется разнообразными факторами – возрастом, массой тела, тренированностью организма, наличием вредных привычек и болезней. Инсулинорезистентность выявляется при СД 2 типа и целом ряде других заболеваний и функциональных состояний, в основе которых лежат нарушения обмена веществ. В зависимости от этого фактора в эндокринологии выделяют четыре вида инсулиновой резистентности:
- Физиологическая. Является механизмом адаптации к периодам изменяющегося поступления и высвобождения энергии. Возникает во время ночного сна, беременности, пубертата, в пожилом возрасте, при частом употреблении жирной пищи.
- Метаболическая. Диагностируется при дисметаболических нарушениях. Свойственна для СД второго типа, декомпенсированного СД первого типа, диабетического кетоацидоза, продолжительного дефицита питания, алкогольной интоксикации, ожирения.
- Эндокринная. Обусловлена патологиями желез внутренней секреции. Определяется при тиреотоксикозе, гипотиреозе, синдроме Кушинга, акромегалии, феохромоцитоме.
- Патологическая неэндокринная. Нацелена на сохранение гомеостаза при заболеваниях и некоторых экстренных состояниях. Сопровождает артериальную гипертонию, ХПН, цирроз печени, онкологическую кахексию, ожоговую болезнь, заражение крови, хирургические операции.
Симптомы инсулинорезистентности
Инсулиновая резистентность клинически не проявляется, но она развивается на базе определенных особенностей организма, провоцирует нарушения метаболизма, изменяет работу внутренних органов. Поэтому в отношении инсулиновой резистентности стоит говорить не о симптомах, а о сопутствующих ей признаках. Наблюдается избыточное отложение жира, особенно часто – в области талии. Такой тип ожирения называется абдоминальным. Висцеральный жир накапливается вокруг органов, влияет на их функции. Другой распространенный признак – повышенное артериальное давление, проявляющееся головной болью в затылочной части, головокружениями, помрачением сознания, учащенным сердцебиением, потливостью, покраснением лица.
Колебания уровня сахара в кровотоке приводят к тому, что больные ощущают усталость, слабость, депрессию, раздражительность, испытывают усиленную жажду и голод. Кожные покровы могут иметь специфическую пигментацию – черный кератоз (акантоз). Участки кожи на шее, боках, в подмышечных впадинах, под молочными железами темнеют, становятся шершавыми и морщинистыми, иногда шелушатся. У женщин инсулинорезистентность нередко сопровождается симптомами гиперандрогении, возникшими на основе синдрома поликистозных яичников. Характерные признаки – жирная себорея, вульгарные угри, нарушение менструального цикла, появление на руках, ногах и лице избыточного оволосения.
Осложнения
Наиболее распространенные последствия инсулинорезистентности – сердечно-сосудистые заболевания и диабет. При инсулиновой резистентности и ожирении снижается функция инсулина вызывать вазодилатацию, а неспособность артерий к дилатации является начальным этапом развития ангиопатий (нарушений циркуляции). Также инсулинорезистентность способствует формированию атеросклероза, так как изменяет активность факторов свертываемости крови и процесс фибринолиза. Механизм развития СД II типа как осложнения инсулиновой резистентности – длительное компенсаторное поддержание гиперинсулинемии и последующее истощение бета-клеток, сокращение синтеза инсулина, формирование стойкой гипергликемии.
Диагностика
Выявление инсулинорезистентности является сложной диагностической задачей ввиду того, что данное состояние не имеет специфических клинических проявлений, не побуждает пациентов обращаться за медицинской помощью. Как правило, она обнаруживается при обследовании врачом-эндокринологом по поводу сахарного диабета или ожирения. Самыми распространенными методами диагностики являются:
- Инсулиновый супрессивный тест. Метод основан на пролонгированном введении глюкозы, одновременном подавлением реакции β-клеток и продукции эндогенной глюкозы. Инсулиновая чувствительность определяется по уровню глюкозы в равновесном состоянии. При значении показателя МИ≥7,0 подтверждается инсулинорезистентность.
- Пероральный глюкозотолерантный тест. Широко применяется в рамках скрининга, определяет наличие и выраженность гиперинсулинемии. В сыворотке крови измеряется уровень глюкозы, C-пептида, инсулина натощак и после приема углеводов. Спустя два часа после углеводной нагрузки при гиперинсулинемии показатель инсулина – более 28,5 мкМЕ/мл, при метаболическом синдроме показатель С-пептида – более 1,4 нмоль/л, при сахарном диабете показатель глюкозы – более 11,1 ммоль/л.
- Внутривенный тест глюкозотолерантности. Позволяет оценить фазы секреции инсулина, воспроизвести физиологическую модель его действия. В процессе процедуры внутривенно по схеме вводится глюкоза и инсулин, результаты отражают изменения глюкозы независимо от инсулина и под его действием. Инсулинорезистентность определяет индекс SI < 2,0 х 10-4 min –1.
- Индекс HOMA-IR. Перед расчетом коэффициента выполняется анализ крови, используются показатели количества инсулина, сахара (глюкозы) в плазме крови натощак. На наличие инсулиновой резистентности указывает индекс выше 2,7.
Лечение инсулинорезистентности
Медицинская помощь пациентам оказывается комплексно. Она нацелена не только на усиление инсулинового ответа тканей, но и на нормализацию концентрации глюкозы, холестерина, инсулина крови, устранение лишнего веса, профилактику ожирения, диабета, заболеваний сердца и сосудов. Лечение проводит врач-эндокринолог, диетолог, инструктор ЛФК. Больным показаны:
- Медикаментозная терапия. Лекарственные препараты назначаются пациентам с индексом массы тела более 30, имеющим высокий риск сердечно-сосудистых заболеваний. Для снижения веса и повышения инсулиновой чувствительности используются бигуаниды, блокаторы альфа-глюкозидаз, тиазолидиндионы.
- Низкоуглеводная диета. Людям с инсулинорезистентностью показано питание с низким содержанием углеводов, но без периодов голодания. Режим питания дробный – от 5 до 7 приемов пищи в день небольшими порциями. Такая схема позволяет поддерживать стабильный уровень сахара, относительно равномерную активность инсулина.
- Регулярные физические нагрузки. Выполнение физических упражнений активирует транспортировку глюкозы и способность инсулина стимулировать синтез гликогена. Режим тренировок подбирается для больных индивидуально: от спортивной ходьбы и легкой гимнастики до силовых и аэробных тренировок. Основное условие – регулярность занятий.
Прогноз и профилактика
Состояние инсулинорезистентности поддается коррекции при комплексном подходе, включающем соблюдение диеты и режима физической активности. При выполнении всех назначений врачей прогноз часто благоприятный. С целью профилактики необходимо контролировать поступление углеводов, особенно промышленно обработанного сахара, избегать гиподинамии, при малоподвижном образе жизни – целенаправленно вводить в режим дня спортивные тренировки. Лицам с ожирением важно направить усилия на снижение веса. При наличии наследственной отягощенности по сахарному диабету, атеросклерозу рекомендуется периодический контроль глюкозы, инсулина, холестерина крови.
Источник
Инсулинорезистентность означает снижение чувствительности организма к действию инсулина — гормона, отвечающего за регулирование уровня сахара в крови.
Резистентность к инсулину очень опасна, поскольку может привести к развитию диабета 2 типа и др. заболеваний. Это особенно относится к людям, борющимся с избыточным весом и ожирением, которые имеют самый высокий риск развития патологии.
Каковы причины и симптомы инсулинорезистентности? Возможно ли ее излечение?
Что такое инсулинорезистентность
Резистентность к инсулину — это состояние пониженной чувствительности организма к инсулину, несмотря на его нормальный или повышенный уровень в крови. Когда организм неадекватно реагирует на правильное количество инсулина, он начинает вырабатывать этот гормон в повышенных количествах, что приводит к развитию многих заболеваний, включая сердечно-сосудистые патологии и диабет 2 типа.
Инсулинорезистентность
Инсулинорезистентность — не отдельная болезнь, это часть так называемого метаболического синдрома, который представляет собой группу расстройств, часто встречающихся вместе у одного человека и тесно связанных между собой.
Метаболический синдром включает:
- ожирение;
- артериальную гипертензию; (согласно исследованиям, у всех пациентов с ожирением с артериальной гипертензией и у 40% стройных пациентов с первичной артериальной гипертензией с нормальным уровнем глюкозы в крови повышается уровень инсулина);
- нарушения метаболизма триглицеридов и холестерина;
- уровень глюкозы в крови натощак, равный или превышающий 100 мг / дл.
Инсулинорезистентность: причины и факторы риска
Резистентность к инсулину может быть генетической, например, когда организм вырабатывает гормон с аномальной структурой (так называемый мутированный инсулиновый синдром).
Снижение чувствительности к инсулину также может быть результатом избытка инсулин-действующих гормонов, таких как:
- кортизол (синдром Кушинга);
- глюкагон;
- гормон роста (акромегалия);
- гормоны щитовидной железы (гипертиреоз);
- гормон паращитовидной железы (первичный гиперпаратиреоз);
- андрогены.
Однако наибольший риск развития резистентности к инсулину возникает у людей, борющихся с избыточным весом и ожирением, поскольку жировая ткань делает их их организм наиболее устойчивыми к инсулину.
Жировая ткань способствует возникновению резистентности к инсулину двумя способами:
- вырабатывая гормональные вещества, которые оказывают обратное действие к инсулину или ингибируют (подавляют) эффекты его действия;
- посредством прямой секреции в кровь так называемых свободных жирных кислот (ПНЖК).
С их избытком организм начинает использовать их в качестве источника энергии вместо глюкозы. Как следствие, глюкоза не сжигается в тканях, и ее уровень в крови повышается. Затем организм, чтобы поддерживать надлежащий уровень сахара в крови, увеличивает секрецию инсулина.
Другие факторы риска включают в себя:
- возраст (риск заболеть увеличивается с возрастом);
- пол (у мужчин чаще диагностируется абдоминальное ожирение, которое является фактором высокого риска развития чувствительности к инсулину);
- низкая физическая активность;
- высококалорийная диета;
- использование диабетогенных препаратов (глюкокортикостероиды, диазидные диуретики, ингибиторы протеазы ВИЧ, противозачаточные таблетки, петлевые диуретики, блокаторы Са-каналов);
- алкоголь и курение;
- беременность.
Низкая физическая активность
Инсулинорезистентность: к каким заболеваниям это может привести?
- Сердечно-сосудистые заболевания — прежде всего атеросклероз;
- Неалкогольная жировая печень — организм транспортирует слишком много жировых клеток к клеткам печени, которые подвергаются окислительным процессам, создавая избыток вредных продуктов метаболизма, что приводит к хроническому воспалительному процессу;
- Синдром поликистозных яичников — некоторые подозревают, что избыток инсулина может стимулировать некоторые клетки яичников для производства мужских половых гормонов. Они могут способствовать развитию синдрома поликистозных яичников у женщин с генетической предрасположенностью к этому расстройству.
- Диабет 2 типа — потому что поддержание инсулина на ненормально высоком уровне перегружает поджелудочную железу. Следовательно, со временем его показатели снижаются, а значит — уменьшается количество выделяемого инсулина, что рано или поздно приводит к появлению симптомов диабета.
Диабет 2 типа
Инсулинорезистентность: симптомы
Резистентность к инсулину может быть скрытной или проявляться различными признаками, например, через углеводные расстройства, повышенный уровень холестерина в крови, повышенные уровни триглицеридов в крови, ожирение, гипертонию или повышенное содержание мочевой кислоты.
Инсулинорезистентность: диагностика
Резистентность к инсулину можно диагностировать несколькими способами (европейские нормы):
- Тест на глюкозу. Состоит в том, чтобы давать пациенту глюкозу и наблюдать за реакцией его организма: секрецией инсулина, уровень регуляции уровня глюкозы в крови и уровень абсорбции глюкозы.
- HOMA (метод оценки гомеостатической модели). Пациент сдает кровь, в которой определяется концентрация глюкозы и инсулина. Затем на этом основании, используя соответствующую формулу, рассчитывается так называемый индекс инсулинорезистентности (HOMA-IR). Формула: HOMA-IR = глюкоза натощак (ммоль/л) х инсулин натощак (мкЕд/мл) /22,5.
- Метаболический клэмп-тест — определение скорости инфузии глюкозы. Предусматривает одновременное введение пациенту глюкозы и инсулина в капельном режиме. При этом количество инсулина не изменяется, а количество глюкозы изменяется. Этот метод — лучший, потому что он доказал свою эффективность в определении реальной степени инсулинорезистентности, в отличие от метода HOMA, который в некоторых ситуациях может давать неоднозначные результаты. К сожалению, из-за сложного процесса и высокой стоимости тестирования оба анализа проводятся редко.
Тест на глюкозу
Инсулинорезистентность: лечение
Чтобы снизить уровень инсулина, люди с избыточным весом должны как можно скорее худеть. Если причина резистентности к инсулину — прием лекарств, эндокринолог решит, чем их заменить. Если чувствительность к инсулину вызвана избытком гормонов, которые действуют противоположно инсулину, предпринимаются меры по их снижению.
Поделиться ссылкой:
Источник
Дата публикации 26 марта 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию. Все эти нарушения связаны в одну патогенетическую цепь. Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне).[4]
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа.[5]
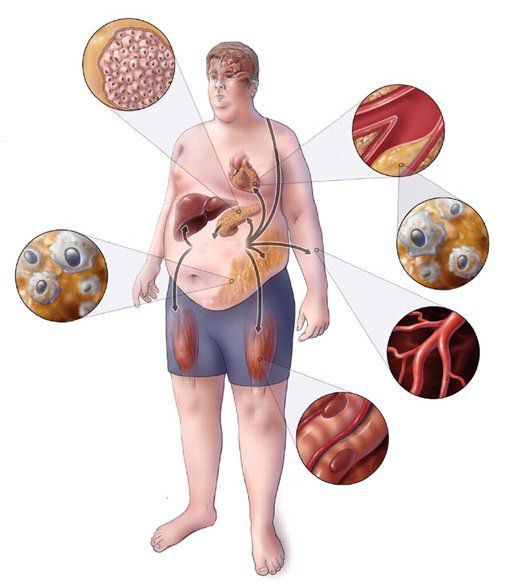
Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям.[3][7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы метаболического синдрома
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
- абдоминального ожирения;
- артериальной гипертензии;
- изменениям углеводного, липидного и пуринового обмена.
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
Патогенез метаболического синдрома
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина. Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям. Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Классификация и стадии развития метаболического синдрома
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным. Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента. Для этого следует учитывать:
- степень ожирения и артериальной гипертензии;
- выраженность метаболических изменений;
- наличие или отсутствие сахарного диабета и заболеваний, связанных с атеросклерозом.
В зависимости от индекса массы тела (ИМТ), который рассчитывается делением веса (кг) на рост (м2), классифицируются следующие типы массы тела (МТ):
- нормальная МТ — ИМТ ≥18,5 <25;
- избыточная МТ — ≥25 <30;
- ожирение I степени — ≥30 <35;
- ожирение II степени — ≥35 <40;
- ожирение III степени — ≥40.
ИМТ <18,5 характеризуется как дефицит массы тела.
Важную роль играет распределение жировой ткани. Различают два типа ожирения:
- гиноидный (по типу «груша»), когда избыточная жировая ткань распределяется преимущественно на бёдрах и ягодицах;
- андроидный (по типу «яблоко»; абдоминальное ожирение), с преимущественной локализацией жира в области верхней половины тела (живот, грудь, плечи, спина).

Второй тип ожирения является более патогенным в плане риска возникновения сердечно-сосудистых заболеваний и сахарного диабета. Это связано с ожирением внутренних органов, в том числе печени (висцеральное ожирение, неалкогольная жировая болезнь печени), снижением сатурации крови кислородом из-за перехода дыхания на грудной, поверхностный тип и эндокринной активностью висцеральной жировой ткани с патологическим изменением выработки адипокинов (лептин, грелин, адипонектин). Выявлена чёткая корреляция между увеличением абдоминальной жировой ткани и индекса массы тела с риском сопутствующих заболеваний. Считается, что риски начинают нарастать при увеличении окружности талии (ОТ) >80 см у женщин и 94 см у мужчин, а при ОТ >88 см и 102 см соответственно риск возрастает значительно.
Центральным патологическим звеном метаболического синдрома является изменение углеводного обмена. Концентрацию глюкозы оценивают в капиллярной крови (норма <5,6) и в венозной плазме (норма <6,1) натощак в ммоль/л. Гипергликемией натощак считается показатель ≥5,6 <6,1 и ≥6,1; <7,0; сахарный диабет — ≥6,1 и ≥6,1 <7,0, соответственно. Через 2 часа после углеводной нагрузки (75 гр глюкозы или 125 гр сахара рафинада, растворённых в 200 мл воды) нормальный показатель концентрации глюкозы в капиллярной и венозной крови — <7,8 ммоль/л; НТГ — ≥7,8 <11,1 и сахарный диабет — ≥11,1.
Ещё один важный компонент метаболического синдрома — артериальная гипертензия, которая может носить вторичный характер. Нормальным считается систолическое артериальное давление (САД) 120-129 мм рт.ст и диастолическое артериальное давление (ДАД) 80-84 мм рт.ст. САД <120 и ДАД <80 называют оптимальным давлением, а САД 130-139 и ДАД 85-89 — высоким нормальным артериальным давлением. Различают три степени артериальной гипертензии:
- 1 ст. – САД 140-159, ДАД 90-99;
- 2 ст. – САД 160-179, ДАД 100-109;
- 3 ст. – САД ≥180, ДАД ≥110.
Повышение артериального давления характеризуется повышением риска сердечно-сосудистых событий.
Для метаболического синдрома характерны также изменения липидного обмена, которые классифицированы в таблице ниже (в ммоль/л).
| Параметры липидов | Риск низкий | Риск умеренный | Риск высокий | Риск очень высокий |
|---|---|---|---|---|
| ОХ | ≤5,5 | ≤5 | ≤4,5 | ≤4 |
| ХС-ЛПНП | ≤3,5 | ≤3 | ≤2,5 | ≤1,8 |
| ХС-ЛПВП | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 |
| Триглицериды | ≤1,7 | ≤1,7 | ≤1,7 | ≤1,7 |
| ХС не-ЛПВП | ≤4,3 | ≤3,8 | ≤3,3 | ≤2,6 |
| Примечание: ОХ — общий холестерин; ХС-ЛПНП — холестерин липопротеинов низкой плотности; ХС-ЛПВП — холестерин липопротеинов высокой плотности; ХС не-ЛПВП — холестерин, не связанный с липопротеинами высокой плотности. | ||||
Осложнения метаболического синдрома
Так как метаболический синдром является сочетанием факторов риска сердечно-сосудистых и обменных заболеваний, именно эти патологии и являются его осложнениями. Речь идёт, в первую очередь, о сахарном диабете, ишемической болезни сердца и их осложнениях: диабетическая ангио-, нейро- и нефропатия, острая коронарная недостаточность, сердечная недостаточность, нарушение сердечного ритма и проводимости, внезапная сердечная смерть, цереброваскулярные заболевания и болезни периферических артерий.[17] Прогрессирование артериальной гипертензии также приводит к поражению органов-мишеней и ассоциированным клиническим состояниям.
Диагностика метаболического синдрома
Для диагностики метаболического синдрома необходимо выявить у пациента основной признак — абдоминальное ожирение по измерению ОТ (>80 см у женщин и >94 см у мужчин) и хотя бы два дополнительных критерия, которые включают в себя:
- артериальную гипертензию (артериальное давление ≥140/90 мм рт.ст.);
- липидные показатели (ммоль/л) — повышение концентрации в крови триглицеридов ≥1,7; снижение ХС ЛПВП <1,0 у мужчин; <1,2 у женщин и повышение ХС ЛПНП >3,0;
- углеводные показатели (ммоль/л) — гипергликемия натощак ≥6,1 и НТГ 7,8 – <11,1.[8]
В клинических условиях нужно дифференцировать метаболический синдром от механического сочетания факторов риска, например артериальной гипертензии, избыточной массы тела без признаков абдоминального ожирения и повышения уровня ОХ крови, что встречается довольно часто (до 30%). В сомнительных случаях рекомендовано дополнительное определение инсулинорезистентности по следующим методикам:
- оценка базальной гиперинсулинемии в крови натощак (гиперинсулинемия — >18 мкед/мл);
- показатель HOMA-IR — произведение значения инсулина натощак (мкед/мл) на величину глюкозы (ммоль/л), разделить на 22,5 (значение большее, чем 2,27, считается инсулинорезистентностью);
- индекс Caro — соотношение тощаковой глюкозы (в ммоль/л) к инсулину (в мкед/мл) (инсулинорезистентность – значение < 0,33).[12]
Лечение метаболического синдрома
Лечение метаболического синдрома следует разделить на немедикаментозное и медикаментозное.
Немедикаментозное лечение синдрома Reaven — это ведение здорового образа жизни, отказ от курения и злоупотребления алкоголем, оптимальная двигательная активность[14], рациональное питание, а также разумное использование природных и преформированных физических лечебных факторов (массаж, подводный душ-массаж, гипокситерапия и гиперкапния, водолечение, талассотерапия, бальнео- и термотерапия, внутренний прём минеральных вод, общие магнитотерапевтические воздействия)[15], психотерапевтических методик и обучающих программ.[13]
Медикаментозное лечение метаболического синдрома, в зависимости от наличия тех или иных его компонентов, может включать гиполипидемические, антигипертензивные препараты, медикаменты для снижения инсулинорезистентности, постпрандиальной гипергликемии и веса.
Основными препаратами, которые используют при лечении артериальной гипертензии у больных синдромом Reaven и сахарным диабетом, являются ингибиторы ангиотензинпревращающего фермента, сартаны и агонисты имидазолиновых рецепторов. Однако для достижения целевого уровня артериального давления часто необходимо сочетание различных классов медикаментов, таких как пролонгированных блокаторов медленных кальциевых каналов, высокоселективных бета-адреноблокаторов и тиазидоподобных диуретиков (индапамид) в сочетании с медикаментами первой линии.[10]
Для коррекции нарушений липидного обмена при метаболическом синдроме первоначально используются статины, возможно их сочетание с эзетролом и фибратами. Основной механизм действия статинов — снижение внутриклеточного синтеза ОХ за счёт обратимого блокирования фермента 3-гидрокси-3-метилглютарил-кофермент А редуктазы. Оно ведёт к увеличению количества рецепторов к ХС-ЛПНП на поверхности гепатоцита и снижению концентрации ХС-ЛПНП в крови. Помимо этого, статины имеют плейотропные эффекты, такие как антитромбогенный, противовоспалительный, улучшение функции эндотелия, что приводит к стабилизации атеросклеротической бляшки. Современные статины способны вместе со снижением ХС-ЛПНП до 55% уменьшать триглицериды до 30% и повышать ХС-ЛПВП до 12%. В то же время, ключевое достоинство статинотерапии — снижение сердечно-сосудистых осложнений и общей смертности[1]. Эффективней всего использовать аторвастатин (10-80 мг/сут) или розувастатин (5-40 мг/сут).[11]
При неэффективности монотерапии статинами целесообразно присоединение эзетрола в дозе 10 мг/сут, который препятствует всасыванию ОХ в кишечнике и может усиливать снижение ХС-ЛПНП на 15-20%.
Фибраты — ещё один класс липидснижающих препаратов. Они расщепляют богатые триглицеридами жировые частицы, снижают синтез свободных жирных кислот и повышают ХС-ЛПВП путём увеличения распада ЛНП. Это приводит к значительному уменьшению триглицеридов (до 50%), ХС-ЛПНП (до 20%) и увеличению ХС-ЛПВП (до 30%). Фибраты также имеют плейотропные эффекты: снижают концентрацию мочевой кислоты, фибриногена и улучшают инсулиночувствительность, однако их положительное влияние на прогноз пациентов не доказано. Наиболее эффективный и безопасный препарат этой группы — фенофибрат 145 мг/сут.
Для снижения инсулинорезистентности препаратом выбора является метформин, который обладает доказанным положительным эффектом на тканевую инсулинорезистентность через усиление поглощения глюкозы тканями-мишенями. Метформин уменьшает скорость всасывания углеводов в тонкой кишке, оказывает периферическое анорексигенное действие, уменьшает продукцию глюкозы печенью, улучшает транспорт глюкозы внутри клеток. Положительное воздействие метформина (1500-3000 мг/сутки) на конечные точки обусловлено снижением инсулинорезистентности, системными метаболическими эффектами (снижение веса, липидных нарушений, факторов свёртываемости крови и т.д.).[9]
Для снижения постпрандиальной гипергликемии используют акарбозу, которая обратимо блокирует глюкоамилазы, сахарозы и мальтазы в верхнем отделе тонкой кишки. В итоге непереваренные углеводы достигают нижние отделы кишечника, и абсорбция углеводов пролонгируется. Вместе с тем, у акарбозы выявлены дополнительные эффекты. В исследовании STOP-NIDDM (2002 год) у больных метаболическим синдромом, принимающих акарбозу дозировкой 300 мг/сут, продемонстрировано снижение развития сахарного диабета на 36%, новых случаев артериальной гипертензии на 34% и суммарного показателя сердечно-сосудистых событий на 46%[6].
При наличии у пациента с синдромом Reaven сахарного диабета второго типа могут применяться современные классы сахароснижающих препаратов, такие как аналог глюкагоноподобного пептида-1, ингибитор дипептидилпептидазы-4 и ингибитор натрийзависимого переносчика глюкозы второго типа. Представитель последнего класса эмпаглифлозин (Джардинс) в исследовании EMPA-REG OUTCOME (2016 год) снизил сердечно-сосудистую смертность у больных сахарным диабетом второго типа на 36%.
Медикаментозная коррекция морбидного ожирения показана, если немедикаментозное лечение не приводит к снижению массы тела более чем на 5% от исходного. Препараты для лечения ожирения делятся на аноретики центрального действия (сибутрамин), и средства, воздействующие на желудочно-кишечный тракт, например орлистат (Ксеникал).
Препарат для снижения аппетита сибутрамин в меньшей степени воздействует на дофаминовые и холинергические процессы, но уменьшает потребление жиров и углеводов, что приводит к похудению и улучшает жировой и углеводный метаболизм. Артериальное давление и частота сердечных сокращений при этом повышается только на 5%.
Орлистат является ингибитором желудочной и панкреатической липаз, вследствие чего треть пищевых триглицеридов не всасывается и снижается их концентрация в крови, что приводит к уменьшению калоража пищи и веса. Кроме того, снижается артериальное давление, уровень глюкозы и инсулинорезистентности.
В медицинской практике лечение метаболического синдрома зависит от наличия и выраженности его компонентов. В таблице ниже показана тактика подбора терапии при вариантах синдрома Reaven, которые встречаются наиболее часто.
| АО+АГ+НТГ (СД) Умеренный ССР | АО+АГ+ДЛ Высокий ССР | АО+АГ+НТГ (СД)+ДЛ Высокий и очень высокий ССР | ||
|---|---|---|---|---|
| Д/ФН+АГП+ГГП | Д/ФН+АГП+ГЛП | Д/ФН+АГП+ГГП+ГЛП | ||
| Примечание ССР – сердечно-сосудистый риск; АГ – артериальная гипертензия; АО – абдоминальное ожирение; ДЛ – дислипидемия; НТГ – нарушение толерантности к глюкозе; СД – сахарный диабет; Д/ФН – диета/физическая нагрузка; АГП – антигипертензивный препарат; ГГП – гипогликемический препарат; ГЛП – гиполипидемический препарат. | ||||
Источник
