Метаболический синдром задачи с ответами
СИТУАЦИОННЫЕ ЗАДАЧИ
Задача 1.
Больная л., 34 лет. Жалуется на избыточную массу тела, повышенную утомляемость, периодическую боль в правом подреберье, усиливающуюся после приема пищи. Аппетит нормальный. Ограничения в питании переносит хорошо. Масса тела значительно увеличилась 5 лет тому назад после родов. Развивалась нормально. Менструации с 13 лет, регулярные. Любит мучные изделия, сладости. Отец и мать страдают ожирением 1-2 ст. Младший брат имеет ожирение 1 ст. Объективно. Рост – 168 см, масса тела – 96 кг. Отложение подкожной жировой клетчатки равномерное. Кожа обычной окраски и влажности. Пульс – 78 ударов в мин., ритмичный. АД – 135/80 мм.рт.ст. Левая граница относительной сердечной тупости в V межребе-рье на 1см. кнаружи от среднеключичной линии. Тоны сердца ослаблены. Дыхание везикулярное. Нижний край печени выступает из-под реберной дуги на 2 см, болезненный. Симптом Ор-тнера положительный. Вторичные половые признаки развиты нормально. Щитовидная железа не увеличена.
Дополнительные исследования. Тест с сахарной нагрузкой: натощак – 5.5 ммоль/л, через 2 часа – 7.5 ммоль/л. Вопросы и задания:
1.1. Поставьте и обоснуйте диагноз.
1.2. Назначьте диету.
1.3. Рассчитайте энергетическую ценность, количественный и качественный состав пищи.
1.4. Определит принципы лечения Ответ: к задаче №1 1. Диагноз: Алиментарно-конституциональное ожирение III степени. Вторичный холецистохолангит. Дискенезия желчного пузыря по гипотоническому типу. Миокардиодистрофия.
2. Диета: с ограничением рафинированных сахаров, продуктов,богатых углеводами (дыни, виноград, бананы, финики), исключение вкусовых приправ и экстрактивных веществ. Применениепродуктов с высоким содержанием клетчатки, способствующей быстрому насыщению, ускорению прохождения пищи черезкишечник и тем самым уменьшению всасывания питательныхвеществ. Обязательны включение растительных жиров, дробные приемы пищи – 5-6 раз в день. Применение разгрузочныхдней: фруктово-овощных, рыбных, мясных, кефирных и т. д.
3. Расчет суточного калоража:
Суточная потребность в ккал без учета затрат на трудовую деятельность = 15 ккал (при ожирении III степени) [pic] вес тела (96 кг), что составляет 1440 ккал. Кроме того, от данного значения потребуется 1/6 часть на восполнение энергетических затрат при выполнении очень легкой работы (240 ккал). Таким образом, суточная калорийность для данной пациентки должна быть не более 1680 ккал. Причем суточное содержание углеводов – не более 100 г, жиров 80-90 г при достаточном содержании белков 120 г, витаминов, минеральных веществ.
4. Лечение: предпочтительно начинать с диетотерапии, умеренной физической нагрузки, гиполипидемических препаратов.
Задача 2.
Больная л., 40 лет. Жалобы – на головные боли, нарушение зрения, смену настроений, сонливость, периодическую гипертермию, жажду, повышенный аппетит, особенно во второй половине дня, чувство голода ночью. Нарушения менструальной функции (опсоменорея). Указанные жалобы возникли 6 лет без видимых причин. С этого времени начала увеличиваться масса тела (с 76 до 112 кг в настоящее время при росте 168 см). Объективно. Распределение подкожной жировой клетчатки по верхнему типу. Отмечается пастозность лица, гирсутизм, жирная себорея, трофические нарушения кожи, мелкие розовые стрии на бедрах, животе, гиперпигментация шеи, локтей, лим-фостаз нижних конечностей. АД-150/90 мм рт. ст. Границы относительной сердечной тупости: левая-на 1,5 см кнаружи от среднеключичной линии, правая-в IV межреберье на 1 см кнаружи от правого края грудины. Тоны сердца резко ослаблены, акцент II над легочным стволом. Дыхание везикулярное, ослабленное. ЧДД – 24 в минуту с периодами апноэ. Живот увеличен в объеме, вздут. Печень выступает из-под края реберной дуги на 1,5 см. Щитовидная железа не пальпируется. Дополнительные исследования: холестерин крови-8,8 ммоль/л, триглицериды – 2,8; 17- ОКС – 20 мкмоль/сут. Вопросы и задания:
2.1. Поставьте и обоснуйте диагноз.
2.2. Перечислите необходимые дополнительные исследования.
2.3. Дайте определение синдрому Пиквика.
2.4. Оцените результаты исследования триглицеридов и холестерина крови.
2.5. Оцените результаты исследования суточной экскреции 17-ОКС.
2.6. Определите, какие из нижеперечисленных средств показаны больной: а) сердечные гликозиды; б) диуретические средства; в) анорексигенные препараты; г) бигуаниды; д) тиреоидные гормоны; е) тиреотропин; ж) преднизолон; з) адипозин; и) витамины группы В; к) аскорбиновая кислота; л) ретинол; м) токоферола ацетат; н) гиполипидемические средства. Ответ к задаче №2.
Ds: Гипоталамическое ожирение III-IV степени. Сердечно-легочная недостаточность. АГ 1 2 ст. НК IIA. Симптоматическая энцефалопатия.
2. Необходимые дополнительные исследования: коагулограмма,краниограмма, рентгенография позвоночника.Диагностические пробы.
– Проба с люлиберином для дифференциальной диагностики с алиментарно-конституциональной формой ожирения. У больных с алиментарно-конституциональным ожирением введение люлиберина приводит к увеличению секреции пролактина с максимальным подъемом на 30-й минуте не менее чем на 200-300 мЕ/л по сравнению с исходным уровнем. При гипоталамическом ожирении введение препарата практически не изменяет секрецию пролактина.
– Для дифференциальной диагностики от патологического ги-перкортицизма провести малую пробу с дексаметазоном. Декса-метазон назначается по 0,5 мг (1 таблетка) каждые 6 часов в течение двух дней. Для определения содержания в моче 17-ОКС ее суточное количество собирается перед проведением пробы и на 2-й день исследования. У больных с гипоталамическим ожирением экскреция 17-ОКС на фоне дексаметазона уменьшается не менее чем на 50% от исходного значения. При гиперкортицизме этот показатель обычно не меняется.
3. Синдром Пиквика – гиповентилляционный синдром тучныхлюдей. Характеризуется гиповентиляцией, нарушением чувствительности дыхательного центра к гипоксии, гиперкапниейв сочетании с патологией ритма дыхания и частыми и длительными периодами апноэ (обструктивного, центрального или смешанного генеза), легочной гипертензией, сердечно-легочной недостаточностью, сопровождающейся поражением ЦНС, выражающимся нарушением сна, компенсируемым дневной сонливостью, депрессией, головными болями.
4. Уровень триглицеридов повышен (норма – 1.7 ммоль/л), общий холестерин повышен (норма – 4-5.2 ммоль/л).
5. 17-ОКС повышены (норма – 8.3-19.3 мкмоль/сутки).
6. Лечение: При гипоталамическом ожирении эффективен ди-фенин. В качестве жиромобилизующего средства назначается адипозин (препарат, получаемый из передней доли гипофиза). Одновременно применяются мочегонные, так как адипозин способствует задержке жидкости в организме и как гипотензивные средства.
Задача 3.
Больная Р., 52 лет. Жалуется на «приливы», бессонницу, раздражительность, общую слабость, утомляемость, сонливость, головную боль, снижение памяти, периодическую боль в области сердца при ходьбе, зябкость. Аппетит удовлетворительный. Отмечается склонность к запорам. Беспокоит значительное увеличение массы тела. Считает себя полной около 4 лет с периода прекращения менструаций. Не лечилась. Объективно. Рост-167 см, масса тела – 110 кг. Распределение подкожной жировой клетчатки равномерное. Кожа сухая, лицо одутловатое, голени, стопы, кисти рук пастозные. Отеки плотные, холодные. Волосы в подмышечных ямках, на лобке редкие. Наблюдается умеренное выпадение волос на голове, в области наружных частей бровей. Щитовидная железа не увеличена. Пульс-55 в 1 мин, ритмичный, АД-165/80 мм рт.ст.. Левая граница относительной сердечной тупости в V межреберье на 2 см кнаружи от среднеключичной линии. Тоны сердца значительно ослаблены, II тон над аортой с металлическим оттенком. Дыхание везикулярное, ослабленное. Органы брюшной полости без изменений. Дополнительные исследования. Общий анализ крови – гемоглобин – 95 г/л; анализ мочи без отклонений от нормы. Холестерин крови- 9 ммоль/л, натрий плазмы крови – 134 ммоль/л. ЭКГ: ритм синусовый, правильный, снижение вольтажа зубцов Р, R, отрицательный зубец ТV4-5. Гистологический анализ (в результаты пункционной биопсии щитовидной железы): лимфоидные элементы, плазматические клетки, эозинофильные клетки Гюртля-Ашкенази. Вопросы и задания: 3.1.. Определите тип ожирения и его степень.
3.2. Определите клинические проявления гормональных нарушений, поставьте диагноз.
3.3. Оцените результаты исследования жирового обмена.
3.4. Назначьте дополнительные исследования.
3.5. Определите, какие из указанных средств следует назначить больной: а) эстрадиол; б) прогестерон; в) резерпин; г) дихлоти-азид (гипотиазид); д) фуросемид; е) эуфиллин; ж) тиреоидин; з) бромокриптин (парлодел); и) нитронг; к) целанид (изоланид); л) L-тироксин. Ответ к задаче №3.
1. Эндокринная форма ожирения III степени на фоне гипофункции щитовидной железы (избыточный вес – 49.7 кг, что составляет 82.4 %).
2.Диагноз:Аутоиммунный тиреоидит, атрофическая форма. Мио-кардиодистрофия. НКIIА. Эндокринная форма ожирения III степени. Патологический климактерический синдром. Клинические проявления гипотиреоза:
– Обменно-гипотермический синдром.
– Микседематозный отек.
– Энцефалопатия.
– Синдром поражения сердечно-сосудистой системы.
– Анемический синдром.Клинические проявления дефицита эстрогенов.
3. Лабораторно нарушение жирового обмена, характерное для гипотиреоза, подтверждается высоким содержанием в плазме крови холестерина (N – 4-5.2ммоль/л).
4. Дополнительные исследования:
– Для дифференциальнорй диагностики первичного гипотиреоза от вторичного проводится проба с тиролиберином (250 мкг).Через 15 минут при первичном гипотиреозе происходит гипе-рергический выброс ТТГ. При вторичном гипофизарном)
– выброс ТТГ отсутствует, а при третичном (гипоталами-ческом) – уровень ТТГ повышается лишь через 90 минут послестимуляции.
– УЗИ щитовидной железы;
– Исследование уровня ТТГ и тиреоидных гормонов (свободногоТ4; Т3);
– Определение титра антител к тиреоглобулину, микросомаль-ному антигену
(тиреоидной пероксидазе);
– Радиоизотопное сканирование щитовидной железы.
– УЗИ органов малого таза, маммография, кольпоскопия, ФСГ всыворотке крови.
5. Лечение: гипокалорийная диета, тиреоидные гормоны, заместительная гормональная терапия.
Задача 4
Больная 16 лет, жалуется на избыточный вес, периодические головные боли, слабость, избыточный рост волос на лице, нерегулярный менструальный цикл с задержками до 2-3 месяцев. Из анамнеза известно, что избыточный вес с детства, увеличивался постепенно, диеты не придерживалась. Резкая прибавка в весе с 13 до 14 лет на 15 кг. Слабость, головные боли, повышение АД до 140/90 мм рт. ст. беспокоят в течение последнего года. Менструации с 12 лет, не установились окончательно до настоящего времени, задержки от 15 дней до 3 месяцев. При осмотре – рост 170 см, вес 100 кг, ИМТ = 34,5 кг/м2, распределение подкожной жировой клетчатки равномерное. Гирсутное число – 12 баллов (по шкале Ферримана-Голлвея). Кожные покровы бледно-розовые, отмечаются стрии розового цвета на животе, внутренней поверхности бедер.
При дополнительном обследовании выявлены: гликемия натощак 5,2 ммоль/л в венозной крови; тестостерон 2,1 нмоль/л (норма до 1,5); суточная экскреция свободного кортизола – 390 нмоль/с (№ до 120-400), ЛГ/ФСГ > 3,1.
На рентгенограмме черепа в боковой проекции четко контуриро-вано не увеличенное в размерах турецкое седло. При проведении УЗИ органов малого таза выявлено – увеличение объемов яичников до 13,5 и 18,7 см³, гипоплазия тела матки 1 степени.
1. Какой предположительный диагноз у пациентки? А. Болезнь Кушинга
Б. Синдром Кушинга
В. Пубертатно-юношеский диспитуитаризм
Г. Первичный поликистоз яичников
Д. Другое заболевание
2.Какие осложнения и сопутствующие основного заболевания у
пациентки?
1) Экзогенно-конституциональное ожирение
2) Вторичный поликистоз яичников
3) Нарушение толерантности к углеводам
4) Сахарный диабет 2 типа с висцеральным ожирением
3. Какие данные свидетельствуют в пользу поликистоза яинчи-ков?
1) увеличение объемов яичников
2) нарушение углеводного обмена
3) гиноидный тип ожирения
4) опсоменорея
4. Перечислите лабораторный тесты, подтверждающие предполагаемый клинический диагноз?
1) уровень ЛГ
2) Измерение ректальной температуры
3) УЗИ органов малого таза
4) дексаметазоновый тест
4) Дополнительного обследования проводить не нужно
Ответы к задаче 4.
1. Первичный поликистоз яичников
2. Экзогенно-конституциональное ожирение
3. увеличение объемов яичников, опсоменорея
4. уровень ЛГ, УЗИ органов малого таза, измерение ректальнойтемпературы
Источник
Дата публикации 26 марта 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
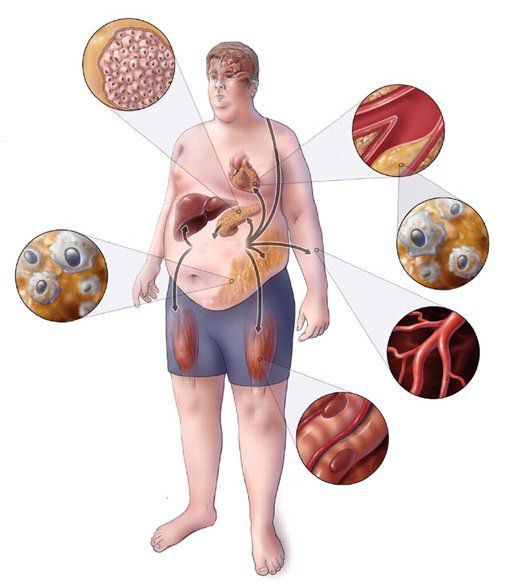
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию. Все эти нарушения связаны в одну патогенетическую цепь. Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне).[4]
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа.[5]

Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям.[3][7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы метаболического синдрома
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
- абдоминального ожирения;
- артериальной гипертензии;
- изменениям углеводного, липидного и пуринового обмена.
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
Патогенез метаболического синдрома
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина. Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям. Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Классификация и стадии развития метаболического синдрома
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным. Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента. Для этого следует учитывать:
- степень ожирения и артериальной гипертензии;
- выраженность метаболических изменений;
- наличие или отсутствие сахарного диабета и заболеваний, связанных с атеросклерозом.
В зависимости от индекса массы тела (ИМТ), который рассчитывается делением веса (кг) на рост (м2), классифицируются следующие типы массы тела (МТ):
- нормальная МТ — ИМТ ≥18,5 <25;
- избыточная МТ — ≥25 <30;
- ожирение I степени — ≥30 <35;
- ожирение II степени — ≥35 <40;
- ожирение III степени — ≥40.
ИМТ <18,5 характеризуется как дефицит массы тела.
Важную роль играет распределение жировой ткани. Различают два типа ожирения:
- гиноидный (по типу «груша»), когда избыточная жировая ткань распределяется преимущественно на бёдрах и ягодицах;
- андроидный (по типу «яблоко»; абдоминальное ожирение), с преимущественной локализацией жира в области верхней половины тела (живот, грудь, плечи, спина).

Второй тип ожирения является более патогенным в плане риска возникновения сердечно-сосудистых заболеваний и сахарного диабета. Это связано с ожирением внутренних органов, в том числе печени (висцеральное ожирение, неалкогольная жировая болезнь печени), снижением сатурации крови кислородом из-за перехода дыхания на грудной, поверхностный тип и эндокринной активностью висцеральной жировой ткани с патологическим изменением выработки адипокинов (лептин, грелин, адипонектин). Выявлена чёткая корреляция между увеличением абдоминальной жировой ткани и индекса массы тела с риском сопутствующих заболеваний. Считается, что риски начинают нарастать при увеличении окружности талии (ОТ) >80 см у женщин и 94 см у мужчин, а при ОТ >88 см и 102 см соответственно риск возрастает значительно.
Центральным патологическим звеном метаболического синдрома является изменение углеводного обмена. Концентрацию глюкозы оценивают в капиллярной крови (норма <5,6) и в венозной плазме (норма <6,1) натощак в ммоль/л. Гипергликемией натощак считается показатель ≥5,6 <6,1 и ≥6,1; <7,0; сахарный диабет — ≥6,1 и ≥6,1 <7,0, соответственно. Через 2 часа после углеводной нагрузки (75 гр глюкозы или 125 гр сахара рафинада, растворённых в 200 мл воды) нормальный показатель концентрации глюкозы в капиллярной и венозной крови — <7,8 ммоль/л; НТГ — ≥7,8 <11,1 и сахарный диабет — ≥11,1.
Ещё один важный компонент метаболического синдрома — артериальная гипертензия, которая может носить вторичный характер. Нормальным считается систолическое артериальное давление (САД) 120-129 мм рт.ст и диастолическое артериальное давление (ДАД) 80-84 мм рт.ст. САД <120 и ДАД <80 называют оптимальным давлением, а САД 130-139 и ДАД 85-89 — высоким нормальным артериальным давлением. Различают три степени артериальной гипертензии:
- 1 ст. – САД 140-159, ДАД 90-99;
- 2 ст. – САД 160-179, ДАД 100-109;
- 3 ст. – САД ≥180, ДАД ≥110.
Повышение артериального давления характеризуется повышением риска сердечно-сосудистых событий.
Для метаболического синдрома характерны также изменения липидного обмена, которые классифицированы в таблице ниже (в ммоль/л).
| Параметры липидов | Риск низкий | Риск умеренный | Риск высокий | Риск очень высокий |
|---|---|---|---|---|
| ОХ | ≤5,5 | ≤5 | ≤4,5 | ≤4 |
| ХС-ЛПНП | ≤3,5 | ≤3 | ≤2,5 | ≤1,8 |
| ХС-ЛПВП | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 |
| Триглицериды | ≤1,7 | ≤1,7 | ≤1,7 | ≤1,7 |
| ХС не-ЛПВП | ≤4,3 | ≤3,8 | ≤3,3 | ≤2,6 |
| Примечание: ОХ — общий холестерин; ХС-ЛПНП — холестерин липопротеинов низкой плотности; ХС-ЛПВП — холестерин липопротеинов высокой плотности; ХС не-ЛПВП — холестерин, не связанный с липопротеинами высокой плотности. | ||||
Осложнения метаболического синдрома
Так как метаболический синдром является сочетанием факторов риска сердечно-сосудистых и обменных заболеваний, именно эти патологии и являются его осложнениями. Речь идёт, в первую очередь, о сахарном диабете, ишемической болезни сердца и их осложнениях: диабетическая ангио-, нейро- и нефропатия, острая коронарная недостаточность, сердечная недостаточность, нарушение сердечного ритма и проводимости, внезапная сердечная смерть, цереброваскулярные заболевания и болезни периферических артерий.[17] Прогрессирование артериальной гипертензии также приводит к поражению органов-мишеней и ассоциированным клиническим состояниям.
Диагностика метаболического синдрома
Для диагностики метаболического синдрома необходимо выявить у пациента основной признак — абдоминальное ожирение по измерению ОТ (>80 см у женщин и >94 см у мужчин) и хотя бы два дополнительных критерия, которые включают в себя:
- артериальную гипертензию (артериальное давление ≥140/90 мм рт.ст.);
- липидные показатели (ммоль/л) — повышение концентрации в крови триглицеридов ≥1,7; снижение ХС ЛПВП <1,0 у мужчин; <1,2 у женщин и повышение ХС ЛПНП >3,0;
- углеводные показатели (ммоль/л) — гипергликемия натощак ≥6,1 и НТГ 7,8 – <11,1.[8]
В клинических условиях нужно дифференцировать метаболический синдром от механического сочетания факторов риска, например артериальной гипертензии, избыточной массы тела без признаков абдоминального ожирения и повышения уровня ОХ крови, что встречается довольно часто (до 30%). В сомнительных случаях рекомендовано дополнительное определение инсулинорезистентности по следующим методикам:
- оценка базальной гиперинсулинемии в крови натощак (гиперинсулинемия — >18 мкед/мл);
- показатель HOMA-IR — произведение значения инсулина натощак (мкед/мл) на величину глюкозы (ммоль/л), разделить на 22,5 (значение большее, чем 2,27, считается инсулинорезистентностью);
- индекс Caro — соотношение тощаковой глюкозы (в ммоль/л) к инсулину (в мкед/мл) (инсулинорезистентность – значение < 0,33).[12]
Лечение метаболического синдрома
Лечение метаболического синдрома следует разделить на немедикаментозное и медикаментозное.
Немедикаментозное лечение синдрома Reaven — это ведение здорового образа жизни, отказ от курения и злоупотребления алкоголем, оптимальная двигательная активность[14], рациональное питание, а также разумное использование природных и преформированных физических лечебных факторов (массаж, подводный душ-массаж, гипокситерапия и гиперкапния, водолечение, талассотерапия, бальнео- и термотерапия, внутренний прём минеральных вод, общие магнитотерапевтические воздействия)[15], психотерапевтических методик и обучающих программ.[13]
Медикаментозное лечение метаболического синдрома, в зависимости от наличия тех или иных его компонентов, может включать гиполипидемические, антигипертензивные препараты, медикаменты для снижения инсулинорезистентности, постпрандиальной гипергликемии и веса.
Основными препаратами, которые используют при лечении артериальной гипертензии у больных синдромом Reaven и сахарным диабетом, являются ингибиторы ангиотензинпревращающего фермента, сартаны и агонисты имидазолиновых рецепторов. Однако для достижения целевого уровня артериального давления часто необходимо сочетание различных классов медикаментов, таких как пролонгированных блокаторов медленных кальциевых каналов, высокоселективных бета-адреноблокаторов и тиазидоподобных диуретиков (индапамид) в сочетании с медикаментами первой линии.[10]
Для коррекции нарушений липидного обмена при метаболическом синдроме первоначально используются статины, возможно их сочетание с эзетролом и фибратами. Основной механизм действия статинов — снижение внутриклеточного синтеза ОХ за счёт обратимого блокирования фермента 3-гидрокси-3-метилглютарил-кофермент А редуктазы. Оно ведёт к увеличению количества рецепторов к ХС-ЛПНП на поверхности гепатоцита и снижению концентрации ХС-ЛПНП в крови. Помимо этого, статины имеют плейотропные эффекты, такие как антитромбогенный, противовоспалительный, улучшение функции эндотелия, что приводит к стабилизации атеросклеротической бляшки. Современные статины способны вместе со снижением ХС-ЛПНП до 55% уменьшать триглицериды до 30% и повышать ХС-ЛПВП до 12%. В то же время, ключевое достоинство статинотерапии — снижение сердечно-сосудистых осложнений и общей смертности[1]. Эффективней всего использовать аторвастатин (10-80 мг/сут) или розувастатин (5-40 мг/сут).[11]
При неэффективности монотерапии статинами целесообразно присоединение эзетрола в дозе 10 мг/сут, который препятствует всасыванию ОХ в кишечнике и может усиливать снижение ХС-ЛПНП на 15-20%.
Фибраты — ещё один класс липидснижающих препаратов. Они расщепляют богатые триглицеридами жировые частицы, снижают синтез свободных жирных кислот и повышают ХС-ЛПВП путём увеличения распада ЛНП. Это приводит к значительному уменьшению триглицеридов (до 50%), ХС-ЛПНП (до 20%) и увеличению ХС-ЛПВП (до 30%). Фибраты также имеют плейотропные эффекты: снижают концентрацию мочевой кислоты, фибриногена и улучшают инсулиночувствительность, однако их положительное влияние на прогноз пациентов не доказано. Наиболее эффективный и безопасный препарат этой группы — фенофибрат 145 мг/сут.
Для снижения инсулинорезистентности препаратом выбора является метформин, который обладает доказанным положительным эффектом на тканевую инсулинорезистентность через усиление поглощения глюкозы тканями-мишенями. Метформин уменьшает скорость всасывания углеводов в тонкой кишке, оказывает периферическое анорексигенное действие, уменьшает продукцию глюкозы печенью, улучшает транспорт глюкозы внутри клеток. Положительное воздействие метформина (1500-3000 мг/сутки) на конечные точки обусловлено снижением инсулинорезистентности, системными метаболическими эффектами (снижение веса, липидных нарушений, факторов свёртываемости крови и т.д.).[9]
Для снижения постпрандиальной гипергликемии используют акарбозу, которая обратимо блокирует глюкоамилазы, сахарозы и мальтазы в верхнем отделе тонкой кишки. В итоге непереваренные углеводы достигают нижние отделы кишечника, и абсорбция углеводов пролонгируется. Вместе с тем, у акарбозы выявлены дополнительные эффекты. В исследовании STOP-NIDDM (2002 год) у больных метаболическим синдромом, принимающих акарбозу дозировкой 300 мг/сут, продемонстрировано снижение развития сахарного диабета на 36%, новых случаев артериальной гипертензии на 34% и суммарного показателя сердечно-сосудистых событий на 46%[6].
При наличии у пациента с синдромом Reaven сахарного диабета второго типа могут применяться современные классы сахароснижающих препаратов, такие как аналог глюкагоноподобного пептида-1, ингибитор дипептидилпептидазы-4 и ингибитор натрийзависимого переносчика глюкозы второго типа. Представитель последнего класса эмпаглифлозин (Джардинс) в исследовании EMPA-REG OUTCOME (2016 год) снизил сердечно-сосудистую смертность у больных сахарным диабетом второго типа на 36%.
Медикаментозная коррекция морбидного ожирения показана, если немедикаментозное лечение не приводит к снижению массы тела более чем на 5% от исходного. Препараты для лечения ожирения делятся на аноретики центрального действия (сибутрамин), и средства, воздействующие на желудочно-кишечный тракт, например орлистат (Ксеникал).
Препарат для снижения аппетита сибутрамин в меньшей степени воздействует на дофаминовые и холинергические процессы, но уменьшает потребление жиров и углеводов, что приводит к похудению и улучшает жировой и углеводный метаболизм. Артериальное давление и частота сердечных сокращений при этом повышается только на 5%.
Орлистат является ингибитором желудочной и панкреатической липаз, вследствие чего треть пищевых триглицеридов не всасывается и снижается их концентрация в крови, что приводит к уменьшению калоража пищи и веса. Кроме того, снижается артериальное давление, уровень глюкозы и инсулинорезистентности.
В медицинской практике лечение метаболического синдрома зависит от наличия и выраженности его компонентов. В таблице ниже показана тактика подбора терапии при вариантах синдрома Reaven, которые встречаются наиболее часто.
| АО+АГ+НТГ (СД) Умеренный ССР | АО+АГ+ДЛ Высокий ССР | АО+АГ+НТГ (СД)+ДЛ Высокий и очень высокий ССР | ||
|---|---|---|---|---|
| Д/ФН+АГП+ГГП | Д/ФН+АГП+ГЛП | Д/ФН+АГП+ГГП+ГЛП | ||
| Примечание ССР – сердечно-сосудистый риск; АГ – артериальная гипертензия; АО – абдоминальное ожирение; ДЛ – дислипидемия; НТГ – нарушение толерантности к глюкозе; СД – сахарный диабет; Д/ФН – диета/физическая нагрузка; АГП – антигипертензивный препарат; ГГП – гипогликемический препарат; ГЛП – гиполипидемический препарат. | ||||
Источник
