Микроаспирационный синдром что это такое

 В предлагаемой читателю статье обсуждаются вопросы диагностики и интенсивной терапии аспирационного синдрома. Приводятся как литературные данные, так и собственные наблюдения. Положительные результаты, полученные авторами, позволяют надеяться на внедрение предложенных методик в практику.
В предлагаемой читателю статье обсуждаются вопросы диагностики и интенсивной терапии аспирационного синдрома. Приводятся как литературные данные, так и собственные наблюдения. Положительные результаты, полученные авторами, позволяют надеяться на внедрение предложенных методик в практику.
Аспирационный гиперергический пневмонит был описан американским акушером-гинекологом C. L. Mendelson еще в 1946 году. С тех пор этот синдром получил имя автора. Справедливости ради, следует упомянуть работу группы исследователей из Йельского университета под руководством декана медицинского факультета этого учебного заведения, профессора патанатомии Winternitz M.C., которые еще в 1920 году провели серию экспериментов на себе с эндобронхиальной инсуфляцией серной кислоты. Полученные ими результаты выявили сходство между повреждением легочной ткани при вдыхании боевых отравляющих веществ и развитием аспирационной пневмонии.
Классики на то и классики, чтобы каждое слово их публикаций повторялось, а порой и перевиралось потомками. Итак, напомним еще раз читателю, что аспирационный гиперергический пневмонит (АГП) или синдром Мендельсона развивается при попадании желудочного содержимого с рН ниже 2,5 и объемом более 25 мл в трахею и бронхи. Чем ниже рН и чем больше объем аспирируемой жидкости, тем тяжелее течение аспирационного пневмонита!
Не претерпели значительных метаморфоз и причины аспирационного синдрома:
- Полный желудок (прием пищи в пределах 4-6 часов (при беременности при любом сроке приема пищи), хирургические заболевания органов брюшной полости, ОПН, сахарный диабет, черепно-мозговая травма, коматозное состояние, медикаментозный сон.
- Снижение внутригрудного давления (ИВЛ с отрицательным давлением в конце выдоха, ручная ИВЛ).
- Снижение тонуса кардиального жома (во время беременности, заболевания ЖКТ, медикаментозная депрессия – атропин, миорелаксанты, изжога, пищеводный рефлюкс, запоры).
- Повышение внутрибрюшного давления (беременность, ожирение, заброс воздуха в желудок, фибрилляция мышц, парез кишечника).
Во время анестезиологического пособия мы чаще всего сталкивались с аспирацией в период индукции при многократных попытках интубации трахеи и лишь в небольшом проценте случаев при нарушении герметичности манжеты эндотрахеальной трубки и несоответствии диаметра трахеи размеру интубационной трубки.
Два основных варианта патогенеза синдрома, описанные классиками жанра, позволили потомкам лишь «творчески» дополнить патогенез украшениями типа «каскад эйкозаноидов» и оценкой влияния фактора некроза опухолей.
Как известно, в первом случае в дыхательные пути попадают крупные частицы непереваренной пищи с желудочным соком, как правило, нейтральной или слабокислой реакции. Происходит механическая закупорка дыхательных путей на уровне средних бронхов и возникает клиника острой дыхательной недостаточности (ОДН).
При втором варианте (у беременных встречается гораздо чаще!) в дыхательные пути аспирируется кислый желудочный сок, что вызывает химический ожог слизистой трахеи и бронхов с последующим быстрым развитием отека слизистой, с формированием в конечном итоге бронхиальной обструкции. Приведенная ниже схема позволит читателю наглядно представить некоторые звенья патогенеза.

И вот тут-то наступает момент, когда патогенез превращается в танатогенез.

Клиника аспирационного синдрома
Хорошо, если родителям будущего анестезиолога в первые 7 лет домашнего воспитания удалось привить ребенку честность – одну из наиболее ценных черт характера и добродетелей человека.
Если же на порядочность доктора рассчитывать не приходится, на мысль о развитии авиационного синдрома, должна наводить внезапно pазвившаяся клиника острого астмоподобного приступа с цианозом, одышкой, тахикардией, свистящим дыханием и выслушиваемыми при аускультации многочисленными хрипами в легких с грубыми рентгенологическими признаками субтотальной пневмонии, развившейся в ближайшие часы после операции. Присоединяющиеся инфекционные осложнения, зачастую с анаэробной флорой, являются определяющими факторами в прогнозе.
Диагностические критерии в литературе описаны достаточно чётко:
- Наличие содержимого желудка в трахее.
- Появление дополнительных дыхательных шумов при аускультации легких.
- Повышение сопротивления вдоху (в зависимости от выраженности бронхоспазма до 30-40 см водн. ст. и более).
- Артериальная гипоксемия или увеличение А-аDО2.
- «Снежная буря» при рентгенографии легких.
Обследование должно обязательно включать:
- Экстренную бронхоскопию.
- R-графию легких в динамике.
- ЭКГ.
- ЦВД.
- КЩС и газы крови.
- Лейкоцитарную формулу.
- Биохимию крови.
Разрабатывая лечебную концепцию при данной патологии, мы решили вспомнить о том, что все начинается с химического ожога. Если так, то азбучные истины комбустиологии гласят, что оказание первой помощи при химических ожогах кожи включает:
- Скорейшее удаление химического вещества с пораженной поверхности.
- Снижение концентрации его остатков на коже за счет обильного промывания водой.
- Охлаждение пораженных участков.
Чем раньше и качественнее будет проведена первичная хирургическая обработка, тем лучше результаты!
Именно поэтому блок местного лечения, по нашему мнению, должен выглядеть следующим образом:
- Лаваж легких проводят несколько раз охлажденным (до 10-15° С) физиологическим раствором 10-15 мл через интубационную трубку до полного очищения.
- Экстренная бронхоскопия. Целенаправленное промывание трахеобронхиального дерева охлажденным (до 10-15° С) физиологическим раствором.
- При бронхоскопии метипред вводится локально в зависимости от интенсивности гиперемии 500 – 750 мг.
- Лидокаин 80 мг 1% раствора – местно в зону гиперемии.
Среди вышеперечисленных методов особое значение придаем экстренной бронхоскопии. Если санация начиналась в первые 30 минут после аспирации, то длительность ИВЛ не превышала 4 часов, при выполнении санационной бронхоскопии в течении первых 2 часов длительность ИВЛ возрастает до суток и более.
Если говорить о респираторной поддержке, то мы придерживаемся рутинных, хорошо известных каждому специалисту принципов:
- ИВЛ режим ПДКВ + 9-10 см вод. ст под контролем гемодинамики вначале 100% кислородом с последующим плавным снижением FiO2.
- Максимально допустимое давление вдоха не должно превышать 25 см вод. ст.
- Протективная ИВЛ (5-6 мл/кг массы).
- Перевод на спонтанное дыхание в соответствии с клиникой через режим pressure support.
- Перед экстубацией – проба на адекватность газообмена (самостоятельное дыхание воздухом не менее 30 мин).
Особое значение придаем бронхолитической терапии, которую считаем необходимым проводить следующим образом:
- Алупент (бриканил) капельно 0,5-1,5 мг/сутки перфузором.
- Ингаляция севорана до 1 об%.
- Эуфиллин 240-480 до 960 мг мг/сутки.
- В дальнейшем – перкуссионный массаж, обертывания 15% димексидом, бронхо- и муколитики в терапевтических дозировках.
Кроме того:
- Тиенам 1 г в/в и 1 г в интубационную трубку. Возможно назначение роцефина, меронема.
- Высокие дозы стероидов (метилпреднизолон до 3 г/сутки). О пользе преднизолона, увеличении выживаемости при их раннем назначении свидетельствуют и A.Lee с соавторами.
- Введение циметидина (фамотидина, кваматела, гистодила) в/в.
- Гепарин – 200 – 300 ЕД/кг в сутки в/в перфузором.
- Дезагреганты: трентал до 1000 мг, ГЭК 130.
- Нестероидные противовоспалительные средства: аспирин 200 мг/сут или аспизол 500 мг/сут.
- Инфузионная терапия: общий объём 30-35 мл/кг под контролем ЦГ и диуреза.
- При нестабильности гемодинамики вазопрессоры в соответствии с гемодинамическим портретом пациентки.
Дальнейшая тактика должна включать:
- Уход за верхними дыхательными путями (ингаляции, удаление мокроты, лечебные фибробронхоскопии – ежедневно).
- При продолжении ИВЛ более 3 суток – трахеостомия.
- Посев из трахеи и крови.
- Стимуляция моторики ЖКТ.
- Зондовое питание.
- Эластическое бинтование нижних конечностей.
- Лечебная гимнастика.
Какие же сценарии наиболее типичны для акушерского анестезиолога-реаниматолога при развитии аспирационного синдрома? Нам импонирует точка зрения А.П. Зильбера и Е.М. Шифмана:
- Если аспирация произошла на этапе индукции в наркоз, и удается уменьшить явления гипоксии и бронхиальной обструкции операцию следует начинать после выполнения всего комплекса лечебных мероприятий (санационной бронхоскопии, оптимизации вентиляции, введения бронхолитиков и т.д.).
- Если критически нарастает степень гипоксии, лечебные мероприятия неэффективны – показано экстренное абдоминальное родоразрешение в интересах плода.
- Если аспирация произошла в процессе выполнения кесарева сечения, необходима операционная пауза, за время которой анестезиолог выполнит весь комплекс мер, направленных на уменьшение гипоксии, бронхиальной обструкции.
Профилактика аспирационного синдрома
- Эвакуация зондом желудочного содержимого.
- Антациды (ранитидин, контролок, омез).
- В премедикацию включается метоклопрамид (10-20 мг)
- Если вмешательство должно начаться немедленно 0,3М р-р цитрата натрия – 30 мл дают выпить при поступлении пациентки в операционную.
При плановых операциях:
- Циметидин 400 мг на ночь и 400 мг за 2 часа до анестезии per os.
- Ранитидин 150 мг на ночь и 150 мг за 2 часа до анестезии per os.
- Омепразол 40мг на ночь и 40 мг за 2 часа до анестезии per os.
- Метоклопрамид 10 мг в/в на этапе премедикации.
При экстренных вмешательствах:
- Crush-индукция с выполнением приема Селика (давление с силой 5 кг принято в качестве золотого стандарта для взрослых) начинается сразу после преоксигенации 100% кислородом до введения мышечных релаксантов и заканчивается после интубации трахеи и раздувания манжетки.
- Если при интубации отмечается поступление желудочного содержимого в глотку немедленно придать положение Тределенбурга, которое следует соблюдать (естественно, в случае аспирации) до окончания санации трахеобронхиального дерева. Затем необходимо ввести интубационную трубку в пищевод и раздуть манжетку. После санации ротоглотки – интубация трахеи запасной интубационной трубкой, после чего ввести зонд в желудок.
Резюмируя вышесказанное, хотелось бы привести здесь одно из наших клинических наблюдений.
Пациентка Н., 28 лет, с диагнозом I срочные роды в 38-39 недель, ЭКО, умеренно выраженная преэклампсия. 10.09.2014 взята на плановую лапаротомию по Пфанненштилю. При предоперационном осмотре анестезиолога обращало на себя внимание:
- Отягощенный аллергологический анамнез – отек Квинке на антибиотики пенициллинового ряда.
- Степень сложности интубации – класс II по Mallampati.
- Анестезиологический риск по ASA II-III.
- Синдром нижней полой вены +++.
- Категорический отказ от регионарной анестезии.
На этапе индукции в анестезию молодым специалистом (2 попытки интубации трахеи) у пациентки развилась регургитация с последующей аспирацией желудочного содержимого. Пришедшим на выручку опытным анестезиологом больной немедленно было придано положение Тределенбурга, которое соблюдалось до окончания санации трахеобронхиального дерева.
Затем интубационная трубка была введена в пищевод и раздута манжетка. После санации ротоглотки – произведена интубация трахеи запасной интубационной трубкой.
Начат лаваж легких охлажденным (до 10-15° С) физиологическим раствором 10-15 мл через интубационную трубку до полного очищения. Качество лаважа (естественно, и прочих мероприятий) оказалось столь высоким, что произведенная через 30 минут экстренная бронхоскопия впервые за долгие годы наших наблюдений не выявила патологии со стороны трахеобронхиального дерева. Тем не менее, было произведено локальное введение кортикостероидов и тиенама.
Оперативность действий лечащих врачей была столь высока, что, несмотря на явные признаки аспирации (содержимое желудка в трахее, кратковременный цианоз, тахикардия, появление многочисленных хрипов в легких, повышение сопротивления вдоху до 35 см водн. ст., снижение SaO2 до 89%), в течении 10 минут была ликвидирована бронхиальная обструкция, начато кесарево сечение, а через 5 минут после начала операции извлечена живая доношенная девочка с оценкой по шкале Apgar 8-9 баллов.
В соответствии с принятым у нас стандартом, была налажена ингаляция севорана, протективная ИВЛ c РЕЕР + 8-9 см. Также назначались: бронхолитики (бриканил капельно 1,0 мг/сутки перфузором, эуфиллин 480 мг/сутки); деэскалационная антибактериальная терапия (тиенам 3 гр/сутки в/в); метилпреднизолон (3 г/сутки); НМГ и реологически активные средства, муколитики в стандартных дозировках.
Уже через 2 часа по окончанию операции через режим pressure support, после пробы на адекватность газообмена и стабильной гемодинамике переведена на спонтанное дыхание. В дальнейшем течение послеоперационного периода без особенностей, рентгенографический контроль ни в день аспирации, ни в последующие сутки патологии со стороны легких не выявил.
В.Я. Вартанов, Н.Н. Хуторская, И.Г. Труханова, Л.В. Кругова,
С.А. Василькин, Ю.Г. Кутырева, М.М. Дорожкина
2015 г.
Источник
Аспирационный синдром у новорожденных, последствия которого приводят к заболеваниям легких – это серьезное осложнение, возникающее во время родов. Кроме того, он бывает не только у детей, но может развиться и у взрослых на фоне потери сознания, комы, а также во время проведения анестезиологического пособия.
Что такое аспирационный синдром
Аспирационный синдром – это патологическое состояние, развивающееся при попадании в дыхательные пути инородных веществ или предметов. Нередко его причиной является рвота. Возникнуть она может при черепно-мозговых травмах, инсультах, во время операции.
Если заболевание развивается на фоне аспирации содержимого желудка (поднятие его в дыхательные пути), то оно характеризуется тяжелым течением, так как РН желудочного сока низкое. Это вызывает ларингоспазм (непроизвольное сокращение мышц гортани), бронхоспазм (сокращение мышц бронхов), а впоследствии развитие в легких пневмонитов (воспаление интерстициальной ткани), пневмоний.
Аспирационный синдром во время наркоза чаще всего бывает при экстренных оперативных вмешательствах, когда больного не успевают к нему подготовить (полный желудок), а также у больных с повышенным внутрибрюшным давлением (асцитом, острой кишечной непроходимостью). Он чаще возникает у людей с нарушение функции кардиального жома пищевода, такое состояние бывает и при беременности на поздних сроках.
Развитию аспирационного синдрома может способствовать определенное положение на операционном столе или применение анестетиков, повышающих уровень катехоламинов в крови, которые оказывают влияние на рвотный центр.
Синдром Мендельсона
Один из видов этого заболевания это аспирационный синдром Мендельсона. Он возникает у рожениц при общем обезболивании и характеризуется тяжелым, гиперэргическим течением. Предрасполагающие факторы:
- полный желудок;
- повышение внутрибрюшного давления;
- замедление пассажа пищи по желудочно-кишечному тракту;
- положение на операционном столе со сниженным головным концом;
Все это способствует регургитации и аспирации желудочного содержимого.
Симптомы
Первым симптомом аспирационного синдрома является бронхоспазм, но он легко снимается холинолитиками. Затем через несколько часов появляется одышка, цианоз, боль в груди. Развитие пневмонита мешает полному расправлению легких, что приводит к гиповентиляции, гипоксии, ателектазам, не кардиогенному отеку легких. Отек возникает из-за повышения проницаемости капилляров альвеол. Возможно также изменение кислотно-щелочного состояния крови и ДВС.
Диагноз подтверждает обнаружение при санации остатков пищи и картина снежной бури при рентгенологическом исследовании.
Аспирационный синдром у новорожденных
Аспирация у новорожденных может возникнуть как в процессе родов (околоплодные воды, меконий), так и при кормлении, чаще у ослабленных, недоношенных детей. Симптомы появляются на следующий день: одышка, цианоз, хрипы в легких, затрудненный выдох. Нарушается вентиляция, вследствие разрушения сурфактанта, возможен разрыв альвеол и пневмоторакс, позже на фоне присоединения инфекции появляются признаки пневмонита и пневмонии.
Профилактика и лечение
При подозрении на аспирацию у новорожденных (частицы мекония во рту, носовых ходах), сразу проводят тщательную санацию верхних дыхательных путей. Необходимо также очистить желудок, чтобы предотвратить повторную аспирацию.
Если возник аспирационный синдром, лечение у детей включает: кислородотерапию, в некоторых случаях искусственную вентиляцию легких и антибиотикотерапию. Профилактикой аспирации молока является кормление в положении на правом боку.
Лечение у взрослых заключается в экстренной интубации и санации легочного ствола, для промывания легких используют стерильный физиологический раствор, который порциями вводят в интубационную трубку и отсасывают вакуумным отсосом. Во время санации используют перкуссионный (вибрационный) массаж груди.
Профилактика кислотно аспирационного синдрома должна проводиться у больных и беременных с высоким риском его развития. Для этого за 2 часа до операции назначают препараты, снижающие кислотность желудочного сока (агонисты Н2 рецепторов), повышающие тонус пищеводного сфинктера, ускоряющие продвижение пищевых масс из желудка в кишечник.
Желательно перед оперативным вмешательством сделать промывание желудка, его опорожнение, во время вмешательства у больного должен стоять назогастральный зонд, который создаст декомпрессию желудка.
Аспирационный синдром – опасное патологическое состояние, которое может привести к смерти пациента. Лечение его сложное и длительное, нередко остаются последствия (хронические заболевания легких). Необходимо проводить профилактику у лиц, входящих в группу риска и при экстренных операциях.
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
Источник
Аспирационная пневмония – это инфекционно-токсическое повреждение легочной паренхимы, развивающееся вследствие попадания в нижние дыхательные пути содержимого ротовой полости, носоглотки, желудка. Аспирационная пневмония проявляется кашлем, тахипноэ, цианозом, тахикардией, болью в груди, лихорадкой, появлением зловонной мокроты. Диагностика аспирационной пневмонии опирается на аускультативные и рентгенологические данные, результаты бронхоскопии, микробиологического исследования содержимого нижних дыхательных путей и плеврального выпота. Лечение аспирационной пневмонии требует проведения оксигенотерапии, антибиотикотерапии, эндоскопической санации трахеобронхиального дерева; при необходимости проводится дренирование развившихся абсцессов или эмпиемы плевры.
Общие сведения
Под аспирационной пневмонией в пульмонологии понимается воспаление легких, возникшее в результате установленного эпизода случайного попадания в нижние дыхательные пути содержимого ротоносоглотки или желудка. Среди различных форм пневмоний аспирационная пневмония имеет довольно большой удельный вес: на ее долю приходится около 23% случаев тяжелых форм легочной инфекции. Аспирационный синдром нередко встречается у практически здоровых лиц во время сна. Так, при исследованиях с ирригацией носоглотки раствором, меченным радиоактивными изотопами, аспирация была зафиксирована у 45-50% здоровых людей и у 70% пожилых пациентов в возрасте старше 75 лет с нарушением сознания.
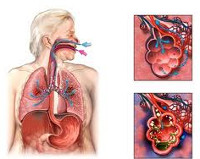
Аспирационная пневмония
Причины
Аспирационные пневмонии развиваются на фоне случайного попадания твердых частиц или жидкости в воздухоносные пути. Тем не менее, одного лишь факта аспирации недостаточно для возникновения аспирационной пневмонии. В механизме развитии пневмонии играет роль количество аспирированного содержимого и его характер, число микроорганизмов, попадающих в терминальные бронхиолы, их вирулентность, состояние защитных факторов организма.
В большинстве случаев этиология аспирационных пневмоний носит полимикробный характер. Более 50% случаев аспирационной пневмонии вызывается анаэробной флорой (бактероидами, превотеллой, фузобактериями, порфиромонадами, вейлонеллами и др.); около 10% – только аэробными видами (стафилококками, гемофильной палочкой, клебсиеллой, кишечной палочкой, энтеробактериями, протеем, синегнойной палочкой); в остальных случаях – комбинированной флорой. Важным микробиологическим субстратом при развитии аспирационной пневмонии выступает присутствие в ротовой полости и верхних дыхательных путях патогенной микрофлоры при кариесе, пародонтозе, гингивите, тонзиллите и т. д.
Факторы риска
Чаще всего преморбидным фоном для аспирационных пневмоний служат:
Нарушения сознания, обусловленные различными факторами:
- алкогольное опьянение
- общая анестезия
- черепно-мозговая травма
- передозировка лекарственных средств
Заболевания периферической и центральной нервной системы:
- миастения
- рассеянный склероз
- болезнь Паркинсон
- метаболическая энцефалопатия
- эпилепсия
- опухоли головного мозга
- инсульт
Заболевания, сопровождающиеся нарушением акта глотания (дисфагией) и регургитацией:
- ахалазия кардии
- стеноз пищевода
- гастроэзофагеальной рефлюксной болезни
- грыже пищеводного отверстия диафрагмы
Травмы и ятрогенные повреждения:
- травматические и ятрогенные повреждения дыхательных путей при ранениях
- инородных телах трахеи и бронхов
- рвоте различного генеза
- проведении трахеостомии, интубации
- эндотрахеальных манипуляций.
В детском возрасте:
- аспирация мекония
- насильственное кормление ребенка
- вдыхание инородных тел в бронхи
Патогенез
Сценарий развертывания событий при аспирации содержимого в трахеобронхиальное дерево может варьировать от полного отсутствия нарушений до развития респираторного дистресс-синдрома, дыхательной недостаточности и гибели пациента. Условиями, приводящими к развитию аспирационной пневмонии, служат нарушения факторов местной защиты в дыхательных путях и патологический характер аспирационных масс (количество, химические свойства и рН, степень инфицированности и пр.). Основными патогенетическими звеньями, приводящими к возникновению аспирационной пневмонии, выступают механическая обструкция дыхательных путей, острый химический пневмонит и бактериальная пневмония.
При вдыхании большого объема аспирата или крупных твердых частиц возникает механическая обструкция трахеобронхиального дерева. Возникающий при этом защитный кашлевой рефлекс способствует еще более глубокому проникновению аспирированного субстрата в бронхи и бронхиолы, что может привести к развитию отека легких. Механическая обструкция сопровождается развитием ателектазов легкого и застоем бронхиального секрета, на фоне которых увеличивается риск инфицирования легочной паренхимы.
В ответ на агрессивное воздействие аспирированного содержимого развивается острый химический пневмонит, характеризующийся выбросом биологически активных веществ, активацией системы комплемента, высвобождением факторов некроза опухолей, цитокинов и т. д. Дальнейшие патологические изменения в легочной паренхиме обусловлены ее повреждением биологически активными веществами, а не прямым действием аспирата. На фоне рефлекторного бронхоспазма, ателектаза части легкого, снижения легочной перфузии и прямого повреждения альвеол быстро развивается гипоксемия. С присоединением бактериального компонента нарастает дыхательная недостаточность, лихорадка, кашель, т. е. появляются все признаки бактериальной пневмонии. В этой стадии аспирационной пневмонии рентгенологически определяются очаги инфильтрации, нередко возникают легочные абсцессы и эмпиема плевры.
Симптомы аспирационной пневмонии
В клиническом течении аспирационная пневмония проходит этапы пневмонита, некротизирующей пневмонии, абсцедирования и эмпиемы плевры. В отличие от бактериальной легочной инфекции, клиника аспирационной пневмонии разворачивается постепенно и стерто. В течение нескольких дней после эпизода аспирации могут иметь место субфебрилитет, слабость, сухой мучительный кашель. В дальнейшем нарастают диспноэ, боли в грудной клетке, лихорадка, тахикардия, цианоз, выделение пенистой мокроты с примесью крови при кашле. Нередко, уже спустя 10-14 суток при аспирационной пневмонии возникает абсцедирование легочной ткани и эмпиема плевры. При этом появляется продуктивный кашель с выделением гнойной мокроты с гнилостным запахом, кровохарканье, ознобы.
Диагностика
На аспирационную пневмонию указывает наличие в анамнезе эпизода аспирации, подтверждаемое физикальными, рентгенологическими, эндоскопическими и микробиологическими данными. При осмотре выявляются признаки гипоксемии (одышка, цианоз, тахикардия), отставание пораженной стороны грудной клетки при дыхании, иногда – гнилостный запах изо рта. Для выяснения причин, приведших к аспирационной пневмонии, кроме осмотра пациента пульмонологом и торакальным хирургом, может потребоваться консультация гастроэнтеролога, невролога, отоларинголога.Подтверждающая диагностика включает:
- Рентген. Рентгенография легких в 2-х проекциях позволяет определить типичную локализацию аспирационной пневмонии в так называемых зависимых сегментах легкого: задних верхнедолевых и верхних нижнедолевых сегментах (при аспирации содержимого в горизонтальном положении) или нижних долях (при нахождении пациента во время аспирации в горизонтальной позиции). Кроме этого, определяются ателектазы легкого, очаги деструкции в легочной паренхиме, скопление газа над экссудатом в полости плевры.
- Выделение возбудителя. Важным этапом диагностики аспирационной пневмонии служит бактериологический посев мокроты на микрофлору с определением чувствительности к антибиотикам, а также бактериологическое исследование промывных вод бронхов. Поэтому с диагностической целью обычно прибегают к проведению бронхоскопии с забором мокроты, взятию промывных вод из трахеобронхиального дерева.
- Исследование крови. Для выяснения тяжести гипоксемии при аспирационной пневмонии исследуется газовый состав крови, КОС крови. Проводится исследование биохимических показателей крови, посев крови на стерильность, на аэробные и анаэробные бактерии.
Лечение аспирационной пневмонии
При аспирации инородных тел, приводящих к обтурации просвета воздухоносных путей, показано срочное эндоскопическое удаление инородного тела из трахеи/бронха. Проводится оксигенотерапия – подача увлажненного кислорода, в тяжелых случаях – интубация и ИВЛ. Основой лечения аспирационной пневмонии служит антибактериальная терапия. При назначении противомикробных препаратов учитывается чувствительность к ним анаэробных и аэробных возбудителей. При аспирационных пневмониях обычно назначают комбинации нескольких антибактериальных препаратов (например, фторхиналонов или цефалоспоринов и метронидазола). Продолжительность курса антибактериального лечения при аспирационной пневмонии составляет 14 дней.
При наличии абсцессов в легких выполняется их дренирование, проводится вибрационный массаж, перкуторный массаж грудной клетки. При необходимости осуществляется повторная трахеальная аспирация секрета, санационные бронхоскопии и бронхоальвеолярный лаваж. К хирургическому вмешательству прибегают при организации абсцессов больших размеров (более 6 см), легочном кровотечении, образовании бронхоплевральной фистулы. При аспирационной пневмонии, осложненной эмпиемой плевры, выполняется дренирование плевральной полости, проводятся санационные промывания, введение в полость плевры антибиотиков и фибринолитиков. Возможно проведение открытого дренирования (торакостомии), плеврэктомии с декортикацией легкого.
Прогноз и профилактика
При небольших объемах аспирированного содержимого, стабильном общем фоне и своевременном грамотном лечении, прогноз при аспирационной пневмонии не вызывает опасений. В случае развития массивного пневмонита, легочных абсцессов, эмпиемы плевры, бронхоплевральных свищей, сепсиса – прогноз крайне серьезен. Летальность при осложненном течении аспирационных пневмоний составляет 22%.
Учитывая высокий риск аспирационной пневмонии среди лиц, страдающих заболеваниями нервной и пищеварительной систем, необходимо проводить лечение основного патологического состояния. Пациентам с дисфагией и склонностью к аспирации рекомендуется дробное питание и щадящая диета. Для профилактики рефлюкса у пациентов с дисфагией, тяжелобольных и послеоперационных пациентов необходимо приподнимать головной конец кровати под углом 30-45°. Особое внимание следует уделять пациентам, находящимся на ИВЛ, зондовом питании. Большую роль в предупреждении аспирационных пневмоний играет гигиена и своевременная санация полости рта, регулярное посещение стоматолога.
Источник
