Миофасциальный болевой синдром код мкб

Миофасциальный болевой синдром (МФС) – это патология, которая возникает вследствие мышечного спазма мягких тканей, возникшего вследствие какого-либо воздействия (удар, долгое нахождение в неудобной позе, растяжение, переохлаждение, стресс). Рефлекторная боль в мышце достаточно сильная, и является поводом для обращения к врачу.
Согласно Международной классификации болезней (МКБ-10) синдром не имеет отдельного кода и выставляется как одно из заболеваний М-79 другие болезни мягких тканей: М-79.1- миалгии или М-79.9 – неуточненные болезни мягких тканей.

Патогенез
Миофасциальный синдром не является отдельным заболеванием, поскольку чаще всего проявляется на фоне уже имеющихся заболеваний или патологий. В большинстве случаев число женщин, обратившихся за помощью с этой патологией больше, чем мужчин (порядка 65 %). Связано это с повышенной подверженностью стрессам и выполнению движений, которые оказывают большую нагрузку на мышцы спины, поясницы, шеи, ног.
 МФС может проявляться в скелетных мышцах, расположенных в самых различных частях тела (от лица до любой из конечностей). Основное отличие – триггерные точки (участки повышенной чувствительности) в виде небольших узлов, которые расположены внутри мышц. Эти точки могут находиться в активном или пассивном состоянии и определить их наличие при визуальном осмотре невозможно. Они могут быть определены только при пальпации.
МФС может проявляться в скелетных мышцах, расположенных в самых различных частях тела (от лица до любой из конечностей). Основное отличие – триггерные точки (участки повышенной чувствительности) в виде небольших узлов, которые расположены внутри мышц. Эти точки могут находиться в активном или пассивном состоянии и определить их наличие при визуальном осмотре невозможно. Они могут быть определены только при пальпации.
Нажатие на триггерную точку вызывает острую боль, от которой пациент буквально «подпрыгивает» на месте и не в силах сдержать крик. В месте образования триггерной точки и прилегающей к ней области снижается способность мышц к сокращению, мышечное волокно становится слабым и не эластичным – тяжело растягивается при выполнении движения.
Различают два вида триггерных точек: активные и латентные (скрытые). Как именно и по какой причине они формируются, до конца не выяснено. Однако доказано, что они появляются в местах разрастания соединительной ткани при прогрессирующем течении болезни, а не провоцируют ее появление и не являются причиной миофасциальной боли.
 Активная триггерная точка. Появляется в виде уплотнения в месте входа нерва. Её можно обнаружить как во время напряжения мышцы, так и в расслабленном состоянии. При надавливании на нее появляется резкая боль, которая распространяется и на прилегающие мышцы. По этой причине определить её точную локацию практически невозможно. Над местом, где расположена триггерная точка, изменяется цвет кожи, усиливается потоотделение. Отмечается подавление сократительной функции мышцы.
Активная триггерная точка. Появляется в виде уплотнения в месте входа нерва. Её можно обнаружить как во время напряжения мышцы, так и в расслабленном состоянии. При надавливании на нее появляется резкая боль, которая распространяется и на прилегающие мышцы. По этой причине определить её точную локацию практически невозможно. Над местом, где расположена триггерная точка, изменяется цвет кожи, усиливается потоотделение. Отмечается подавление сократительной функции мышцы.
Латентная триггерная точка. Встречается значительно чаще, чем активная, и проявляется только во время напряжения мышцы. При надавливании вызывает ноющую боль, но не настолько ярко выраженную, как у активной. Она может никак не проявляться, а при переохлаждении, воздействии сквозняка, сильном стрессе, мышечном перенапряжении и т.п. может перейти в активную фазу.
Возможен и обратный переход из активной стадии в латентную. Но это возможно только при лечении основного заболевания, минимальном воздействии на близлежащую группу мышц.
 В зависимости от стадии процесса возможна другая классификация МФС: острая фаза, покой и хроническая. Острая фаза проявляется на фоне остеохондроза шейного позвонка, грыжи, полученных травм, артрозов и т.п. заболеваний. Боль появляется резко и может снизиться только после приема анальгетиков и спазмолитиков.
В зависимости от стадии процесса возможна другая классификация МФС: острая фаза, покой и хроническая. Острая фаза проявляется на фоне остеохондроза шейного позвонка, грыжи, полученных травм, артрозов и т.п. заболеваний. Боль появляется резко и может снизиться только после приема анальгетиков и спазмолитиков.
Если не проводить соответствующее лечение, после активной фазы возможен переход в хроническую. Для неё характерно чередование периодов обострения и ремиссии.
У фазы покоя нет явных признаков, триггерные точки можно определить случайным образом при пальпации. Однако при прямом воздействии на них появляется болезненность.
Причины развития МФС
Причин, по которым развивается миофасциальный болевой синдром, может быть множество. Однако все их можно условно разделить на две большие группы: внутренние и внешние.
Внутренние причины – заболевания, уже имеющиеся в организме. Внешние появляются в результате деятельности самого человека и связаны с получением травм, переохлаждением, физическим и нервным перенапряжением.
К ним относятся:
- Аномалии развития и роста (искривление позвоночника, ассиметричное развитие тела, плоскостопие и т.д.);
- вертебологические заболевания: остеохондроз шейного или поясничного отдела, протрузии, межпозвоночные грыжи и т.п.;
- дистрофические изменения в суставах;
- ревматизм;
- длительная статическая нагрузка на определенную группу мышц;
- длительная неподвижность мышц (гипс, перенесенные травмы, кома);
- перенесенная травма;
- компрессия при отеке, появившемся в результате воспалительного процесса;
- длительный прием лекарств, вызывающих интоксикацию;
- психоэмоциональное напряжение.
Внешние причины в основном вызваны малоподвижным образом жизни. Много времени, проведенного в статичных позах за компьютером, рабочим столом, за рулем и т.д. вызывают напряжение в мышцах шеи, лица, рук, постоянную нагрузку на определенные группы мышц. Но они могут быть скорректированы самостоятельно до начала развития заболеваний чередованием статических и динамических нагрузок при выполнении физических упражнений, занятии спортом, ходьбой.

Стадии миофасциального болевого синдрома
Определяют следующие стадии МФС:
- острая. Характеризуется острой локальной или отдаленной болью;
- подострая. Проявляется только во время активной мышечной активности;
- хроническая. Отмечается дискомфорт в чувствительных точках, однако боль появляется только под воздействием провоцирующих факторов.

Симптомы
Основной симптом – болезненность и спазм пораженного участка, возможно появление симптомов, аналогичных воспалению. В зависимости от области поражения боль может отличаться по интенсивности и распространяться по близлежащим участкам, влияя на функции органов, расположенных в непосредственной близости.
В области шеи триггеры распространяют боль в область лопаток, по всему плечевому поясу, охватывают всю шею и могут влиять на работу органов дыхания. Могут вызвать боль в горле, нарушение глотательной функции, першение. Помимо этого возникают проблемы со свободным поворотом головы, отмечается снижение подвижности. Возможно появление головной боли, головокружения, скачки артериального давления.
При болезненности мышц лица отмечается сбой работы слезных или слюнных желез, возможно затруднение движений челюстью. Поэтому пациент может сначала решить, что это стоматологические проблемы. Правильный диагноз может установить только врач.
МФС в поясничной области наиболее распространенный из всех типов. И может стать причиной развития вертеброгенного синдрома. Он отмечается болями в пояснице, животе. Возможно нарушение работы мочевого пузыря и органов брюшной полости. При поражении нижних конечностей вызывают нарушение двигательной функции, сгибания. Боль может пройти сама или перейти в хроническую форму, особенно в случае, если имеются сопутствующие заболевания.

Методы диагностики
Диагностику и лечение миофасциального синдрома проводит врач-невролог. Для постановки диагноза достаточно провести опрос пациента и провести осмотр, пальпируя пораженную мышцу для определения участка с уплотнением и триггерными узлами.
При опросе важно установить влияние на боль холода, физических нагрузок, стрессовых ситуаций. Осложняющим фактором является наличие отраженных болей, что вызывает подозрение на заболевание других органов, расположенных в непосредственной близости.
Лабораторные и инструментальные исследования назначаются с целью исключения других заболеваний, поскольку при МФС результаты анализа крови и мочи будут в норме, у УЗИ, рентгенография, КТ и МРТ не способны отобразить наличие или отсутствие триггерных точек. Однако инструментальные исследования помогут исключить или подтвердить патологии со схожей симптоматикой: инсульт, тромбоз, гипогликемию, остеохондроз и т. д. Особенно важно исключение онкологических процессов.

Лечение миофасциального синдрома
Лечение в каждом случае врач подбирает индивидуально, в зависимости от интенсивности болей и участка поражения. Как правило, применяются медикаментозное лечение и физиотерапевтические процедуры. Основная цель – уменьшение боли, устранение причины и профилактика развития триггерных точек. Важно сразу же исключить переохлаждение, физическое и психологическое перенапряжение, риск получения травмы. Повреждённый участок должен находиться в состоянии покоя, а при значительных болях необходимо обеспечить постельный режим.
Из лекарственных препаратов назначают:
- миорелаксанты (Баклофен, Мидокалм, Но-шпа);
- нестероидные противовоспалительные препараты (Нимесил, Ибупрофен, Кетопрофен);
- новокаиновая (лидокаиновая) блокада – введение препарата в область тиггерной точки при острой боли;
- седативные препараты или антидепрессанты для улучшения психологического состояния (Пароксетин, Барбовал, Реланиум);
- мази и гели для местного применения, содержащие НПВС – Диклофенак, Найз, Финалгон;
- витамины группы В, магний для лучшего питания мышц.

Поскольку некоторые препараты имеют побочные эффекты и противопоказания, дозировку и длительность лечения определяет врач.
На стадии выздоровления врач может назначить физиотерапевтические процедуры (ультразвук, электрофорез, магнтотерапию, электростимуляцию), массаж, иглоукалывание и ЛФК. Все подбирается индивидуально в зависимости от области поражения и общего состояния больного.

Осложнения
Спазмированная мышца испытывает недостаток кислорода (гипоксию), на фоне которой происходят изменения в мышечной ткани. Если не получить своевременное лечение, МФС может привести к развитию хронической фибромиалгии. Это заболевание характеризуется болями, которые распространяются по всему телу и могут служить причиной нарушения сна, вызывать нарушение пищеварения, вызывать состояние постоянной усталости.
Прогноз и профилактика
При своевременном и правильном лечении прогноз для больного благоприятный. Боли легко устранить при помощи медикаментозного лечения, физиопроцедур и других действенных способов лечения.
Профилактические меры важно соблюдать для того, чтобы предотвратить появление триггерных узлов и не испытывать боль. Особенно важна профилактика в случае, если МФС присутствует в анамнезе. Правила не сложные, и их выполнение не требует особых усилий:
- не переохлаждаться;
- не носить тесную одежду;
- избегать стрессов и физического перенапряжения;
- следить за правильной осанкой;
- при сидячем образе жизни делать частые перерывы для разминки;
- избегать ожирения;
- полноценно отдыхать;
- заниматься спортом;
- проводить много времени на свежем воздухе;
- употреблять с пищей достаточное количество витаминов и минералов.
Профилактические меры способствуют стойкой ремиссии у уже перенесших МФС и предотвращению развития первичного миофасциального синдрома.
Источник
Текст:
Тылец Александра, 15 февраля
6890
1
Гиподинамия, ежедневные однообразные движения или статичные позы, возраст 40+ — все эти факторы ведут к появлению миофасциального болевого синдрома. Спазм и боль в мышцах порой вызывают такой дискомфорт, что не дают вести привычный образ жизни и даже могут спровоцировать депрессию. К сожалению, миофасциальному болевому синдрому может быть подвержен любой взрослый человек.
Вместе с врачом-нейрохирургом Андреем Шипаем разбираемся, почему возникает боль, можно ли избавиться от нее навсегда и существуют ли рабочие способы профилактики миофасциального болевого синдрома (спойлер: да).
Андрей Шипай,
врач-нейрохирург медицинского центра IMRED («ИМРЭД»)
1. Что такое миофасциальный болевой синдром?
— Миофасциальный болевой синдром (МФБС) — бич современности. Это хронические боли в любой части скелета: пояснице, грудном и шейном отделах, руках, ногах.
Боль — следствие неадекватного функционирования группы клеток в определенной зоне. Это связано с нарушением питания и работы мышцы.
Иногда боли при МФБС маскируются под другие заболевания (например, гастрит). Либо наоборот — различные заболевания «притворяются» миофасциальным болевым синдромом. А впоследствии врачам приходится иметь дело, допустим, с опухолью или инфарктом.
В любом случае при появлении болей нужно пройти полное обследование, чтобы понять,
с каким конкретно заболеванием необходимо бороться.
Пациентов, которые обращаются с болями в позвоночнике, большое количество. Однако более чем у 80% из них боли имеют функциональный характер, то есть не связаны с механическими повреждениями или органическими изменениями в организме.
Болевой синдром крайне изнурителен, если он никак не купируется. Постоянная боль или ее ожидание могут даже привести к развитию депрессии.
2. Почему возникает заболевание?
— Постоянные однотипные движения либо нахождение в одной позе вынуждают человека расходовать больше энергии в конкретно взятой мышце: грушевидной, трапециевидной, широчайшей и т. д.
- В результате у мышцы увеличивается потребность в питании и кислороде.
- Из-за повышенной нагрузки на мышцу возникают микротравмы, которые приводят к нарушению обменных процессов.
- Образуются определенного рода узелки, которые препятствуют нормальному функционированию мышцы и вызывают миофасциальный болевой синдром.
Это заболевание крайне широко распространено, хотя в международной классификации болезней его нет.
Его лечением занимаются неврологи, травматологи, нейрохирурги, ревматологи и спортивные врачи.
3. Какими симптомами сопровождается МФБС?
— Болевой синдром бывает:
- острый, если боль возникла здесь и сейчас;
- подострый, если боль появляется при нажатии;
- преходящий, когда боль возникает при смене позы;
- хронический, когда боль появляется периодически.
Возможно также:
- покраснение кожных покровов;
- возникновение зуда;
- появление парестезии («рассыпающейся» боли).
Бывает, что со временем боль хронизируется. Это происходит при отсутствии лечения или из-за наступления изменений в скелете (артрозы, искривление осанки и т.д.). В таком случае, помимо лечения, важно поменять деятельность, спровоцировавшую МФБС.
4. Какие факторы провоцируют возникновение МФБС?
— Основные провоцирующие факторы — это:
- гиподинамия;
- деятельность, подразумевающая стереотипность или однообразность движений;
- отсутствие утренней зарядки.
Часто МФБС возникает у спортсменов, закончивших карьеру и переставших заниматься спортом.
5. Кто в группе риска развития МФБС?
— Все мы, за исключением детей, которые более подвижны и часто меняют позу, подвержены этому синдрому. Кто-то сгибается над столом, кто-то ездит за рулем, кто-то таскает тяжести. Поэтому МФБС может возникнуть у любого взрослого человека.
Но в первую очередь в группе риска:
- спортсмены: они не только излишне нагружают мышцы, но и страдают от травм;
- люди, часто выполняющие однотипные движения;
- люди, ведущие малоподвижный образ жизни;
- лица, в жизни которых присутствуют повышенные нагрузки;
- люди с деформациями скелета: в таком случае возникновение МФБС — дело времени.
Болезнь имеет гендерный оттенок: женщины болеют в два раза чаще мужчин.
Также с возрастом риск появления МФБС становится выше. Заболевание чаще дебютирует у людей после 40.
6. Какое лечение требуется при миофасциальном
болевом синдроме?
— Прежде всего нужно не заниматься самолечением, а обратиться к врачу. После диагностики будут подобраны соответствующие методы. В случае с МФБС лечение чаще всего комплексное, включающее сразу несколько форматов.
- Медикаментозное лечение.
Как правило, назначают нестероидные противовоспалительные препараты, анальгетики и миорелаксанты.
- Процедуры, направленные на снятие мышечных спазмов.
Это так называемые блокады — разовые инъекции обезболивающих препаратов в нервные сплетения. То есть это деблокирующая процедура, которая необходима, если мышца слишком напряжена. Особенно важно адекватно расслабить мышцу на фоне приема препаратов, чтобы она адекватно получила питание.
- Инъекции.
Локально в триггерную точку колют противовоспалительный препарат либо вводят плазму, обогащенную тромбоцитами.
- Психотерапевтическое лечение.
При длительных изнурительных болях бывает необходима работа с психиатром и прием антидепрессантов.
- Физиотерапия.
Используется на финишном этапе, когда в лечении достигнут определенный успех, и его надо закрепить. Методики лечения будут отличаться в зависимости от того, какой именно врач занимается пациентом.
Достаточно эффективной в лечении МФБС считается магнитотерапия.
- ЛФК.
Больше всего в этом методе лечения и реабилитации преуспели спортивные врачи.
7. Какие средства для наружного применения актуальны?
— Препараты для наружного применения хорошо использовать в комплексе, так как одними лишь мазями и кремами миофасциальный болевой синдром не вылечить.
- Бывает, что необходимо снять боль до того момента, как человек дошел до врача. В этом случае лучше использовать средства с наименьшими побочными эффектами, например, снять боль анальгетиками или мазями с болеутоляющим действием.
- Есть согревающие и охлаждающие мази, которые дают временное облегчение. Как правило, они оказывают местнораздражающий и анальгезирующий эффект. Но их локальное использование при всем удобстве совсем не исключает комплексного лечения, назначенного врачом.
8. Советы для профилактики возникновения миофасциального синдрома
- Самое важное — выполнять утреннюю зарядку. Критично важно время суток: нужно разогреть мышцы перед новым днем.
- Избегать перегрузки одной группы мышц.
- Гулять на свежем воздухе.
- Заниматься плаванием, потому что это эффективно разгружает позвоночник.
- Практиковать йогу или другие занятия, построенные на дыхании.
- Питаться правильно и регулярно.
Фото: Александр Задорин
Источник
Боль – признак многих неврологических и нейрохирургических заболеваний: патологии сосудов, воспалительного процесса, новообразований, травматических повреждений головного мозга, полинейропатии. Она значительно ухудшает качество жизни пациента. Миофасциальный болевой синдром является проявлением первичной дисфункции миофасциальных тканей.
Врачи Юсуповской больницы выявляют причину боли при помощи современных методов исследования. Для обследования пациентов используют современные аппараты европейских, американских и японских фирм.
Неврологи применяют индивидуальные схемы терапии болевого синдрома, применяя лекарственные препараты и немедикаментозные методы лечения. Наиболее сложные случаи заболевания обсуждаются на заседании экспертного Совета. Кандидаты и доктора медицинских наук, врачи высшей категории, являющиеся ведущими специалистами в области неврологии, принимают коллегиальное решение. Наиболее сложное лечение можно пройти в клиниках-партнёрах.
Миофасциальный болевой синдром развивается на фоне рефлекторных мышечно-тонических синдромов и осложняет их течение. Компрессионная радикулопатия, рефлекторный болевой синдром могут иметь острое, подострое, хроническое и рецидивирующее течение. У 85% пациентов с миофасциальным болевым синдромом неврологи определяют признаки дисфункции стволовых структур. Боль вызывают вертебральные и экстравертебральные заболевания.
Вертебральный синдром включает следующие симптомокомплексы:
- болевой (боль и болезненность);
- фиксационный (снижение объёма движений, деформации, мышечно-тонический дисбаланс);
- морфологический (обусловливает возникновение вертебрального синдрома).
Среди мышечно-тонических реакций, которые обусловлены остеохондрозом позвоночника, выделяют региональные вертебральные синдромы (боль в шее, грудной клетке, пояснице) и экстравертебральные проявления (боль в верхних конечностях, ягодицах, передней области грудной клетки, миофасциальный синдром тазового дна). Вследствие спазма сегментарных мышц происходит иммобилизация поражённого сегмента, что со временем поддерживает боль. Излюбленными местами локализации мышечно-тонических синдромов являются трапециевидные, ромбовидные, лестничные, грушевидные, паравертебральные и средняя ягодичная мышца.
Причины миофасциального болевого синдрома
Выраженный миофасциальный болевой синдром возникает под воздействием различных факторов:
- стрессы вызывают развитие напряжения и спазма скелетных мышц, которые сохраняются после прекращения воздействия на организм стрессовых факторов;
- функциональная перегрузка отдельных мышечных групп при разной длине ног, нарушениях осанки;
- перегрузка отдельных мышечных групп при длительном нахождении в вынужденной позе или постоянных стереотипных движениях;
- спортивная травма, прямое повреждение мышц в результате дорожно-транспортного происшествия;
- длительная иммобилизация при вывихах и переломах конечностей;
- прямая травма мышц в результате ДТП, спортивные травмы;
- заболевания внутренних органов, при которых болевые импульсы из поражённого патологическим процессом внутреннего органа приводят к защитному мышечному спазму.
Врачи Юсуповской больницы индивидуально подходят к лечению каждого пациента. Неврологи определяют причину болевого синдрома, назначают лечение, направленное на устранение причины боли.
Проявления миофасциального болевого синдрома
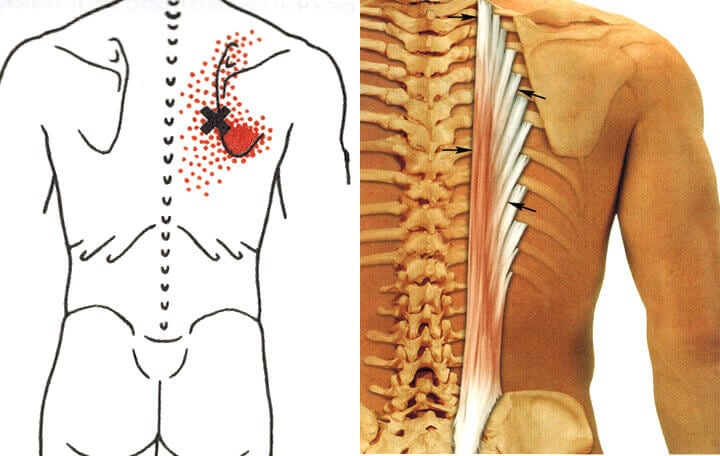
Пациенты на приёме у невролога предъявляют жалобы на боль в шее, пояснице и в других скелетных мышцах. Интенсивность боли уменьшается после отдыха, при растяжении и разминании болезненной мышцы. В пораженных мышцах врач или пациент может прощупать мышечный тяж. В нём определяются уплотнённые болезненные участки – триггерные точки. Давление на них вызывает как местную, так и отражённую боль.
Диагностика миофасциального болевого синдрома не вызывает трудностей. Невролог устанавливает диагноз на основании жалоб пациента на наличие хронических асимметричных мышечных болей. При осмотре врач прощупывает болезненные мышцы, выявит триггерные точки в них и выясняет причину возникновения у мышечно-фасциального болевого синдрома.
Выделяют 3 стадии течения заболевания:
- первая, острая стадия характеризуется постоянными, интенсивными болями, причиняющими пациенту страдания, причину которых пациент объяснить не может;
- на второй стадии болезненные ощущения возникают лишь при движениях и физических нагрузках, во время покоя боль отсутствует;
- на третьей стадии у пациентов сохраняются неприятные ощущения и некоторое нарушение функции поражённых мышц.
У больных с мышечно-фасциальным болевым синдромом всегда присутствуют нарушения подвижности поражённых мышц. При хроническом течении заболевания состояние пациента страдает не от самой боли, а от сопутствующего снижения физической активности, депрессии, нарушения сна, социальной дезадаптации. Для того чтобы выяснить причину боли, врачи Юсуповской больницы применяют следующие методы исследования:
- рентгенографию позвоночника;
- спондилографию;
- магнитно-резонансную томографию;
- компьютерную томографию.
Лечение и профилактика миофасциального болевого синдрома
При наличии острого болевого синдрома лечение заключается в применении ненаркотических анальгетиков и нестероидных противовоспалительных препаратов. Вначале их вводят внутримышечно, а затем принимают в виде таблеток. Для профилактики осложнений со стороны желудочно-кишечного тракта применяют ингибиторы протонной помпы. При выраженном болевом синдроме применяют мелоксикам-ратиофарм. Местно используют лидокаиновые пластыри.
На втором этапе лечения острого или выраженного болевого синдрома пациентам назначают трамадол. При присоединении нейропатической боли применяют антиконвульсанты второго поколения: габапентин и прегабалин. Карбамазепин относится к противосудорожным лекарственным средствам. Он обладает умеренным антидепрессивным эффектом, оказывает анальгезирующее действие. Финлепсин и Финлепсин 200/400 ретард принимают перорально.
Снижение мышечного тонуса вызывает баклофен – миорелаксант с центральным механизмом действия. Препарат обладает одновременно обезболивающим, подавляющим и миорелаксирующим эффектом. Применение миорелаксантов позволяет избавить мышцу не только от активных, но и от латентных триггерных точек. Одним из наиболее популярных миорелаксантов центрального действия является тизанидин. Толперизон влияет на все звенья болевого синдрома: вегетативную нервную систему, мышечный спазм. Его назначают совместно с нестероидными противовоспалительными препаратами. Толперизон применяют при проведении нейромышечных лидокаиновых блокад. Депрессивное состояние у пациентов с хроническим миофасциальным болевым синдромом является показанием к назначению трициклических антидепрессантов.
В Юсуповской больнице для лечения миофасциального болевого синдрома применяют рефлекторные методы лечения. Рефлексотерапия вызывает общую релаксацию, устраняет болезненные мышечные спазмы, нормализует психоэмоциональный фон пациентов. Наиболее часто для лечения мышечно-фасциального болевого синдрома применяют иглорефлексотерапию, магнитотерапию. С целью инактивации триггерных точек применяют лазерное излучение. Для уменьшения боли проводят мануальную терапию, отпускают физиотерапевтические процедуры.
Профилактика миофасциального болевого синдрома складывается из мероприятий, направленных на лечение основных заболеваний, вызывающих боль. При остеохондрозе позвоночника пациентам рекомендуют соблюдать правильную позу туловища, уменьшить статическую и динамическую нагрузку на позвоночный столб. При сколиозах позвоночника проводят ортопедическое лечение с целью коррекции искривления позвоночника.
При синдроме короткой ноги пациенты проходят лечение у ортопеда. Применяются специальные ортопедические стельки для обуви, которые помещают под пятку укороченной ноги. Пациентам с синдромом укорочения половины таза рекомендуют подкладывать под область ягодиц при сидении специальную подушку или валик.
При наличии сутулости проводят лечебную физкультуру, массаж, рекомендуют ношение ортопедических изделий в виде специальных корсетов для исправления осанки. С целью исправления «греческого» типа стопы назначают ношение специально сконструированных стелек.
При наличии миофасциального болевого синдрома позвоните по телефону. Вас запишут на приём к врачу Юсуповской больницы. После обследования вам составят индивидуальную схему терапии. В лечении пациентов, страдающих миофасциальным болевым синдромом, принимают участие врачи разной специализации: неврологи, травматологи, ортопеды, мануальные терапевты, реабилитологи и психологи. После лечения пациенты получают рекомендации по профилактике заболевания.
Источник
