Наком при синдроме беспокойных ног
Добрый вечер, Сергей. Поскольку другие причины и заболевания Вы отрицаете, и болезнь начала проявлять себя с самого детства, то вероятнее всего имеет место быть первичный или идиопатический СБН. Данный тип СБН возникает в отсутствие какого-либо другого неврологического или соматического заболевания, проявляется в первые три десятилетия жизни и может иметь наследственный характер. Кто-нибудь из родственников страдал подобными симптомами? СБН относится к частым заболеваниям, но диагностируется редко — в основном из-за малой осведомленности практикующих врачей, которые зачастую склонны объяснять данные жалобы неврозом, психологическим стрессом, заболеваниями периферических сосудов, суставов, остеохондрозом позвоночника и прочими заболеваниями. Вот Вам и «посчастливилось» попасть именно к такому врачу. Вообще, заниматься самолечением не очень полезное занятие для человека без высшего медицинского образования, т.к. в большинстве случаев это приносит скорее вред, нежели пользу. Но не в Вашем случае. Вы правильно выбрали группу препаратов и дозу также подобрали верно. То, что дозу со временем пришлось увеличить, говорит о привыкании организма к данному препарату, поэтому Вы правильно рассуждаете о том, что препарат пора менять. Но я бы не рекомендовала Вам сразу переходить на Габапентин либо же Прегабалин. Вы абсолютно правы, что это рецептурные препараты и просто так их в аптеке Вам не продадут, это группа антиконвульсантов и к этим лекарственным средствам прибегают в последнюю очередь. Поскольку отношения у Вас с Вашим неврологом не сложились. Позвольте мне, как врачу, основная специализация которого неврология, дать Вам несколько рекомендаций. Группой препаратов выбора для медикаментозного лечения СБН являются дофаминергические средства (препараты, содержащие L-ДОФА – Наком, Мадопар, Синемет; агонисты дофаминовых рецепторов — Прамипексол, Проноран, Бромокриптин). К этой же группе относится и Мирапекс, который Вы принимаете. Это препараты первой линии выбора, с них начинают лечение. Если один агонист дофаминовых рецепторов оказывается неэффективным, его целесообразно заменить на другой. Таким образом, мы можем заменить Мирапекс на другой препарат из этой же группы. Для препаратов, содержащих L-ДОФА, начальная дозировка составляет 50 мг леводопы за 1-2 часа до сна. Если этого оказывается недостаточно, то приблизительно через неделю дозу повышают еще на 50 мг. Максимальная доза составляет 200 мг. Агонисты дофаминовых рецепторов оказывают действие, сравнимое по эффекту с препаратами L –ДОФА. Прамипексол назначают, начиная с 0,125 мг, дозировку можно повышать до 1 мг, Бромокриптин – с 1,25 мг (до 7,5 мг), Проноран – с 50 мг (до 150 мг). Есть только одна особенность применения дофаминергических препаратов: они не нормализуют сон. Поэтому в случаях, когда устранение неприятных ощущений и периодических движений в конечностях не сопровождается восстановлением структуры сна, прибегают к добавлению седативных препаратов. Из перечисленных препаратов, я бы остановила свой выбор на Проноране. В своей практике я неоднократно назначала данный препарат и его эффективность доказана. Если данная группа препаратов не приносит желаемого результата, следующей группой препаратов являются бензодиазепины. Среди этой химической группы чаще используют Клоназепам (начиная с 0,5 мг на ночь и до 2 мг) и Алпразолам (от 0,25 мг до 0,5 мг на ночь). Бензодиазепины больше влияют на сон, нежели на неприятные ощущения и периодические движения в ногах, поэтому они относятся к «запасным» препаратам для лечения СБН. Ну а если и эта группа оказалась безрезультатной, тогда уже можно прибегнуть к антиконвульсантам (Габапентин, Нейронтин, Карбамазепин) и опиоидные препараты (Трамадол, Кодеин, Дигидрокодеин, Оксикодон). К этим лекарственным средствам прибегают в последнюю очередь, только если дофаминергические и бензодиазепиновые препараты оказались неэффективными или дали выраженные побочные эффекты. Габапентин назначают в нарастающей дозировке, начиная с 300 мг и доходя до максимальной дозы в 2700 мг (останавливаются на той дозе, которая оказывает действие). Всю дозу принимают на ночь за один прием. Трамадол принимают по 50-400 мг на ночь, Кодеин – по 15-60 мг, Дигидрокодеин – по 60 – 120 мг, Оксикодон – по 2,5 – 20 мг. Эти наркотические препараты используют только в особо тяжелых случаях синдрома беспокойных ног, поскольку они могут вызвать привыкание. Особенность проведения медикаментозного лечения синдрома беспокойных ног состоит в том, что может понадобиться длительный (годами) прием препаратов. Поэтому необходимо стараться достигнуть эффекта от лечения при минимальной дозировке. Постепенно возможно развитие некоторого привыкания к препарату, что требует увеличения дозы. Иногда приходится менять один препарат на другой. В любом случае, нужно стремиться к монотерапии, то есть к снятию симптомов с помощью одного препарата. К комбинации следует прибегать в самом последнем случае. Если синдром беспокойных ног приводит к развитию депрессии, то ее, в данном случае, лечат с помощью селективных ингибиторов моноаминооксидазы (Моклобемид, Бефол и другие) и Тразодона. Остальные антидепрессанты могут способствовать ухудшению СБН. Также существуют гомеопатические средства лечения СБН (Цинкум Металликум; Цинкум С6; Цинкум Валерианикум; Натриум Броматум). Но, лично я гомеопатию в своей практике не применяла, поэтому про эффективность ничего не могу Вам сказать. Помимо медикаментозной терапии, существует и немедикаментозная, которая включает в себя: 1.Комплекс упражнений. Приседания, растяжка, сгибание-разгибание ног, обычная ходьба (лучше на свежем воздухе) — все это хорошо помогает беспокойным ногам. Физкультурой надо заниматься перед сном. Только не переусердствуйте, чрезмерные физические нагрузки могут обострить состояние. 2. Массаж ног, а также различные физиотерапевтические процедуры: грязевые аппликации, магнитотерапия, лимфопресс и другие. 3. Контрастный душ на область икр и голеней при условии, что нет противопоказаний, а также различные растирания. 4. Попробуйте уснуть в несвойственной вам позе. 5. Правильное питание. Не стоит наедаться на ночь, это не просто грозит лишними килограммами, но и может стать причиной бессонницы и ненужной активности в ногах. При СБН следует отказаться от алкоголя, сигарет, а также от напитков и продуктов, содержащих кофеин (кофе, чай, кола, шоколад). Они стимулируют нервную систему и могут усиливать проявления болезни. А также, хочу предостеречь Вас, тем более, Вы сами уже об этом говорили. Данные препараты имеют весомый список побочных эффектов. Поэтому леча одно, калечим другое. Уже в настоящее время, Вы отмечаете проблемы с почками, так не пренебрегайте консультацией терапевта либо нефролога, поскольку так и до почечной недостаточности можно себя довести. Крепкого Вам здоровья и всех благ.
Источник
Лечебная тактика зависит от причин заболевания (первичный или вторичный СБН) и тяжести клинических проявлений. Синдром беспокойных ног легкой степени можно устранить с помощью общепрофилактических мероприятий. Средняя и тяжелая степень данного заболевания, как правило, требует медикаментозного лечения и длительного динамического наблюдения, порой пожизненного при невозможности устранения причинных факторов болезни.
Немедикаментозное лечение
 Немедикаментозное лечение особенно желательно у пациентов старших возрастных групп из-за более высокого риска развития побочных эффектов при назначении фармакологических средств. Могут применяться следующие лечебные мероприятия:
Немедикаментозное лечение особенно желательно у пациентов старших возрастных групп из-за более высокого риска развития побочных эффектов при назначении фармакологических средств. Могут применяться следующие лечебные мероприятия:
Умеренная физическая активность, особенно с нагрузкой на ноги. Иногда помогает нагрузка непосредственно перед сном. Следует, однако, избегать «взрывной» значительной физической нагрузки, которая может усугубить симптомы после ее прекращения. Часто пациенты отмечают, что если они дают физическую нагрузку в самом начале возникновения симптомов СБН, то это может предотвратить их развитие и последующее возникновение даже в спокойном состоянии. Если же пациенты пытаются отсрочить физическую активность как можно дольше, то симптомы постоянно нарастают и быстро возникают вновь даже после нагрузки.
Интенсивное растирание или массаж ног перед сном.
Очень горячие или очень холодные ножные ванны.
Умственная активность, которая требует значительного внимания (видеоигры, рисование, дискуссии, компьютерное программирование и т.д.)
Применение различных физиотерапевтических процедур (магнитотерапия, чрезкожная нейростимуляция, лимфопресс, массаж, грязи и т.д.), однако их эффективность индивидуальна.
Вещества и медикаменты, которых следует избегать
Следует ограничить или исключить прием кофеина и алкоголя. Прием алкоголя может на короткое время ослаблять симптомы, но в дальнейшем проявления СБН значительно усиливаются. СБН может быть спровоцирован применением трициклических антидепрессантов (амитриптилин, азафен и др.) и селективных ингибиторов обратного захвата серотонина (тразодон, прозак). Хотя в ряде случаев отмечался парадоксальный положительный эффект на фоне приема этих же препаратов. Следует избегать применения препаратов лития, метоклопрамида (реглана), блокаторов кальциевых каналов (коринфар, финоптин). Противорвотные средства, такие как прохлорперазин (компазин), значительно утяжеляют СБН. В случае необходимости подавления тошноты и рвоты следует применять зофран или китрил.
Медикаментозное лечение
При лекарственном лечении СБН следует соблюдать ряд принципов:
Применять минимально эффективные дозы препаратов.
Дозировки увеличивать постепенно до достижения желаемого эффекта.
Часто требуется последовательное тестирование нескольких препаратов с целью выбора наиболее эффективного лекарственного средства в конкретном случае.
Комбинация препаратов с различным механизмом действия может дать лучший эффект, чем монотерапия.
Допаминэргические препараты
 Первой линией в лечении СБН и СПДКС являются допаминэргические препараты, эффективность которых доказана в большом количестве контролируемых исследований. Эти препараты представляют собой сочетание леводопы и карбидопы. Леводопа является предшественником допамина. Карбидопа замедляет периферический метаболизм леводопы и, соответственно, обеспечивает увеличение концентрации леводопы в мозге.
Первой линией в лечении СБН и СПДКС являются допаминэргические препараты, эффективность которых доказана в большом количестве контролируемых исследований. Эти препараты представляют собой сочетание леводопы и карбидопы. Леводопа является предшественником допамина. Карбидопа замедляет периферический метаболизм леводопы и, соответственно, обеспечивает увеличение концентрации леводопы в мозге.
В России наиболее широко применяется препарат Наком, в одной таблетке которого содержится леводопа – 250 мг, карбидопа – 25 мг. Эффективная дозировка подбирается строго индивидуально. Обычно эффективная дозировка составляет 1 таблетка на ночь, однако при тяжелой форме болезни может потребоваться до 2 таблеток на ночь.
Если длительность действия обычной лекарственной формы Накома недостаточна для того, чтобы устранить симптомы в течение всей ночи, то возможно применение лекарственной формы препарата с контролируемым выделением активного вещества (Наком R) в аналогичной дозировке.
Если неприятные ощущения в ногах беспокоят во второй половине дня, то за час до их предполагаемого возникновения можно дополнительно принимать Наком в дозе, составляющей половину от вечернего приема.
Основная проблема, связанная с длительным применением допаминэргических препаратов, заключается в том, что приблизительно у 25% пациентов отмечается постепенное усиление симптомов СБН. Симптомы, ранее возникавшие только в вечернее время, могут появляться после обеда или даже утром. С целью предотвращения этого осложнения рекомендуется принимать не более 2-3 таблеток Накома в день. Попытки преодолеть «эффект усиления симптомов» с помощью увеличения дозировок могут только еще больше усугубить ситуацию. В этом случае реализуются так называемые «лекарственные каникулы». Наком отменяется и коротким курсом (2-3 недели) назначается бензодиазепиновый транквилизатор клоназепам, который также эффективен при СБН. За этот период чувствительность к Накому восстанавливается и его можно снова назначать в прежних дозировках.
С информацией о других побочных эффектах Накома и противопоказаниях к его применению можно ознакомиться в фармацевтических справочниках.
Неэрготаминовые агонисты допаминовых рецепторов
Второй группой препаратов, применяемых для лечения синдрома беспокойных ног, являются агонисты допаминовых рецепторов. Механизм их действия заключается в стимулировании допаминовых рецепторов, что дает эффект, аналогичный аналогичный допаминэргическим препаратам. Профиль побочных эффектов у агонистов допаминовых рецепторов весьма схож с допаминэргическими препаратами. В России из этой группы в настоящее время доступны мирапекс (прамипексол) и проноран (пирибедил). Доза данных препаратов подбирается индивидуально.
Снотворные и транквилизаторы
В легких случаях СБН можно применять курсами транквилизаторы и снотворные препараты. Была показана эффективность клоназепама в дозе от 0.5 до 4.0 мг, ресторила (темазепама) в дозе от 15 до 30 мг, хальциона (триазолама) в дозе от 0.125 до 0.5 мг, имована в дозе 7.5 мг. Наиболее эффективным в данной группе препаратов считается клоназепам. Следует, однако, отметить, что длительное лечение данными препаратами несет риск развития привыкания. В связи с этим их применение при средне-тяжелых формах СБН нецелесообразно.
Антиконвульсанты
Наиболее перспективным препаратом этой группы является габапентин (нейронтин). Препарат применяется в дозах до 2700 мг в день и наиболее эффективен при лечении легких или умеренных форм СБН, при которых пациенты описывают неприятные ощущения в ногах как болевые. Применяется также карбамазепин (тегретол), тизанидин (сирдалуд).
Опиаты
В тяжелых случаях СБН возможно использование опиатов. Обычно применяются следующие дозировки: кодеин от 15 до 240 мг/день, пропоксифен от 130 до 520 мг/день, оксикодон от 2.5 до 20 мг/день, пентазоцин от 50 до 200 мг/день, метадон от 5 до 50 мг/день. Побочные эффекты, связанные с приемом опиатов, включают головокружение, сонливость, тошноту и рвоту. Отмечаются развитие умеренной толерантности, однако многие пациенты остаются на постоянных дозах в течение многих лет с постоянным положительным эффектом. Основной проблемой при применении данных препаратов является возможность развития опиатной зависимости. С учетом последнего, в отечественной практике эти препараты практически не применяются.
Лечение вторичного СБН
Дефицит железа
 Устранение дефицита железа часто ведет к облегчению или устранению симптомов СБН. Следует особо иметь в виду, что недостаток железа может не сопровождаться клинически выраженной анемией. Уменьшение запасов железа определяется по снижению уровня ферритина ниже 50мкг/л.
Устранение дефицита железа часто ведет к облегчению или устранению симптомов СБН. Следует особо иметь в виду, что недостаток железа может не сопровождаться клинически выраженной анемией. Уменьшение запасов железа определяется по снижению уровня ферритина ниже 50мкг/л.
Пероральное назначение таблеток сульфата железа (по 325 мг 3 раза в день в течение нескольких месяцев) может восстановить запасы элемента (следует поддерживать уровень ферритина более 50 мкг/л) и уменьшить или устранить СБН. Сульфат железа следует назначать в комбинации с 200 мг витамина С, который улучшает всасываемость железа. Препараты следует назначать или за час до еды или через 2 часа после еды. При проведении пероральной заместительной терапии препаратами железа необходимо регулярно (не реже одного раза в 3 месяца) контролировать уровень ферритина в сыворотке крови.
Применение внутривенных лекарственных форм железа возможно в случае тяжелой анемии, когда требуется немедленный эффект. Это может быть, например, у беременных. У пациентов с терминальной почечной недостаточностью также может требоваться применение внутривенных лекарственных форм железа.
Терминальная почечная недостаточность
При терминальной почечной недостаточности и СБН была показана эффективность внутривенного применения эритропоэтина альфа, клонидина, допаминэргических препаратов (синемет) и неэрготаминовых агонистов допаминовых рецепторов (мирапекс). Тип диализа не оказывает существенного влияния на течение СБН. В ряде работ указывалось на существенное облегчение симптомов СБН после трансплантации почек.
Беременность
 Прежде всего необходимо объяснить женщине, что СБН, вызванный беременностью, исчезает через несколько недель после родов. Это может существенно улучшить психологический статус пациентки. Следует полностью исключить кофеин, дать поведенческие рекомендации. При беременности всегда следует исключить явную и скрытую недостаточность железа. В случае снижения уровня ферритина ниже 50 мкг/л целесообразна заместительная терапия.
Прежде всего необходимо объяснить женщине, что СБН, вызванный беременностью, исчезает через несколько недель после родов. Это может существенно улучшить психологический статус пациентки. Следует полностью исключить кофеин, дать поведенческие рекомендации. При беременности всегда следует исключить явную и скрытую недостаточность железа. В случае снижения уровня ферритина ниже 50 мкг/л целесообразна заместительная терапия.
В настоящее время не имеется препаратов, которые были бы одновременно эффективны в отношении СБН и полностью безопасны в отношении плода. Соответственно, медикаментозное лечение назначается только при тяжелых симптомах СБН. Возможно применение бензодиазепинов и допаминэргических препаратов.
- Синдром беспокойных ног
- Общие сведения о синдроме беспокойных ног
- Боль в ногах
- Причины синдрома беспокойных ног
- Клиника и диагностика синдрома беспокойных ног
Более подробно о синдроме беспокойных ног Вы можете почитать в пособии «Синдром беспокойных ног».
Источник
Дата публикации 21 мая 2020Обновлено 21 мая 2020
Определение болезни. Причины заболевания
Синдром беспокойных ног — это неврологическое расстройство, при котором возникающие неприятные ощущения в ногах (реже — в руках) вызывают непреодолимую потребность двигать конечностями. Жжение, покалывание и мурашки возникают во время покоя, особенно в лежачем положении, в вечернее и ночное время. При движении эти симптомы уменьшаются или полностью пропадают.
Данное расстройство также носит название “синдром Уиллиса — Экбома” или “синдром Витмака — Экбома” в честь авторов, изучавших его. Впервые основные признаки синдрома в медицинской практике в 1672 году описал выдающийся английский врач, анатом, невролог и физиолог Томас Уиллис. В 1861 году немецкий клиницист Теодор Витмак также описал симптоматику синдрома, дав ему название “Anxietas tibiarum” — “беспокойство ног” [4].
Окончательно термин “синдром беспокойных ног” в середине XX века ввёл шведский невролог Карл Аксель Экбом. Доктор заметил, что у многих пациентов с этим расстройством были родственники, которых беспокоили такие же неприятные ощущения в ногах и руках в состоянии покоя. Это позволило ему первым предположить, что в генезе заболевания есть наследственные факторы.
По данным исследований, распространённость синдрома составляет 2,5-15 % [5]. Чаще он встречается у пациентов среднего и пожилого возраста, хотя он может возникнуть у людей в любом возрасте. Женщин он беспокоит чаще, чем мужчин [6].
Примерно в половине случаев синдром беспокойных ног является первичным, т. е. самостоятельным наследственно детерминированным заболеванием, в развитии которого участвует несколько генов. Во второй половине случаев синдром вторичен, т. е. возникает как проявление другого особого состояния или болезни:
- дефицита витаминов группы B, а также магния, тиамина и железа (например при анемии);
- тяжёлой почечной недостаточности;
- поражения артерий и вен ног (хронической венозной недостаточности и др.);
- сахарного диабета;
- амилоидозе;
- полиневропатии;
- остеохондроза;
- радикулопатии;
- ревматоидного артрита;
- рассеянного склероза;
- поражения спинного мозга вследствие травм;
- заболеваний щитовидной железы (гипотиреоза, тиреотоксикоза и др.);
- алкоголизма;
- беременности [5].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома беспокойных ног
Расстройство проявляется целым рядом симптомов. Больные испытывают неприятные ощущения в ногах, такие как жжение, покалывание, онемение, “выкручивание”. Они могут жаловаться на распирание или ощущение давления, “мурашки” или иное мучительное беспокойство. Ряд больных говорят о постоянном дискомфорте в ногах по типу боли ноющего характера, неприятной больше своей тягостностью, чем болезненностью.
Неприятные ощущения возникают в голенях, зачастую распространяясь выше: в бёдра, а иногда даже в туловище, промежность и руки. Симптомы, как правило, бывают симметричными, хотя встречались случаи ассиметричных или односторонних ощущений.
Обычно синдром даёт о себе знать вечером и ночью, когда человек отдыхает лёжа или сидя. Возникающие неприятные ощущения уменьшаются при движении, поэтому больные с целью снижения симптоматики производят разнообразные действия: ворочаются в постели, встают и ходят по комнате, сгибают и разгибают ноги, делают себе массаж, потирают конечности, приседают и т. д. При прекращении движений симптомы постепенно возвращаются.

Появление признаков синдрома беспокойных ног, как правило, носит циркадный характер, т. е. зависит от времени суток. Наибольшей выраженности они достигают с полуночи до 2-4 часов утра [3]. В случае тяжёлой формы данного расстройства симптомы могут проявляться круглосуточно [8]. Поэтому у больных также имеются нарушения сна, в частности инсомния (бессонница). Она характеризуется трудным засыпанием, тревогой и меньшим количеством часов сна, что является причиной дневной сонливости и утомляемости в течение дня. Бессонница значительно снижает работоспособность, способствует развитию депрессии и тревожного расстройства [6].
У подавляющего большинства пациентов с синдромом беспокойных ног периодически наблюдаются непроизвольные ритмичные кратковременные подёргивания ногами [6]. Как правило, они возникают в первой и второй фазе медленного сна, поэтому сами больные и их близкие могут не замечать таких движений. Обычно этот симптом выявляется во время полисомнографии — специального исследования, которое проводится в лабораториях, изучающих сон.
Патогенез синдрома беспокойных ног
По данным исследований, у пациентов с синдромом беспокойных ног снижен запас железа в головном мозге и в спинномозговой жидкости [7][8]. Нехватка этого элемента приводит к недостатку дофамина и миелина, а также снижению синтеза энергии в нейронах. Среди специалистов, изучающих данную проблему, превалирует мнение, что в основе этих изменений при синдроме беспокойных ног лежит нарушение передачи дофамина в центральной нервной системе. Однако к настоящему времени нет единого объяснения тем процессам, которые приводят к развитию первичного синдрома беспокойных ног.
Чёткая зависимость симптомов расстройства от суточного цикла объясняется тем, что именно на вечернее время у пациентов приходятся наиболее низкие показатели дофамина и его метаболитов в цереброспинальной жидкости и межклеточном пространстве [8][12]. Кроме того, чёткий циркадный ритм проявлений синдрома может отражать вовлечённость гипоталамуса. Этот отдел промежуточного мозга является эндокринным центром, который регулирует суточные циклы различных физиологических процессов в организме.
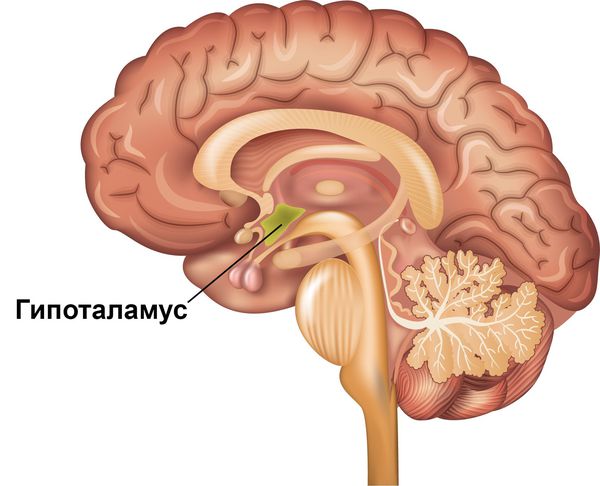
Наиболее значимым подтверждением теории о недостаточности дофаминергических систем как причине первичного синдрома беспокойных ног является высокая эффективность дофамина и его агонистов при лечении расстройства.
Классификация и стадии развития синдрома беспокойных ног
В зависимости от клинической картины расстройства выделяют три степени тяжести синдрома:
- лёгкая степень — неприятные ощущения в ногах беспокоят эпизодически, существенных нарушений сна не наблюдается, качество жизни пациента практически не страдает;
- умеренная степень — неприятные ощущения в ногах беспокоят меньше двух раз в неделю, сон и качество жизни вследствие этого умеренно нарушены;
- тяжёлая степень — неприятные ощущения в ногах беспокоят два раза в неделю и чаще, сон и качество жизни резко нарушены.
По своей длительности синдром может быть острым, подострым и хроническим. При острой форме расстройства симптомы беспокоят пациента не более двух недель, при подострой — не более трёх месяцев, при хронической — дольше трёх месяцев [13]. Однако в целом течение заболевания хроническое. Периоды ремиссии синдрома могут длиться как несколько дней, так и несколько лет [14].
Первичный синдром, который возникает независимо от других состояний и заболеваний, обычно развивается в 30-40 лет, имеет длительные периоды стабильного течения без нарастания симптоматики. В случае возникновения расстройства в более позднем пожилом и старческом возрасте течение заболевания может быть более тяжёлым и устойчивым к лечению.
Осложнения синдрома беспокойных ног
В качестве осложнений синдрома можно рассматривать инсомнию (бессонницу) и вызванные ею изменения: беспокойство, стресс и другие нарушение психики и поведения. Из-за того что пациенту приходится постоянно просыпаться по ночам, в течение дня он становится сонным, раздражительным, эмоционально неустойчивым. В связи с нехваткой энергии он быстро утомляется, снижается его физическая и умственная работоспособность, возникают проблемы с концентрацией внимания. Всё это ухудшает качество жизни и сказывается на здоровье больного. В частности женщины с диагностированным синдромом беспокойных ног имеют повышенный риск развития клинической депрессии [9]. Как правило, после исчезновения признаков синдрома депрессия регрессирует [14].
Диагностика синдрома беспокойных ног
Диагностика синдрома, как правило, не вызывает затруднений. Она проводится на основании жалоб пациента. При первичном осмотре какие-либо нарушения обычно не выявляются.
При постановке диагноза врачи ориентируются на диагностические критерии, разработанные Международной группой по исследованию синдрома беспокойных ног (IRLSSG) [10]. Согласно этим критериям, обновлённым в 2012 году, у пациента с данным синдромом должны присутствовать все пять признаков заболевания:
- Вынужденное движение ногами, как правило, сопровождается или вызывается дискомфортом и неприятными ощущениями в ногах.
- Неприятные ощущения в ногах и связанное с ними желание двигать конечностями возникают или усиливаются в период отдыха или неактивности в положении лежа или сидя.
- Потребность двигать ногами и неприятные ощущения полностью или частично устраняются движениями, такими как ходьба или потягивание (по меньшей мере, на время движения).
- Неприятные ощущения в ногах и позывы к движению появляются или ухудшаются в вечернее или ночное время, но не в течение всего дня.
- Перечисленные выше симптомы не являются проявлением другого медицинского или поведенческого состояния.
Учитывая последний критерий, в ходе диагностического поиска важно отличить синдром беспокойных ног от других патологий:
- периферической полинейропатии;
- сосудистых заболеваний (варикозной болезни вен, атеросклероза артерий нижних конечностей, эндартериита, тромбоза глубоких вен);
- отёков нижних конечностей;
- миалгии (мышечной боли);
- артрита и других заболеваний суставов;
- тревожного расстройства;
- позиционного дискомфорта;
- заболеваний щитовидной железы;
- крампи — внезапных болезненных непроизвольных сокращений мышц ног продолжительностью от нескольких секунд до нескольких минут;
- акатизии — патологической “неусидчивости” из-за дискомфортных ощущений, не связанных с положением тела или временем суток (часто является результатом приёма нейролептиков).
Для постановки диагноза также необходимо исследовать запасы железа в организме, оценить функцию почек, щитовидной железы, углеводный обмен. Для этих целей выполняется общий анализ крови. Также можно определить уровни ферритина, трансферрина, общей железосвязывающей способности сыворотки, фолиевой кислоты, витамина В12, глюкозы, гликированного гемоглобина, креатинина, мочевины, мочевой кислоты, альбумина, тиреотропного гормона и свободного тироксина [3].
В некоторых случаях врач может назначить полисомнографию — исследование сна с использованием специализированных датчиков и программ. С его помощью получают расширенную картину показателей сна пациента, данные о его двигательной активности, в том числе и о количестве периодических движений конечностей.
В случае подозрения на первичное поражение мышц или периферических нервов требуется проведение электромиографии (ЭМГ) и электронейромиографии (ЭНМГ).
IRLSSG также разработала специальный опросник, облегчающий лечащим врачам постановку клинического диагноза. Он состоит из десяти вопросов, при ответе на которые пациент должен выбрать один из предложенных вариантов.
| Вопросы | Варианты ответов |
|---|---|
| 1. Возникает ли у Вас дискомфорт в ногах, который вынуждает ими двигать. Как бы Вы его оценили? | ● Да, очень тяжёлый — 4 балла ● Да, тяжёлый — 3 балла ● Да, умеренный — 2 балла ● Да, лёгкий — 1 балл ● Не возникает — 0 баллов |
| 2. Возникают ли у Вас позывы к движению ногами и руками, связанные с неприятными ощущениями и дискомфортом? Как бы Вы оценили эти позывы? | ● Да, очень выраженные — 4 балла ● Да, выраженные — 3 балла ● Да, умеренные — 2 балла ● Да, лёгкие — 1 балл ● Не возникают — 0 баллов |
| 3. Уменьшается ли дискомфорт в конечностях после ходьбы и других движений? | ● Нет — 4 балла ● Немного облегчается — 3 балла ● Умеренно облегчается — 2 балла ● Полностью или практически полностью исчезает — 1 балл ● Дискомфорт не возникает — 0 баллов |
| 4. Как влияют проявления синдрома на качество Вашего сна? | ● Очень сильно — 4 балла ● Сильно — 3 балла ● Умеренно — 2 балла ● Незначительно — 1 балл ● Не влияют — 0 баллов |
| 5. Как бы Вы оценили дневную усталость и сонливость, связанные с проявлениями синдрома беспокойных ног? | ● Очень выраженные — 4 балла ● Выраженные — 3 балла ● Умеренные — 2 балла ● Слабо выраженные — 1 балл ● Не возникают — 0 баллов |
| 6. Как бы Вы оценили степень тяжести синдрома в целом? | ● Очень тяжёлая — 4 балла ● Тяжёлая — 3 балла ● Умеренная — 2 балла ● Лёгкая — 1 балл ● Признаков синдрома нет — 0 баллов |
| 7. Как часто Вас беспокоят симптомы расстройства? | ● Очень часто (6-7 дней в неделю) — 4 балла ● Часто (4-5 дней в неделю) — 3 балла ● Иногда (2-3 дня в неделю) — 2 балла ● Изредка (1 день в неделю или реже) — 1 балл ● Не беспокоят — 0 баллов |
| 8. Как бы Вы оценили проявления синдрома по их продолжительности в течение дня? | ● Очень долгие (8 часов в сутки и дольше) — 4 балла ● Долгие (3-8 часов в сутки) — 3 балла ● Продолжительные (1-3 часа в сутки) — 2 балла ● Непродолжительные (меньше 1 часа в сутки) — 1 балл ● Симптомы не возникают — 0 баллов |
| 9. Как проявления синдрома влияют на Ваши повседневные дела? | ● Очень сильно — 4 балла ● Сильно — 3 балла ● Умеренно — 2 балла ● Почти не влияют — 1 балл ● Не влияют — 0 баллов |
| 10. Как проявления синдрома влияют на Ваше настроение? | ● Очень сильно — 4 балла ● Сильно — 3 балла ● Умеренно — 2 балла ● Почти не влияют — 1 балл ● Не влияют — 0 баллов |
Сумма баллов, полученных во время анкетирования, не только указывает на наличие или отсутствие синдрома беспокойных ног, но и определяет его степень тяжести:
- 0 баллов — синдром отсутствует;
- 1-10 баллов — синдром в лёгкой степени;
- 11-20 баллов — синдром в умеренной степени;
- 21-30 баллов — синдром в тяжёлой степени;
- 31-40 баллов — синдром в очень тяжёлой степени.
Лечение синдрома беспокойных ног
При выборе метода лечения пациентов с синдромом беспокойных ног нужно учитывать его причину возникновения (первичный или вторичный характер).
Проявления вторичного синдрома могут быть устранены только после излечения основного заболевания, которое привело к развитию расстройства, или восполнения выявленного дефицита. Например, при анемии должны использоваться препараты железа.
При лечении лёгких форм первичного синдрома может проводиться немедикаментозная терапия. Она включает умеренную физическую активность (с упором на ноги и расслабление), вечерние прогулки, массаж, растирание, грелки, тёплую ванну для ног. Пациентам рекомендуется избегать веществ, провоцирующих появление симптомов: никотин, кофеин и другие диуретики, а также алкоголь.

Медикаментозное лечение синдрома показано при тяжёлом течении расстройства, нарушении сна и неэффективности других методов лечения. Оно предполагает приём неэрготаминовых агонистов дофаминовых рецепторов. Они восполняют нехватку дофамина в центральной нервной системе.
Эффективными средствами при всех формах синдрома являются прамипексол и леводопа/бенсеразид. Они используются в качестве препаратов первой линии [8]. Лечение начинают с минимальных доз. С течением времени малые дозы прамипексола становятся недостаточно эффективными для купирования симптомов. В таких случаях возможно увеличение дозировок до достижения эффекта или временная смена лекарственного средства.
Если применение препаратов первой линии невозможно, рассматривают назначение препаратов второй линии: клоназепама, габапентина или прегабалина. В тяжёлых случаях возможно использование опиоидных анальгетиков и антиконвульсантов [14].
Терапия проводится длительно (несколько лет). Иногда лечение требуется только во время ухудшения клин
