Нефритический синдром при заболеваниях почек
Нефротический синдром — это комплекс симптомов, проявляющихся по причине поражения почек. Он включает обширную протеинурию, нарушения процесса обмена белков и липидов, отеки. Отдельно отмечается рост гипоальбунемии и гиперлипидемии во время нефротического синдрома. Также наблюдаются массивные отеки, выражающиеся в распространении на самые разнообразные полости, включая анасарку и водянку серозных полостей. Таким образом, нередко при нефротическом синдроме проявляется дистрофия кожного покрова и слизистых оболочек. Если симптоматика нефротического синдрома не выявляет нескольких характерных признаков болезни, диагностируется неполный или редуцированный нефротический синдром.
Причинами для развития нефротического синдрома чаще всего являются заболевания урологии, а также — системные, нагноительные, воспалительные и хронические инфекции, на фоне которых проявляется и развивается нефротический синдром. Специалисты-урологи отмечают, что каждый пятый случай заболевания почек осложняется данным синдромом. Присутствует и возрастная подверженность данному заболеванию: чаще этот синдром сопровождает взрослых (в возрасте около 30-40 лет), намного реже он проявляется у детей или пожилых людей.
Диагностика нефротического синдрома должна проводиться с рассмотрением клинико-лабораторной картины больного. Отслеживаются изменения, происходящие в результатах биохимических анализов крови и мочи. Анализируется ренальная и экстраренальная симптоматика. Отдельно изучаются данные, полученные с помощью биопсии почек.
Лечение нефротического синдрома включает широкий спектр медицинских методов. Назначается диета, прием диуретиков, антибиотиков, стероидов и цитостатиков. Проводится инфузионная терапия.

Профилактика и прогноз нефротического синдрома
Как будет развиваться и протекать нефротический синдром, часто зависит от того, какое именно первичное заболевание присутствует у пациента. Если говорить о прогнозе нефротического синдрома в целом, то стоит отметить, что лечение, назначенное верно и вовремя, способно полностью восстановить функцию почек, а также добиться полноценной ремиссии, стабильной по состоянию.
Если причина развития нефротического синдрома не установлена, есть опасность того, что заболевание примет иной ход течения: персистирующий или рецидивирующий. В конечном итоге это приводит к появлению хронического заболевания почечной недостаточности.
Профилактика нефротического синдрома — это, прежде всего, ранняя диагностика заболевания, после которого наступает тщательное и усиленное лечение почечной и внепочечной патологии. Любое заболевание почек должно быть пролечено препаратами, прием которых ведется аккуратно и под контролем врача, особенно над теми, что вызывают побочное нефротоксическое и аллергическое действие. Запущенное течение заболевания почек, неверное назначение препаратов, несвоевременное обращение к врачу — все это способно привести к развитию нефротического синдрома.
Причины развития нефротического синдрома
Разделяют типы нефротического синдрома, поскольку берут во внимание происхождение заболевания. Таким образом, нефротический синдром может быть:
- Первичным. Он сопровождает самостоятельные, отдельные заболевания почек. Развивается при таких болезнях, как гломерулонефрит, пиелонефрит, амилоидоз, опухолях почек, нефропатии беременных.
- Вторичным. Синдром является следствием тех заболеваний, которые вовлекают в процесс заражения почки. Развивается и сопровождает множество состояний, например, коллагенозы, узелковый периартериит, гемморагический васкулит, ревматизм, артрит, склеродермию, т.е. широкий спектр ревматических поражений. Кроме того, может сопровождать лимфому или лимфогранулематоз, инфекционные, паразитарные, лекарственные, аллергически болезни. Нередко появляется при отравлении тяжелыми металлами или укусах ядовитых змей.
Отдельно выделяют идиопатический тип нефротического синдрома, который означает, что причину его появления выявить не удалось. Такая форма постановки диагноза чаще всего сопровождает заболевание нефротическим синдромом в детском возрасте.
Существует несколько теорий, рассматривающих, анализирующих и объясняющих причины появления и развития заболевания. Среди них наиболее вероятной является иммунологическая концепция патогенеза нефротического синдрома. Ее правильность подтверждает высокая частота проявления заболевания у тех пациентов, которые уже страдают от аллергических и аутоимунных болезней. Также иммунологическая теория подтверждается высоким количеством положительных реакций на лечение иммуносупрессорами. В процессе развития заболевания в крови пациента образуются иммунные комплексы. Они являются прямым результатом взаимодействия внутренних (белки, ДНК, криоглобулины) и внешних (вирусы, бактерии) антигенов с антителами.
Образованные иммунные комплексы могут оседать в почечных тканях, что приводит к ответной воспалительной реакции. Нарушается микроциркуляция крови в клубочковых капиллярах. Повышается внутрисосудистая коагуляция.
Клубочковый фильтр таким образом изменяет свою проницаемость. В свою очередь, это приводит к нарушениям в процессе обмена белка, и он попадает в мочу, что выводит его из организма. Большая потеря белка, как известно, приводит к развитию заболеваний гипопротеинемии, гиперлипидемии и т.д.
Нефротический синдром изменяет внешний вид почек. Она будет увеличена в размерах, иметь гладкую, ровную поверхность. На разрезе почки будет видно, что мозговой слой отличается красным оттенком, а корковый — серым.
Микроскопическое исследование почки служит не только для того, чтобы определить наличие и степень развития нефротического синдрома. Также оно показывает степень распространения патологии на ткани и организм человека. Патологии здесь включают амилоидоз, коллагенозы, туберкулез. Сам же по себе нефротический синдром характеризуется нарушениями в структуре клеток капсулы клубочков и базальных мембран кровеносных сосудов.
Симптомы нефротического синдрома
Нефротический синдром, симптомы которого относительно однотипны, проявляется примерно одинаково, независимо от причины, его вызвавшей.
Главным симптомом является протеинурия, которая означает выведение из организма большого объема белка. Достигать она может 3-3,5 грамма в сутки, 90% этой массы составляют альбумины. Соответственно, с процессом потери белка в организме пациента снижается общий уровень сывороточного белка: до 60-40 грамма/литр и меньше.
Задержка жидкости в организме пациента проявляется в периферических отеках, асците, генерализированном отеке подкожной клетчатки.
Дальнейшее развитие нефротического синдрома также характеризуется множеством симптомов: проявляется общая слабость организма, потеря аппетита, жажда и постоянное ощущение сухости во рту. Кроме того, пациент ощущает тяжесть в поянице и вздутие живота. Могут быть рвота и понос.
Возможны проявления нефротического синдрома в форме судорог, миалгии, парестезии. Развивается гидроперикард и гидроторакс, это сопровождается одышкой как в состоянии покоя, так и движения. Появление и развитие периферических отеков, безусловно, сковывает движения пациента, поэтому больные часто малоподвижные и бледные, неактивные и вялые. Появляется шелушение кожи, сухость покрова. Становятся ломкими волосы и ногти.
Развитие нефротического синдрома может быть постепенным, медленным или же бурным и активным. Симптоматика проявляется по-разному и не всегда выявляет себя в полном спектре.
По ходу клинического течения заболевания разделяют на:
- чистый нефротический синдром (без гематурии и гипертензии);
- смешанный нефротический синдром, протекающий в нефротически-гематурической или нефротически-гипертонической форме.
Осложения заболевания включают вирусные, грибковые, бактериальные инфекции, а также отек мозга, сетчатки, гиповолемический шок.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Дигностика нефротического синдрома
Для диагностики нефротического синдрома используются методы лабораторного и клинического анализа.
Осмотр выявляет изменения кожного покрова, который становится бледным, холодным и сухим. Доктор может обнаружить обложенность языка, увеличенный живот, отеки.
Если присутствует гидроперикард, то это проявляется в расширении границ сердца, приглушении тонов. Присутствие гидроторакса выражается в слабом дыхании, мелкопузырчатых хрипах, укорочении перкуторного звука.
Общий клинический анализ мочи определяет повышенную плотность, наличие в осадке капель нейтрального жира и холестерина.
При исследовании периферической крови выявляют увеличенное значение СОЭ (60-80), количества тромбоцитов, сниженный уровень эритроцитов и гемоглобина. Проявляется ДВС-синдром, который обнаруживается во время проведения коагулограммы — проверки свертываемости крови.
Биохимия крови во время нефротического синдрома проявляет гипопротеинемию, а также гипоальбунемию.
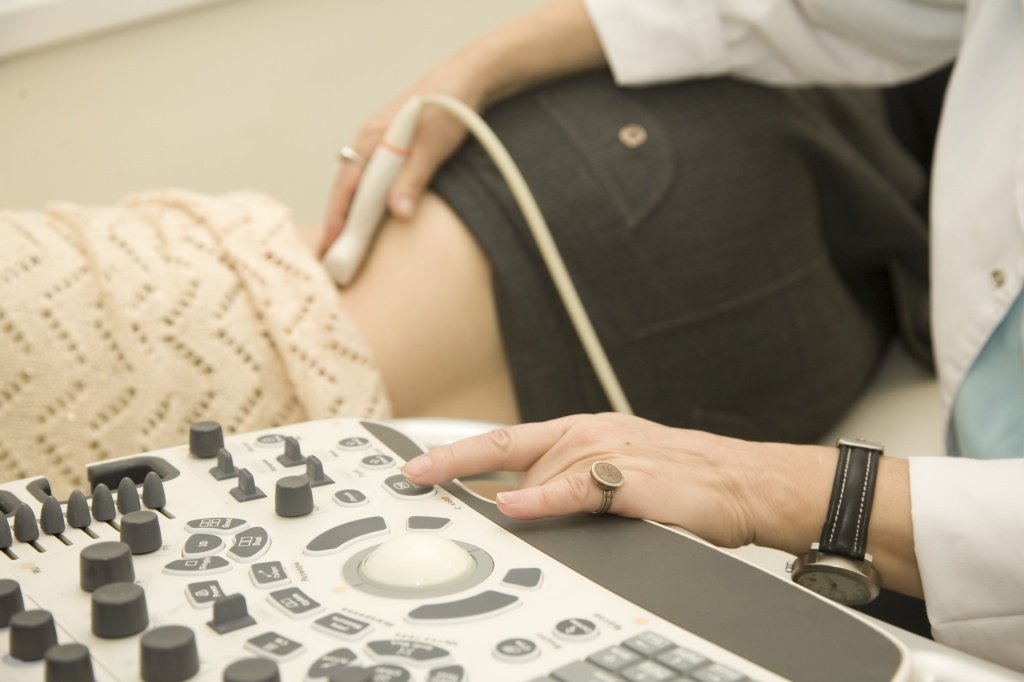
При диагностике нефротического синдрома широко применяется ультразвуковая методика исследования, назначаемая для осмотра почек, сосудов. Также проводится нефросцинтиграфия.
Безусловно, из-за необходимости определить причину развития нефротического синдрома, проводится углубленное изучение заболевания. Для этого назначаются иммунологические и ангиографические анализы, биопсии почек, десны, прямой кишки. Материал, полученный после биопсии, подлежит морфологическому анализу.
Лечение нефротического синдрома
Лечение нефротического синдрома проводится под наблюдением врача в условиях стационара. Лечебные методики включают применение широкого спектра инструментов. На первом этапе назначается бессолевая диета, ограниченный прием жидкости, соблюдение постельного режима. Также проводится терапия медикаментами: прием диуретиков, калия, витаминов, антибиотиков, сердечных средств, антигистаминов, гепарина. Отдельно вводится альбумин и реополиглюкин – инфузионным способом.
Если причину развития болезни выявить не удалось, или же она состоит в поражении почек токсинами, аутоиммунным синдромом, тогда проводится лечение стероидами, например, преднизолоном. Такая иммуносупрессивная терапия нацелена на подавление процесса создания антител, улучшение кровообращения в почках, клубочковую фильтрацию.
Цитостатическая терапия, заключающаяся в приеме циклофосфамида и хлорамбуцила, проводящаяся специфическими пульс-курсами, показывает хороший результат при лечении устойчивого к гормонам нефротического синдрома.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом
или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник
Нефротический синдром (код по МКБ10 – N04) – это клинический синдром, который характеризуется тяжелой протеинурией (высоким уровнем белка в моче), гипоальбуминемией (снижением уровня альбуминов в крови), гиперлипидемией (повышенным содержанием липидов в крови) и отеками.
Нефритический синдром представляет собой комплекс признаков, проявляющихся на фоне воспалительного процесса в клубочках почек. Поражение данного почечного аппарата сопровождается рядом осложнений, таких как недостаточное выведение солей и повышение артериального давления, отёчность и появление в моче крови и белка. Отличительной особенностью нефритического синдрома является то, что он представляет собой совокупность признаков, указывающих на патологические изменения в почках.
Специалисты Юсуповской больницы внимательно изучают клиническо-лабораторные признаки, имеющиеся у пациентов, и проводят высокоточную диагностику. При нарушении функции почек может развиться почечная недостаточность, которая представляет опасность для жизни пациента. Опытные специалисты Юсуповской больницы выбирают для пациентов методы, позволяющие не только устранить нефритический синдром, но и сопутствующие патологии, и возможные последствия.

Виды
В зависимости от причины развития выделяют первичный идиопатический нефротический синдром и вторичные гломерулопатии. Различают следующие виды первичного идиопатического нефротического синдрома:
- болезнь минимальных изменений;
- мембранозная гломерулопатия;
- фокально-сегментарный гломерулосклероз;
- мембрано-пролиферативный (мезангиокапиллярный) гломерулонефрит;
- другие пролиферативные гломерулонефриты.
Вторичный нефротический синдром протекает в рамках следующей патологии:
- Инфекций (инфекционного эндокардита, сифилиса, лепры, гепатитов В и С, мононуклеоза, цитомегаловирусной инфекции, ветряной оспы, ВИЧ, малярии, токсоплазмоза, шистосомиаза);
- Применения медикаментов и наркотических средств (препаратов золота, пеницилламина, препаратов висмута, лития, пробенецида, высоких доз каптоприла, параметадона, героина);
- Системных заболеваний (системной красной волчанки, синдрома Шарпа, ревматоидного артрита, дерматомиозита, пурпуры Шенлейн-Геноха, первичного и вторичного амилоидоза, полиартериита, синдрома Такаясу, синдрома Гудпасчера, герпетиформного дерматита, синдрома Шегрена, саркоидоза, криоглобулинемии, язвенного колита;
- Нарушений обмена веществ (сахарного диабета, гипотиреоза, семейной средиземноморской лихорадки);
- Злокачественных новообразований (болезни Ходжкина, неходжкинской лимфомы, хронического лимфолейкоза, множественной миеломы, злокачественной меланомы, карциномы легких, толстой кишки, желудка, молочных желез, шейки матки, яичников, щитовидной железы и почек);
- Аллергических реакций (укуса насекомых, поллиноза, сывороточной болезни);
- Врождённых заболеваний (синдрома Альпорта, болезни Фабри, серповидно-клеточной анемии, дефицита альфа1-антитрипсина).
Нефротический синдром иногда может развиваться у пациентов, страдающих преэклампсией, IgА-нефропатией, стенозом почечной артерии.
Морфологическая классификация нефротического синдрома по МКБ включает следующие формы патологии почек:
- незначительные гломерулярные нарушения;
- очаговые и сегментарные гломерулярные повреждения;
- мембранозный гломерулонефрит;
- мезангиальный пролиферативный гломерулонефрит;
- диффузный эндокапиллярный пролиферативный гломерулонефрит;
- диффузный мезангиокапиллярный (мембранопролиферативный) гломерулонефрит;
- болезнь плотного осадка;
- диффузный серповидный гломерулонефрит;
- амилоидоз почек.
По активности процесса выделяют полную, частичную ремиссию и рецидив – вновь возникшую протеинурию после полной ремиссии или нарастание после частичной ремиссии.
Определение состояния функции почек при нефротическом синдроме основано на 2 показателях: скорости клубочковой фильтрации и признаках почечного повреждения. Повреждение почек – это структурные и функциональные изменения почек, которые выявляют в анализах крови, мочи или при визуальных обследованиях.
Причины
Некоторые люди подменяют понятия нефротический и нефритический синдром. В медицине данные понятия разделяют. Так, нефротический синдром характеризуется поражением почек. При нефритическом синдроме развивается воспалительный процесс и другие сопутствующие признаки.
Развитие нефритического синдрома связано с проникновением антигенов из крови в почечные структуры. После их проникновения в почки активизируются иммунные механизмы, происходит иммунный ответ на чужеродное тело. Нефритический синдром может развиваться вследствие следующих причин:
вирусная или бактериальная инфекция;
аутоиммунные заболевания;
действие радиационного излучения;
после введения вакцины или сыворотки;
развития опухоли;
токсическое воздействие после употребления алкоголя или приема наркотических веществ;
поражение сосудов вследствие диабета;
интоксикация организма химическими веществами различных классов;
хронические патологии мочевыводящих путей;
повышенная физическая активность;
резкие изменения температуры воздуха.
Нефритический синдром может развиваться как на фоне воспалительного процесса, так и неинфекционных нарушений – в зависимости от этого разрабатывается тактика лечения. В многопрофильной Юсуповской больнице работают опытные специалисты, которые сопровождают пациента в процессе лечения. Так, при аутоиммунной природе данного синдрома необходима консультация врача-ревматолога.
Симптомы
При нефритическом синдроме в Юсуповскую больницу обращаются пациенты с типичными жалобами. Признаками нефритического синдрома являются:
- появление в моче крови;
- изменение цвета мочи – он приобретает багровый оттенок;
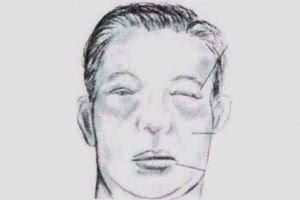
- образование отеков, наиболее выраженной является отечность лица, век, ног в вечернее время;
- чувство жажды и медленное образование мочи.
- Патологический процесс в почках может вызывать у больных следующие симптомы:
- слабость, тошнота;
- боли в области поясницы, появляющиеся в ночное время;
- головные боли, появляющиеся при ослаблении организма;
- признаки инфекционных заболеваний дыхательных путей;
- температура тела повышается крайне редко.
Острый нефритический синдром развивается через 7-10 дней после воздействия на организм провоцирующего фактора или инфицирования. При появлении первых признаков патологической работы почек следует воспользоваться услугами специалистов Юсуповской больницы и посетить диагностический центр.

Диагностика
Во время амбулаторного обследования пациентов с нефротическим синдромом врачи Юсуповской больницы проводят следующие основные диагностические мероприятия:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, К, Na, Ca, уровень глюкозы и холестерина в сыворотке крови);
- расчет скорости клубочковой фильтрации по формуле Кокрофта-Голта;
- иммуноферментный анализ на вирусный гепатит В и С;
- анализ крови на ВИЧ;
- ультразвуковое исследование почек и органов брюшной полости.
К дополнительным диагностическим обследованиям, которые проводятся на амбулаторном уровне, относится суточная протеинурия или протеин/креатининовый, альбумин/креатининовый коэффициенты, иммунологические методы исследования сыворотки крови, определение концентрации уровня Циклоспорина-А в сыворотке крови. По необходимости может быть выполнена компьютерная томография.
При поступлении пациента в клинику терапии нефрологи Юсуповской больницы назначают следующие обязательные диагностические обследования:
- биопсию почки;
- общий анализ крови (до и после биопсии почки);
- общий анализ мочи (до и после биопсии почки);
- суточную протеинурию или протеин/креатининовый, альбумин/креатининовый коэффициенты;
- ультразвуковое исследование почек (после биопсии);
- коагулограмму;
- морфологическую диагностику биоптата ткани почки;
- иммуногистохимию.
Сложные исследования пациенты имеют возможность пройти в клиниках-партнерах, расположенных в Москве. К дополнительным диагностическим обследованиям, которые проводятся на стационарном уровне, относится электронная микроскопия биоптата ткани почки, определение криоглобулинов в сыворотке крови, электрофорез белков мочи, иммунофиксация белков крови на парапротеины, определение концентрации уровня Циклоспорина-А в сыворотке крови. При необходимости может быть выполнена стернальная пункция, фиброэндогастроскопия, колоноскопия, рентгенография плоских костей черепа.
По показаниям выполняют компьютерную томографию, ультразвуковое допплеровское сканирование сосудов почек, определяют уровень онкомаркеров в биологических жидкостях. При подозрении на токсическое происхождение нефротического синдрома определяют наличие и концентрацию висмута, лития, параметадона, героина в крови.
Пациента консультируют профильные специалисты в зависимости от предполагаемой причины нефротического синдрома:
- онколог – при подозрении на паранеопластическую нефропатию;
- фтизиатр – при подозрении на специфический процесс;
- ревматолог – при подозрении на системное заболевание.
Офтальмолог производит осмотр глазного дна. Хирурга приглашают на консультацию при нефротических кризах для исключения острой хирургической патологии. Консультация невролога назначается при подозрении на нейролюпус, системный васкулит. Гематолог проводит осмотр пациентов при подозрении на миеломную болезнь, болезнь легких цепей. Если у пациента с нефротическим синдромом длительная лихорадка, его консультирует инфекционист. Дифференциальный диагноз нефротического синдрома проводят с заболеваниями, которые протекают с выраженным отечным синдром: циррозом печени, застойной хронической сердечной недостаточностью.
Лечение
Лечение нефритического синдрома преследует следующие цели:
достижение ослабления или исчезновения признаков заболевания;
ликвидация внепочечных симптомов (артериальной гипертензии, отеков) и осложнений (электролитных нарушений, инфекции, нефротического криза);
замедление прогрессирования хронической болезни почек и отдаление ее терминальной стадии с помощью диализа, трансплантации почки.
Пациенту в зависимости от тяжести нефротического синдрома рекомендуют свободный или постельный режим (при тяжелом состоянии пациента и наличии осложнений). Физическая активность дозированная – по 30 минут 5 раз в неделю. Пациентам врачи рекомендуют отказаться от курения и употребления алкоголя. Диета сбалансированная, с адекватным количеством белка (1,5-2г/кг), калоражем по возрасту. При наличии артериальной гипертензии и отеков ограничивают употребление поваренной соли (менее 1-2г в сутки).
Патогенетическую терапию после установки морфологического диагноза начинают в клинике терапии и продолжают в амбулаторных условиях. Лечение значительных отеков проводят диуретиками. Мочегонные препараты не назначают при диарее, рвоте, гиповолемии. При длительно сохраняющихся отеках назначают фуросемид внутривенно однократно болюсно или торасемид внутрь. Для лечения пациентов с рефрактерными отеками используют комбинацию петлевых и тиазидоподобных или калийсберегающих диуретиков. При высоком риске развития нефротического криза применяют комбинацию альбумина и диуретиков.
Если у пациента наблюдаются резистентные отеки в сочетании с почечной недостаточностью в остром периоде нефротического синдрома, проводят гемодиализ с ультрафильтрацией до выхода из критического состояния почечной недостаточности и появления диуреза.
Кардиологи Юсуповской больницы дифференцированно подходят к выбору метода терапии у пациентов с нефритическим синдромом. При отсутствии симптомов острого почечного повреждения с антигипертензивной целью назначают ингибиторы АПФ или блокаторы АТ1-рецепторов ангиотензина, но не в комбинации. При сохраняющемся высоком артериальном давлении применяют блокаторы кальциевых каналов. Если у пациента регистрируется частый пульс или присутствуют признаки хронической сердечной недостаточности, дополнительно назначают бета-блокаторы.
Патогенетическая терапия нефритического синдрома зависит от морфологического варианта. Ее назначают только после проведения биопсии почки и уточнения морфологического диагноза.
При терапии болезни проводят также лечение заболевания, которое вызвало нефротический синдром. При обнаружении паразитов, гельминтов назначают антипаразитарные (противогельминтные) препараты. Пациентам с новообразованиями проводят химиотерапию, лучевое лечение, выполняют оперативное вмешательство. При диабетической нефропатии эндокринологи проводят лечение сахарного диабета, нефрологи назначают препараты, оказывающие нефропротекторное действие.
В дебюте нефротического синдрома пациентам назначают метилпреднизолон или преднизолон. По достижению полной или частичной ремиссии постепенно снижают дозы преднизолона.
Пациенты, у которых после приема полной дозы преднизолона в течение 16 недель не наступает полной или частичной ремиссии, определяются как стероид-резистентные. Им проводится комбинированная терапия циклоспорином-А и минимальной дозой преднизолона.
У 50-75% пациентов с нефротическим синдромом, которые ответили на стероидную терапию, встречаются рецидивы. При повторном возникновении нефротического синдрома назначают преднизолон. Если рецидивы наступают три и более раз в течение одного года или имеет место стероид-зависимая форма, используют комбинированную терапию низкими дозами преднизолона в сочетании с одним из препаратов следующих групп:
алкилирующих агентов;
ингибиторов кальцинейрина;
антиметаболитов.
Пациентам с нефротическим синдромом и хронической болезнью почек назначают статины. При резистентном нефротическом синдроме используют ритуксимаб. Лечение нефротического синдрома при системной красной волчанке проводят в зависимости от класса волчаночного нефрита.
Начатое в клинике терапии патогенетическое лечение продолжают в амбулаторных и домашних условиях пациента под ежемесячным контролем результатов лабораторных данных (клинического анализа крови, общего анализа мочи, биохимического анализа крови). Проводят мониторинг уровня протеинурии по тест-полоскам 1 раз в 1-2 недели, пациенты регулярно измеряют артериальное давление. При нарастании количества протеинов в моче определяют протеин/креатининовый коэффициент и проводят коррекцию иммуносупрессивной терапии. Если пациент не отвечает на проводимую иммуносупрессивную терапию, выполняют повторную биопсию почки в условиях клиники терапии.
Если причиной нефротического синдрома являются инфекционные заболевания, проводят антибактериальную терапию. Препараты подбирают каждому пациенту индивидуально в зависимости от вида возбудителя инфекции. При высоком риске артериальных и венозных тромбозов подкожно вводят низкомолекулярные гепарины в течение длительного времени.
Преимущества лечения в Юсуповской больнице
Для лечения пациентов с нефротическим синдромом все условия созданы в Юсуповской больнице:
Палаты с европейским уровнем комфорта;
Новейшее диагностическое оборудование и инновационные методы лабораторной диагностики;
Обеспечение пациентов качественным диетическим питанием, индивидуальными средствами личной гигиены;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Нефрологи придерживаются отечественных и европейских клинических рекомендаций по лечению нефротического синдрома. Врачи индивидуально подходят к выбору метода терапии каждого пациента.
При наличии признаков нефротического синдрома звоните по телефону контакт-центра Юсуповской больницы и записывайтесь на прием к нефрологу. Госпитализация в Юсуповскую больницу пациентов с острым нефротическим синдромом или его осложнениями проводится круглосуточно в любой день недели.
Источник