Нефротический синдром у новорожденных что это такое

Согласно МКБ, нефротический синдром – это не диагноз, а несколько объединенных симптомов. К ним относятся белок в моче, уменьшение содержания вещества в плазме, повышенное количество жиров в крови. Внешне состояние сопровождается отеками. Встречается оно нечасто: на 100 тысяч детей 14-16 случаев. Наблюдается зависимость от пола. В раннем возрасте девочки болеют в 2 раза реже. Ближе к подростковому периоду частота заболевания одинаковая.
Чаще всего синдром легко поддается лечению. При таком диагнозе больных помещают в стационар. Там исследуют состояние почек и ищут первопричину.
Характеристика нефротического синдрома у детей
Появление нефротического синдрома (не стоит путать с нефритическим!) может быть связано с почечными болезнями и патологиями, воспалительными процессами. Выделяют первичную (у новорожденного) и вторичную форму.

Провоцирующие факторы и механизм развития
Врожденный нефротический синдром у детей возникает из-за нарушения в строении генов, у младенцев меняется структура фильтрующего органа, нарушаются его функции. Иногда патология может появляться из-за инфекции: токсоплазмоз, краснуха, сифилис, гепатит, герпес. При этом поражается сразу несколько внутренних органов. К нефрозу приводят также изменения в обмене веществ. Возникают они из-за генетической предрасположенности, неправильной работы надпочечников и щитовидной железы. При неустановленном патогенезе патологию называют идиопатическим нефротическим синдромом у детей.
Важно знать! При вторичной форме не всегда удается найти причину возникновения. Сложность диагностики заключается в том, что инфантильный нефроз появляется из-за множества болезней.
Считается, что нефротический синдром связан с аутоиммунными процессами. В почках накапливаются циркулирующие иммунные комплексы. Они появляются в результате взаимодействия антител с внешними и внутренними антигенами. Это приводит к воспалению фильтрующего органа, к закупорке каналов, гломерулонефриту, нарушению циркуляции, утончению стенок. Из-за этого обратное всасывание белка происходит неправильно, и он проникает в урину.
Основные симптомы
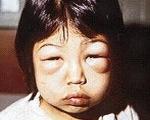
Первоначальным и самым явным признаком является выраженная отечность. Возникает она из-за недостатка соединений из белка в организме. Если синдром будет развиваться, могут появиться другие симптомы.
В начале болезни можно заметить интоксикацию. Отеки распространяются быстро, за несколько часов они с голени могут дойти бедра. На данном этапе может быть поставлен ошибочный диагноз отек Квинке из-за схожей симптоматики. Кроме анамнеза и осмотра, необходимо пройти лабораторные исследования.
При нефротическом синдроме проводят изучение анализов на микропрепарате. Исследования отразят увеличение следующих показателей:
- СОЭ;
- тромбоциты;
- альбумины;
- жировые соединения;
- глобулины;
- уровень белка.
В запущенных вариантах наблюдается кровь в урине, гипертония. Поэтому необходимо диагностировать синдром как можно раньше.
Помимо отеков, возможны следующие клинические симптомы:
- повышенное сердцебиение;
- чувство сухости в рту;
- учащенное дыхание;
- тошнота, рвота;
- упадок сил;
- учащенное мочеиспускание;
- боль в животе.
Из-за отечности и обезвоживания в скором времени кожа становится сухой и трескается. Симптомы обычно ярко выражены. На основании всех полученных данных составляется история болезни, назначается лечение.
Варианты осложнений
Проблемы возникают чаще всего из-за утраты белка. Увеличивается токсичность применяемых лекарств, которые связаны с альбумином. Ослабляется иммунитет организма, что в свою очередь приводит к частым болезням и инфекциям. Может развиться анемия в связи с недостатком железа.
Увеличивается шанс появления атеросклероза. Из-за недостатка витамина Д может появиться рахитоподобный синдром. У детей бывает увеличенная кровоточивость.
Важно знать! При синдроме в районе грудной клетки может застаиваться жидкость. Такое явление приводит к отеку легкого. Дыхание будет затруднено, губы посинеют, появится одышка.
Иногда в детском возрасте из-за осложнения появляются новые аллергические реакции на отдельные компоненты лекарств. Выражается это в бессоннице, изменчивом настроении, нарушении работы желудочно-кишечного тракта.

Диагностирование патологии
Главным этапом в постановке диагноза являются результаты лабораторного исследования урины и крови. Помимо этого, проводится осмотр, анамнез.
Могут быть назначены следующие исследования:
- бакпосев, общий анализ мочи;
- урина по Нечипоренко, Зимницкому;
- общий анализ крови, иммунологическое исследование;
Дополнительно изучают осадок, делают рентген и УЗИ фильтрующего органа и мочевыделительной системы в целом.
Лечение нефротического детского синдрома
Лечат синдром в стационаре. Почти в каждой больнице существует свое нефрологическое отделение. Оно оборудовано всеми необходимыми инструментами для исследования и контроля над лечением.
Медикаменты
На начальном этапе терапию проводят с помощью «Преднизолона». Чаще всего он помогает. Вводится по 2 миллиграмма на килограмм веса каждый день. Прием препарата длится 2,5-2 месяца. Если есть положительная реакция, дозировку немного уменьшают. Начинают лечение в стационаре, а затем, если есть эффект, пациента выписывают домой. В дальнейшем «Преднизолон» могут назначать с меньшей частотой приема (не каждый день) в качестве поддерживающей терапии.
Принимают стероиды в течении полугода. У лекарств есть много побочных эффектов. Узнавая о них, дети и родители хотят отказаться или вовсе перестают пить препараты. Особенно часто это происходит, когда у больного есть положительная реакция. Однако отказ от терапии опасен. Отмена приема приводит к обострению заболевания. Оно вернется в тяжелой форме, могут возникнуть осложнения.
Важно знать! Поэтому важно до детей и родителей донести необходимость длительного приема. Только полное лечение приведет к избавлению от синдрома. Побочные эффекты от стероидов не постоянные, они пройдут по истечении какого-то времени. Вес становится нормальным, кости крепче, голова перестает болеть, перемены настроения исчезают.
Когда возникает острый нефротический синдром у детей, его также лечат «Преднизолоном», но курс составляет 3-4 месяца.
Иногда прием стероидов не помогает. В таком случае ждут 1,5-2 месяца и, если положительной реакции нет, меняют курс лечения. Выписываются гормоны. Пьются они в большой дозировке через определенные интервалы.
Если и это не помогает, проводят биопсию почки. Исследование нужно для того чтобы определить, является ли нефрит идиопатическим или возможно установить его форму. Могут быть назначены иммуносупрессоры и цитостатики.
Диета
Иногда нефротический синдром возникает повторно. В таких случаях помимо лечения препаратами может быть назначена специальная диета. Она помогает справиться с отечностью и обезвоживанием. Включает в себя следующие рекомендации:
- Нельзя есть блюда с сильными приправами и пряностями.
- Питье должно быть ограниченным и зависит от диуреза. Ребенку можно пить только такой объем воды, который был выделен в прошлые сутки. Допускается погрешность в плюс/минус 15 миллилитров на килограмм.
- Не рекомендуется принимать в пищу бульоны и копчености.
- Следует убрать соль из рациона.
Когда спадут отеки, можно будет принимать блюда с небольшим содержанием соли. Жидкость начинают пить независимо от объема диуреза.
При остром типе синдрома рекомендуется постельный режим. При этом назначаются облегченные занятия ЛФК. Они нужны чтобы предотвратить запоры, переломы и поддержать мышцы в активном состоянии.
Прогноз лечения
Когда заболевание поддается лечению стероидами, прогноз бывает хорошим. Симптомы исчезают относительно рано. Чаще всего, в 90% случаях, болезнь больше не возвращается, происходит полное выздоровление.
Однако будущее может стать не таким радужным из-за возможных осложнений. К ним относятся инфекции, азотемия, тромбоз вен, гематурия и артериальная гипертензия. Пересадка почки также увеличивает риск развития последствий и рецидивов.
Те синдромы, которые не удается устранить глюкокортикоидами, проходят тяжелее. Подбор терапии осуществляется дольше, лечение будет сложнее.
Профилактика
Как таковых мер предотвращения синдрома не существует. В данном случае стараются следовать общим рекомендациям при заболеваниях мочевыводящих путей и почек. К ним относятся своевременное лечение ОРВИ, избегание переохлаждения, правильное питание и физические нагрузки, позволяющие укрепить иммунитет.
При синдроме также важно полностью лечить имеющиеся хронические или острые заболевания фильтрующего органа и его патологий. Некоторые препараты имеют нефротоксический эффект, например, «Нормопрес». Поэтому перед их применением обязательно нужно проконсультироваться с врачом.
 В целом, здоровье ребенка необходимо контролировать. Избегайте перегрева и простуд. Положительный эффект для иммунитета дает закаливание. При возникновении болезней или наличии симптомов нужно своевременное лечение. Запускать заболевание нельзя. Иногда стоит посещать врача нефролога для осмотра и консультации.
В целом, здоровье ребенка необходимо контролировать. Избегайте перегрева и простуд. Положительный эффект для иммунитета дает закаливание. При возникновении болезней или наличии симптомов нужно своевременное лечение. Запускать заболевание нельзя. Иногда стоит посещать врача нефролога для осмотра и консультации.
Нефротический синдром – это несколько симптомов, которые объединены в одну группу. Возникает он на фоне других заболеваний. Главным проявлением является отечность. Диагностика проводится на основании анамнеза и анализов крови и мочи.
Лечение проводят сначала в стационаре, затем амбулаторно. При своевременном обнаружении и успешной терапии риск возникновения рецидива мал. Профилактики для нефроза не существует, нужно придерживаться общих рекомендация для укрепления здоровья.
Источник
Нефротический синдром у детей — это симптомокомплекс, который клинически проявляется отеками и снижением диуреза. Лабораторные признаки патологии — протеинурия, гиперлипидемия, гипоальбуминемия и диспротеинемия. Синдром развивается при первичных гломерулопатиях, аутоиммунных, онкогематологических и сердечно-сосудистых заболеваниях. Для диагностики проводят анализы крови и мочи, биопсию почки, ЭхоКГ и ЭКГ. Лечение включает длительные курсы иммуносупрессорной терапии (глюкокортикоиды, алкилирующие агенты, ингибиторы кальциневрина) в комбинации с нефропротекторными, гипотензивными и мочегонными препаратами.
Общие сведения
Распространенность нефротического синдрома составляет 12-16 случаев на 100 тыс. детского населения. Ежегодно нефрологи выявляют от 2 до 7 новых случаев заболевания на 100 тысяч пациентов младше 18 лет. Патология не относится к самостоятельным нозологическим единицам, а представляет собой один из синдромов почечных или внепочечных болезней. Актуальность этой проблемы в педиатрической практике обусловлена сложностью терапии и частыми случаями резистентности к лекарствам.

Нефротический синдром у детей
Причины
У детей чаще выявляются первичные формы нефротического синдрома, вызванные поражением клубочкового аппарата почек. В 85% морфологическим субстратом является болезнь минимальных изменений, до 5-7% составляет фокально-сегментарный гломерулосклероз, 4-6% отводится мезангиопролиферативному гломерулонефриту. Вторичный вариант заболевания имеет несколько этиологических факторов:
- Аутоиммунные процессы. Они сопровождаются образованием иммунных комплексов и провоспалительных цитокинов, которые откладываются в почечных капиллярах, нарушая работу фильтрационной системы органа. У детей причиной могут послужить системные васкулиты, системная красная волчанка, синдром Шегрена.
- Злокачественные опухоли. Почечные поражения возникают при лимфоме Ходжкина и неходжкинских новообразованиях, которые зачастую встречаются в детском возрасте. Среди менее распространенных онкологических факторов выделяют множественную миелому, солидные опухоли.
- Токсические повреждения почек. Нефротический синдром возможен при длительном и бесконтрольном приеме ребенком нестероидных противовоспалительных средств и некоторых антибиотиков. Поражение почек также наблюдается при отравлении солями тяжелых металлов, ядами змей и перепончатокрылых насекомых.
- Нарушения почечного кровотока. Повышенная секреция белка в мочу происходит при структурных повреждениях почечных клубочков на фоне тотальной ишемии. Она может быть вызвана тромбозом почечной вены, серповидно-клеточной анемией, злокачественной гипертензией.
- Врожденные гломерулопатии. У детей встречается синдром Альпорта, для которого характерны мутации коллагеновых волокон в базальных мембранах клубочков. Реже диагностируется болезнь Фабри, когда нефропатия связана с нарушениями метаболизма сфинголипидов.
Патогенез
На начальных этапах нефротического синдрома развивается протеинурия, вызванная повышением проницаемости почечного фильтра для белков. Это обусловлено структурно-функциональными повреждениями компонентов почечного клубочка. Большую роль в этом процессе имеют аутоиммунные механизмы: активированные Т-лимфоциты вырабатывают специфические цитокины, которые повреждают клеточные мембраны и «щелевые» контакты подоцитов.
Повышенная потеря белков с мочой снижает онкотический показатель крови. Как следствие, жидкость по градиенту давления начинает перемещаться из сосудистого русла в ткани. Таким образом формируются массивные нефротические отеки. Их интенсивность зависит от степени белковых потерь и активности компенсаторных механизмов. В 10% случаев отечный синдром развивается вследствие первичной задержки натрия в организме.
Симптомы
Для патологии типично острое начало, связь с перенесенной инфекцией, переохлаждением, вакцинацией или обострением хронической соматической болезни. Сначала ребенок жалуется на общую слабость, недомогание, сонливость и заторможенность. Реже беспокоят головные и абдоминальные боли, тошнота, снижение аппетита. У девочек-подростков бывают нарушения менструального цикла.
Основное проявление нефротического синдрома — отеки. Вначале они возникают на лице (утром) и на голенях (вечером, после длительной ходьбы), а затем постепенно распространяются по всему телу. Первоначально они мягкие, расположены симметрично, кожа над ними теплая и сухая. Параллельно с этим снижается количество суточной мочи. Периферические отеки дополняются полостными — асцитом, гидроперикардом, гидротораксом, что ухудшает состояние ребенка.
Осложнения
Негативные последствия нефротического синдрома вызваны потерей альбуминов, которые в норме выполняют ряд физиологических функций. Потеря иммуноглобулинов ухудшает иммунную защиту организма, что проявляется частыми респираторными инфекциями, рецидивирующими тонзиллитами и синуситами. Снижение количества трансферрина (переносчика железа) приводит к рефрактерной железодефицитной анемии.
Значимым осложнением для детей младшего возраста является потеря витамин-Д-связывающего белка. В результате формируется рахитоподобный синдром, нарушается минерализация и рост костей скелета. В редких случаях развивается повышенная кровоточивость из-за дефицита прокоагулянтов. При стероидорезистентном варианте болезнь в течение 5-10 лет прогрессирует до терминальной ХПН.
Диагностика
При физикальном осмотре детский нефролог обращает внимание на симметричность и расположение отеков, проводит аускультацию сердца и легких, определяет признаки асцита и увеличения печени. Симптомы не дают возможности установить клинический диагноз, поэтому врач назначает полное обследование. Составляющие диагностического комплекса:
- Анализ мочи. Патогномоничными признаками нефротического синдрома являются протеинурия более 50 мг/кг/сутки, соотношение протеин/креатинин более 2 и экскреция альбумина свыше 40мг/м2/час. Для исключения эритроцитурии и лейкоцитурии показан анализ по Нечипоренко. Функцию почек оценивают с помощью пробы Реберга.
- Анализ крови. При биохимическом исследовании выявляют уровень альбумина сыворотки менее 30 г/л, повышение уровня холестерина и триглицеридов, увеличение показателя креатинина. Уровни натрия и кальция крови снижаются, а калий может быть повышен. В коагулограмме наблюдается повышение фибриногена.
- ЭхоКГ. Ультразвуковая визуализация необходима для обнаружения гидроперикарда, морфометрических изменений крупных сосудов вследствие отеков. Также рекомендована ЭКГ, которая позволяет вовремя заметить нарушения ритма и проводимости, связанные с электролитными нарушениями.
- Биопсия почки. Пункционный забор материала выполняется при нефротическом синдроме у младенцев до 1 года и подростков старше 12 лет, а также при неэффективности стандартной медикаментозной терапии. Биоптаты подвергают световой, электронной и иммунофлюоресцентной микроскопии.
Лечение нефротического синдрома у детей
Дети с острым нефротическим синдромом подлежат обязательной госпитализации на 2-3 недели. Двигательная активность при этом не ограничивается и соответствует самочувствию больного. В диете необходимо поддерживать высокий уровень белков, а подросткам с массивными отеками рекомендовано снизить потребление поваренной соли. При выраженных потерях протеинов назначается коррекция гомеостаза коллоидными и кристаллоидными растворами.
Основу патогенетического лечения детей с нефротическим синдромом составляет иммуносупрессивная терапия с применением глюкокортикоидов. Препараты уменьшают образование и поступление в патологический очаг воспалительных клеток, угнетают секрецию медиаторов воспаления, приостанавливают формирование токсических иммунных комплексов. Терапия глюкокортикоидами проводится в 3-х режимах:
- Постоянный. Показан в начале лечения, чтобы быстро достичь фазы ремиссии. Гормоны принимаются перорально в первой половине дня в суточной дозировке 1-2 мг/кг.
- Альтернирующий. Назначается после достижения ремиссии. Стандартные дозы глюкокортикоидов используются через день, чтобы сохранить клинический эффект, но снизить риски побочных реакций.
- Пульс-терапия. Применяется при тяжелом течении нефротического синдрома. Гормоны вводятся внутривенно капельно, чтобы в короткие сроки достичь высоких концентраций лекарства в крови.
При развитии тяжелых побочных эффектов на гормональные препараты или стероидорезистентном варианте заболевания переходят на другие виды иммуносупрессоров. В детской нефрологии наилучший результат показывают ингибиторы кальциневрина, алкилирующие агенты, некоторые моноклональные антитела к лимфоцитам. Они могут вызывать нефротоксичность, поэтому во время лечения врачи контролируют уровень СКФ.
Для устранения массивных отеков проводится терапия петлевыми диуретиками в возрастных дозировках. С целью ликвидации рефрактерных полостных отеков назначаются комбинации петлевых и тиазидных мочегонных. В качестве гипотензивных и нефропротекторных средств у детей лучше всего работают ингибиторы АПФ и блокаторы рецепторов ангиотензина. Коррекцию остеопении производят препаратами витамина Д.
Прогноз и профилактика
У детей с хорошим ответом на стероидную терапию в 95% наблюдается полное выздоровление без снижения функции почек. Менее благоприятный прогноз при стероидорезистентности, поскольку у таких пациентов высокий риск формирования хронической почечной недостаточности. Однако, своевременное применение иммуносупрессоров и нефропротекторов позволяет замедлить патологический процесс.
Первичная профилактика включает рациональное назначение лекарств, раннюю диагностику и терапию аутоиммунных процессов, избегание контактов с нефротоксическими веществами. Вторичная профилактика предполагает курсы гормональной терапии при обострении основной патологии либо в случае интеркуррентного заболевания. Это необходимо для предупреждения рецидивов нефротического синдрома.
Источник
