Неотложная помощь при синдроме слабости
Внезапная общая слабость. Тактика при общей слабости.1. Сразу же после поступления больного и в дальнейшем через непродолжительные периоды времени необходимо проверять дыхание больного, его способность глотать, откашливать мокроту. Если мокрота забивает дыхательные пути, а также при диспноэ в покое, следует произвести эндотрахеальную интубацию (даже если газовый состав артериальной крови остается в пределах нормы). 2. Обеспечив нормальное дыхание, можно приступать к установлению диагноза. В первую очередь нужно определить анатомический уровень повреждения; для этого, комбинируя клинические и электрофизиологические данные, следует установить причину общей слабости: патология спинного мозга, поражение клеток передних рогов, полинейропатия, нарушение нервно-мышечной передачи или миопатия.
3. Электрофизиологическое исследование является неоценимым методом при определении анатомического уровня расстройства; следует учитывать, что признаки острой слабости отличаются от таковых при хронических нервно-мышечных заболеваниях. При поражении мотонейронов и периферических нервов на электромиограмме (ЭМГ) определяются редкие возбуждения. В острой стадии фибрилляции отсутствуют, а конфигурация и амплитуда потенциалов мотонейронов обычны. При миопатии и в некоторых случаях при нервно-мышечной блокаде ЭМГ свидетельствует о появлении ранних и частых, укороченных и сниженных по амплитуде потенциалов мотонейронов. Исследование проводимости чувствительных и двигательных нейронов (ИПН) при периферической нейропатии выявляет низкий уровень ответа на стимуляцию или уменьшение скорости проведения, кроме случаев, когда повреждение нерва находится вблизи от спинномозгового сегмента исследуемого нерва. Низкая двигательная активность в ответ на стимуляцию может встречаться при нервно-мышечной блокаде или миопатии, но в этом случае скорость проведения импульса и восприятие чувствительных раздражителей не изменены. При повторной стимуляции нерва (ПСН) отклонения от нормы наблюдаются лишь при расстройствах нервно-мышечной передачи. Снижение интенсивности ответа на стимуляцию током частотой 3 Гц встречается при таких постсинаптических расстройствах, как миастения; слабый первоначальный ответ, усиливающийся при частоте 20—40 Гц, характерен для пресинаптических нарушений, например, в результате действия токсина ботулизма или при гипермагниемии. 4. Используя данные анамнеза, результаты физикального обследования и лабораторных исследований, можно свести дифференциальный диагноз к одной нозологической единице, что позволит приступить к этиологически обоснованному лечению. – Также рекомендуем “Кома. Первая помощь при коме у человека.” Оглавление темы “Первая помощь в неотложной ситуации.”:
|
Источник
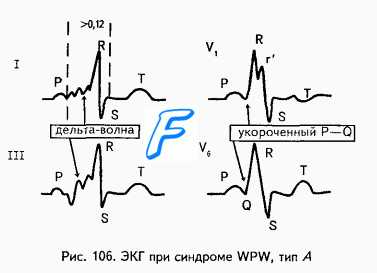
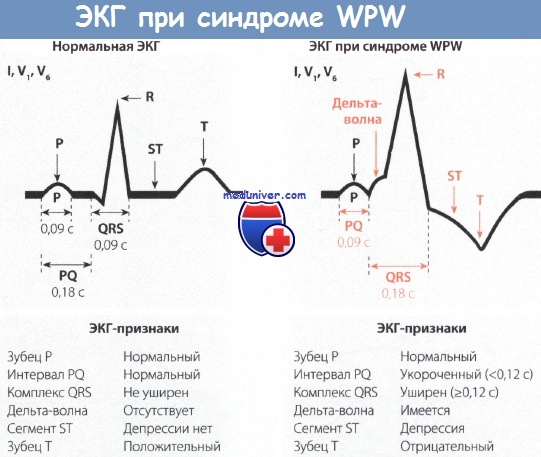
Оглавление темы “Осложнения инфаркта миокарда (ОИМ), требующие неотложной помощи. Нарушения сердечного ритма и проводимости. Острая сердечно-сосудистая недостаточность. Тромбоэмболические осложнения инфаркта миокарда ( оим, ОИМ ).”: Синдром Вольфа-Паркинсона-Уайта (W-P-W). Неотложная помощь при синдроме Вольфа-Паркинсона-Уайта.Синдром Вольфа-Паркинсона-Уайта (W-P-W), или синдром преждевременного возбуждения желудочков, характеризуется наличием на ЭКГ укорочения интервала PQ до 0,08—0,11 с. Зубцы Р нормальной формы. Укорочение интервала PQ сопровождается уши-рением комплекса QRS больше 0,10 с. Данный комплекс напоминает по форме блокаду ножки пучка Гиса. На фоне синдрома W-P-W могут появляться различные нарушения ритма: суправентрику-лярные тахикардии, пароксизмы мерцания или трепетания предсердий. На ЭКГ это проявляется появлением частого (до 200—300 сокращений в I мин.) и неправильного ритма сердца. Из-за наличия дельта-волн ширина и амплитуда комплексов QRS деформирована. Клинически данный синдром проявляется появлением слабости, головокружения, неприятных ощущений в области сердца.
Неотложная помощь. В зависимости от исходного ЧСС, используются два метода лечения. Примечание. При лечении данного синдрома противопоказано введение препаратов, замедляющих прохождение электрических импульсов по проводящей системе сердца: сердечных гликозидов, бета-адреноблокаторов, антагонистов кальция.
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
– Также рекомендуем “Острая сердечно-сосудистая недостаточность. Острая левожелудочковая сердечная недостаточность (сердечная астма). Причины ( этиология ), патогенез сердечной астмы.” |
Источник
Первая неотложная помощь заключается в поддержании жизнедеятельности организма через выполнение закрытого массажа сердца и искусственного дыхания. При выраженной брадикардии – в / в 0,1% раствор адреналина 0,01 мг / кг (0,01 мл / кг), 0,1% раствор атропина 0,01 мг / кг (0,01 мл / кг), при неэффективности – электростимуляция сердца.
Синдром слабости синусового узла (СССУ) – сложный симптомокомплекс, характеризующийся нарушением нормальной работы синусового узла и синоатриальной проводимости с развитием его дисфункции и нарушением работы сердца.
Причины возникновения: органические поражения сердца (миокардиты, кардиомиопатии, миокардиофиброз, опухоли сердца), состояние после оперативных вмешательств на сердце, системные заболевания соединительной ткани, инфекционные заболевания (дифтерия), гипотиреоз.
Клиника. Особенностями является развитие пресинкопальные и синкопальных состояний, особенно на фоне физического и психоэмоционального нагрузки.
ЭКГ-признаки СССУ:
– Персистирующая синусовая брадикардия оценена в соответствии с возрастными нормами ЧСС с недостаточным ускорением ЧСС на фоне физических нагрузок;
– СА-блокады с появлением или без появления ритмов, замещающих низших центров автоматизма;
– Регистрация пауз ритма более 3 с;
– Синдром тахи- бради (на фоне выраженной брадикардии регистрируются эпизоды фибрилляции / трииютиння предсердий)
– Долгое восстановление ритма после экстрасистол, пароксизмальных тахиисардий и электростимуляции сердца.
Близкой к СССУ является вегетативная дисфункция синусового узла, обусловлена активацией вагуса и ослаблением симпатоадреналовых воздействий на синусовый узел, однако изменения при последнем не достигают такой выраженности, как при слабости синусового узла. В дифференциальной диагностике двух нарушений используют атропиновый тест и пробу с физической нагрузкой.
В диагностике СССУ особое диагностическое значение имеют 24-часовое мониторирование ЭКГ по Холтеру, проба с физической нагрузкой и чреспищеводной электростимуляция.
Лечение. При брадиаритмия, которые возникли остро и сопровождаются недостаточностью кровообращения, используют атропин 0,02-0,04 мг / кг в / в, адреналин 0,01 мг / кг п / к или в / в 0,05- 1,0 мкг / кг / мин, изопротеренол в / в 0,1-1,0 мкг / кг / мин (повышать дозу каждые 5 мин до достижения эффекта), установку временного или постоянного искусственного водителя ритма, который также используют при хронических нарушениях.
Генетическое заболевание, которое вызывает патологию ионных каналов сердца. На ЭКГ наблюдается уменьшение продолжительности QTc <340 мс у взрослых, у детей – ниже возрастных норм. Клиническими проявлениями являются пароксизмальные тахикардии, фибрилляция желудочков, внезапная смерть или синкопе на фоне структурно нормального сердца. Наличие родственников, которые внезапно умерли в возрасте до 45 лет, является фактором риска. Лечение – имплантация кардиовертера-дефибриллятора, прием хинидина.
Неоднородная группа генетически детерминированных ЭКГ-синдромов (12 синдромов), для которых характерны увеличение продолжительности интервала QT более 400 мс, приступы пароксизмальной желудочковой “пируэт” тахикардия и высокий риск внезапной сердечной смерти. Возможно развитие приобретенного синдрома, как правило, после воздействия отдельных медикаментов и токсинов.
Различают такие генетические варианты синдрома (табл. 5.2).
Приобретенные формы удлиненного QT-синдрома развиваются вследствие воздействия различных факторов (вирусы простого герпеса 1-2-го типов, цитомегаловирус, прием кордарона, этацизина некоторых антигистаминных, психотропных препаратов, макролидов, прокинетики и других лекарств, нарушения обмена калия, магния, кальция) . Причиной приобретенных форм могут быть миокардит, кардиомиопатия, сахарный диабет, цирроз печени, заболевания центральной и вегетативной нервной системы, сердечно-сосудистой системы.
Клинические формы: безсинкопальна и синкопальная.
ЭКГ-признаки:
– Удлинение интервала QT у большинства пациентов, Q-Tc> 430 мс у мужчин, 480 мс у женщин, у детей оценивается в соответствии с возрастной нормы;
Таблица 5.2. Самые распространенные генетические варианты LQTS
вариант | причинная ген | нарушение синтеза |
LQ1 | KCNQ1 | α-субъединица калиевого канала |
LQ2 | KCNH2 | α-субъединица калиевого канала |
LQ3 | SCN5A | α-субъединица натриевого канала |
LQ4 | AnkB | Анкирин В |
LQ5 | KCNE1 | β-субъединица калиевого канала |
IQ6 | KCNE2 | β-субъединица калиевого канала |
LQ7 | KCNJ2 | β-субъединица калиевого канала |
LQ8 | CACNIC | α1-субъединица кальциевого канала L-типа |
– Появление выраженного зубца U и его альтернация;
– Эпизоды полиморфной желудочковой тахикардии типа “пируэт”;
– Эпизоды фибрилляции желудочков;
– Альтернация и двухфазностью зубца Т.
Факторы, провоцирующие обмороки:
– Физическая нагрузка (плавание, бег, катание на велосипеде, коньках)
– Психоэмоциональное перегрузки в школе;
– Внезапные звуковые раздражители (звонок в дверь, будильник). Лечение. Основным в лечении синдрома является установка кардиовертера-дефибриллятора. В случае вторичного LQTS необходимо устранение причинного фактора. Используется также левосторонняя симпатикотомия при соответствующих показаниях. Лечение желудочковых “пируэт” -тахикардий, возникшие на фоне удлиненного интервала QT, можно начинать с в / в введение магния сульфата.
Источник
Синдром Морганьи-Адамса-Стокса – это комплекс симптомов, обусловленных резким снижением сердечного выброса и ишемией головного мозга у больных, страдающих выраженными нарушениями ритма. Проявляется в виде приступов синкопе, судорог, фибрилляции желудочков, асистолии. Диагноз устанавливается по наличию характерной клинической картины, изменениям на электрокардиограмме, результатам суточного мониторирования. Заболевание дифференцируют с эпилепсией, истерическим припадком. Лечение состоит из реанимационных мероприятий в момент развития симптоматики и последующего терапевтического восстановления нормальной работы сердца.
Общие сведения
Впервые синдром Морганьи-Адамса-Стокса был описан итальянским анатомом и врачом Д. Морганьи в 1761 году. В период с 1791 по 1878 г заболевание изучалось ирландскими кардиологами Р. Адамсом и В. Стоксом. С учетом вклада всех специалистов синдром был назван их именами. Патология распространена среди пациентов, страдающих сердечными болезнями, в первую очередь – блокадами внутрисердечной проводимости и синдромом слабости синусового узла. Чаще диагностируется у людей старше 45-55 лет, мужчины составляют около 60% от общего числа больных. Максимальное количество случаев регистрируется в развитых странах, жители которых склонны к гиподинамии и подвержены воздействию кардиотоксических веществ. В государствах «третьего мира» синдром встречается сравнительно редко.
Синдром Морганьи-Адамса-Стокса
Причины
К развитию болезни приводят врожденные органические изменения в строении проводящей системы, а также нарушения, возникающие под влиянием внешних патогенетических факторов. К их числу относят передозировку антиаритмическими средствами (новокаинамид, амиодарон), профессиональную интоксикацию хлорорганическими соединениями (винилхлорид, четыреххлористый углерод), дистрофические и ишемические изменения миокарда, затрагивающие крупные узлы системы автоматизма (синатриальный, атриовентрикулярный). Кроме того, синдром может формироваться в результате возрастной дегенерации АВ-центра. Непосредственно приступ имеет следующие причины:
- Блокады проводимости. Наиболее распространенная этиологическая форма. Развивается при переходе неполной АВ-блокады в полную. При этом возникает диссоциация между предсердиями и желудочками. Первые сокращаются под действием импульсов, исходящих от СА-узла, вторые возбуждаются АВ-центром или эктопическими очагами. Также провоцирующим фактором может послужить частичная атриовентрикулярная блокада на фоне синусового ритма и увеличенного показателя сердечных сокращений.
- Нарушения ритма. Приступ выявляется при чрезмерном подъеме или уменьшении ЧСС. Обычно синкопе отмечается у пациентов с частотой сердечных сокращений более 200 или менее 30 ударов в минуту. При наличии диффузных поражений церебрального сосудистого аппарата потеря сознания наблюдается уже при пульсе 40-45 уд/мин. Патология также может потенцироваться фибрилляцией предсердий, особенно – возникшей впервые. Постоянные формы аритмии редко приводят к появлению симптоматики МАС.
- Утрата сократительной функции. Происходит при вентрикулярной фибрилляции. Мышечные волокна миокарда сокращаются некоординированно, по отдельности, с очень высокой частотой. Это делает выброс крови невозможным, ведет к остановке кровообращения и развитию клинической смерти. Может встречаться при нарушениях электролитного баланса, иметь идеопатическую природу (на фоне полного здоровья), являться результатом воздействия физических факторов.
Патогенез
В основе лежит резкое сокращение сердечного выброса, которое становится причиной замедления кровотока, недостаточного снабжения органов и тканей кровью, кислородом, питательными веществами. Первоначально от гипоксии страдают нервные структуры, в том числе головной мозг. Работа ЦНС нарушается, происходит потеря сознания. Чуть позже возникают судорожные мышечные сокращения, свидетельствующие о выраженном кислородном голодании тканей. Длительные приступы, особенно обусловленные фибрилляцией желудочков, могут привести к постгипоксической энцефалопатии, полиорганной недостаточности. При сохранении минимального кровотока (блокады, аритмии) заболевание протекает легче. Приступы в большинстве случаев не приводят к отсроченным последствиям.
Классификация
Патогенетическая систематизация, учитывающая причины и механизмы формирования приступа, используется при плановом лечении и выборе мер профилактики. При оказании экстренной помощи синдром Морганьи-Адамса-Стокса удобнее классифицировать по виду нарушения коронарного ритма, поскольку это позволяет быстро определить оптимальную тактику лечения. Различают следующие виды патологии:
- Адинамический тип. Наблюдается при отказе синоатриального узла, блокадах III и II степени, когда частота сокращений желудочков снижается до 20-25. Включает асистолию – остановку сердца, возникающую при резком и полном нарушении проводимости внутрисердечного импульса. До момента подключения альтернативных эктопических зон проходит достаточно много времени, что становится причиной прекращения кровообращения.
- Тахиаритмический тип. Определяется при увеличении ЧСС до 200 в минуту и выше. Выявляется при синусовой тахикардии, трепетании, вентрикулярном мерцании, пароксизмальных суправентрикулярных ТК, фибрилляции предсердий с проведением импульса на желудочки по обходным путям при синдроме Вольфа-Паркинсона-Уайта.
- Смешанный тип. Моменты предсердной или желудочковой тахикардии чередуются с эпизодами асистолии. Приступ развивается при быстром уменьшении ЧСС с высоких показателей до брадикардии или временной остановки сердца. Эта форма является наиболее сложной для диагностики и прогностически неблагоприятной.
Симптомы
Классический припадок характеризуется быстрым развитием и определенной последовательностью изменений. В течение 3-5 секунд с момента возникновения аритмии или блокады у пациента формируется предобморочное состояние. Внезапно появляется головокружение, головная боль, дискоординация, дезориентация, бледность. На коже выступает обильный холодный пот. При пальпаторной оценке пульса обнаруживается резко выраженная тахикардия, брадикардия или неровный ритм.
Второй этап длится 10-20 секунд. Больной теряет сознание. Снижается артериальное давление, мышечный тонус. Визуально определяется акроцианоз, развиваются мелкие клонические судороги. При фибрилляции желудочков отмечается симптом Геринга – своеобразное жужжание в области мечевидного отростка грудины. Через 20-40 секунд судороги усиливаются, приобретают эпилептовидную форму, происходит непроизвольное мочеиспускание, дефекация. Если ритм не восстанавливается через 1-5 минут, наблюдается клиническая смерть с исчезновением пульса, дыхания, роговичных рефлексов. Зрачок расширен, АД не определяется, кожа бледная, мраморного оттенка.
Возможно абортивное течение приступа с редукцией симптоматики в течение очень короткого временного промежутка. Кора мозга не успевает подвергнуться выраженной гипоксии. Основными симптомами, наблюдаемыми при этом варианте патологии, являются головокружение, слабость, преходящее нарушение зрения, помрачение сознания. Проявления исчезают за несколько секунд без медицинского вмешательства. Подобные разновидности МАС крайне сложно диагностировать, поскольку аналогичная симптоматика выявляется при множестве других состояний, в т. ч. при цереброваскулярной болезни.
Осложнения
Синдром приводит к ряду осложнений, основным из которых является клиническая смерть. Длительная остановка кровотока – фактор отмирания части клеток коры головного мозга. После успешной реанимации это становится причиной энцефалопатии, соматических нарушений, снижения умственных способностей больного. В число осложнений можно включить изменения психоэмоционального фона пациента, постоянно испытывающего страх перед наступлением нового криза, что негативно отражается на качестве жизни, продуктивности работы и отдыха. Во время утраты сознания и падения на землю больной может получить травмы, которые также относят к патологическим состояниям, ассоциированным со СМАС.
Диагностика
Первичную диагностику осуществляют сотрудники СМП, прибывшие на вызов. Окончательный диагноз устанавливает кардиолог, основываясь на результатах электрокардиографии и холтеровского мониторирования. Дифференциальную диагностику проводят с эпилептическим припадком, истерией. Отличительной особенностью истинной эпилепсии является смена тонических судорог клоническими, гиперемия лица, предшествующая аура. При истерическом происхождении патологии утраты сознания не происходит, присутствует синусовый сердечный ритм. Признаками болезни МАС считаются наличие аритмии того или иного характера, стремительное развитие клинической картины. В процессе диагностического поиска используют следующие методы:
- Физикальное обследование. Отмечаются типичные симптомы, состояние развивается быстро (в течение нескольких десятков секунд). В анамнезе присутствуют заболевания кардиологического профиля, непосредственно перед приступом возможен эпизод психоэмоционального возбуждения, переживаний. АД резко снижено или не измеряется, сердечный ритм неровный. Тип нарушения можно определить только по результатам ЭКГ.
- Инструментальное обследование. Основной метод аппаратной диагностики – электрокардиография. В момент появления симптомов на пленке регистрируются отрицательные расширенные зубцы «T» в отведениях V4-V2. Возможно присутствие деформированных желудочковых комплексов. При блокадах наблюдается диссоциация «P» с «QRS», косонисходящая депрессия сегмента «ST». Фибрилляция проявляется отсутствием нормальной активности на ЭКГ, появлением мелкой или крупной волнистой линии. С помощью суточного мониторирования удается обнаружить преходящую блокаду, на фоне которой наступает приступ.
- Лабораторное обследование. Проводится с целью определения причин болезни и ее последствий. После эпизода клинической смерти выявляется изменение уровня pH в кислую сторону, дефицит электролитов, присутствие в крови миоглобина. При коронарных заболеваниях возможен рост кардиоспецифических маркеров: тропонина, КФК МВ.
Неотложная помощь
Помощь при синдроме МАС включает непосредственное купирование приступа и профилактику рецидивов. При развивающемся припадке спасательные мероприятия производит присутствующий медицинский работник независимо от его профиля и специализации. Осуществляются комбинированные реанимационные мероприятия. Лечение включает:
- Прекращение припадка. Применяется тот же алгоритм, что при остановке сердца. Рекомендовано проведение прекардиального удара, непрямого массажа, при отсутствии дыхания – ИВЛ методом рот в рот или с использованием соответствующей аппаратуры. При ФЖ производится электрическая дефибрилляция. Внутривенно вливается адреналин, атропин, хлористый кальций, инотропные средства. При тахиаритмии показаны антиаритмические препараты: амиодарон, новокаинамид.
- Предотвращение припадка. Если приступы обусловлены пароксизмами ТА, пациенту требуются препараты для стабилизации работы миокарда и выравнивания сердечного ритма. При блокадах медикаментозная терапия неэффективна, необходима имплантация асинхронного или деманд-кардиостимулятора. При реципрокной тахикардии возможно оперативное разрушение одного из проводящих путей АВ-узла.
Прогноз и профилактика
Прогноз благоприятный при быстром купировании приступа и при его абортивном варианте. Нормализация сердечного ритма и кровоснабжения головного мозга в течение 1 минуты с момента формирования клинической картины не сопровождается отсроченными последствиями. Длительный период асистолии или фибрилляции желудочков снижает вероятность благополучного восстановления коронарного ритма и повышает риск ишемического поражения головного мозга. Специфические меры профилактики не разработаны. Общие рекомендации по предотвращению кардиологических болезней включают отказ от курения и алкоголя, исключение гиподинамии, занятия спортом, соблюдение принципов здорового питания. При появлении первых признаков нарушений в работе сердца следует обратиться к врачу для обследования и лечения.
Источник