Обезболивающие таблетки при корешковом синдроме
Радикулит – заболевание воспалительной этиологии, характеризующееся поражением корешков спинного мозга. Воспаляется передний и задний корешок, поэтому возникает ограничение подвижности и нарушение чувствительности в комплексе. Учитывая область поражения, существует шейный, грудной, поясничный, пояснично-крестцовый радикулит. Чаще диагностируют патологию поясничного отдела. Заболевание протекает с выраженной болью, которую можно снимать соответствующими препаратами.
Как выбрать обезболивающее средство
Выбирая эффективное обезболивающее при радикулите, врач принимает во внимание возраст, причину развития (остеохондроз позвоночника, грыжа и др.) корешкового синдрома, общее состояние здоровья.
При лечении корешкового синдрома в первую очередь подбирают обезболивающее, курс приема — 7 дней
При наличии сильного острого болевого синдрома определяют риск развития побочной симптоматики со стороны желудочно-кишечного тракта, осложнений кардиоваскулярного типа. При отсутствии таких рисков и диспепсических явлений назначают обезболивание любыми нестероидными противовоспалительными средствами. Если присутствует диспепсия, предпочтение отдают Ибупрофену, Нимесулиду.
Когда присутствует риск негативных реакций со стороны сердечно-сосудистой системы, нестероидные противовоспалительные лекарства не назначают. В таком случае используют опиоиды или Парацетамол. Если риск умеренный, можно принимать Нимесулид, Амлодипин.
При наличии высокого риска желудочно-кишечного кровотечения используют обезболивающие лекарства из группы нестероидных противовоспалительных в комплексе с ингибиторами протонной помпы (Омепразол или др.).
Если сочетаются риски осложнений со стороны желудочно-кишечного тракта и сердечно-сосудистой системы, используют комбинацию Нимесулид + ацетилсалициловая кислота + Омепразол.
При отсутствии положительных изменений на протяжении 7 дней использования анальгетических препаратов назначают прием миорелаксантов или местных анестетиков в форме мазей, гелей. Локально (инъекции внутримышечно) вводят кортикостероиды, но только при отсутствии туберкулеза суставов или позвоночного столба.
Если болевой синдром не купируется болеутоляющими средствами, имеет выраженный характер, человека направляют на комплексную диагностику, методом которой исключают инфекционную этиологию дискомфорта: туберкулез, гонорею, сифилис и др.
Виды обезболивающих при радикулите
Список обезболивающих при радикулопатии
Для снятия острой боли при радикулите можно принимать лекарства из группы нестероидных противовоспалительных средств в форме таблеток. Однако стоит учесть, что такие препараты обладают замедленным наступлением терапевтического действия и часто вызывают осложнения со стороны желудочно-кишечного тракта, если сравнивать с местными уколами.
В домашних условиях при наличии корешкового синдрома можно принимать следующие таблетки для обезболивания:
- Нимесулид, Нимид, Нимесил;
- Налгезин;
- Мовалис, Мелоксикам, Артрозан;
- Кетанов, Кеторолак, Кетарол;
- Налгезин, Напроксен;
- Диклак, Вольтарен, Ортофен.
К комбинированным таблеткам, способным убирать приступ корешкового синдрома, относят Паноксен (диклофенак + парацетамол), Некст (парацетамол + ибупрофен), Нейродикловит (диклофенак + витамины группы В).
Людям с проблемами пищеварения рекомендуется принимать миорелаксанты в виде свечей
Вторичный корешковый синдром поясничного или другого отдела может быть вызван мышечными спазмами. В таких случаях используют миорелаксанты в качестве болеутоляющего средства:
- Мидокалм, Толперизон с периферическим действием;
- Гидроксизин, Атаракс с центральным действием, торможением ЦНС;
- Баклофен, Баклосан с центральным действием;
- Тизанидин, Тизанил с центральным действием.
При люмбаго спины в пояснице, боли в другом отделе используют и комбинированные витаминные комплексы, обладающие умеренным обезболивающим действием. В составе таковых – витамины группы В (В1, В6, В12). Более значительное анальгетическое действие имеет витамин В12.
Комбинированные комплексы считаются нейротропными, способствуют нормализации иннервации мышц, ускоряют передачу возбуждения, восстанавливают обменные процессы в нервной системе и поврежденные нервы.
Среди составляющих большинства комплексов с витаминами группы В – анестетик лидокаин, усиливающий местный болеутоляющий эффект. Стоит учесть, что подобные препараты эффективны лишь при острых болях, тогда как при хронических процессах их терапевтическое действие снижается.
Для снятия острого приступа корешкового синдрома в любом отделе спины используют уколы растворов из группы нестероидных противовоспалительных, с помощью которых можно снизить интенсивность воспалительной реакции и боли:
- Мелоксикам;
- Кетопрофен;
- Кеторолак;
- Диклофенак;
- Лорноксикам.
Если присутствует сильная боль, которую не облегчают ни инъекции, ни таблетки, ставят блокаду обезболивающим препаратом. В большинстве случаев используют Новокаин и Лидокаин. Такой метод позволяет «отключить» пораженный нерв. При хронической болевой симптоматике проводится эпидуральная блокада.
При сильных болях помимо таблеток используются мази
Местно используют средства из группы нестероидных противовоспалительных в форме мазей, гелей, оказывающих выраженное обезболивающее действие не только при корешковом синдроме, но и при иных патологиях, в том числе вызванных дегенеративными процессами. Например, гель Фастум включает в состав вещество кетопрофен, которое эффективно снимает боль любой этиологии.
Иные мази, используемые при радикулопатии у лиц любой категории (молодых, пожилых, в некоторых случаях – у беременных):
- Быструм гель;
- Финалгель;
- Найз гель;
- Вольтарен;
- Дикловит;
- Нурофен.
Лечение боли на дому можно проводить комбинированными препаратами местной формы. Это Долобене гель, который способствует устранению воспалительной реакции, боли, улучшению регенерации тканей, рассасыванию тромболитических новообразований. В составе препарата – гепарин, декспантенол, диметилсульфоксид.
Местно-раздражающим и обезболивающим эффектом обладают средства Финалгон, Никофлекс, Аналгос, Капсикам, Апизартрон. В мази Финалгон присутствуют вещества никобоксил и нонивамид, которые расширяют сосуды, нормализуют кровообращение в пораженной области спины, улучшают обменные процессы, обезболивают.
 В некоторых случаях оказываются эффективными препараты гомеопатического характера. Это может быть мазь Цель Т или Траумель С. Средства обладают противовоспалительным, обезболивающим, противоотечным, хондропротекторным, иммуностимулирующим действием.
В некоторых случаях оказываются эффективными препараты гомеопатического характера. Это может быть мазь Цель Т или Траумель С. Средства обладают противовоспалительным, обезболивающим, противоотечным, хондропротекторным, иммуностимулирующим действием.
Хорошо обезболивают ректальные свечи, в составе которых присутствует папаверин или индометацин. К тому же препараты в такой форме выпуска имеют невысокую цену, что делает доступным лечение для каждого среднестатистического человека.
Существуют специальные болеутоляющие пластыри, которые накладывают на область с дискомфортом: Вольтарен, Нанопласт, Салонпас, Парамед и др.
Обезболивание препаратами не избавляет от причины дискомфорта. Одновременно рекомендуется проводить лечебные упражнения, принимать медикаменты против воспаления, хондропротекторы и др., проходить физиотерапию, массаж. Любое заболевание требует комплексного подхода.
Источник
Уточнить
Фармацевтические препараты, применяемые по показанию корешковый синдром
Ацеклофенак: нестероидный противовоспалительный препарат (НПВП). Таблетки, покрытые пленочной оболочкой.
Бинавит (пиридоксин+тиамин+цианокобаламин+лидокаин): Поливитамин.
Пиридоксин + тиамин + цианокобаламин: витамины группы В. Таблетки, покрытые пленочной оболочкой.
Декскетопрофен: нестероидный противовоспалительный препарат (НПВП). Раствор для внутривенного и внутримышечного введения.
нестероидный противовоспалительный препарат (НПВП). Раствор для внутривенного и внутримышечного введения.
Торговое название: Диалрапид Международное непатентованное наименование:
диклофенак Лекарственная форма порошок для приготовления раствора для приема внутрь 50 мг Состав
1 саше содержит:…
Димексид – местное противовоспалительное средство диметилсульфоксид в виде концентрата для приготовления раствора при воспалительных и инфекционно-воспалительных заболеваниях от российского производителя
Дипроспан (бетаметазон): Глюкокортикостероид. Суспензия.
Нестероидный противовоспалительный препарат (НПВП), суппозитории ректальные.
Камфорное масло (камфора): Местнораздражающее. Раствор для наружного применения. 0,1
Кетонал Актив Плюс (лизиновая соль кетопрофена, для приема внутрь). Быстрорастворимый НПВП с улучшенной переносимостью для симптоматической терапии различных болевых синдромов от слабого до выраженного. Производитель: «Сандоз д.д.» (Словения).”
Тиамин + пиридоксин + цианокобаламин + лидокаин. Поливитамин. Раствор.
Пиридоксин + Тиамин + Цианокобаламин: витамины группы В. Раствор для внутримышечного введения.
Тиамин + пиридоксин + цианокобаламин + лидокаин. Поливитамин. Таблетки.
Комплигам В (тиамин+пиридоксин+цианокобаламин+лидокаин): Поливитамин. Раствор.
Пиридоксин + Тиамин + Цианокобаламин + [Лидокаин]: витамины группы В + прочие препараты. Раствор для внутримышечного введения.
Пиридоксин + Тиамин + Цианокобаламин + [Лидокаин]: Витамины группы В + прочие. Раствор для внутримышечного введения.
Нестероидный противовоспалительный препарат (НПВП). Гель для наружного применения.
Нимесулид: нестероидный противовоспалительный препарат (НПВП). Спрей для наружного применения.
Нейробион для инъекций (тиамин+пиридоксин+цианокобаламин): Поливитамин.
Нейробион таблетки (тиамин+пиридоксин+цианокобаламин): Поливитамин. Таблетки. Нейротропные витамины В1, В6, В12 в высоких дозах
Диклофенак + орфенадрин: нестероидный противовоспалительный препарат. Раствор для инфузий.
Анальгезирующее средство комбинированное (нестероидное противовоспалительное средство + анальгезирующее ненаркотическое средство + психостимулирующее средство). Таблетки, покрытые пленочной оболочкой.
Декскетопрофен: нестероидный противовоспалительный препарат. Таблетки, покрытые пленочной оболочкой.
Пиридоксин + тиамин + цианокобаламин + [лидокаин]: витамины группы В + прочие препараты. Раствор для внутримышечного введения.
Бенфолипен (бенфотиамин+пиридоксин+цианокобаламин): Поливитамин. Таблетки.
Пиридоксин + тиамин + цианокобаламин + [лидокаин], витамины группы В + прочие препараты. Раствор для внутримышечного введения.
Нестероидный противовоспалительный препарат (НПВП). Таблетки, покрытые пленочной оболочкой.
Нейромультивит (тиамин+пиридоксин+цианокобаламин): Поливитамин. Таблетки.
Нимесулид: нестероидный противовоспалительный препарат (НПВП). Таблетки.
Нестероидный противовоспалительный препарат (НПВП). Гранулы для приготовления суспензии для приема внутрь.
Пиридоксин + Тиамин + Цианокобаламин + [Лидокаин]: витамины группы В + прочие. Раствор для внутримышечного введения.
Толперизон + [Лидокаин]: миорелаксант центрального действия. Раствор для внутривенного и внутримышечного введения.
Пиридоксин + тиамин + цианокобаламин: поливитаминное средство. Таблетки покрытые пленочной оболочкой.
Бенфотиамин + пиридоксин: витамины группы В. Таблетки, покрытые пленочной оболочкой.


Источник
Корешковый синдром не проявляется четко выраженными признаками, боль может отличаться различной локализацией и появиться в руках, шее, пояснице, во внутренних органах.
До развития патологии проходит некоторое время, когда в межпозвоночных дисках начинает идти процесс дегенерации, в последующем там образуются грыжи. Когда разрастается, грыжа смещается, повреждается ганглий и спинномозговой корешок, сдавливание ведет к появлению воспаления на участке, а далее к радикулопатии. В большинстве случаев причина корешкового синдрома (грудного отдела, шейного или поясничного) – заболевания дегенеративного характера.
Чтобы диагностировать такую патологию, используется рентгенография позвоночника, выполнять её лучше одновременно в боковой проекции и передней. Более точную картину дает диагностика с использованием магнитно-резонансной томографии – это и более информационный метод. В постановке диагноза при корешковом синдроме кроме перечисленных следует учитывать и клинические симптомы.
Признаки заболевания
Среди первых наиболее характерных проявлений корешкового синдрома следует отметить боль, которая возникает вдоль пораженного нерва. При локализации процесса в шейном отделе боль отмечается в руке и шее; поражении грудного отдела – болевые ощущения в области спины, в отдельных случаях боль ощущается в сердце (она исчезает после эффективного лечения корешкового синдрома); поясничного отдела – боль в ногах, пояснице, ягодицах. Поражение грудного отдела наблюдается реже, чем поясничного.
Такие симптомы также наблюдаются, когда позвонок, находящийся выше, смещается по отношению к нижнему – это влечет ущемление нервного корешка.
Интенсивность болей при малейшей нагрузке усиливается, особенно это чувствуется при движении, поднятии тяжестей. Следующий характерный симптом — прострел, с иррадиацией в части тела, зависящей от расположения соответствующего этой части тела нерва. Поражение поясничного отдела происходит часто из-за того, что на него приходится наибольшая нагрузка.
Провоцирующим боль фактором может послужить напряжение (физическое и эмоциональное), часто — переохлаждение. Нередко такой приступ случается ночью, при этом отмечается отек кожи, покраснение, повышенная потливость. При поражении поясничного отдела человек иногда теряет способность передвигаться самостоятельно.
Следующий признак, сопровождающий развитие корешкового синдрома — нарушенная чувствительность на участке, где иннервацию осуществляет пораженный нерв. Покалывание иглой на таком участке тела почти не ощущается, хотя на противоположной стороне в той же области чувствительность сохранена.
Ещё одним признаком возникшего корешкового синдрома считается появление нарушения движений, вызванное изменениями, которые происходят в это время в мышцах. Постепенно мышцы начинают усыхать, они ослабевают, в некоторых случаях это заметно при сравнении конечностей.
Локализация боли отмечается там, где корешки сдавливаются и в органах, за иннервацию которых отвечают поврежденные спинномозговые нервы. Если происходит защемление нервов в крестцовой области, возникают боли с иррадиацией в ноги, пах, нижнюю часть живота. Симптомы зависят от отдела, где корешковый синдром локализуется.
Очень противоречивы проявления при поражении поясничного отдела, симптомы которого способны доставить немало неудобств больному человеку. Корешковый синдром в этом отделе развивается, если есть фиброзиты, существует дефицит питания тканей, нарушено кровообращение, ткани плохо согреваются.
Причины развития корешкового синдрома:
- остеохондроз;
- грыжи спинномозговые;
- спондилоартроз;
- переломы компрессионные;
- спондилолистезы;
- невриномы;
- смещение тел позвонков в боковом направлении;
- поражение позвонков в результате инфекции.
Лечение корешкового синдрома
Начинать лечение следует с выявления причины. Необходимо строго соблюдать постельный режим, обязательно поверхность кровати должна быть твёрдой. Из медикаментов для лечения назначают обезболивающие препараты, противовоспалительные средства (нестероидные), местно – согревающие процедуры, мази с раздражающим эффектом. Если спазм мышцы явно выражен, требуется применение миорелаксантов. В некоторых случаях показана эпидуральная блокада с обезболивающими препаратами.
Наряду с корешковым синдромом возможны ноющие хронические боли — тогда важно при лечении принимать во внимание продолжительность назначения курса назначения НПВС и обезболивающих. Лекарственные препараты имеют некоторые побочные эффекты, которые усиливаются, если их применять длительное время. По этой причине для лечения хронической боли существуют методы более щадящие: физиопроцедуры, рефлексотерапия, массаж, мануальная терапия. Лечение может продолжаться длительно.
Некоторые пациенты с корешковым синдромом принимают миорелаксанты с расчетом, что они помогут снять боль, вызванную мышечными спазмами. Тем не менее, миорелаксанты назначает только врач, так как эти средства могут нанести вред. Более тяжелые случаи могут вызвать необходимость хирургического вмешательства лечения корешкового синдрома, хотя его целесообразность некоторыми специалистами берется под сомнение. Если подтвержден корешковый синдром, лечение нельзя откладывать – начинать его следует по возможности раньше.
Эффективным лечение не будет, если применять лишь один из способов: даже операция только однократно убирает последствия процессов дегенерации, не избавляя от возможности защемления в другом отделе позвоночника.
Профилактика
Чтобы предупредить возникновение корешкового синдрома, следует уделить внимание профилактике процессов дегенерации в позвоночнике, важно укреплять мышечный каркас своей спины с помощью массажа, лечебной физкультуры, обязательно привести в норму свой вес.
Источник
Природа наделила позвоночник человека особой гибкостью и подвижностью, но с возрастом или при развитии определенных факторов он начинает терять свои функции, что существенно снижает качество жизни, может привести к инвалидности.
Одним из распространенных и опасных неврологических заболеваний позвоночника считается корешковый синдром, который в народе называют «радикулитом», а в медицине – «радикулопатия». Болезнь способна проявится в любом отделе позвоночника но, как показывает врачебная практика, чаще поражает именно поясничный отдел. Встречается у 3-5% населения после 40 лет, при этом мужчины болеют в 2 раза чаще, чем женщины.
Корешковый синдром поясничного отдела сопровождается патологическими изменениями в структурах позвоночника, имеет выраженную клинику, требует комплексного и грамотного лечения.
Что такое корешковый синдром
Поясничная радикулопатия – неврологический синдром, при котором присутствует компрессия одного из корешков L1-S1. Развивается в результате ущемления спинномозговых нервов, которые через межпозвонковые отверстия выходят из позвоночного канала. В области повреждения развивается асептическое воспаление, происходит отек тканей, что приводит к появлению выраженной боли, которая способна распространяться на другие участки тела, снижает подвижность позвоночного столба.
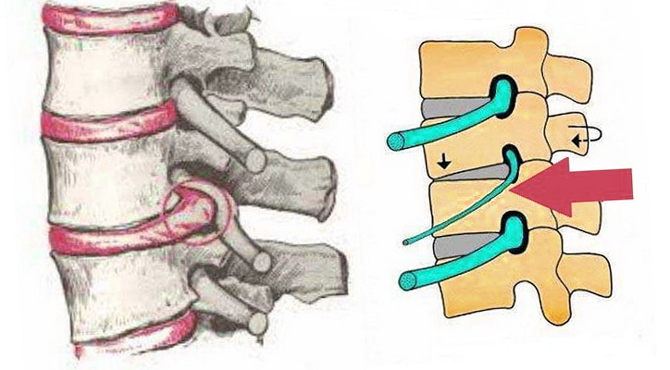
Корешковый синдром
Корешковый синдром – комплекс патологических процессов в поясничном отделе, где развиваются дегенеративные изменения. В основном, патология развивается медленно на фоне других заболеваний спины: остеохондроз, протрузии, межпозвоночные грыжи. Все эти болезни негативно сказываются на состоянии нервного корешка, который защемляется и воспаляется.
При своевременной диагностике и комплексном лечении можно исключить стойкие неврологические дисфункции, которые часто приводят к инвалидности.
Причины и факторы риска
Радикулопатия поясничного отдела считается следствием дегенеративно-дистрофических процессов в костно-суставной системе. Чаще проявляется как осложнение других заболеваний или на фоне предрасполагающих факторов.
К таковым относится:
- остеохондроз различной этиологии;
- нарушение обменных процессов;
- межпозвоночные грыжи;
- врожденные или приобретенные деформации позвонков и хрящевой ткани;
- гормональный дисбаланс;
- чрезмерные физические нагрузки;
- малоподвижный образ жизни;
- травмы, переломы и поражение позвоночного столба;
- онкологические образования;
- инфекционно-воспалительные болезни: остеомиелит, ангина, грипп;
- переутомление и хронический стресс.
Увеличивает риск развития корешкового синдрома злоупотребление алкоголем, курение, ожирение, а также генетическая предрасположенность к заболеваниям соединительной ткани. Порой определить этиологию невозможно, поэтому врач проводит лечение на основании симптоматики и результатов обследования.
О корешковом синдроме смотрите в тематическом видео:
Клинические признаки
Симптомы при корешковом синдроме позвоночника выраженные, сопровождаются острой болью в области поясницы, которая может отдавать в нижние конечности, задний проход, лопатку и другие участки тела. Болевой синдром усиливается при малейших движениях, глубоком вдохе, кашле.
Помимо этого присутствует:
- покалывание в конечностях;
- онемение и снижение чувствительности в ногах;
- отечность справа или слева от позвоночного столба;
- нарушение работы со стороны мочевыделительной системы: недержание мочи, частые позывы к дефекации;
- напряжение мышц в области поясницы;
- ощущение ползающих мурашек;
- боль в области пятки или пальцев стопы;
- быстрая утомляемость;
- бледность кожных покровов.
Корешковый синдром относится к сложному вертеброгенному симптомокомплексу, который проявляется в результате сдавления спинальных нервов. Помимо сильной боли, которая присутствует при данном состоянии, человек сталкивается со спастическим напряжением мышц, парезами, гипотрофией и другими неприятными признаками. Чтобы улучшить общее состояние, исключить возможные осложнения, при первых симптомах болезни нужно обращаться к невропатологу.
Локализация повреждения
Согласно врачебным наблюдениям, в 80% случаях корешковый синдром является следствием остеохондроза. В данном случае симптоматика будет зависеть от позвонков, в которых произошли патологические изменения.
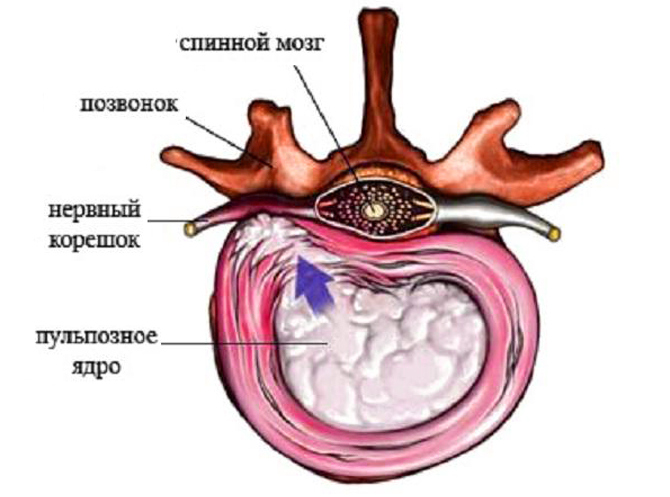
Строение позвонка
При сдавливании с 1 по 3 позвонка болевой синдром отмечается в нижней части поясницы, сопровождается онемением и снижением чувствительности паховой зоны и области бедер.
Поражение 4 позвонка приводит к боли в передней и наружной части бедра, также боль может ощущаться в коленях и голени, присутствует мышечная слабость.
Сдавливание в 5 позвонке вызывает боль не только в наружной части бедра и голени, но и в конечностях. Присутствует мышечная слабость, онемение конечностей.
Диагностика
При появлении первых признаков болезни, следует выявить этиологическое заболевание, которое послужило причиной развития корешкового синдрома.
Для этого врач проводит осмотр, собирает анамнез, назначает инструментальные и лабораторные методы обследования:
- анализ крови, мочи;
- рентген позвоночника;
- магнитно-резонансная томография (МРТ);
- миелография.
Хорошей информативностью обладает рентгенография поясничного отдела позвоночника, которая проводится в передней и боковой проекции. Неотъемлемой частью диагностики считается МРТ, позволяющее с точностью в 98% определить патологические процессы в позвоночном столбе, оценить состояние хрящевой ткани, сосудов и других структур.
Результаты обследования помогут определить локализацию ущемленных корешков, степень повреждения хрящевой ткани, выявить причину, подобрать соответствующее лечение.
Как лечить корешковый синдром
Лечение радикулопатии состоит из комплексного подхода, направленного на устранение боли, воспалительного процесса, снижение отечности мягких тканей. В острый период болезни назначается постельный режим, медикаментозная терапия, здоровое и правильное питание. Когда острая симптоматика позади, терапию расширяют, добавляют к ней физиотерапию, массаж, ЛФК, иглоукалывание и другие процедуры, которые помогут снизить риск рецидива, улучшить кровообращение, исключить различные осложнения.
Острый период при корешковом синдроме поясничного отдела может длиться от 5 до 10 дней. Затем наступает улучшение, но прекращать лечение не стоит, поскольку болезнь может вернуться с новой силой.
Медикаментозная терапия
Ключевым в лечении корешкового синдрома считается прием лекарственных препаратов разных фармакологических групп, которые помогут снять воспаление, купировать боль, снять мышечный спазм. Для лечения данного состояния могут использоваться уколы, таблетки, капсулы, мази или гели. Выбор конкретного препарата остается за лечащим врачом.
Схема лечения включает прием следующих лекарств:
- Обезболивающие, противовоспалительные средства – купируют боль, устраняют воспаление, обладают жаропонижающим свойством: «Баралгин», «Кетопрофен», «Мовалис», «Диклофенак», «Ортофен», «Ибупрофен».
- Наркотические анальгетики – сильнодействующие препараты для купирования острой боли. Назначаются в более тяжелых случаях, когда обычные обезболивающие не приносят должного результата: «Налбуфин», «Тебаин» и другие.
- Миорелаксанты – снимают мышечный спазм: «Мидокалм», «Сирдалуд».
- Новокаиновые и лидокаиновые блокады позвоночника – инъекции, позволяющие устранить сильную боль. Препараты вводятся в очаг воспаления.
- Хондропротекторы – лекарства, позволяющие защитить хрящевую ткань от разрушения, способствуют ее восстановлению: «Терафлекс», «Структум», «Алфлутоп», «Хондроксид», «Артра».
- Витамины группы В – улучшают обменные процессы, обеспечивают организм необходимыми питательными веществами: «Мильгамма», «Нейрорубин», «Нервиплекс» и другие.
- Наружные средства – мази, гели с противовоспалительным, обезболивающим, порой согревающим эффектом: «Капсикам», «Фастум гель», «Кетонал крем», «Нимид гель» и другие.
При необходимости врач может назначить и другие лекарства, дозу и длительность приема которых определяет индивидуально для каждого пациента.
О диагностике радикулопатии смотрите в видео:
Физиотерапия
После стихания болевого синдрома врач назначает физиотерапевтические процедуры, которые позволяют активизировать метаболизм, привести в тонус мышцы, снять воспаление, улучшить кровоток.
Хорошей эффективностью обладает:
- магнитотерапия;
- УВЧ;
- электрофорез;
- радоновые ванны;
- электрофорез с новокаином, вирапиновой мазью;
- ультрафиолетовое облучение.
Длительность лечения составляет 5-10 процедур. Какая из них лучше, определяет врач в каждом конкретном случае.
ЛФК
Одним из эффективных методов лечения для быстрого восстановления считается комплекс ЛФК, выполнять который нужно после купирования острой боли.
Лечебные упражнения при радикулите позволяют:
- уменьшать давление на нервные окончания и позвоночный столб;
- восстанавливать кровообращение;
- укреплять позвоночные мышцы;
- снижать риск осложнений;
- улучшать подвижность позвоночника.
Комплекс лечебной гимнастики состоит из следующих упражнений:
- лежа на спине, руки вытягивают вдоль туловища, ноги прямые, сокращают мышцы пресса 10-15 раз;
- в лежачем положении приподнимают верхнюю половину тела от пола, стараясь задерживаться в таком положении несколько секунд;
- лежа на спине, ноги нужно согнуть в коленях, отвести справа от туловища, а голову отводят в левую сторон, совершают пружинные движения 8-10 раз, меняя стороны поворота;
- нужно сесть на пол, одну ногу вытянуть вперед, а другую согнуть в колене и отвести в сторону, нужно максимально наклоняться к прямой ноге, затем их менять местами, достаточно 5-6 раз;
- в положении на четвереньках следует максимально выгибать и прогибать спину – 10 раз.
Пользу принесут и водные процедуры, упражнения на турнике, также ежедневно рекомендуется делать разминку.
ЛФК при корешковом синдроме поясницы может принести как пользу, так и навредить больному. Очень важно не переусердствовать. Начинать упражнения нужно с минимальных движений, уделяя им 5-10 минут в день. По мере улучшения здоровья интенсивность нагрузок увеличивают.
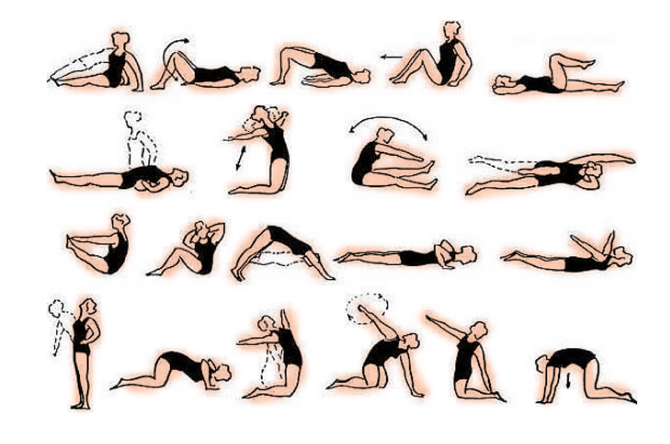
Упражнения для спины
Массаж
Одним из обязательных этапов в лечении корешкового синдрома поясницы считается массаж, который, как и ЛФК, должен проводиться вне обострения болезни. Процедуру должен проводить специалист. Массаж помогает расслабить спазмированные мышцы, нормализовать кровообращение, нормализовать обменные процессы. Рекомендуется проводить по 10 сеансов каждые 6 месяцев.
Народные методы
В качестве вспомогательной терапии можно использовать народные средства, которые взаимодействуют с другими методиками, помогают улучшить общее состояние больного.
Пользу в данном случае принесет:
- отвар березовой и осиновой коры;
- растирание мазью на основе скипидара;
- примочки из грецких орехов;
- горячие солевые аппликации;
- различные травяные, ягодные отвары и чаи;
- медово-спиртовые растирания.
Рецепты народной медицины имею хорошую переносимость, эффективны в лечебных или профилактических целях. Прежде чем применять любое средство, следует исключить аллергическую реакцию.
Диета
Здоровый образ жизни и правильное питание считаются залогом крепкого здоровья. При радикулите врачи рекомендуют следовать некоторым правилам:
- ограничить употребление соли, острой и жирной пищи, отказаться от алкоголя и курения;
- ввести в рацион свежие овощи и фрукты, молочные и кисломолочные продукты;
- пить травяные чаи из ромашки, шиповника;
- придерживаться дробного питания;
- вести контроль над весом;
- проводить разгрузочные дни.
- включать в рацион продукты, богатые коллагеном, жирными кислотам, витаминами.
Хирургическое лечение
В том случае, когда болезнь запущена или консервативное лечение не приносит должного результата, врач может принять решение о проведении операции.
Показанием к хирургическому лечению может выступать:
- сильная боль, которая не купируется анальгетиками;
- нарушение функции конечности с утратой активных движений;
- осложненная межпозвонковая грыжа.
- опухоли;
- полная потеря чувствительности конечностей.
Операцию проводят под наркозом, используя для этого малоинвазивные методики. На практике чаще применяется нуклеопластика, которая состоит из вправления или иссечения выпавшего диска. Хорошей эффективностью обладает дискэктомия или микродискэктомия с протезированием межпозвоночного диска. Прогноз после операции благоприятный, риски осложнений минимальны, но для полного восстановления пациенту понадобится несколько месяцев.
Что нужно знать о корешковом синдроме поясничного отдела, смотрите в видео:
Прогноз
Предугадать прогноз при корешковом синдроме сложно, поскольку все зависит от степени компрессии корешка, причин заболевания, диагностики и лечения. Если в анамнезе человека присутствуют хронические болезни, дегенеративные изменения в костной, хрящевой или нервной ткани, прогноз не всегда положительный. Подобные состояния при отсутствии грамотного лечения могут привести к парезам, снижении чувствительности конечностей, хромоте и другим последствиям.
При своевременной диагностике и правильном лечении прогноз на выздоровление благоприятный, но человек должен следить за своим образом жизни, исключить факторы, которые могут привести к рецидиву.
Профилактика
Предотвратить развитие радикулопатии поясничного отдела намного проще, чем лечить. Снизить риски можно, если на протяжении жизни придерживаться некоторых правил:
- Здоровый и активный образ жизни: занятия спортом, гимнастика, плавание, езда на велосипеде.
- Контролировать вес, не допускать ожирения.
- Правильное питание.
- Периодически посещать массажные салоны.
- Равномерное распределять время для труда и отдыха.
- Ограничить себя от стрессов и нервных перенапряжений.
Радикулит относится к категории распространенных заболеваний, которые существенно ухудшают качество жизни человека, могут привести к инвалидности. ?
