Очаг туберкулез код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
Названия
Название: Очаговый туберкулез легких.
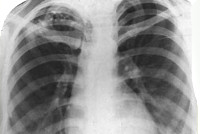
Очаговый туберкулез легких
Описание
Очаговый туберкулез легких. Форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
Дополнительные факты
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. Е. Обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.

Очаговый туберкулез легких
Классификация
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым). Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол – лобулярной бронхопневмонией.
Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Причины
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют стрессы, плохое питание, переутомление, лечение иммунодепрессантами, сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки), вредные зависимости (алкоголизм, табакокурение, наркомания). В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму.
Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Симптомы
Особенностью клинического течения очагового туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Высокая температура тела. Изменение аппетита. Кашель. Кровохарканье. Мокрота. Недомогание. Ночная потливость у мужчин. Озноб. Отсутствие аппетита. Потливость. Раздражительность.
Диагностика
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера.
Дифференциальная диагностика
Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Прогноз
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
Источник
Этиология и патогенез
Туберкулез — медленно развивающаяся бактериальная инфекция, которая, как правило, начинается в легких и может распространяться в другие органы. Чаще наблюдается у детей и взрослых людей старше 60 лет. Факторами риска являются перенаселенность и плохое питание. Пол, генетика значения не имеют.
В настоящее время эффективна терапия антибиотиками, но без лечения он может стать тяжелой хронической болезнью с быстрым развитием летального исхода.
Туберкулез является основной причиной смертности среди взрослого населения по сравнению с другими бактериальными инфекциями. Эта болезнь до сих пор широко распространена в развивающихся странах. В развитых государствах также высока заболеваемость, но в течение XX столетия она неуклонно снижалась благодаря успехам здравоохранения, хорошему питанию и нормальным условиям жизни населения. Однако с 1985 года заболеваемость резко возросла во всем мире. Этот новый рост обусловлен распространением штаммов туберкулезных палочек, которые развили высокую устойчивость к антибиотикам, а также увеличением ВИЧ-инфицированных и больных СПИДом, у которых сильно ослаблена иммунная система, что делает этих людей беззащитными перед инфекцией.
Большинство случаев туберкулеза вызывают бактерии Mycobacterium tuberculosis, которые передаются воздушно-капельным путем после кашля инфицированного человека. Несмотря на то что практически все люди в какой то момент своей жизни бывают инфицированы туберкулезными палочками, болезнь развивается только у малой части населения.
После попадания возбудителя заболевания в дыхательные пути вначале развивается легкая инфекция легких. Выздоровление в этом случае зависит от силы иммунной системы человека. У большинства здоровых людей эта инфекция не прогрессирует. Однако часть туберкулезных палочек откладывается в легочной ткани в латентном состоянии, и болезнь может вспыхнуть позже, при ослаблении иммунитета у данного человека. В некоторых случаях возбудитель заболевания попадает в кровь и разносится по организму. В редких случаях инфекция развивается не в легких, а в других органах.
Очень высока заболеваемость туберкулезом у людей с ослабленной иммунной системой. В эту группу риска входят пациенты, инфицированные ВИЧ, диабетики, больные, принимающие иммуносупрессанты, с хроническими заболеваниями легких, а также недоедающие люди, живущие в перенаселенных и антисанитарных условиях. В основном, самыми предрасположенными к заболеванию туберкулезом группами населения являются люди пожилого возраста и дети.
Симптомы
Могут появиться при развитии первоначальной инфекции (у большинства людей они отсутствуют):
– сухой кашель;
– общее недомогание.
Обычно в течение 2–6 недель появляются другие симптомы, но прогрессирование может идти и намного быстрее.
Поздние симптомы включают:
– персистирующий кашель с зеленоватой или желтоватой мокротой, в которой иногда видны прожилки крови;
– боль в груди при глубоком вдохе;
– одышку;
– повышение температуры;
– плохой аппетит и потерю веса;
– обильную потливость ночью;
– слабость.
Диагностика
При отсутствии лечения легочного туберкулеза возможно распространение инфекции в ткани перикарда. Помимо этого, через кровь она может проникнуть в головной мозг, кости и другие органы.
Нелегочные формы развиваются очень медленно, что сопровождаются неспецифичными проявлениями, потому так трудна диагностика этих форм болезни. Например, симптомы туберкулеза желудочно-кишечного тракта очень похожи на болезнь Крона.
При подозрении на развитие заболевания (по симптомам и результатам общего осмотра пациента) следует сделать флюорографию или компьютерную томографию, чтобы оценить поражение легких. Если кашель продуктивный, необходимо взять образец мокроты для определения вида бактерий и проведения теста на чувствительность к антибиотикам. Пока проводятся анализы, пациенту следует назначить комбинированный курс противотуберкулезных препаратов.
Иногда для получения образца легочной ткани для исследований делают бронхоскопию. Помимо этого, при подозрении на развитие нелегочных форм туберкулеза следует взять образцы тканей из других органов, чтобы исследовать их на наличие инфекции.
Людям, недавно бывшим в контакте с больными и инфицированными, необходимо пройти диспансеризацию. При этом делают флюорографию, реакцию Манту, при которой под кожу вводят вещество, выделяемое туберкулезными палочками. Место инъекции затем осматривают через 2–3 дня. Положительная реакция указывает на инфицирование туберкулезными палочками.
Лечение
При подтвержденном диагнозе больной может лечиться дома при условии удовлетворительного самочувствия. Врач назначит комбинацию противотуберкулезных лекарств, которые придется принимать минимум 6 месяцев.
Благодаря комбинированному лечению, у туберкулезных палочек не развивается резистентность к антибиотикам. Выбор лекарств зависит от тяжести инфекции, чувствительности и резистентности возбудителя к конкретным антибиотикам, а также от обширности поражения других органов помимо легких. Болезнь может поражать такие труднодоступные для лекарств органы, как кости; в этих случаях требуется очень продолжительная терапия.
При туберкулезе необходимо пройти полный курс лечения. Если пациент часто забывает принимать назначенные препараты, то имеет смысл проводить лечение в специализированных центрах под непосредственным наблюдением врача.
Следует регулярно делать флюорографию и анализ крови для мониторинга реакции и определения побочных эффектов назначенной терапии.
При строгом соблюдении режима большинство людей полностью выздоравливают. Однако при инфицировании одним или двумя штаммами резистентных туберкулезных палочек, тяжелом иммунодефиците или в случае обширных поражений туберкулез может закончиться летальным исходом.
Источник
Туберкулёз лёгких (устар. чахотка, от «чахнуть») является местным проявлением общего инфекционного заболевания, возникающего вследствие заражения микобактериями туберкулёза. Поражение лёгких проявляется в различных формах, зависящих от свойств возбудителя, иммунобиологического состояния организма, путей распространения инфекции и других факторов.
Первичный и вторичный туберкулёз лёгких[править | править код]
Туберкулёз лёгких может быть первичным и вторичным. Первичный туберкулёз лёгких развивается после первичного заражения (обычно в раннем возрасте). В этот период имеется склонность к гиперергическим реакциям, возникновению параспецифических изменений, лимфогенному и гематогенному распространению процесса с частым поражением лимфатических узлов, плевры и возникновению туберкулёзных изменений в различных органах. В подавляющем большинстве случаев с первичным туберкулёзом организм человека справляется самостоятельно без специального лечения. После этого, однако, остаются следы перенесённого заболевания — петрификаты, в которых остаются жизнеспособные микобактерии туберкулёза.
Вторичный туберкулёз обычно развивается в результате обострения первичных очагов. Но иногда может быть следствием вторичного заражения после излечения от первичного туберкулёза, так как иммунитет при туберкулёзе имеет нестабильный характер. Для вторичного туберкулёза характерно лимфо- и бронхогенное распространение.
Формы туберкулёза лёгких[править | править код]
Туберкулёз лёгких может принимать различные формы[3]:
- первичный туберкулёзный комплекс (очаг туберкулёзной пневмонии + лимфангит, лимфаденит средостения)
- туберкулёзный бронхоаденит, изолированный лимфаденит внутригрудных лимфатических узлов.
Острый милиарный туберкулёз[править | править код]
Эта форма может развиваться как при первичном заражении, так и во вторичной фазе. Является мелкоочаговой гематогенной генерализацией туберкулёза в результате прорыва инфекции из очага в кровяное русло[4].
Подострый диссеминированный туберкулёз лёгких[править | править код]
Является формой вторичного туберкулеза легких. В отличие от милиарного туберкулеза имеет преимущественно лимфогенный характер диссеминации, образуя перибронхиально “муфты”. Ренгенологически данная форма описана синдромом “снежной бури”.
Очаговый туберкулёз лёгких[править | править код]
Как правило является вторичным. Характеризуется наличием групп очагов размером от нескольких миллиметров до сантиметра, чаще в одном легком.
Инфильтративно-пневмонический туберкулёз лёгких[править | править код]
Эта форма является обострением очаговых изменений при вторичном туберкулёзе.
Туберкулома лёгких[править | править код]
Туберкулома (лат. tuberculum — бугорок, -ωμα от ὄγκωμα — опухоль), или казеома лёгких — своеобразная форма туберкулёза лёгких, на рентгеновском снимке имеющая сходство с опухолью, отсюда и её название.
Казеозная пневмония[править | править код]
Казеозная пневмония является тяжёлой формой туберкулёза, она может развиваться как при первичном заражении, так и во вторичном туберкулёзе. Характеризуется быстрым казеозным некрозом сливающихся участков специфической пневмонии со склонностью к расплавлению и образованию каверн.
Кавернозный туберкулёз лёгких[править | править код]
Развивается в тех случаях, когда прогрессирование других форм (первичный комплекс, очаговый, инфильтративный, гематогенный диссеминированный туберкулёз) приводит к формированию каверны, т. е. стойкой полости распада лёгочной ткани.
Фиброзно-кавернозный туберкулёз лёгких[править | править код]
«Лёгочная чахотка» — является конечным этапом прогрессирующего развития других форм туберкулёза лёгких. Характеризуется наличием каверны или каверн с выраженной фиброзной капсулой, фиброзными изменениями в лёгочной ткани и наличием полиморфных бронхогенных метастазов различной давности.
Туберкулёзный плеврит[править | править код]
Туберкулёзные плевриты делят на сухие и экссудативные. По характеру плеврального выпота экссудативные плевриты могут быть серозными и гнойными.
Плеврит, как правило, является осложнением туберкулёза лёгких. Переход туберкулёзного процесса на плевру возможен контактным, лимфогенным и гематогенным путём[4].
Цирротический туберкулёз[править | править код]
Разрушение лёгкого туберкулёзной этиологии. Это конечный этап развития туберкулёза лёгких. Разрушенное лёгкое — это цирротический или кавернозно-цирротический процесс, возникший как следствие гипервентиляции лёгкого в сочетании с туберкулёзными и нетуберкулёзными воспалительными изменениями или в результате тотального поражения лёгкого туберкулёзом с вторичным фиброзом.
Другие формы[править | править код]
Туберкулёз плевры, туберкулёз гортани, трахеи встречаются редко.
Диагностика лёгочной формы туберкулёза[править | править код]
Обычно диагностика лёгочной формы туберкулёза основана на анализе мокроты. К минусам этого метода можно отнести сложности со сбором достаточного количества материала, затруднения в выявлении микобактерий из-за густоты слизи. Кроме того, пациент при сборе мокроты должен кашлять, что увеличивает риск для медицинских работников. Эти недостатки позволил преодолеть простой и эффективный метод диагностики лёгочных форм туберкулёза на основе материала мазка из ротовой полости. Метод основан на том, что ДНК микобактерий может захватываться клетками эпителия ротовой полости и затем выявляться при помощи цепной полимеразной реакции (ПЦР) в мазках из ротовой полости[5][6].
См. также[править | править код]
- Лечение туберкулёза
- Противотуберкулёзные препараты
- Латентный туберкулёз
- Туберкулёз в России
Примечания[править | править код]
- ↑ 1 2 3 база данных Disease ontology (англ.) — 2016.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Арутюнов, Васин, Анзимиров, 1967.
- ↑ 1 2 Роберт Джи. Атлас по диагностике внутригрудного туберкулёза у детей : Руководство по выполнению основного минимума стандартов : [арх. 15 февраля 2010]. — Париж : Международный Союз по борьбе с туберкулезом и болезнями лёгких, 2003. — 37 с. — ISBN 2-914365-14-4.
- ↑ González Mediero, G. Evaluation of two commercial nucleic acid amplification kits for detecting Mycobacterium tuberculosis in saliva samples : [англ.] / G. González Mediero, R. Vázquez Gallardo, M. L. Pérez del Molino … [] // Oral diseases. — 2015. — doi:10.1111/odi.12302. — PMID 25421014.
- ↑
Wood, Rachel C. Detection of Mycobacterium tuberculosis DNA on the oral mucosa of tuberculosis patients : [англ.] / Rachel C. Wood, Angelique K. Luabeya, Kris M. Weigel … [] // Scientific Reports. — 2015. — Vol. 5, no. 8668. — doi:10.1038/srep08668. — PMID 25727773. — PMC 4345328.
Литература[править | править код]
- Арутюнов, А. И. Справочник по клинической хирургии / А. И. Арутюнов, Н. Я. Васин, В. Л. Анзимиров. — М. : Медицина, 1967. — С. 234. — 520 с. — 100 000 экз.
Источник
