Очаговое образование селезенки код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Опухоли селезенки.
Опухоли селезенки
Описание
Очаговые новообразования морфологически измененной опухолевой ткани в паренхиме селезенки. Они часто протекают бессимптомно. Они могут проявляться как тяжесть, разрыв, боль в левом подреберье, дискомфорт в животе, асимметричное увеличение живота, длительное субфебрильное состояние. Диагноз: УЗИ, УЗИ селезенки, КТ, МРТ брюшной полости, целиакия, гистологический анализ пунктата. Для лечения опухолей проводится резекция органов и спленэктомия; Химиотерапия проводится при злокачественных новообразованиях в послеоперационном периоде.
Дополнительные факты
Первичные опухолевые образования селезенки являются одним из самых редких видов онкопатологии, что, вероятно, связано с хорошим развитием ретикулоэндотелия и сильной фагоцитарной активностью паренхимы звена. Распространенность этих опухолей в популяции не превышает 0,003%, поэтому очаговые изменения в тканях селезенки классифицируются в медицинской казуистике. В структуре заболеваний селезенки новообразование составляет 0,5-2%. Масса новообразований варьируется от 20 г до 5 кг. Первичное опухолевое поражение органа более чувствительно к женщине. Неоплазия селезенки в большинстве случаев выявляется в молодом и среднем возрасте. Вторичные процессы встречаются чаще, чем первичные, специфические изменения в органической паренхиме определяются у 90% пациентов с лимфомой Ходжкина, до 10% злокачественных крупных образований могут метастазировать в селезенку.
Опухоли селезенки
Причины
Очаговые новообразования, обнаруженные в паренхиме селезенки, наиболее вероятно, имеют полиэтиологическое происхождение. Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных злокачественных новообразованиях процесс провоцируется системным повреждением лимфоидной ткани или метастатическим распространением клеток. Убедительных доказательств наследственного характера заболевания не выявлено. По мнению специалистов в области онкологии и гастроэнтерологии, возможными этиофакторами первичных и вторичных новообразований селезенки являются:
• Воздействие вредных факторов. Патологическое распространение тканей линии может быть усилено ионизирующим излучением, инфекционными агентами, главным образом вирусами (включая возбудителей внутриутробных инфекций – краснуха, цитомегалия, герпес), полициклическими ароматическими углеводородами, никотином. У некоторых пациентов заболевание связано с ишемией и прямым повреждением паренхимы во время травмы, инфарктом селезенки.
• Наличие парентеральных опухолей. Вторичное поражение опухоли коллатеральной пульпы характерно для злокачественных лимфопролиферативных процессов – лимфогранулематоза, лимфом, саркомы сетчатки, лимфолейкоза. В редких случаях повреждение селезенки является единственным симптомом этих онкологических заболеваний. Метастазы редки, в основном, в случае меланом, рака легких, рака яичников и хорионического эпителия.
Патогенез
Основой механизма развития первичных и лимфопролиферативных опухолей селезенки является трансформация и онкогенез опухолевых клеток. Под влиянием мутагенных факторов клеточная ДНК повреждается, ткани меняют свой антигенный состав и более или менее теряют свою органоспецифическую структуру и функциональность. Из-за нарушения механизмов, которые контролируют деление, рост и запрограммированную смерть (апоптоз), клетки селезенки начинают бесконтрольно делиться и формировать узлы в патологической ткани. Опухоль, которая увеличивается в объеме, сжимает и прорастает окружающую паренхиму, капсулу, сосудисто-нервную артерию и соседние органы в злокачественном процессе. При метастатическом механизме образования новообразований лиены аномальные клетки основного новообразования участвуют в формировании структуры патологических очагов.
Классификация
Систематизация новообразования селезенки учитывает ее морфологическое строение, степень агрессивности и направленность. Говорят, что с развитием опухоли из тканей лилии, отсутствием системных поражений лимфоидных образований и костного мозга, первичные новообразования селезенки. Неоплазии называют вторичными, при которых повреждение селезенки вызывается системным лимфопролиферативным процессом или метастазированием нелимфоидной опухоли. В зависимости от агрессивности клеточных элементов выделяется медленный доброкачественный и быстро прогрессирующий злокачественный онкологический процесс.
Наиболее полная морфологическая классификация новообразований в области живота была предложена в 1985 году американским хирургом Леоном Моргенштерном. В дополнение к фактическим опухолям автор также включал опухолеподобные изменения (непаразитарные кисты, гамартомы) в объемную опухолевую категорию селезенки. Рассматривая ткани, из которых происходит узел, они различают:
• Сосудистые опухоли селезенки. Образуется клеточными элементами сосудов селезенки. Наиболее распространенное первичное новообразование селезенки. Они часто бывают одиночными, имеют небольшие размеры (до 20 мм). Они являются доброкачественными (гемангиома, лимфангиома, гемангиоперицитома, гемангиоэндотелиома) и злокачественными (гемангиосаркома, лимфангиосаркома, злокачественная гемангиоперицитома, гемангиендотелий) саркома).
• Лимфоидное новообразование селезенки. Происхождение из клеток лимфоидной ткани. Обычно сочетается с повреждением других лимфатических органов. Они обнаруживаются при злокачественных лимфопролиферативных процессах (лимфогранулематоз, неходжкинские лимфомы, миелома) и доброкачественных лимфоидных заболеваниях (псевдолимфома Каслмана, локализованная реактивная гиперплазия лимфоидных клеток, воспалительная псевдотумора).
• Нелимфоидные опухоли селезенки. Они формируются из других тканей селезенки – жировых, соединительных, гладких мышц, реже – из эмбриональных клеток. Представлены доброкачественной неоплазией (липома, ангиолипома, миелолипома) и злокачественными опухолями (саркома Капоши, лейомиосаркома, фибросаркома, злокачественная фиброзная гистиоцитома, злокачественная тератома).
Симптомы
В течение длительного времени заболевание скрыто с минимальной интенсивностью клинических симптомов. У больного синдром «малых признаков»: усталость, слабость, плохая работоспособность, потеря аппетита, депрессия, потеря веса. По мере прогрессирования опухоли в левом подреберье появляются чувство тяжести, сытости, асимметрии и роста живота, длительная субфебрильная температура, боль в левом животе. Иногда боль распространяется на левый плечевой пояс и плечо. При значительном увеличении размеров селезенки и вовлечении в этот процесс соседних органов наблюдаются нарушения мочеиспускания, лекарственно-устойчивая гипертензия и отек нижних конечностей.
Агрессивность. Изменение веса. Отсутствие аппетита. Тяжесть в подреберье.
Возможные осложнения
Наряду с ростом опухолей в организме изменяется ряд биохимических показателей. Накопление продуктов метаболизма азота может вызвать почечную недостаточность, а сочетание гипокальциемии и гипокалиемии вызывает замедление сердечного ритма вплоть до асистолии. Наиболее серьезным осложнением опухолей селезенки является распространение злокачественных клеток через лимфогенный, кроветворный путь контакта с образованием метастазов в других органах. Нередко при злокачественных опухолях наблюдаются геморрагический плеврит, асцит, кахексия. Заболевание может осложняться разрывом селезенки с сильным внутренним кровотечением, что опасно для жизни пациента и требует немедленной хирургической помощи.
Диагностика
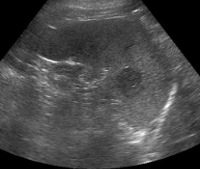
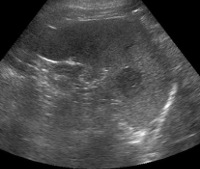
Диагностика опухолей селезенки часто затруднена из-за скудной клинической картины заболевания и отсутствия патогномоничных симптомов. Опухоли часто обнаруживаются случайно во время рутинных тестов. План исследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы: Во время ультразвука визуализируется структура паренхимы и оценивается размер и топография органа. Иногда назначают дополнительное УЗИ селезенки, по результатам которой можно оценить кровоснабжение подозрительных узлов, скорость кровотока в селезенке, артериях, венах.
• КТ брюшной полости. Рентгенограмма внутривенного введения контрастного вещества помогает отличить неизмененную паренхиму от некротических очагов, которые не накапливают контраст. Компьютерная томография очень информативна и обеспечивает выявление рака в 95% случаев. Висцеральная катетеризация, введение контраста с помощью серии рентгеновских снимков позволяет оценить состояние артерий органов брюшной полости. При наличии опухолей рентген обнаруживает сосудистую область или новообразованные сосуды в области проекции селезенки, четкое смещение крупных артерий и вен.
• Гистологический анализ. Морфологическое исследование пункции селезенки рекомендуется для уточнения характера процесса, проведения дифференциальной диагностики между доброкачественными и злокачественными опухолями. Основными симптомами повреждения опухоли являются наличие атипичных клеток с патологическими митозами и потеря дифференцировки.
Клинический анализ крови выявляет значительное увеличение СОЭ (более 20 мм / ч), резкое снижение количества эритроцитов и гемоглобина. Иногда наблюдается увеличение процента нейтрофилов. В биохимическом анализе крови определяется уменьшение общего белка за счет альбумина, увеличение мочевины. При оценке результатов коагулограммы обнаруживается увеличение способности к свертыванию крови со склонностью к тромбозу. Если диагноз затруднен, может быть выполнена МРТ брюшной полости.
Дифференциальная диагностика опухолей селезенки проводится при абсцессе селезенки, паразитарных и непаразитарных кистах, спленомегалии, гемолитической анемии, аутоиммунных заболеваниях, гранулематозном воспалении, портальной гипертензии, раке желудка, поджелудочной железы. В дополнение к обследованию гастроэнтеролога и онкогематолога пациенту рекомендуется проконсультироваться с гематологом, онкологом, инфекционистом, иммунологом и хирургом брюшной полости.
Лечение
При подтвержденном диагнозе неоплазии звеньев, независимо от характера опухолевого процесса, показано хирургическое вмешательство. Динамический мониторинг роста опухоли в настоящее время чрезвычайно редок, что позволяет быстро удалять злокачественные новообразования. При выборе метода хирургического лечения учитывается морфологическое строение новообразования, его размеры, его расположение, его связь с окружающими органами, тканями. Рекомендуемые типы вмешательств:
• Резекция селезенки. Операции по сохранению органов выполняются только для удаления мелких доброкачественных опухолей. Резекция, как правило, проводится нетипичным образом, без учета сегментарной структуры органа, что позволяет сохранить большее количество линкальной паренхимы. Широко используются современные хирургические инструменты – ультразвуковые ножницы, биполярные системы лигирования и. Удаление селезенки необходимо при массивных доброкачественных опухолях, поражающих большую часть пульпы, при злокачественных процессах. Менее травматический лапароскопический метод хирургии является предпочтительным. Когда вовлечены соседние органы, вмешательство обычно выполняется с использованием лапаротомии. После операции больные раком получают химиотерапию.
Лечение опухолей, возникающих в результате лимфопролиферативных процессов или метастатических изменений в селезенке, проводится в соответствии с соответствующими медицинскими протоколами и включает назначение лучевой, целевой химиотерапии. Вопрос об удалении селезенки в каждом конкретном случае определяется индивидуально; у некоторых пациентов спленэктомия оказывает положительное влияние на основное заболевание.
Список литературы
1. Абдоминальная хирургия: Практическое пособие в двух томах/ Григорян Р. А. – 2006.
2. Хирургические болезни/ под редакцией Кузина М. И. – 2002.
3. Клинико-диагностические аспекты первичных опухолей селезенки/ Коротких И. Ю. , Комов Д. В. , Долгушин Б. И. , Миронова Г. Т. // Вестник РОНЦ им. Н. Н. Блохина РАМН – 1995 – №3.
Источник
Опухоли селезенки — очаговые разрастания морфологически измененной опухолевой ткани в селезеночной паренхиме. Часто протекают бессимптомно. Могут проявляться тяжестью, распиранием, болезненностью в левом подреберье, абдоминальным дискомфортом, асимметричным увеличением живота, длительным субфебрилитетом. Диагностируются с помощью УЗИ, УЗДГ селезенки, КТ, МРТ брюшной полости, целиакографии, гистологического анализа пунктата. Для лечения опухолей выполняют резекцию органа, спленэктомию, при злокачественных поражениях в послеоперационном периоде проводят химиотерапию.
Общие сведения
Первичные опухолевые образования селезенки — один из наиболее редких видов онкопатологии, что, вероятнее всего, связано с хорошим развитием ретикулоэндотелия и высокой фагоцитарной активностью лиенальной паренхимы. Распространенность таких опухолей в популяции не превышает 0,003%, поэтому очаговые изменения селезеночной ткани относят к категории медицинской казуистики. В структуре заболеваний селезенки неоплазии составляют 0,5-2%. Масса новообразований колеблется в диапазоне от 20 г до 5 кг. Первичному опухолевому поражению органа более подвержены женщины. Селезеночные неоплазии в большинстве случаев выявляют в молодом и среднем возрасте. Вторичные процессы встречаются чаще первичных, специфические изменения в паренхиме органа определяются у 90% больных лимфомой Ходжкина, в селезенку могут метастазировать до 10% злокачественных объемных образований.

Опухоли селезенки
Причины опухолей селезенки
Очаговые неоплазии, выявляемые в лиенальной паренхиме, скорее всего, имеют полиэтиологическое происхождение. Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных новообразованиях процесс провоцируется системным поражением лимфоидной ткани или метастатическим распространением клеток. Убедительных доказательств, свидетельствующих о наследственном характере патологии, не выявлено. По мнению специалистов в сфере онкологии и гастроэнтерологии, возможными этиофакторами первичных и вторичных селезеночных новообразований являются:
- Воздействие повреждающих факторов. Патологическое разрастание лиенальных тканей может потенцироваться ионизирующим излучением, инфекционными агентами, преимущественно вирусами (в том числе возбудителями внутриутробных инфекций — краснухи, цитомегалии, герпеса), полициклическими ароматическими углеводородами, никотином. У части пациентов заболевание связано с ишемией и прямым повреждением паренхимы при травмах, инфарктах селезенки.
- Наличие внеселезеночных опухолей. Вторичное опухолевое изменение лиенальной пульпы характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, лимфом, ретикулосарком, лимфолейкоза. В спорадических случаях поражение селезенки является единственным проявлением этих онкологических заболеваний. Метастазы наблюдается редко, преимущественно при меланомах, карциноме легких, раке яичников, хорионэпителиоме.
Патогенез
Основой механизма развития первичных и лимфопролиферативных опухолей селезенки являются неопластическая конверсия клеток и онкогенез. Под действием мутагенных факторов повреждается клеточная ДНК, ткани изменяют антигенный состав, в большей или меньшей мере утрачивают органоспецифическую структуру и функциональность. Из-за нарушения механизмов, контролирующих деление, рост, запрограммированную гибель (апоптоз) клетки селезенки начинают бесконтрольно делиться, формируя узлы патологической ткани. Растущая в объеме опухоль сдавливает, а при злокачественном процессе и прорастает окружающую паренхиму, капсулу, сосудисто-нервную ножку, смежные органы. При метастатическом механизме образования лиенальных неоплазий в формировании структуры патологических очагов участвуют анормальные клетки основного новообразования.
Классификация
Систематизация неоплазий селезенки осуществляется с учетом их морфологического строения, степени агрессивности, расположения основного очага. При развитии опухоли из лиенальных тканей, отсутствии системного поражения лимфоидных образований и костного мозга говорят о первичных селезеночных новообразованиях. Вторичными называются неоплазии, при которых поражение селезенки вызвано системным лимфопролиферативным процессом или метастазированием нелимфоидной опухоли. В зависимости от агрессивности клеточных элементов различают медленный доброкачественный и быстропрогредиентный злокачественный онкопроцесс.
Наиболее полная морфологическая классификация лиенальных неоплазий была предложена в 1985 году американским хирургом Леоном Моргенштерном. Кроме собственно опухолей в категорию объемных новообразований селезенки автор также включил опухолеподобные изменения (непаразитарные кисты, гамартомы). С учетом тканей, из которых происходит узел, различают:
- Васкулярные селезеночные опухоли. Образованы клеточными элементами сосудов селезенки. Наиболее распространенные первичные лиенальные неоплазии. Часто являются одиночными, имеют небольшие размеры (до 20 мм). Бывают доброкачественными (гемангиома, лимфангиома, гемангиоперицитома, гемангиоэндотелиома) и злокачественными (гемангиосаркома, лимфангиосаркома, злокачественная гемангиоперицитома, гемангиэндотелиальная саркома).
- Лимфоидные неоплазии селезенки. Происходят из клеток лимфоидной ткани. Обычно сочетаются с поражением других лимфатических органов. Встречаются при злокачественных лимфопролиферативных процессах (лимфогранулематозе, неходжкинских лимфомах, миеломной болезни) и доброкачественных лимфоподобных заболеваниях (псевдолимфоме Кастлемана, локализованной реактивной лимфоидной гиперплазии, воспалительной псевдоопухоли).
- Нелимфоидные новообразования селезенки. Образуются из других тканей селезенки — жировой, соединительной, гладкой мышечной, реже – из эмбриональных клеток. Представлены доброкачественными неоплазиями (липомой, ангиолипомой, миелолипомой) и злокачественными опухолями (саркомой Капоши, лейомиосаркомой, фибросаркомой, злокачественной фиброзной гистиоцитомой, злокачественной тератомой).
Симптомы опухолей селезенки
Длительное время заболевание протекает латентно с минимальной выраженностью клинических проявлений. У пациента наблюдается синдром «малых признаков»: утомляемость, слабость, ухудшение работоспособности, потеря аппетита, депрессия, снижение массы тела. По мере прогрессирования опухоли возникает тяжесть в области левого подреберья, чувство распирания, асимметрия и увеличение живота, длительная субфебрильная температура, болезненные ощущения в левых отделах брюшной полости. Иногда боль иррадиирует в левое надплечье и плечо. При значительном увеличении размеров селезенки и вовлечении в процесс соседних органов могут наблюдаться расстройства мочеиспускания, не поддающаяся медикаментозной терапии артериальная гипертензия, отеки нижних конечностей.
Осложнения
При росте опухолей в организме изменяется ряд биохимических показателей. Накопление продуктов азотистого обмена может вызывать почечную недостаточность, сочетание гипокальциемии и гипокалиемии провоцирует замедление сердечного ритма вплоть до асистолии. Наиболее тяжелым осложнением опухолей селезенки является распространение малигнизированных клеток лимфогенным, гематогенным, контактным путем с образованием метастазов в других органах. Зачастую при злокачественных неоплазиях наблюдается геморрагический плеврит, асцит, кахексия. Заболевание может осложняться разрывом селезенки с профузным внутренним кровотечением, опасным для жизни больного и требующим неотложной хирургической помощи.
Диагностика
Постановка диагноза селезеночных опухолей зачастую затруднена, что обусловлено скудной клинической картиной заболевания и отсутствием патогномоничных признаков. Новообразования нередко обнаруживаются случайно во время профилактических осмотров. План обследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы:
- УЗИ селезенки. При проведении ультразвукового исследования визуализируют структуру паренхимы, оценивают размеры и топографию органа. Иногда дополнительно назначают УЗДГ селезенки, по результатам которого можно судить о кровоснабжении подозрительных узлов, скорости кровотока в селезеночных артериях, венах.
- КТ брюшной полости. Рентгенологическое исследование с болюсным внутривенным введением контрастного препарата помогает отграничить неизмененную паренхиму от некротических очагов, которые не накапливают контраст. Компьютерная томография имеет высокую информативность и обеспечивает обнаружение опухолей в 95% случаев.
- Целиакография. Катетеризация чревного ствола, введение контраста с выполнением серии рентгенологических снимков позволяет оценить состояние артерий абдоминальных органов. При наличии опухолей на рентгенограмме обнаруживают бессосудистый участок или новообразованные сосуды в области проекции селезенки, выраженное смещение крупных артерий и вен.
- Гистологический анализ. Морфологическое исследование пунктата селезенки назначается для уточнения характера процесса, проведения дифференциальной диагностики между доброкачественными и злокачественными новообразованиями. Основными признаками опухолевого поражения являются наличие атипичных клеток с патологическими митозами, потеря дифференцировки.
В клиническом анализе крови выявляется значительное повышение СОЭ (более 20 мм/ч), резкое снижение количества эритроцитов и гемоглобина. Иногда наблюдается увеличение процентного содержания нейтрофилов. В биохимическом анализе крови определяется уменьшение количества общего белка за счет альбуминов, повышение показателей мочевины. При оценке результатов коагулограммы обнаруживается повышение свертывающей способности крови со склонностью к тромбозам. При затруднениях в постановке диагноза может выполняться МРТ органов брюшной полости.
Дифференциальная диагностика селезеночных опухолей осуществляется с абсцессом селезенки, паразитарными и непаразитарными кистами, спленомегалией, гемолитической анемией, аутоиммунными заболеваниями, гранулематозными воспалениями, портальной гипертензией, раком желудка, поджелудочной железы. Помимо осмотра гастроэнтеролога и онкогематолога пациенту рекомендованы консультации гематолога, онколога, инфекциониста, иммунолога, абдоминального хирурга.
Лечение опухолей селезенки
При подтвержденном диагнозе лиенальной неоплазии вне зависимости от характера опухолевого процесса показано проведение хирургического вмешательства. Динамический мониторинг за ростом опухолей в настоящее время применяется крайне редко, что позволяет своевременно выполнить иссечение злокачественного новообразования. При выборе метода оперативного лечения учитывают морфологическое строение неоплазии, ее размеры, расположение, взаимоотношение с окружающими органами, тканями. Рекомендованными видами вмешательств являются:
- Резекция селезенки. Органосохраняющие операции производят только для удаления небольших доброкачественных опухолей. Резекцию, как правило, осуществляют атипически, не учитывая сегментарное строение органа, что позволяет сохранить большее количество лиенальной паренхимы. Широко применяют современные хирургические инструменты — ультразвуковые ножницы, биполярные системы лигирования и др.
- Спленэктомия. Удаление селезенки необходимо при массивных доброкачественных неоплазиях, поразивших большую часть пульпы, злокачественных процессах. Предпочтителен менее травматичный лапароскопический метод операции. При вовлечении смежных органов вмешательство обычно проводят с использованием лапаротомного доступа. Пациентам со злокачественными образованиями после операции назначают химиотерапию.
Лечение опухолей, возникших в рамках лимфопролиферативных процессов или метастатического поражения селезенки, производится по соответствующим медицинским протоколам и предполагает назначение лучевой, таргетной, химиотерапии. Вопрос об удалении селезенки в каждом случае решается индивидуально, у некоторых пациентов спленэктомия оказывает положительный эффект на течение основного заболевания.
Прогноз и профилактика
При доброкачественных процессах удаление опухоли обычно позволяет добиться полного излечения пациента. Своевременная диагностика и адекватное комбинированное лечение злокачественных новообразований селезенки на ранних стадиях существенно увеличивает показатели пятилетней выживаемости. При неоперабельных формах опухолевых образований прогноз неблагоприятный, срок жизни больных сокращается до 1 года, что обусловлено высокой агрессивностью неоплазии и ранним образованием отдаленных метастазов. Меры специфической профилактики болезни не разработаны. Важную роль в повышении шансов пациента на выздоровление играет обращение к врачу при появлении первых симптомов.
Источник
