Основные синдромы поражения костной системы
21 апреля 2019
Литвиненко А.С.
1171
Проблемы с опорно-двигательным аппаратом рано или поздно проявляются в различной степени у каждого человека. Болезнь костей может встречаться у пациентов любого возраста и пола. При подозрении на развитие заболевания следует сразу обратиться к врачу. В медицинском центре «Стопартроз» вы можете воспользоваться услугами ведущих специалистов столицы.
Причины развития
Заболевания костей скелета могут быть спровоцированы:
регулярными инфекциями и ангинами;
проблемами с обменными процессами в организме;
чрезмерной физической активностью, тяжелым трудом;
работой на вредном производстве;
проблемами с весом.
Также распространены возрастные изменения организма человека, которые приводят к болезни костей человека.
Распространенные болезни, связанные с костями человека
Многих пациентов интересует вопрос, какие бывают заболевания костей у человека? Из распространенных можно выделить:
Артриты. Вызывают воспаление суставов. Болезнь может локализоваться в одном месте или поражать несколько сочленений. К основным симптомам относят: болевые ощущения (на начальных стадиях проявляются при физической нагрузке), скованность движения, повышение температуры в месте поражения, опухлость.
Артроз. Приводит к разрушению хрящевых и костных тканей в суставе. Болезнь чаще поражает пациентов преклонного возраста и спортсменов. При неправильном лечении может привести к инвалидности. При развитии артроза пациенты могут жаловаться на хруст внутри сустава, боли при сгибании и разгибании в пораженном участке, ограниченную подвижность.
Остеохондроз. Сопровождается постепенным разрушением межпозвоночных дисков, которое затем переходит на костную ткань. В зависимости от зоны поражения боль может проявляться не только в спине, например, при остеохондрозе шейного отдела, часто наблюдаются головокружения, шум в ушах и головная боль.
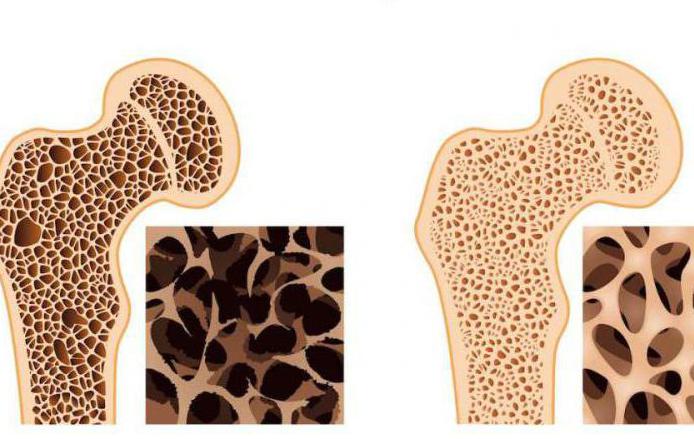
Остеопороз. Относится к заболеваниям костной ткани, чаще поражает женщин. Вызывает нарушение в структуре костей, что в свою очередь влияет на их прочность. На ранних стадиях пациенты жалуются на болевые ощущения между лопатками, боли в конечностях, пояснице, слабость в мышцах. На поздних стадиях наблюдается уменьшение роста, частые переломы, сколиоз.
Сколиоз. Искривление позвоночника в бок, которое сопровождается асимметричностью тела. В большинстве случаев врач определяет сколиоз визуально.
Спондилолистез. При развитии заболевания происходит смещение одного из позвонков вперед или назад. Поэтому при спондилолистезе могут отмечаться онемение или покалывание в конечностях, проблемы с подвижностью ног, при сдавливании нерва – затруднения с дефекацией и мочеиспусканиями.
Подагра. Хроническое заболевание, вызванное нарушениями в обменных процессах и неспособность почек выводить из организма мочевую кислоту. В результате избыточные соли и мочевая кислота откладываются суставах, что приводит к болевым ощущениям. Обычно подагра проявляется после сорока лет, мужчины более подвержены заболеванию, чем женщины.
Опухоли – редкое заболевание костей. В большинстве случаев поражает людей в молодом возрасте. Развитие опухоли может спровоцировать ранее перенесенная травма. Основным симптомом является постоянная ноющая боль внутри кости, которая наблюдается постоянно (в состоянии покоя и при нагрузках).
Заболевания развития опорно-двигательного аппарата
Также существуют заболевания, которые влияют на развитие опорно-двигательного аппарата. К ним относятся:
Рахит. Болезнь развития костей, вызванная недостатком питательных веществ, витаминов и микроэлементов в растущем организме.
Остеодисплазия. Врожденное нарушение развития костей. Болезнь обычно выявляется у детей в первые годы жизни. Патология характеризуется излишним развитием костной фиброзной или хрящевой ткани.
Болезнь Пертеса. Вызывается нарушением кровоснабжения шейки бедра, что приводит к асептическому некрозу.
Др.
 |
| Врач делает процедуру УВТ колена при болезнях костей |
Записаться на лечение
Лечение в медицинском центре «Стопартроз»
Вам нужен врач по болезням костей? Обратитесь за помощью в нашу клинику. Здесь работает современная диагностическая лаборатория, и применяются последние разработки в лечении опорно-двигательного аппарата.
Специалисты медицинского центра быстро определят симптомы заболевания костей, разработают индивидуальную программу лечения и помогут восстановить здоровье. Не откладывайте визит к врачу и не занимайтесь самолечением. Это может привести к ухудшению состояния и нежелательным осложнениям.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Источник
Как известно, скелет является опорой для всего организма. Без костной системы мы не могли бы не только выполнять различные движения, но даже стоять. Поэтому опорная функция скелета является одной из важнейших способностей, необходимых для жизнедеятельности.
К сожалению, заболевания костей довольно распространены. Чаще всего они сопряжены с патологиями суставов. В большинстве случаев проблемы с опорно-двигательным аппаратом начинают появляться в пожилом возрасте. Особенно часто они развиваются у женщин, находящихся в периоде менопаузы. Тем не менее костные патологии встречаются у людей всех возрастов. Не исключение – дети и новорожденные.
Патологии костной системы: описание
Заболевания костей и суставов характеризуются нарушениями опорно-двигательной функции, которые отражаются такими симптомами, как изменение походки, невозможность совершить наклон или поворот, деформация конечности или позвоночника. Патологии могут быть как врожденными (генетически заложенными), так и приобретёнными в течение жизни. Заболевания делятся на локализованные (охватывают одну или несколько костей) и распространённые, которые поражают всю опорно-двигательную систему. Патологии могут иметь воспалительный, генетический (врождённые аномалии), опухолевый характер. Также к поражениям опорно-двигательного аппарата относят переломы, вывихи суставов, деформации и контрактуры при системных патологиях организма. Заболевания костей человека имеют одинаковую распространённость во всём мире. Чаще они встречаются среди женского населения. Тем не менее процент мужчин, имеющих патологии опорно-двигательной системы, тоже велик.
Заболевание костей и суставов: разновидности
Этиология костно-суставных патологий различна. Она зависит от того, какая разновидность заболеваний имеет место в конкретном случае. Исходя из этого, патологии подразделяются на следующие группы:
- Дистрофические поражения. К ним относят рахит в детском возрасте и остеопороз, который встречается у взрослых. Возникают из-за недостаточности микроэлементов (кальция, фосфора). Нехватка этих веществ может возникнуть при неправильном питании, а также вследствие нарушения работы щитовидной железы, яичников.
- Воспалительные патологии – остеомиелит. Данное заболевание развивается в результате заноса микробных агентов в костную ткань. При этом происходит её разрушение – некроз.
- Травматические поражения опорно-двигательного аппарата. К ним относят трещины и переломы костей. Также в эту группу включены повреждения суставов и связок (вывих, растяжение). Причины заболеваний костей травматического характера – это удары, сдавления и другие механические факторы.
- Дегенеративные (диспластические) патологии. К относят остеоартроз, болезнь Бехтерева. Этиологический фактор этих патологий точно неизвестен. Считается, что они могут иметь наследственный (генетический) характер, а также относятся к аутоиммунным поражениям костной ткани.
- Опухолевые поражения опорно-двигательного аппарата.
- Редкие генетические синдромы. К ним относят болезнь Педжета, несовершенный остеогенез и т. д.
Причины развития костных патологий
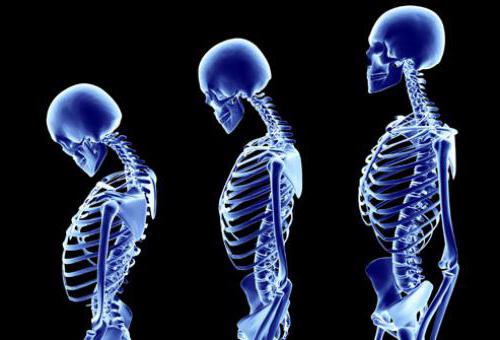
Несмотря на то что все заболевания костей имеют различную этиологию, существуют факторы, которые провоцируют любую из перечисленных патологий. К ним относятся следующие воздействия:
- Неправильное питание. Недостаточное употребление продуктов, богатых кальцием, приводит к снижению плотности костной ткани. В результате у взрослых развивается остеопороз.
- Нехватка солнечного света. Эта причина приводит к такому заболеванию, как рахит. Данная патология распространена у детей раннего возраста.
- Нарушение гормонального фона. Особенно это касается щитовидной железы. Этот орган отвечает за поддержание баланса между кальцием и фосфором, необходимого для костной системы. Также к патологиям опорно-двигательного аппарата может привести нарушение работы паращитовидных желез, яичников.
- Чрезмерные нагрузки на скелет. Под этой причиной подразумевается постоянное ношение тяжестей, длительные физические нагрузки, ожирение.
- Хронические очаги инфекции. Стоит помнить, что бактериальное или вирусное поражение любого органа может привести к проникновению микробов в костную систему.
- Системные патологии.
- Генетическая предрасположенность к заболеваниям костей и суставов. К примеру, остеоартроз или подагра у родителей.
Клиническая картина при патологиях костей
Симптомы заболевания костей зависят от самой патологии, а также от степени её тяжести. Тем не менее клиническая картина заболеваний опорно-двигательного аппарата имеет некоторые общие характеристики. К ним можно отнести неприятные ощущения при движениях, деформацию кости или сустава, припухлость и болезненность в месте поражения. Эти признаки характерны практически для всех патологий. Воспалительные заболевания костей помимо перечисленных симптомов проявляются повышением температуры тела, общей слабостью, потерей аппетита.
Такая патология, как остеопороз, может не иметь какой-либо клинической картины. Заподозрить заболевание обычно удаётся из-за частой травматизации пациента, приводящей к переломам костей.
Другой патологией, имеющей дистрофический характер, является остеомаляция. У взрослых она может считаться самостоятельным заболеванием, у детей – проявлением рахита. Основной симптом остеомаляции – болезненность в месте размягчения кости, неприятные ощущения при ходьбе.
Клинические проявления рака опорно-двигательной системы зависят от стадии процесса. Обычно опухоль характеризуется появлением участка уплотнения (возвышения) по ходу кости, который имеет тенденцию к росту. В тяжёлых стадиях наблюдается увеличение лимфатических узлов, субфебрильная температура, слабость.
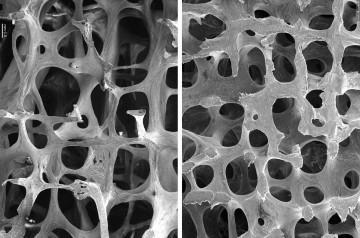
Диагностика патологий опорно-двигательной системы
Чтобы выяснить, какие заболевания костей могут наблюдаться у пациента, необходимо провести обследование не только опорно-двигательного аппарата, но и всего организма в целом. Основной причиной обращения в поликлинику являются жалобы на боль, ограничение движений, деформацию. Специалист должен выяснить следующие факторы: была ли травма или чрезмерные физические нагрузки. После этого проводится осмотр костно-суставной системы. Врач просит больного совершить различные движения и оценивает их выполнение. Среди лабораторных данных важны такие показатели, как лейкоциты и СОЭ, мочевая кислота, кальций и фосфор. Также, если больной жалуется на болезненность или скованность суставов, необходимо провести анализ на выявление ревматоидного фактора. Помимо этого выполняется рентгенография костей. При необходимости проводят компьютерную томографию.
Дифференциальная диагностика заболеваний костей
Для того чтобы отличить одно заболевание костей от другого, нужно тщательно обследовать пациента. При получении травм сразу проводят рентгенографию, и постановка диагноза не составляет труда. Воспалительный процесс удаётся заподозрить благодаря осмотру конечности (наличие раны с гнойным содержимым, гиперемия и отёк), повышению температуры тела, лабораторным данным (лейкоцитоз, ускорение СОЭ). Дистрофические изменения костей диагностируют с помощью рентгена. При подозрении на опухоль или кисту проводится компьютерная томография. Такие патологии, как остеоартроз или анкилозирующий спондилит, выявляются (в большей степени) благодаря клинической картине. Они отличаются выраженной деформацией опорно-двигательного аппарата и изменением походки.
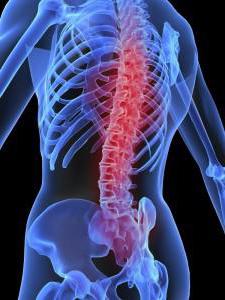
Заболевания костей: лечение патологий
Даже при незначительной болезненности или ограничении движений следует обратиться к врачу. При получении травмы важно вовремя сделать рентген и наложить гипс, так как кость может неправильно срастись, после чего потребуется более длительное лечение. Также за медицинской помощью необходимо обратиться при появлении язв. Особенно это касается пациентов, страдающих сахарным диабетом и варикозным расширением вен. Несмотря на то что эти патологии не связаны с опорно-двигательным аппаратом, трофические язвы могут привести к развитию остеомиелита. При искривлении позвоночника, плоскостопии и нарушении походки нужно обратиться к ортопеду. Травматолог отвечает за переломы и вывихи суставов. Ревматолог специализируется на воспалительной реакции в результате аутоиммунного процесса.

Диетотерапия при костных патологиях
Любые заболевания костей являются показанием для соблюдения диеты. Правильное питание поможет не только укрепить кости, но и избежать дальнейшего развития патологии. Больше всего это касается травматических и дистрофических заболеваний. Чтобы обеспечить должный уровень кальция в организме, необходимо употреблять молочные продукты. Наибольшее содержание этого элемента наблюдается в твердых сортах сыра, твороге, кефире. Также источниками кальция являются печень, капуста и орехи. Не рекомендуется употребление сахара, винограда, бобов и алкогольных напитков.
Медикаментозное и хирургическое лечение
При воспалительных заболеваниях костей и суставов применяют препараты группы НПВС. К ним относят медикаменты «Диклофенак», «Артоксан», «Аэртал». Также рекомендуется приём обезболивающих средств. Например, препарата «Кетонал». Этот медикамент необходим и при травматических поражениях костей. У женщин в период менопаузы часто развивается остеопороз. Для снижения ломкости костей рекомендуется употребление эстрогенсодержащих препаратов. При выраженной деформации опорно-двигательного аппарата выполняется хирургическое вмешательство. Также оперативное лечение показано в случае обнаружения опухоли и развитии остеомиелита.
Профилактика костных патологий
Чтобы избежать появления или развития костных патологий, необходимо соблюдать режим питания, избавиться от лишнего веса. Также рекомендуется выполнять комплекс физических упражнений, но здесь главное – не переусердствовать. Профилактикой воспалительных процессов является санация очагов инфекции и антибиотикотерапия во время обострения хронических заболеваний (гайморита, тонзиллита).
Источник
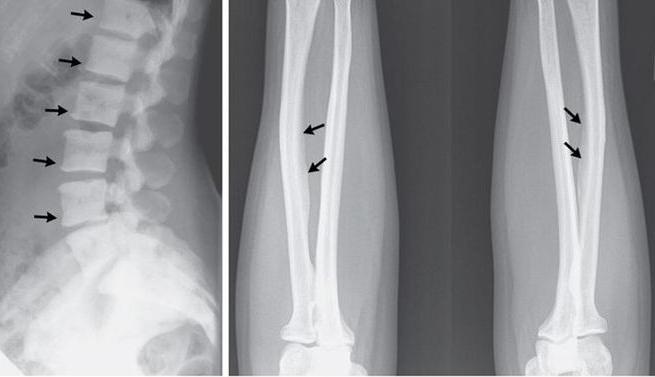
Патологические процессы, развивающиеся в опорно-двигательном аппарате, приводят к различным и весьма полиморфным рентгенологическим проявлениям. При этом, с одной стороны, одни и те же заболевания в зависимости от индивидуальных особенностей пациента и стадии болезни могут вызывать различные симптомы, а с другой – противоположные по характеру и прогнозу патологические состояния иногда сопровождаются очень схожими изменениями. В связи с этим оценивать рентгенологические данные следует только с учетом клинической картины и результатов лабораторных исследований. Нужно также иметь в виду, что рентгенограмма, отображающая лишь минерализованную основу кости, может быть нормальной при поражениях мягких тканей опорно-двигательного аппарата. Вследствие этого в течении многих заболеваний выделяют скрытый («рентгенонегативный») период. Таким пациентам необходимо производить другие лучевые исследования – КТ, МРТ, сонографию, остеосцинтиграфию.
Основные отклонения от нормы, наблюдаемые при рентгенологическом исследовании, можно сгруппировать следующим образом:
- изменения положения, формы и величины костей;
- изменения поверхности костей (их контуров на рентгенограммах);
- изменения костной структуры:
- нарушение целости костных балок;
- перестройка структуры кости;
- остеолиз и остеонекроз;
- деструкция и секвестрация костной ткани;
- изменения рентгеновской суставной щели.
Первая группа признаков почти не нуждается в пояснениях. Изменения положения костей могут быть как аномалией развития, так и следствием переломов и вывихов. Изменение нормальной формы кости бывает при аномалиях развития или возникает вследствие снижения прочности кости (при витаминной недостаточности, деминерализации кости и др.). К изменению величины кости ведет ее разрушение или новообразование. Утолщение кости принято называть гиперостозом. Он образуется в результате повышенной функциональной нагрузки или избыточного разрастания и окостенения надкостницы при расстройствах кровообращения, интоксикациях, воспалительных поражениях. Равномерное уменьшение кости происходит при ее недоразвитии или атрофии. Причиной атрофии чаще все го являются ограничения локомоторной функции скелета и нейродистрофические нарушения.
Изменения наружной поверхности кости наблюдаются при деструкции кортикального слоя воспалительного или опухолевого происхождения Кроме того, на кости могут быть выступы, связанные с нарушением развития (экзостозы) или воспалительным процессом (остеофиты), но наиболее часто изменения контуров кости объясняются структурными сдвигами в надкостнице.
В норме надкостница на рентгенограммах не видна, но в патологических условиях она нередко обызвествляется и окостеневает. В зависимости от природы процесса (воспалительная или невоспалительная) его называют периоститом или периостозом. При воспалительных поражениях надкостница отодвигается от поверхности кости экссудатом и обызвествляется. Это – так называемый отслоенный периостит. Он имеет вид нежной узкой прерывистой полоски, расположенной на некотором расстоянии от контура кости. Затем масса обызвествленной надкостницы увеличивается и она иногда приобретает вид бахромы от портьеры («бахромчатый», или «кружевной», периостит). При костных опухолях – саркомах – наблюдаются окостенение надкостницы, отодвинутой от краев новообразования, – периостит в виде козырька, а также окостенения по ходу сосудов, идущих из надкостницы в кость (их не вполне точно называют игольчатым периоститом). Добавим, что сонография позволяет обнаруживать изменения объема надкостницы и находящиеся под ней скопления крови или гноя в «рентгенонегативный» период.
Изменения костной структуры возникают прежде всего при переломах и выражаются в перерыве костных балок и трабекул: в кости появляется линия, или щель, перелома, имеющая различное направление и протяженность. При нейродистрофических поражениях может наблюдаться рассасывание костной ткани, при котором на снимках обнаруживают неправильной формы дефект костного вещества с расплывчатыми границами. При расстройстве питания костной ткани развивается остеонекроз. Омертвевший участок кажется более плотным на фоне окружающей кости. Костные балки в области некроза не выдерживают обычной нагрузки и спрессовываются, что приводит к деформации кости и еще большему повышению интенсивности ее тени.
При ряде заболеваний возникает деструкция – разрушение костных балок и целых участков кости и замещение их гноем, грануляциями или опухолевой тканью. На рентгенограмме очаг деструкции выглядит как дефект кости. Контуры свежих деструктивных очагов неровные, в то время как края давно существующих очагов становятся ровными и уплотненными. Деструкция нередко ведет к отторжению костных фрагментов и их омертвению. Такие свободно лежащие и некротизированные куски кости называют секвестрами.
Большое значение в рентгенодиагностике имеет симптом перестройки костной структуры. Под перестройкой кости понимают любое изменение костной структуры, сопровождающееся появлением новой структуры взамен предшествовавшей. Различают физилогическую и патологическую перестройку. К физиологической относят все виды изменения структуры кости, возникающие в процессе нормальной жизнедеятельности человека под влиянием тех или иных условий труда и быта, занятий спортом. Такая перестройка происходит в костной системе здорового человека на протяжении всей жизни. Для нее характерно уравновешивание процессов созидания и рассасывания кости. Патологическая перестройка может совершаться а результате дистрофических, воспалительных и других процессов и обычно сопровождается преобладанием процессов рассасывания или новообразования костных элементов.
Наиболее часто наблюдается один из видов перестройки – остеопороз (разрежение кости). Он выражается в равномерном уменьшении количества костных балок в единице объема кости. На рентгенограммах остеопороз проявляется повышением прозрачности кости, истончением кортикального слоя и расширением костномозгового канала, подчеркнутостью контуров кортикального слоя вокруг всей кости. В губчатом веществе эпифизов, метафизов и в плоских костях наблюдается крупнопетлистая костная структура. Остеопороз может иметь пятнистый характер и проявляться в виде отдельных мелких или более крупных участков просветления либо быть диффузным и равномерным. По протяженности различают 4 формы остеопороза: местный, регионарный, распространенный и системный. Местный остеопороз – ограниченный участок разрежения костной структуры: обычно это начальное проявление деструкции кости. Регионарным называют остеопороз, захватывающий целую анатомическую область. Как правило, разрежение костной структуры определяется в суставных концах костей при артритах. Распространенным считают остеопороз, распространяющийся на все кости одной конечности, что обычно связано с нарушением кровообращения или иннервации этой конечности. Системный остеопороз поражает весь скелет.
Под остеосклерозом понимают такое изменение костной структуры, при котором отмечается увеличение количества костного вещества в единице объема кости. В губчатом веществе определяется мелкопетлистая структура вплоть до такой, при которой неразличим костный рисунок. В длинных костях отмечаются утолщение кортикального слоя и сужение костномозгового канала.
Остеосклероз может быть ограниченным или системным. Последняя форма наблюдается сравнительно редко: при некоторых врожденных болезнях (мраморная болезнь), отравлениях соединениями фтора (флюороз). Множественные участки остеосклероза в костях выявляются при интоксикации тяжелыми металлами, некоторых видах лейкоза, деформирующей остеодистрофии, почечной остеодистрофии, остеобластических метастазах рака.
Своеобразным видом перестройки являются так называемые лоозеровские зоны перестройки. Они развиваются в тех случаях, когда нормальная кость подвергается чрезмерной нагрузке или физиологическая нагрузка прилагается к патологически измененной кости (например, при витаминной недостаточности). При этом в области перегрузки возникает острый асептический некроз. Чаще всего он проявляется как поперечно или косо идущая в кости полоса просветления, в которой уже не видно костных балок. Если нагрузка прекращена и проведена иммобилизация, то благодаря деятельности надкостницы и эндоста образуется подобие костной мозоли и формируется новая структура, которая может выдержать повышенную нагрузку. В противном случае может возникнуть настоящий перелом («стресс-перелом»).
Изменение рентгеновской суставной щели – признак поражения сустава. Равномерное сужение суставной щели чаще всего указывает на дистрофическое состояние суставных хрящей. Неравномерное сужение наблюдается при артритах и может сочетаться с разрушением замыкающих пластинок и субхондрального слоя сочленяющихся костей. При фиброзном анкилозе определяется исчезновение замыкающей костной пластинки, а при костном анкилозе – переход костных балок из одного эпифиза в другой.
Выше перечислены далеко не все рентгенологические симптомы повреждений и заболеваний скелета, но и из изложенного ясно, сколько разнообразных и нестандартных сочетаний их может наблюдаться в реальной действительности. Хотя рентгеновское изображение кости кажется демонстративным и понятным, для точного распознавания ее поражений от врача требуются хорошая общая клиническая подготовка и педантичный анализ лучевой семиотики.
Источник
