Основные синдромы при острых аллергозах
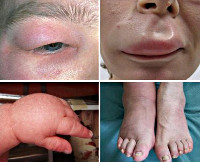
Аллергозы (аллергические заболевания) — группа заболеваний, в основе развития которых лежит аллергия. К острым аллергозам относятся: крапивница, отек Квинке (ангионевротический отек) и анафилактический шок.
Аллергия – это реакция, развившаяся в ответ на повторное введение аллергена. Термин «аллергия» означает – иная реакция.
Аллергены – это вещества, способные вызвать аллергическую реакцию.
Выделяют:
1. Экзогенные аллергены: бытовые, пищевые, пыльцевые, лекарственные, химические и промышленные, инфекционные (бактерии, вирусы, грибы).
2. Эндогенные аллергены (аутоаллергены) – когда ткань организма подвергается определенным воздействиям, происходит изменение белков ткани, и иммунная система перестает распознавать эти ткани как собственные, вырабатывая на них аутоантитела.
Существенную роль в возникновении аллергозов играют загрязнение окружающей среды, химизация, рост потребления различных лекарственных средств, проведение профилактических прививок.
Различают аллергические реакции немедленного и замедленного типов.
К реакциям немедленного типа (В-зависимого) относятся: крапивница, отек Квинке и анафилактический шок. В-лимфоциты продуцируют иммуноглобулины – антитела, которые циркулируют в сыворотке крови. Развиваются эти реакции через несколько минут, 1-1,5 часа от начала контакта с аллергеном.
Реакции замедленного типа (Т-зависимого) – контактные дерматиты, экзема, аллергический васкулит и т.д. Главное место в этих реакциях занимают Т-лимфоциты. Они связаны с тканевым иммунитетом, играют большую роль в защите организма от инфекций. Эти реакции развиваются через сутки и более.
Фазы аллергических реакций:
1. Иммунологическая – попадая в организм, аллергены проникают в рразличные органы, иногда внутрь клетки. В организме начинают вырабатываться АТ (реагины). На поверхности клеток реагины соединяются с аллергенами.
2. Патохимическая фаза – соединения реагинов с аллергенами на поверхности клеток приводят к нарушению работы клетки и даже ее разрушению. При этом из разрушенных клеток высвобождается ряд биологически активных веществ – гистамин, лейкотриены, простагландины – медиаторы воспаления.
3. Патофизиологическая фаза – медиаторы воспаления обладают способностью вызывать в организме ряд изменений: расширять капилляры, снижать АД, вызывать спазм гладкой мускулатуры бронхов, повышать проницаемость капилляров. Эта фаза представляет клинику аллергического заболевания.
Крапивница.
Крапивница — аллергическое заболевание, которое характеризуется быстрым распространением высыпаний на коже (зудящих волдырей), представляющих собой отек ограниченного кожного участка.
Этиология. Аллергенами чаще всего бывают лекарственные препараты, сыворотки, пищевые продукты (цитрусовые, клубника, яйцо и др.), физические факторы (УФО, тепло, холод).
Клиническая картина. Заболевание начинается внезапно с нестерпимого кожного зуда на разных участках кожи, а иногда на всей поверхности тела. Вскоре на месте зуда появляются гиперемированные участки сыпи, выступающие над поверхностью кожи (волдыри, уртикарные высыпания). Величина волдырей бывает разной: от точечных до очень больших. Они сливаются, образуя элементы разной формы с неровными четкими краями. Характерно, что они быстро возникают и быстро исчезают. Приступ крапивницы может сопровождаться лихорадкой (38-39°С), головной болью, слабостью. Острый период продолжается не более нескольких суток. Если заболевание продолжается более 5-6 недель, оно переходит в хроническую форму и характеризуется волнообразным течением иногда до 20-30 лет.
Лечение. Пациенты с крапивницей должны быть госпитализированы. Им отменяются прежние лекарственные препараты, назначаются голодание и повторные очистительные клизмы или адсорбенты (активированный уголь) внутрь. Имеет значение выявление аллергена и отказ от него.
Медикаментозные средства — антигистаминные препараты: димедрол, супрастин, тавегил, фенкарол, диазолин, клемастин, лоратадин, гистафен, цетиризин и др. Глюкокортикостероиды назначают при тяжелом течении (при локализации сыпи на лице, при сочетании с бронхиальной астмой или симптомами анафилактического шока).
Отек Квинке.
Отек Квинке (ангионевротический отек) – это ограниченный, с четкими краями отек, распространяющийся на кожу, подкожную клетчатку, слизистые оболочки с локализацией в области лица, конечностей, гениталий, гортани, ЖКТ.
Этиология. Причины отека Квинке — разнообразные аллергены или их сочетания (пищевые продукты, лекарства, чаще всего антибиотики, вакцины и сыворотки, химические вещества – стиральные порошки, косметические средства и др., укусы насекомых).
Клиническая картина. Внезапно возникает отек кожи и подкожной клетчатки, локализующийся на губах, веках, щеках, половых органах. При нажатии на уплотнение не остается ямки. Наибольшую опасность представляет локализация отека в области гортани, что приводит к асфиксии. В этом случае сначала появляется «лающий» кашель, осиплый голос, инспираторная одышка, принимающая затем инспираторно-экспираторный характер. Дыхание становится стридорозным, судорожным, лицо — цианотичным, затем бледным. Летальный исход может наступить от удушья (асфиксии).
Отек может локализоваться на слизистой оболочке желудочно-кишечного тракта и симулировать клинику «острого» живота (сильные боли в животе, рвота). При локализации на лице отек может распространиться на мозговые оболочки: появляются менингеальные симптомы – головная боль, тошнота, рвота, иногда судороги.
Источник
Острые аллергические реакции – это патологические состояния, возникающие вследствие гиперчувствительности организма к проникающим извне аллергенам и характеризующиеся внезапным развитием локализованных или генерализованных аллергических реакций. К локализованным формам относят крапивницу, ангиоотек, ларингоспазм и бронхоспазм, к системным – анафилактический шок и распространенные токсико-аллергические дерматиты. Проявления острой аллергической реакции зависят от ее формы, состояния организма, возраста и других факторов. Лечебные мероприятия включают элиминацию аллергена, восстановление жизненно важных функций, введение антигистаминных средств и глюкокортикостероидов.
Общие сведения
Острые аллергические реакции – это заболевания, развивающиеся при наличии повышенной чувствительности иммунной системы к проникающим в организм извне аллергенам. Обычно при этом выявляются признаки аллергической реакции немедленного типа с внезапным острым началом, распространением патологического процесса на различные органы и ткани, выраженным нарушением жизненно важных функций организма. По статистике каждый десятый житель нашей планеты когда-либо переносил острую аллергическую реакцию. Выделяют легкие (локализованные) проявления гиперчувствительности в виде обострения аллергического риноконъюнктивита и ограниченной крапивницы, среднетяжелые – с развитием распространенной крапивницы, отека Квинке, ларингоспазма, бронхоспазма и тяжелые – в виде анафилактического шока.

Острые аллергические реакции
Причины
Развитие острых аллергических реакций обычно связано с воздействием чужеродных веществ, проникающих в организм с вдыхаемым воздухом (бактериальные, пыльцевые, содержащиеся в атмосферном воздухе и домашней пыли аллергены), продуктами питания, лекарственными препаратами, вследствие укусов насекомых, при использовании латекса, нанесении на кожу и слизистые различных неорганических и органических веществ.
Провоцирующими моментами могут выступать экзогенные факторы: экологическое неблагополучие, вредные привычки, неконтролируемое употребление лекарственных средств и бытовой химии. К эндогенным факторам риска относят отягощенную по аллергии наследственность, стрессовые ситуации, иммунные нарушения.
Патогенез
Патологический процесс чаще всего характеризуется развитием острой аллергической реакции немедленного типа. При этом формируется IgE-опосредованная гиперчувствительность к проблемному чужеродному веществу, становящемуся антигеном. Развивающаяся иммунная реакция протекает в присутствии клеток трех типов – макрофагов, T- и B-лимфоцитов. Синтезируемые B-клетками иммуноглобулины класса E располагаются на поверхности клеток-мишеней (тучных клеток, базофилов).
Повторное поступление аллергена в организм приводит к развитию аллергической реакции с активацией клеток-мишеней и выбросом большого количества медиаторов воспаления (это, прежде всего, гистамин, а также серотонин, цитокины и др.). Такая иммунная реакция обычно наблюдается при поступлении пыльцевых, пищевых, бытовых аллергенов, лекарственных средств и сывороток, проявляясь симптомами поллиноза, атопического дерматита и бронхиальной астмы, анафилактическими реакциями.
Механизм возникновения острых аллергических заболеваний может быть обусловлен формированием цитотоксических, иммунокомплексных, клеточно-опосредованных иммунных реакций. В результате развивающихся после сенсибилизации патохимических и патофизиологических изменений появляются типичные симптомы острой аллергии.
Симптомы аллергических реакций
Легкое течение острых аллергических реакций чаще всего проявляется симптомами аллергического ринита (затруднение дыхания через нос, ринорея, приступы чихания) и конъюнктивита (зуд и отечность век, покраснение глаз, светобоязнь). Сюда же можно отнести появление признаков крапивницы на ограниченном участке кожи (округлые пузыри, гиперемия, зуд).
При среднетяжелом течении острых аллергических реакций поражение кожных покровов становится более выраженным и характеризуется развитием генерализованной крапивницы с захватом практически всей поверхности кожи и появлением новых пузырей в течение нескольких суток. Нередко при этом отмечаются признаки ангионевротического отека Квинке с возникновением ограниченного ангиоотека кожи, подкожной клетчатки, слизистых оболочек. Патологический процесс чаще локализуется в области лица, поражая губы и веки, иногда встречается на кистях, стопах и мошонке, может приводить к отеку гортани и слизистой оболочки желудочно-кишечного тракта. Острая аллергическая реакция с развитием воспаления слизистой оболочки гортани и бронхов может вызывать тяжелые осложнения вплоть до летального исхода от асфиксии.
Наиболее тяжелые последствия гиперчувствительности иммунной системы наблюдаются в случае развития анафилактического шока. При этом поражаются жизненно важные органы и системы организма – сердечно-сосудистая и дыхательная с возникновением выраженной артериальной гипотензии, коллаптоидного состояния и потери сознания, а также нарушений дыхания вследствие отека гортани или бронхоспазма. Клинические проявления, как правило, развиваются в течение нескольких минут после контакта с аллергеном, при отсутствии квалифицированной неотложной помощи нередко наступает смерть.
Диагностика
Диагностика острых аллергических реакций предусматривает тщательный анализ анамнестических данных (переносимость лекарственных препаратов и сывороток, перенесенные ранее аллергические заболевания), клинических проявлений аллергии (поражение кожи, верхних дыхательных путей, признаки удушья, обморок, наличие судорог, нарушение сердечной деятельности и т. д.). Необходим осмотр аллерголога-иммунолога и других специалистов: дерматолога, оториноларинголога, гастроэнтеролога, ревматолога и пр.
Выполняются общеклинические лабораторные исследования (крови, мочи), биохимический анализ крови, по показаниям – определение ревматоидного фактора и антинуклеарных антител, маркеров вирусного гепатита, наличия антител к другим микроорганизмам, а также необходимые в данном конкретном случае инструментальные диагностические процедуры. При возможности могут проводиться кожные пробы, определение общего и специфических иммуноглобулинов класса E, а также другие используемые в аллергологии обследования.
Дифференциальная диагностика острых аллергических реакций требует исключения широкого круга различных аллергических, инфекционных и соматических заболеваний, сопровождающихся кожными проявлениями, поражением слизистых оболочек внутренних органов, нарушением функции дыхания и кровообращения.
Лечение острых аллергических реакций
Лечебные мероприятия при острых аллергических реакциях должны включать скорейшую элиминацию аллергена, проведение противоаллергической терапии, восстановление нарушенных функций дыхания, кровообращения и других систем организма. Чтобы прекратить дальнейшее поступление вещества, вызвавшего развитие повышенной чувствительности, необходимо остановить введение лекарственного средства, сыворотки или кровезаменителя (при внутримышечных и внутривенных инъекциях, инфузиях), уменьшить всасывание аллергена (наложение жгута выше места введения лекарства или укуса насекомого, обкалывание этого участка с использованием раствора адреналина).
Проведение антиаллергической терапии предусматривает использование антигистаминных препаратов и глюкокортикостероидных гормонов местно, внутрь или парентерально. Конкретные дозировки препаратов и способ их введения зависят от локализации патологического процесса, тяжести острой аллергической реакции и состояния больного. Симптоматическая терапия направлена на коррекцию нарушенных функций организма и, прежде всего, дыхания и кровообращения. Так при бронхоспазме ингаляционно вводятся бронхолитические и противовоспалительные препараты (ипратропия бромид, сальбутамол и др.), при выраженной артериальной гипотензии назначаются вазопрессорные амины (допамин, норадреналин) с одновременным восполнением объема циркулирующей крови.
В тяжелых случаях неотложная помощь оказывается в условиях реанимационного отделения стационара с применением специальной аппаратуры, поддерживающей функцию кровообращения и дыхания. После купирования острых проявлений аллергических реакций лечение осуществляется врачом-аллергологом-иммунологом с использованием индивидуально подобранной схемы медикаментозной терапии, соблюдением элиминационной диеты, при необходимости – проведением АСИТ.
Источник
Аллергические заболевания занимают лидирующее место среди медицинских проблем во всем мире. Согласно статистическим данным многих стран мира (Германии, Англии, Франции и др.), от 10% до 30% городского и сельского населения, проживающего в регионах с высокоразвитой экономикой, страдает аллергическими заболеваниями. По данным эпидемиологических исследований, проведенных в ГНЦ «Институт иммунологии» МЗ РФ, в различных регионах России распространенность аллергических заболеваний колеблется от 15% до 35%. В последние десятилетия регистрируется рост заболеваемости в 2–3 раза каждые 10 лет. По данным Национального научно-практического общества скорой медицинской помощи (ННПОСМП) за 2005 год, число вызовов по поводу острых аллергических заболеваний (ОАЗ) в целом по РФ возросло на 18%, в Москве на 36%. При этом их частота в различных регионах составляет от 1% до 5% всех случаев выездов бригад скорой медицинской помощи. Масштаб распространенности аллергии расценивается как эпидемия и требует внимания врачей разных специальностей [1].
Среди провоцирующих факторов и факторов риска развития аллергических реакций особое значение имеют: резкое ухудшение экологии, острый и хронический стресс, интенсивное развитие всех видов промышленности без достаточного соблюдения природоохранительных мер, бесконтрольное широкое применение медикаментов, широкое использование косметики и синтетических изделий, прочное внедрение в быт средств для дезинфекции и дезинсекции, «генетический груз», изменение характера питания, появление новых аллергенов, широкое использование вакцинации. Все аллергические процессы разделяются на:
собственно аллергические заболевания, реализующиеся через иммунологические механизмы истинных аллергических реакций (ИАР);
заболевания, в патогенезе которых аллергия участвует как обязательный компонент основного патологического процесса. В данном случае аллергия является вторичным или сопутствующим механизмом. Примером являются инфекционные заболевания (туберкулез, бруцеллез, ревматизм, скарлатина и т. д.), ряд вирусных заболеваний, кишечные инфекции (роль аллергии в них по-прежнему является предметом для дискуссий);
заболевания, при которых аллергия участвует как один из механизмов, влияющих на течение основного заболевания или его осложнения (гипертоническая болезнь, язвенная болезнь и др.). В эту группу входят сывороточная и лекарственная болезнь, как результат тяжелых аллергических реакций вследствие осложненной вакцинации, при аутоиммунных процессах.
Истинные аллергические реакции (ИАР) проходят три стадии развития:
Стадия иммунных реакций (иммунологическая). Начинается с первого контакта организма с аллергеном и заключается в образовании и накоплении в организме аллергических антител (или сенсибилизированных лимфоцитов). В результате организм становится сенсибилизированным, приобретшим повышенную чувствительность к специфическому аллергену. При повторном попадании в организм специфического аллергена происходит образование комплекса аллерген–антитело (или аллерген–сенсибилизированный лимфоцит), которые и обусловливают следующую стадию аллергической реакции.
Стадия биохимических реакций (патохимическая). Заключается в выделении готовых и образовании новых биологически активных веществ (медиаторов аллергии) в результате сложных биохимических процессов, запускаемых комплексами аллерген–антитело или аллерген–сенсибилизированный лимфоцит. С данной стадии происходит взаимодействие клеток-мишеней аллергии, несущих комплексы IgE или антитела других классов, со специфическим аллергеном.
Стадия клинических проявлений (патофизиологическая). Представляет собой ответную реакцию клеток, органов и тканей организма на образовавшиеся в предыдущей стадии медиаторы. Высвобождение медиаторов, обладающих высокой биологической активностью, сопровождается повышением их уровня в крови, что приводит к развитию ряда клинических симптомов (гиперемия кожи, зуд, кожные высыпания, чувство жара, головная боль, затруднение дыхания и др.).
Также существует патогенетическая классификация пяти типов аллергических реакций (Gell P., Coombs R., 1969):
I тип — аллергические реакции немедленного типа, преимущественно обусловленные антителами, принадлежащими к иммуноглобину Е (IgE), реже с антителами, принадлежащими к подклассам IgG (возможно, IgG4), но определенное клиническое значение их до сих пор не уточнено. Реакции немедленного типа являются основными в патогенезе атопической бронхиальной астмы, поллиноза, анафилактического шока, аллергической крапивницы и др.
II тип — цитотоксический, обусловленный образованием IgG- (кроме IgG4) и IgM-антител к детерминантам, имеющимся на собственных клетках. Данный тип аллергической реакции может принимать участие в патогенезе некоторых гематологических заболеваний (аутоиммунная гемолитическая анемия, миастения, аллергический лекарственный агранулоцитоз, тромбоцитопения и другие).
III тип — иммунокомплексный. Обусловлен образованием иммунных комплексов аллергенов и аутоаллергенов с IgG- (IgG1, IgG3) или IgM-антителами с повреждающим действием этих комплексов на ткани организма. Данный тип аллергической реакции может принимать участие в патогенезе сывороточной болезни, анафилактического шока, экзогенного аллергического альвеолита, гломерулонефрита и др.
IV тип — клеточно-опосредованный (другое название — гиперчувствительность замедленного типа, ГЗТ). Этот тип характеризуется образованием сенсибилизированных лимфоцитов (Т-эффекторов). Может принимать участие в патогенезе аллергического контактного дерматита, в реакции отторжения трансплантата и др. Этот механизм участвует в качестве компонента и в механизмах формирования таких заболеваний, как туберкулез, лепра, бруцеллез, сифилис, грибковые заболевания кожи и легких, протозойные инфекции и др.
V тип — антирецепторный. Обусловлен наличием антител к физиологически важным детерминантам клеточной мембраны — рецепторам.
Эндоаллергенами (аутоаллергенами) являются измененные под воздействием различных факторов (вирусы, бактерии и другие агенты) компоненты клеток тканей организма человека (тиреоглобулин щитовидной железы, миелин мышечных волокон, хрусталик глаза и др.), которые в норме изолированы от систем, продуцирующих антитела, и сенсибилизированные лимфоциты. В условиях патологического процесса происходит нарушение физиологической изоляции, что способствует образованию эндоаллергенов (аутоаллергенов) и развитию аллергической реакции.
Экзогенные аллергены делятся на аллергены неинфекционного и инфекционного происхождения. Неинфекционные экзогенные аллергены (табл.) различаются по способу поступления в организм человека: ингаляционные (аллергены, попадающие в организм при дыхании), энтеральные (аллергены, попадающие внутрь через пищеварительный тракт), парентеральные (при подкожном, внутримышечном или внутривенном введении аллергена) [2].
Инфекционные экзоаллергены:
бактериальные (непатогенные и патогенные бактерии и продукты их жизнедеятельности);
грибковые (непатогенные и патогенные грибы и продукты их жизнедеятельности);
вирусные (различные виды риновирусов и продукты их взаимодействия с тканями организма);
паразитарные (экзогенные и эндогенные антигены гельминтов, лямблий и др.).
Наиболее частым проявлением острого аллергоза является крапивница. Крапивница (от лат. urtica — крапива) — общее название группы заболеваний, основным клиническим симптомом которых служат преходящие эритематозные зудящие волдырные элементы размером от нескольких миллиметров до нескольких сантиметров, четко отграниченные и возвышающиеся над поверхностью кожи. Распространенность крапивницы достигает 25% в общей популяции (Zuberbier T., 2003), в то время как острая крапивница составляет более 60% от всех случаев. Острая крапивница чаще встречается у лиц молодого возраста и у пациентов с предшествующим аллергическим анамнезом. Хроническую рецидивирующую крапивницу отмечают почти в 30% случаев. У 40% пациентов, жалующихся на высыпания в течение 6 мес, в последующие 10 лет симптомы крапивницы сохраняются. Чаще всего хроническая крапивница встречается у женщин среднего возраста, в то время как только у 5% детей крапивница приобретает рецидивирующее течение [3].
Крапивницу классифицируют по продолжительности течения и вероятным патогенетическим механизмам:
острая крапивница (продолжительность менее 6 недель);
хроническая крапивница (продолжительность более 6 недель):
хроническая постоянная (элементы возникают почти ежедневно);
хроническая рецидивирующая крапивница (свободные от высыпаний периоды составляют от нескольких дней до нескольких недель).
По патогенезу:
аллергическая (вызванная иммунными механизмами, в том числе IgE-опосредованная и не IgE-опосредованная);
неаллергическая (без участия иммунных механизмов).
В случае попадания в организм гаптенов запуска иммунных механизмов не происходит, но эти вещества становятся аллергенами после конъюгации с белками тканей организма. При этом образуются так называемые конъюгированные, или комплексные, антигены (аллергены), которые и сенсибилизируют организм. При повторном поступлении в организм эти гаптены часто могут соединяться с образовавшимися антителами и/или сенсибилизированными лимфоцитами уже самостоятельно, без предварительного связывания с белками, провоцируя развитие аллергической реакции. Необходимо также учитывать, что роль гаптена может выполнять не все химическое вещество, а определенная его часть, химическая группировка. Одинаковые группировки могут находиться в составе различных химических веществ. Поэтому при сенсибилизации к одному химическому веществу возможны аллергические реакции и на другие химические вещества, имеющие аналогичные группировки.
Дифференциальный диагноз крапивницы проводят со следующими заболеваниями:
Уртикарный васкулит: длительное течение, болезненность в месте возникновения, системные проявления (артралгии, миалгии, желудочно-кишечные и другие симптомы). Уртикарный васкулит может быть ассоциирован с заболеваниями соединительной ткани (ревматоидным артритом, системной красной волчанкой, синдромом Шегрена, сывороточной болезнью, инфекционными заболеваниями (гепатитом), болезнью Лайма, миеломой, криоглобулинемией и синдромом Шнитцлера.
Многоформная и узловатая эритемы: длительное течение, имеется многообразие элементов сыпи (папулы, пятна), сопровождается миалгиями, лихорадкой. Данные заболевания связаны с системной патологией, инфекцией.
Анафилактические реакции сопровождаются признаками атопии (бронхоспазм, ринит, конъюнктивит и др.), полиморфностью картины и тяжелым состоянием пациента. В анамнезе отмечают воздействия аллергенов с коротким промежутком между их экспозицией и развитием клинической картины.
Контактная крапивница характеризуется появлением волдыря в месте воздействия провоцирующего фактора, повторяя его по форме. Могут поражаться слизистые оболочки дыхательных путей и глаз в случае воздействия аллергена и высокой чувствительности больного. Характерно, например, для аллергии к латексу.
Крапивница при паразитарной инвазии: имеет хроническое течение, другие симптомы поражения желудочно-кишечного тракта, похудание, анемию (чаще В12-дефицитную). Немаловажным фактором является проживание в эндемичных районах, употребление в пищу сырого молока, мяса, рыбы, содержание домашних животных.
Пемфигоид — характеризуется образованием пузырей, большим поражением кожи, тяжелым течением, подтверждается диагноз биопсией кожи.
Чесотка: эпидемиологический анамнез, типичная локализация, сильный ночной зуд, наличие чесоточных ходов, выявление клещей [4].
На догоспитальном этапе основными принципами ведения пациентов с крапивницей являются:
элиминация аллергена;
противоаллергическая терапия;
решение вопроса о госпитализации.
Элиминация аллергена в случае его выявления заключается в отмене лекарственного препарата (в случае лекарственной аллергии), удаления аллергена с поверхности кожи (при контактной аллергии), назначении гипоаллергенной диеты (в случае крапивницы на продукты питания) с ведением пищевого дневника, дневника состояния пациента (для выяснения триггеров возникновения аллергии).
Антигистаминные лекарственные средства (ЛС) — основные средства для лечения крапивницы. Эффект антигистаминных ЛС при крапивнице дозозависимый. Наиболее предпочтительными являются блокаторы Н1-рецепторов гистамина 2-го и 3-го поколения (Зодак), так как они имеют меньшее количество побочных эффектов и более длительное действие по сравнению с препаратами 1-го поколения. Ниже представлены блокаторы H1-рецепторов гистамина и их дозировки [5].
Фексофенадин в дозе 120–180 мг/сут.
Дезлоратадин в дозе 5 мг/сут.
Лоратадин в дозе 10 мг/сут.
Цетиризин (Зодак) в дозе 10–20 мг/сут.
Хлоропирамин в дозе 25–50 мг в сутки внутрь, 20–40 мг парентерально.
Дифенгидрамин в дозе 25–50 мг 4–6 раз в сутки, 20–50 мг 1–2 раза в сутки парентерально.
Зодак — это антигистаминный препарат нового поколения. Блокирует периферические Н1-гистаминовые рецепторы. Влияет на раннюю гистаминозависимую стадию аллергических реакций, уменьшает миграцию эозинофилов, ограничивает высвобождение медиаторов воспаления на поздней клеточной стадии аллергической реакции. Предупреждает развитие и облегчает течение аллергических реакций, оказывает противозудное действие. Практически не оказывает антисеротонинового и антихолинергического действия, в терапевтических дозах не вызывает седативного эффекта. Действие начинает проявляться через 30–60 мин, достигает максимума через 4–6 ч и продолжается в течение 36–48 ч.
Препарат быстро и легко всасывается при приеме внутрь, его абсорбция не зависит от возраста больного и приема пищи. Максимальная концентрация в плазме крови достигается через 30 минут после приема внутрь. Связывание с белками плазмы составляет 93%. Т1/2 в фазе распределения составляет приблизительно 3 ч. Около 60% принятой дозы выводится с мочой в течение 24 ч. Метаболит цетиризина выводится с калом. Цетиризин применяют в виде таблеток и капель по 10 мг 1 раз в день (1 таблетка или 20 капель) для взрослых и детей старше 6 лет, для детей от 2 до 6 лет — по 5 мг (10 капель) 1 раз в день или 2,5 мг (5 капель) дважды в сутки (утром и вечером). Прием цетиризина не влияет на психоэмоциональную сферу, функциональные тесты и способность к вождению автомобиля. Эффективность препарата не снижается даже при длительном его применении. Цетиризин отличает минимум побочных эффектов, минимальный риск развития привыкания.
Системные глюкокортикостероиды должны назначаться пациентам с генерализованной крапивницей, пациентам без адекватного ответа на антигистаминные препараты. На догоспитальном этапе назначается преднизолон в дозе 1 мг/кг массы тела однократно, в случае рецидивирующего течения — добавляются антигистаминные препараты. Показаниями к госпитализации является сочетание крапивницы с отеком Квинке, все случаи анафилактической реакции, сопровождающиеся крапивницей, тяжелые формы обострения хронической крапивницы.
Профилактика крапивницы включает общие принципы профилактических мероприятий при острых аллергозах:
обучение больного (правильное питание, устранение провоцирующих факторов, оказание самопомощи и т. д.);
информирование больным врачей других специальностей об имеющейся аллергии (необходимо иметь при себе «Паспорт больного аллергией» с указанием характера аллергии).
Под первичной профилактикой острых аллергозов, в том числе и крапивницы, подразумевают:
выявление группы риска по возникновению аллергопатологии;
проведение санитарно-просветительской работы среди молодежи;
раннее выявление беременности женщин из группы риска по наследованию и формированию аллергических заболеваний у их потомства;
планомерное наблюдение за беременными и за детьми группы риска.
Основными принципами вторичной профилактики возникновения аллергических заболеваний являются:
борьба с неблагоприятными факторами внешней среды;
элиминация аллергенов;
медикаментозное лечение;
широкое внедрение общеобразовательных программ для медработников и пациентов.
Таким образом, на сегодняшний день терапия догоспитального этапа оказания медицинской помощи больным острой и хронической крапивницей основывается на антигистаминных препаратах нового поколения, что также нашло отражение в стандартах оказания скорой медицинской помощи и рекомендациях по ведению пациентов с острыми аллергозами.
Литература
Верткин А. Л. Скорая медицинская помощь. Руководство для врачей. М., 2007.
Брискин Б. С., Верткин А. Л. Рациональная фармакотерапия неотложных состояний. М., 2007.
Верткин А. Л., Намазова Л. С., Турлубеков К. К., Дадыкина А. В. Острые аллергические заболевания: социальные последствия эпидемии // Ремедиум, 2004. № 7–8.
Верткин А. Л., Зайратьянц О. В., Вовк Е. И. Окончательный диагноз. М., 2008.
Маслова Л. В. Крапивница, отеки Квинке: Учеб.-метод. пособие. Минск: БелМАПО, 2006. 39 с.
А. Л. Верткин, доктор медицинских наук, профессор
И. С. Родюкова,кандидат медицинских наук, доцент
А. С. Скотников
МГМСУ, Москва
Контактная информация об авторах для переписки: skotnikov.as@mail.ru
Неинфекционные экзогенные аллергены
Источник
