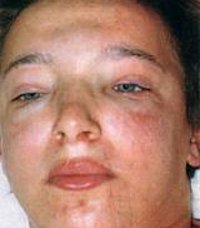
Острый постстрептококковый гломерулонефрит с нефротическим синдромом


Постстрептококковый гломерулонефрит (ПСГН) — заболевание почек, которое может развиться в течение 10-14 суток после перенесенной ангины или кожной инфекции, вызванных бактериями стрептококковой группой A. Клиническая картина варьируется от бессимптомного протекания заболевания до возникновения острого нефритического синдрома, который характеризуется наличием крови в моче, отеками, повышением артериального давления и в редких случаях острой почечной недостаточностью. Несмотря на возможные осложнения, большинство пациентов выздоравливают и в дальнейшем не имеют никаких проблем со здоровьем.
Специалисты признают, что заболеваемость постстрептококковым гломерулонефритом в последние десятилетия резко уменьшилась. Болезнь практически исчезла из Центральной Европы и в основном встречается только у страдающих от алкогольной и наркотической зависимостью людей. В России, согласно данным эндемического исследования, заболеваемость острой формой постстрептококкового гломерулонефрита среди детей в последние годы увеличилась. Врачи связывают данный эффект с повышенной устойчивостью микроорганизмов к антибактериальным лекарственным препаратам, применяемых при лечении.
Постстрептококковый гломерулонефрит является формой гломерулонефрита, которая развивается после перенесенных инфекций (ангины, скарлатины и импетиго), вызванных бактериями стрептококковой группой A.
При появлении инфекции в организме человека иммунная система начинает вырабатывать антитела, которые в кровотоке или локально (в почках) образуют иммунные комплексы и атакуют опасные бактерии. В обычных случаях мертвые бактерии и антитела выводятся из организма без каких-либо проблем. Однако, в случае с постстрептококковым гломерулонефритом они попадают в ловушку почечных клубочков, что приводит к замедленной фильтрации почек, развитию локального внутрисосудистого свертывания крови и микротромбозу.
Данная форма гломерулонефрита может возникнуть у людей любого возраста, но чаще всего встречается у детей в возрасте от 6 до 10 лет.

Первые признаки заболевания появляются через 10-14 суток после фарингита или через 14-28 суток после появления кожной инфекции. Симптомы постстрептококкового гломерулонефрита включают в себя:
- Возникновение гематурии: моча становится темной или красновато-коричневого цвета.
- Множественные отеки: накопление жидкости в тканях вызывает отечность вокруг глаз и лодыжек.
- Возникновение олигурии: уменьшение количества мочи и редкие походы в туалет.
- Постоянное чувство усталости: возникает в результате снижения уровня железа в крови.
- Возникновение гипертонии: периодическое или постоянное повышенное кровяное давление.
У некоторых пациентов заболевание может протекать бессимптомно.
Постстрептококковый гломерулонефрит (ПСГН) диагностируется на основе симптомов и лабораторных тестов. Врач проводит общий анализ мочи на предмет выявления микрогематурии и наличия белка и анализ крови для выявления признаков недавней стрептококковой инфекции и ее влияния на иммунную систему организма.
В крови у взрослых людей и детей с острым постстрептококковым гломерулонефритом наблюдается снижение концентрации гемоглобина, высокое количество нейтрофилов, повышение скорости оседания эритроцитов и гипокомплементемия. Уменьшение количества мочи на протяжении нескольких дней может повысить уровень токсинов в организме.

При остром постстрептококковом гломерулонефрите проводится стационарное лечение, которое заключается в применении антибиотиков пенициллинового ряда для уничтожения оставшихся стрептококковых бактерий и отказа от слишком частого потребления жидкости и соли для снижения отеков и нормализации кровяного давления.
При необходимости врач может назначить лечение, направленное на облегчение симптомов: диуретики (чаще фуросемид), гипотензивные средства (эуфиллин или трентал) и антикоагулянты (гепарин).
При соблюдении рекомендаций лечащего врача и отсутствии каких-либо осложнений ремиссия наступает в течение 4-6 недель, полное выздоровление через 12-20 месяцев.
В небольшом количестве случаев состояние пациента может ухудшиться, приводя к долгосрочной (хронической) почечной недостаточности. Иногда болезнь прогрессирует до терминальной стадии, требующей диализа и трансплантации почки.
В 90% случаев при правильном лечение наступает выздоровление. У остальных пациентов при несвоевременном обращении к врачу или отказе от лечения могут возникнуть следующие проблемы со здоровьем:
- острая почечная недостаточность;
- хронический гломерулонефрит;
- хроническое заболевание почек;
- застойная сердечная недостаточность или отек легких;
- терминальная стадия заболевания почек;
- высокая концентрация калия в крови (гиперкалиемия);
- высокое кровяное давление (гипертония);
- нефротический синдром.

Постстрептококковый гломерулонефрит не способен предаваться от человека к человека. Однако группа стрептококковых бактерий, вызывающих заболевание, может передаваться воздушно-капельным путем во время кашля или чихания. Прикосновение к язвенному поражению на коже, вызванное стрептококками, также провоцирует возникновение заболевания.
В редких случаях группа стрептококковых бактерий может передаваться через плохо обработанную пищу. Случаев заражения от домашних животных и предметов обихода выявлено не было.
Лучшим способом обезопасить себя от возникновения и распространения постстрептококкового гломерулонефрита является регулярное мытье рук, особенно после кашля или чихания и перед приготовлением пищи. На практике гигиенические требования должны выглядеть следующим образом:
- Прикрытый одноразовой салфеткой рот и нос во время кашля или чихания.
- Регулярное мытье рук с мылом и водой не менее 20 секунд.
- Использование гигиенических салфеток на спиртовой основе.
- Отсутствие в местах массового скопления народа при эпидемии инфекционных заболеваний.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит – это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов – пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга – головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов – преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый гломерулонефрит – одна из форм гломерулонефрита, характеризующаяся внезапным развитием гематурии, протеинурии, артериальной гипертензии и отёков, что в части случаев сочетается с преходящим нарушением функции почек. Острый гломерулонефрит часто связан с инфекционными заболеваниями. Одним из таких постинфекционных нефритов является острый постстрептококковый гломерулонефритдиффузный пролиферативный (ОПСГН),который отличается от других острых гломерулонефритов типичными серологическими и гистологическими признаками.
Острый постстрептококковый гломерулонефрит встречается в виде спорадических случаев или эпидемий. Острый диффузный пролиферативный постстрептококковый гломерулонефрит значительно чаще наблюдается у детей, чем у взрослых; пик заболеваемости приходится на возраст от 2 до 6 лет; около 5% – на детей младше 2 лет и от 5 до 10% – на взрослых старше 40 лет. Субклинические формы выявляются в 4-10 раз чаще, чем формы с клинической симптоматикой, при этом яркая клиническая картина обычно наблюдается у мужчин. Острый постстрептококковый гломерулонефрит чаще развивается в зимние месяцы и преимущественно после фарингита.
[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
N00 Острый нефритический синдром
Эпидемиология острого постстрептококкового гломерулонефрита
Острый постстрептококковый гломерулонефрит вызывается стрептококками группы А, особенно некоторые их типы. Типируют стрептококки группы А с помощью специфических антисывороток, направленных к белкам клеточной стенки микробов (М- и Т-протеинам). К наиболее известным нефритогенным штаммам относят М-типы 1, 2, 4, 12, 18, 25, 49, 55, 57 и 60. Однако многие случаи острого диффузного пролиферативного постстрептококкового гломерулонефрита связаны с серотипами стрептококка, не имеющими М- или Т-белков.
Риск развития острого постстрептококкового гломерулонефрита после инфицирования нефритогенным штаммом стрептококка зависит от локализации очага инфекции. Например, при инфицировании стрептококком серотипа 49 риск развития гломерулонефрита при инфекции кожи в 5 раз выше, чем при фарингите.
Снижение частоты постстрептококкового гломерулонефрита отмечено в США, Великобритании и Центральной Европе, где в ряде регионов он практически исчез. Причина этого недостаточно ясна, но предполагают связь с улучшением жизненных условий и повышением естественной резистентности населения. Тем не менее постстрептококковый гломерулонефрит остаётся широко распространённой болезнью в других странах мира: в Венесуэле и Сингапуре более чем у 70% детей, госпитализируемых с острым гломерулонефритом, выявляется стрептококковая этиология.
В спорадических и эпидемических случаях постстрептококковый гломерулонефрит развивается после инфекции верхних дыхательных путей или кожи. Риск развития гломерулонефрита после стрептококковой инфекции составляет в среднем около 15%, но в период эпидемий этот показатель составляет от 5 до 25%.
Спорадические случаи наблюдаются в виде групповых заболеваний в бедных городских и сельских районах. Эпидемические вспышки развиваются в закрытых общинах или в плотно населённых областях. На определённых территориях с плохими социально-экономическими и гигиеническими условиями эти эпидемии становятся циклическими; наиболее известны повторные эпидемии в резервации индейцев на Красном Озере в Миннесоте, на Тринидаде и в Маракайбо. Сообщалось об ограниченных вспышках у членов команды регбистов с инфицированными травмами кожи, когда болезнь получила название «почка драчунов».
[9], [10], [11], [12], [13]
Что вызывает острый постстрептококковый гломерулонефрит?
Впервые описал острый постстрептококковый гломерулонефрит Shick в 1907 г., когда ученый отметил наличие латентного периода между скарлатиной и развитием гломерулонефрита и предположил общность патогенеза нефрита после скарлатины и экспериментальной сывороточной болезни. После выявления стрептококковой причины скарлатины развивающийся за ней нефрит стали считать «аллергической» реакцией на внедрение бактерий. Хотя были выявлены и охарактеризованы нефритогенные виды стрептококка, последовательность реакций, ведущая к образованию иммунных депозитов и воспалению в почечных клубочках, до сих пор изучена не полностью. Внимание многих исследователей было сфокусировано на характеристике этих нефритогенных видов стрептококков и их продуктов, в результате чего возникли три главные теории патогенеза острого постстрептококкового гломерулонефрита.
Причины и патогенез острого постстрептококкового гломерулонефрита
Симптомы острого постстрептококкового гломерулонефрита
Симптомы острого постстрептококкового гломерулонефрита, вызванного гемолитическим стрептококком группы А, хорошо известны. Развитию нефрита предшествует некоторый латентный период, который после фарингита в среднем составляет 1-2 нед, а после кожной инфекции обычно равен 3-6 нед. В течение этого латентного периода у некоторых больных может отмечаться микрогематурия, предшествующая развёрнутой клинической картине нефрита.
У одних больных единственным симптомом острого гломерулонефрита может быть микрогематурия, у других развиваются макрогематурия, протеинурия, иногда достигающая нефротического уровня (>3,5 г/сут/1,73 м2), артериальная гипертензия и отёки.
Симптомы острого постстрептококкового гломерулонефрита
Диагностика острого постстрептококкового гломерулонефрита
Острый постстрептококковый гломерулонефрит всегда сопровождается патологическими изменениями в моче. Диагностика острого постстрептококкового гломерулонефрита показывает наличие гематурии и протеинурии, обычно имеются цилиндры.
В свежесобранных образцах мочи часто выявляют эритроцитарные цилиндры, а с помощью фазово-контрастной микроскопии можно выявить дизморфные («изменённые») эритроциты, указывающие на клубочковое происхождение гематурии. Также часто присутствуют клетки эпителия канальцев, гранулярные и пигментные цилиндры, лейкоциты. У больных с тяжёлым экссудативным гломерулонефритом иногда обнаруживают лейкоцитарные цилиндры. Протеинурия – характерный клинический симптом острого постстрептококкового гломерулонефрита; однако нефротический синдром в начале болезни имеется только у 5% больных.
Диагностика острого постстрептококкового гломерулонефрита
[14], [15], [16], [17], [18], [19]
Какие анализы необходимы?
Лечение острого постстрептококкового гломерулонефрита
Учитывая связь развившегося острого нефрита со стрептококковой инфекцией, лечение острого постстрептококкового гломерулонефрита заключается в назначении в первые дни болезни антибиотика из группы пенициллинов (феноксиметилпенициллин – 125 мг каждые 6 часа в течение 7-10 суток) и при аллергии к ним – эритромицин (250 мг каждые 6 часа в течение 7-10 суток). Такое лечение острого постстрептококкового гломерулонефрита прежде всего показано, если острый постстрептококковый гломерулонефрит возникает после перенесённого фарингита, тонзиллита, поражения кожных покровов, особенно при положительных результатах посевов с кожи, зева, а также при высоких титрах антистрептококковых антител в крови. Длительной антибактериальное лечение острого постстрептококкового гломерулонефрита необходимо при развитии острого нефрита в рамках сепсиса, в том числе септического эндокардита.
Лечение и профилактика острого постстрептококкового гломерулонефрита
Прогноз при остром постстрептококковом гломерулонефрите
В целом прогноз острого постстрептококкового гломерулонефрита достаточно благоприятный. У детей он очень хороший, прогрессирование в терминальную хроническую почечную недостаточность происходит менее чем в 2% случаев. У взрослых прогноз хороший, но у некоторых могут быть признаки неблагоприятного течения болезни:
- быстропрогрессирующая почечная недостаточность;
- большое количество полулуний в почечном биоптате;
- неконтролируемая артериальная гипертензия.
Смерть в острый период или терминальная почечная недостаточность отмечаются менее чем у 2% больных. Это связано с благоприятным естественным течением болезни и с современными возможностями лечения осложнений острого диффузного пролиферативного постстрептококкового гломерулонефрита. У детей прогноз лучше, чем у взрослых.
Прогноз хуже у больных старше 40 лет с быстро прогрессирующей почечной недостаточностью и экстракапиллярным гломерулонефритом. Заметных различий в исходах между спорадическими и эпидемическими формами, по-видимому, нет. Персистирующие изменения в моче и морфологической картине наблюдаются довольно часто и могут сохраняться в течение нескольких лет. Острый постстрептококковый гломерулонефрит в большинстве заканчивается благоприятно и частота развития хронической почечной недостаточности крайне невелика. Всё же в одном исследовании (Baldwin и соавт.) у значительного процента больных через многие годы после эпизода острого гломерулонефрита развилась стойкая артериальная гипертензия и/или терминальная почечная недостаточность. В этой работе не удалось установить, с чем была связана прогрессирующая почечная недостаточность – с развитием нефросклероза из-за плохого контроля артериального давление или же из-за скрыто нараставшего склеротического процесса в почечных клубочках.
Источник